Высокий пульс низкое давление отек ног
Отеки при низком давлении – результат нарушения функциональности внутренних органов и систем. Частое следствие болезней сердца и почек. Для устранения задержки жидкости в организме необходимо пройти лечение первичного заболевания.
Причины болезни
Данная патология вторична и появляется на фоне других заболеваний организма. Внешние факторы оказывают незначительное влияние на ее появление. Причины низкого давления и отеков ног:
- гормональный сбой – болезни надпочечников, поджелудочной или щитовидной железы;
- беременность – в этот период увеличивается объем крови в организме, что проявляется низким давлением;
- патологии сердца – сердечная недостаточность, брадикардия, нарушение функций клапанов;
- кровопотеря – обильное кровоизлияние приводит к низкому АД, иногда – к обмороку;
- обезвоживание – следствие чрезмерной физической активности, диареи, рвоты, приема диуретиков;
- анафилактический шок;
- голодание;
- авитаминоз.
Отеки ног при низком давлении в старшем возрасте появляются на фоне сердечных заболеваний. У женщин такое состояние чаще встречается при эндокринных сбоях, в том числе при гормональных перепадах естественного происхождения – во время и после беременности, при становлении и завершении лактации, в период климакса.
Механизм развития состояния
Работа сердца и почек тесно связана. При низком давлении сердце выталкивает кровь с меньшей силой. В это время почки путем задержки воды и солей в организме восстанавливают объем крови для нормализации АД. При гипертонии все происходит наоборот: почки выводят жидкость в ускоренном режиме для снижения давления на сосуды. Следовательно, появление отеков – следствие нарушения работы данных органов.
Малое употребление воды не способствует избавлению от патологии. При недостатке жидкости организм стремится сделать запасы, в результате чего объем отека увеличивается. Соблюдение питьевого режима нормализует вывод солей, токсинов и воды из организма.
Клиническая картина
Первоначально пациент обращает внимание на появление отека. Причину образования последних специалист определяет по их локализации. При низком давлении чаще встречаются отеки глаз, лица, нижних конечностей. Чем тяжелее первичная патология, тем более обширным и заметным становится скопление жидкости. На первых стадиях болезни симптом может появляться только в вечерние или утренние часы.
Признаки низкого давления, при котором отекают ноги:
- хроническая усталость;
- слабость;
- головокружение;
- метеочувствительность;
- тахикардия;
- снижение работоспособности, концентрации внимания;
- тошнота.
Чем ниже артериальное давление, тем ярче проявляются его симптомы. В тяжелых случаях возможно предобморочное состояние, темнота в глазах, иногда – потеря сознания.
Патология при беременности
С увеличением срока беременности растет риск появления отечности, сопровождающейся низким давлением. Это связано с постепенным повышением нагрузки на организм по мере роста плода. Признаки патологии в период гестации:
- быстрый набор веса – резкое увеличение массы тела на фоне медленного роста живота — симптом отечности;
- появление более круглой формы лица;
- долгое присутствие следов от швов облегающей одежды – результат замедленного кровообращения;
- онемение, покалывание в конечностях;
- теснота собственной обуви – явный признак отечности ног;
- дискомфорт от ношения колец, появление затруднений при их снятии с пальцев – следствие распространение отека на кисти рук.
Объемное скопление жидкости, ухудшающее качество жизни пациентки, негативно влияет на рост и развитие плода. Обширные отеки при низком давлении вынуждают женщину лечь в больницу для сохранения беременности.
Методы диагностики
Для выявления причины отеков при низком давлении необходимо провести комплексное обследование. Назначаемая диагностика:
- Общие анализы крови и мочи.
- Биохимические анализы крови и мочи.
- Электрокардиограмма.
- Эхокардиограмма.
- УЗИ отечной области.
- Исследование крови на гормоны.
Обследования необходимы для оценки состояния сердца и почек, получения общей картины о функциональности организма. В большинстве случаев указанных исследований достаточно для постановки диагноза.
Экстренная помощь
При резком ухудшении состояния больного с низким давлением и отеками необходимо сделать массаж шейного отдела и ног, дать соленый продукт, горький шоколад или чашечку крепкого сладкого кофе. Одновременно с этим нужно вызвать скорую помощь. Контролировать самочувствие пациента следует до приезда бригады врачей.
В случае особо тяжелого состояния при вызове помощи следует уточнить у диспетчера, что нужно делать для поддержания состояния пациента. Самостоятельно давать какие-либо лекарства запрещено. В случаях, когда отеки не спадают, а верхнее давление ниже 70 ед., человека помещают в реанимацию.
Терапия
В качестве терапии отеков при низком давлении используется комплексное лечение. Для восстановления организма назначаются медикаменты, физические упражнения. Полезно применение рецептов народной медицины, прохождение курса массажа.
Препараты
Прием диуретиков при низком АД строго запрещен. Такой способ терапии актуален только при гипертонии. Назначение таких препаратов будет способствовать уменьшению объема жидкости в организме, следовательно, дальнейшему падению артериального давления.
При низком АД рекомендуется принимать лекарства, обладающие тонизирующим, сосудосуживающим действием, ускоряющие обмен веществ. Эффективны средства на основе кофеина. Данные препараты улучшают деятельность сердца и нервной системы, в результате чего происходит нормализация давления, исчезновение отеков.
Диета
Соблюдение правильного питания необходимо для восстановления обменных процессов, улучшения работы почек. В рационе должны преобладать следующие продукты:
- фрукты;
- овощи;
- нежирное мясо и рыба;
- крупы;
- морсы;
- зелень;
- яйца;
- натуральные соки;
- травяные чаи;
- молоко и кисломолочные продукты.
Из меню следует исключить соленое, жареное, копченое, острое, жирное, сладкое – эти продукты замедляют метаболизм.
Нежирные блюда с малым количеством соли способствуют уменьшению объема скопившейся жидкости. Это происходит за счет ускорения вывода солей и токсинов, облегчения работы почек. При нормализации функций последних низкое давление постепенно повышается до пределов нормы.
Физические упражнения
Занятия спортом необходимы для ускорения кровообращения, поступления большего количества питательных веществ к мышцам и органам. Малоподвижный образ жизни усугубляет присутствие отеков.
Низкое давление не считается противопоказанием к выполнению упражнений.
Напротив, при его понижении рекомендуется увеличить собственную активность – это приводит организм в тонус, нормализует АД. Занятия следует отменить при сильной слабости, головокружении и прочих подобных симптомах – такое состояние требует срочного обращения за медицинской помощью.
Для лечения отеков и низкого давления оптимальным считается выбор одного из нескольких видов спорта – плавание, спортивная ходьба, фитнес, йога, бег. Необходимо выполнять упражнения, затрагивающие все группы мышц. Зарядку можно проводить и дома – ежедневно на нее нужно выделять не менее 15-20 минут.
Массаж
Прохождение курса массажа полезно для восстановления кровообращения.
Правильно выполненная процедура ускоряет обмен веществ, улучшает питание мышечных тканей, оказывает одновременно тонизирующее и расслабляющее действие. Отек становится значительно меньше уже после первой процедуры. Одновременно с его исчезновением низкое АД повышается до нормы.
После проведения сеанса массажа при сильных отеках пациент может ощутить позыв к мочеиспусканию – таким образом из организма выходит скопившаяся жидкость.
Народные рецепты
При слабом проявлении отеков и незначительно низком артериальном давлении народные средства могут использоваться как самостоятельный метод лечения. Для полного выздоровления их требуется пить регулярно в течение 10-30 дней. Точную дозировку и длительность приема определяет врач.
Мочегонные снадобья употреблять запрещено, поэтому для лечения подбираются травы с тонизирующим действием. Популярные рецепты от низкого АД:
- Сбор из тысячелистника, пижмы, стальника колючего, бессмертника. Повышает артериальное давление, устраняя отеки.
- Чай из чабреца. Восстанавливает силы, тонизирует, применяется при повышенных физических и эмоциональных нагрузках.
- Родиола розовая. Стимулирует центральную нервную систему, повышая выносливость, работоспособность.
- Корень женьшеня. Нормализует давление, тонизирует, избавляет от быстрой утомляемости.
Сборы для повышения АД и устранения отеков можно приобрести в аптеках. Все средства принимаются с осторожностью при сердечных болезнях.
Профилактические мероприятия
Предупредить появление низкого давления и отеков можно путем контроля собственного здоровья. Специалисты рекомендуют следующее:
- ежегодное прохождение медицинского обследования;
- организация полноценного отдыха;
- соблюдение правильного питания;
- регулярное выполнение физических упражнений;
- легкий массаж ног при появлении усталости и отеков;
- питье не менее 1,5-2 л воды в день;
- выбор обуви с низким и средним каблуком;
- минимальное употребление соли.
Правила следует соблюдать по мере возможностей. Они обязательны к исполнению пациентам с высоким риском падения АД и появления отеков.
Людям, отмечающим частое возникновение низкого давления и отечности, необходимо пройти медицинскую диагностику. Патология, обнаруженная на начальных стадиях, легче всего поддается терапии. Прохождение комплексного лечения и выполнение всех рекомендаций врача обеспечит скорейшее выздоровление.
Источник
анонимно, Женщина, 55 лет
Здравствуйте, нужен Ваш совет и помощь.
Больная, женщина 55 лет.
С 20.03 по 01.04 17 находилась на стационарном лечении в Москве.
Жалобы были на тахикардию и одышку при физической нагрузке и в положении покоя. Отеки ног. Влажные хрипы. На невозможность спать в низком положении. Болей в сердце не было. Известие о перенесенном инфаркте стало сюрпризом.
Диагноз клинический ИБС. Постинфарктный и атеросклеротический кардиосклероз. Фон. Сахарный диабет 2 типа, средней степени тяжести. Срок давности инфаркта неизвестен.
Осложнения: Нк – 2Б (застойные легкие с развитием застойной пневмонии в стадии разрешения, печень, периферические отеки). СН-3 фк. Пароксизмальная форма фибрилляции предсердий, паркосизм неизвестной давности, самопроизвольное восстановление синусового ритма. CHAD2S – VASC-5, HAS-BLEd-2. БПВЛНПГ
Давление при поступлении 100/60 ЧСС 145.
Эхо кг от 30.03 – ФВ 31% УО 54 мл Симпсон ФВ 22 %. Аорта склерозирована. Размер 3,1. Форма раскрытия аортального клапана правильная. Размер раскрытия 1,8 см. Клапан склерозирован. Митральный клапан уплотнен. Движение створок разнонаправленное. Нормокинез базальной половины МЖП, базальной части БС, базальной части ПС. Гипокинез остального миокарда с акинезом и выбуханием верхушки, резко выраженным гипокинезом ЗС. Минимальный гидроперикард. Гидроторакс.
Было проведено лечение варфарин 2,5, омез 20, аторвастатин 20, бисопролол 5, верошпирон 25, фуросемид 40, аллопуринол 100, гепарин по схеме, в/в поляризующая смесь, вв лазикс 60. вв ципрофлоксацин 400.
Электрокардиограмма при выписке: фибрилляция предсердий, Чсс 90, диффузные изменения миокарда.
Отеки ног при выписке сохранились, одышка тоже осталась.
При выписке назначены препараты: варфарина натрий 2,5 мг ¼ таб вечер или ривароксабан 20 мг 1 таб вечер, аторвастатин 20 мг 1 тб вечер, омепразол 20 мг 1 таб вечер, бисопролол 5 мг ½ таб 2 раза, спиронолактон 25 мг 1 таб утром, фуросемид 40 мг 2 таб утром, аллопуринол 100 мг 1 таб. вечер, амоксициллин + клавулановая кислота 1000 мг 1 таб 2 раза – 7 дней.
(Информация из выписного эпикриза)
На следующий день после выписки обратилась к терапевту в поликлинику по месту жительства. Терапевт сразу закрыла больничный и назначила:
Утром Верошпирон 50 1 таб , Амарил М 2+500 1 таб.
В обед Амарил М 2+500 1 таб., Конкор Кор или Бисопролол 2,5 1 таб
Вечер Ксарелто 20 1 таб, симвастатин 20 1 таб.
Уже дважды посещала терапевта после выписки, никаких изменений в назначенное лечение она не внесла.
До сих пор (уже больше месяца) сохраняются отеки ног, которые спадают за ночь, но снова появляются часа через два после пробуждения. ЧСС так и держится 90, иногда ночью достигает 120. Давление не поднимается выше 100/70. По ночам иногда бывает одышка. Тяжело ходить на большие расстояния.
На эти жалобы терапевт повторяет, что надо подождать, пока лекарства начнут действовать. На вопрос о необходимости консультации кардиолога отвечает, что необходимости нет и направление не дает.
Я не прошу лечить онлайн, меня интересует достаточно ли было проведенное лечение и подходят ли назначенные препараты?
И надо ли в обход терапевта идти к кардиологу. Если да, то посоветуйте, куда лучше в Москве обратиться.
И можно ли оценить, насколько серьезное состояние? Врач в больнице говорил, что все не так уж и плохо, да и терапевт в панику не впадает.
Источник
Среди признаков патологий сердечно-сосудистой системы присутствует тахикардия и отеки ног. Эти явления приносят дискомфорт человеку, не позволяют вести привычный образ жизни. Но борьба с ними без предварительной консультации врача и необходимого обследования не дает результата. Чтобы улучшить самочувствие и избавиться от отеков, нужно выявить и устранить их причину.

Общая причина тахикардии и отеков ног
Тахикардия и отеки ног ― симптомы, а не отдельная болезнь.
Ускорение сердцебиение и отеки на ногах характерны для сердечной недостаточности. Пораженное в силу различных факторов сердце не способно нормально работать и обеспечить организм достаточным количеством кислорода. Это провоцирует тахикардию. Учащение сердцебиения негативно сказывается на состоянии миокарда и сосудов. В результате происходит застой крови в мелких, а в дальнейшем, и в более крупных сосудах. Недостаток кислорода приводит к истончению стенок сосудов, из-за чего жидкость попадает в межклеточное пространство и образуются отеки. Сердечная недостаточность развивается вследствие таких болезней, сопровождающихся тахикардией и отеками:
- Кардиосклероз. Часть сердечной мышцы заменяется соединительной тканью, и его функционирование нарушается.
- Кардиомиопатия. Работа сердца и кровообращение нарушается из-за утолщения или дистрофии миокарда.
- Ревматизм сердца. В организме происходит сбой, в результате которого иммунная система борется с клетками собственного организма.
- Порок сердца. Врожденная патология может проявиться тахикардией и отеками у младенца сразу либо с возрастом.
- Если тахикардия дополняется аритмией (нарушением ритма сердца), то из-за ненормальной работы сердца постепенно развивается застой крови и, как следствие, отеки.
Вернуться к оглавлению
Особенности отеков
Отечность ног, появившаяся в результате недостаточности сердца, имеет отличительные черты:
- симметричность;
- расположение только на ногах;
- усиление отечности вечером;
- кожа над отечностью холодная, синеватого или фиолетового цвета;
- при давлении на отекшее место появляется боль;
- симптом развивается постепенно;
- местное воздействие не позволяет устранить проблему.
Своевременно начатое лечение позволяет полностью избавиться от сердечной недостаточности. Потому важно при возникновении тахикардии и образовании отечностей на ногах не заниматься самолечением, а обратиться к врачу.
Вернуться к оглавлению
Сопутствующие симптомы
 Важно при первых симптомах обратиться к терапевту или кардиологу.
Важно при первых симптомах обратиться к терапевту или кардиологу.
При наличии заболевания, сопровождающегося отечностью на ногах и ускоренным сердцебиением, возможно наличие таких симптомов:
- Одышка. Из-за частого сердцебиения и застойных процессов организму требуется больше кислорода, что отражается на дыхании.
- Общая слабость, головокружение ― следствие нарушенного кровообращения.
- Боль в области сердца.
- Аритмия.
Вернуться к оглавлению
Диагностика
Чтобы выявить причину учащенного сердцебиения и отечностей на ногах, врач назначает специальное обследование, которое подразумевает применение таких методов:
- Осмотр врача, сбор анамнеза, пальпация, аускультация (прослушивание звука биения сердца), контроль АД и ЧСС.
- Электрокардиография. Результат обследования не указывает на причину отечностей или частого сердцебиения, но выявляет наличие патологий в работе сердца.
- ЭхоКГ или УЗИ миокарда. Информативный вид диагностики, позволяющий определить патологи, которая стала причиной неприятных симптомов.
- Рентгенография. Назначается при определении сердечной недостаточности для выявления асцита (скопления жидкости в брюшине).
- Клинический анализ мочи. Выявляет нарушения в работе почек, что позволяет отличить сердечную отечность от почечной.
- Клинический и биохимический анализ крови. Выявляет ряд патологий.
Вернуться к оглавлению
Методы лечения
Для устранения тахикардии и отеков ног применяют методы, что представлены в таблице:
| Метод | Описание |
|---|---|
| Медикаментозная терапия | Направлена на восстановление кровообращения и нормализацию работы сердца. При сильных отеках дополнительно назначают мочегонные препараты. |
| Народные средства | Применяется настои календулы, корней бузины и отвары семени льна и петрушки. Является частью комплексного лечения. |
| Хирургическое вмешательство | Операции на сердце назначаются в крайнем случае для шунтирования, замены клапана и пр. |
Цель каждого метода лечения ― устранение причины тахикардии и отеков ног, а не самих симптомов. Во время лечения пациенту прописывается специальная диета с небольшим потреблением животных жиров, вводится ограничение на потребление соли и жидкости. Для эффективного лечения следует избегать стрессов, спать не меньше 8-ми часов в сутки, отказаться от вредных привычек.
Источник
Тахикардия представляет собой увеличение частоты сердечных сокращений более 100 в минуту. Встречается она как у здоровых людей, так и у заядлых сердечников со стажем.
Гипотония в свою очередь определяется как снижение уровня артериального давления до отметок, минимум 100 на 70 мм рт. ст.
Как часто низкое давление и высокий пульс встречаются одновременно? Нечасто. Вообще же, оба состояния имеют свой механизм развития.
Они никак друг другом не связаны, в 99% случаев речь идет о банальном совпадении нескольких патологических процессов.
Гипотония формируется в результате целой группы причин, в основном патологического рода. Повышение частоты сердечных сокращений же может иметь физиологический характер и не обуславливаться заболеваниями.
Лечение обоих состояний проводится раздельно, с применением специализированных методов.
Тем не менее, обе патологии находятся в пределах компетенции врача-кардиолога. Во всех спорных случаях нужно обращаться к нему.
Несмотря на то, что то и другое состояния никак друг с другим не связаны, одно усугубляет другое.
Что означает повышение частоты сердечных сокращений на фоне гипотонии?
Не означает равным счетом ничего.
Пониженное давление и высокий пульс не связаны друг с другом. Это два разных процесса. В основе тахикардии лежит раздражение или стимуляция особой рефлексогенной зоны сердца.
В результате орган начинает работать активнее. Происходит подобное воздействие извне или имеет эндогенный характер, нужно разбираться отдельно.
Гипотония же обусловлена массой причин, чаще внесердечных. Основной фактор заключается в падении гемодинамики (кровотока) на общем уровне.
Для компенсации недостатка силы сердечных сокращений органу дается сигнал ускорять свою деятельность.
Причины физиологические
Перечень факторов становление обоих процессов широк. Следует привести наиболее частые:
- Злоупотребление алкогольными напитками. Чем больше человек потребляет спиртного, тем выше вероятность развития парного патологического процесса.
Алкоголь стимулирует третью рефлексогенную зону сердца, в то же время происходит сужение крупных кровеносных сосудов. Отсюда нарушение гемодинамики.
Крови приходится преодолевать более сопротивление и сердца начинает биться активнее.
Парадоксально, но чем выше пульс, тем ниже давление. Это справедливо, начиная с отметки в 180 ударов в минуту. Потому у хронических алкоголиков давление низкое, наблюдается гипотония.
- Злоупотребление психоактивными веществами. В том числе наркотиками и никотином. Они обладают способностью «разгонять» сердечнососудистую систему.
На первом этапе давление повышается. Затем же резко падает.
Опасна не сама тахикардия в данном случае, а резкий скачок показателя тонометра. Это чревато инсультом или инфарктом.
- Употребление тонизирующих средств и веществ. Вроде кофеина. На каждый организм тонизирующие компоненты действуют по-своему. Возможно снижение давления, возможно повышение показателя. Но пульс ускоряется всегда.
- Старческий возраст, отсутствие движения. Часто эти факторы совпадают. Лежачие больные старшей возрастной группы страдают указанной парой симптомов чаще, поскольку сердце не может справиться с нагрузкой.
- Злоупотребление антигипертензивными лекарствами, особенно бета-блокаторами и диуретиками. Сердце начинает частить, но давление падает.
Реакция парадоксальна, но это только на первый взгляд. На деле же все закономерно: чтобы компенсировать недостаток силы сердечных сокращений орган начинает ускорять свою деятельность. Это указывает на отсутствие тренированности сердца.
Патологические причины
- Заболевание щитовидной железы. Так называемый гипертиреоз. Провоцирует повышение частоты сердечных сокращений.
Часто на фоне патологии происходит повышение уровня АД, но у гипотоников со стажем эффект прямо противоположный, что связано с особенностями и адаптивными механизмами организма.
Не заметить гипертиреоз трудно, все характерные симптомы налицо. Качество жизни существенно падает, пациент вынужден обращаться к врачу.
- Заболевания надпочечников по типу недостойной выработки кортикостероидных веществ. В первую очередь кортизола, вещества напрямую влияющего на тонус сосудов.
Чтобы компенсировать недостаток кровообращения (сосуды в данном случае расширены), сердце начинает ускоряться, растет пульсовой показатель. Это встречается при болезни Аддисона.
Возможен и противоположный вариант, когда кортизола слишком много. В результате опухолей самих надпочечников или гипофиза. Результат одинаков в обоих случаях.
- Болезни эндокринного профиля общего характера. В первую очередь сахарный диабет в фазе декомпенсации или частичной компенсации. Болезнь, находящаяся под контролем ведет себе спокойнее.
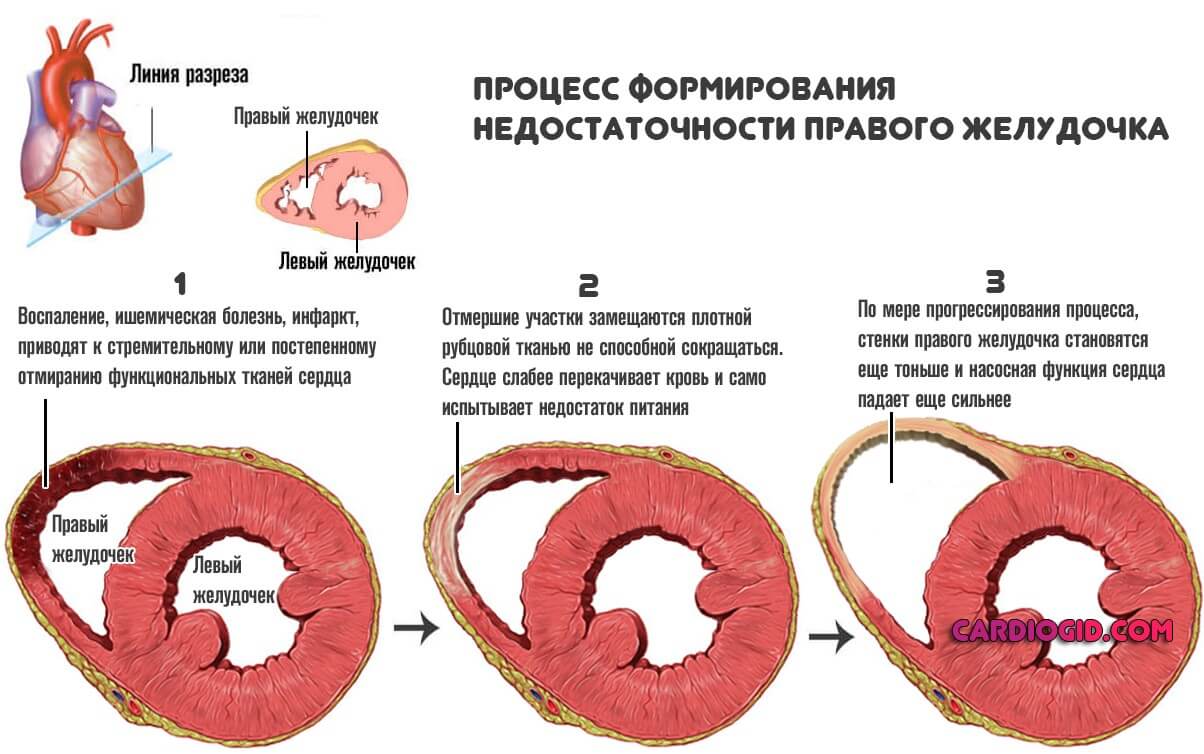
- Патологии самого сердца. Чаще имеет место застойная сердечная недостаточность с явлениями нарушения питания миокарда и иных анатомических структур.
Это опасное состояние, проваляется оно как раз гипотонией и тахикардией в комплексе.
Суть нарушения в слабой силе сокращений, которую орган пытается наверстать частотой — отсюда сильное сердцебиение, а показатель давления снижен.
Требуется медицинская помощь, пока не стало поздно. Следующий закономерный шаг — инфаркт.
- Патологии сосудов. Наиболее распространен атеросклероз. Это комплексная патология, ассоциированная с развитием стеноза (сужения) или закупорки просвета полой структуры холестериновой бляшкой.
Сердцу приходится перекачивать больше крови, чтобы преодолеть возросшее сопротивление артерий — вот почему давление низкое, а пульс высокий.
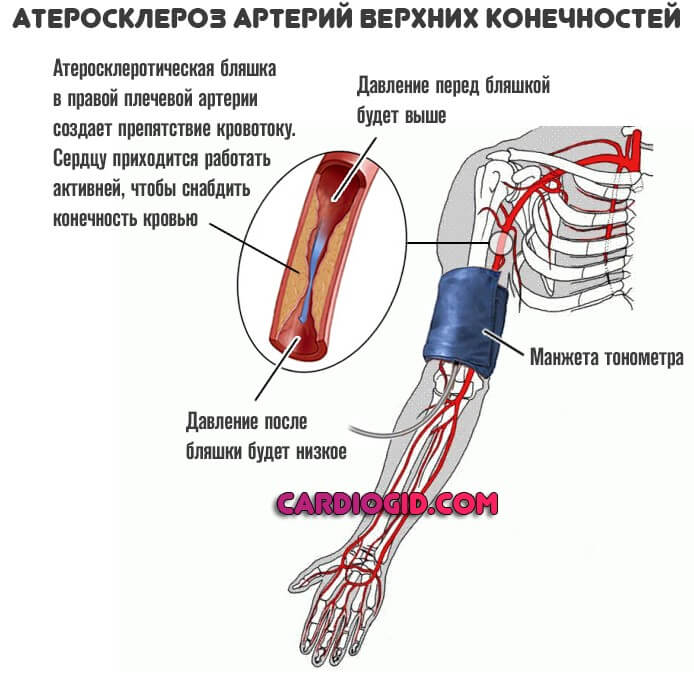
Вопреки мнению, будто на фоне атеросклероза развивается только гипертония, это не так. Возможен и обратный процесс.
Тахикардия же присутствует всегда, что указывает на чрезмерную напряженность в работе сердца.
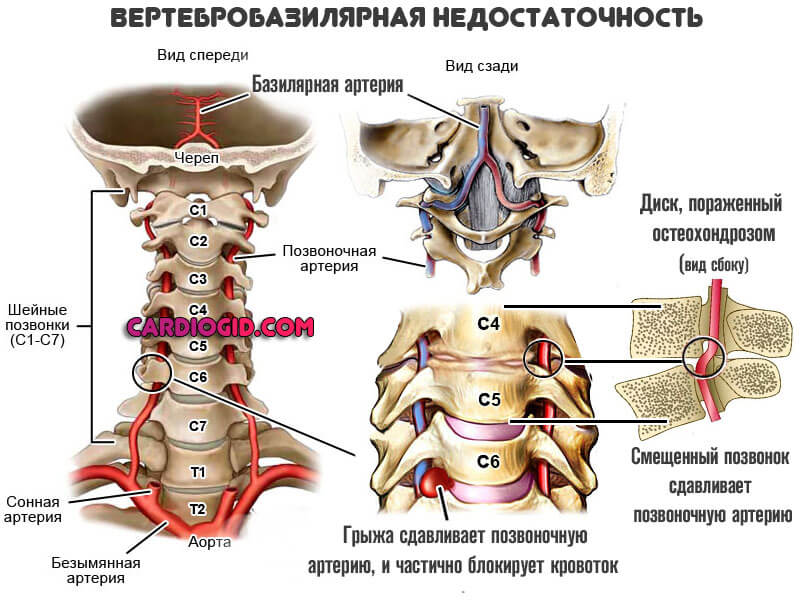
- Заболевания кровеносной системы, сопряженные с патологиями опорно-двигательного аппарата. Остеохондроз и вертебробазилярная недостаточность. Вот две наиболее частые патологии.
- Инсульт в период ранней реабилитации. После острого нарушения мозгового кровообращения оба описанных состояния вполне естественны.
Но нужно тщательно наблюдать за состоянием пациента, чтобы не произошло рецидива. Такой сценарий весьма вероятен. После инсульта давление может падать.
- Инфаркт и постинфарктное состояние.
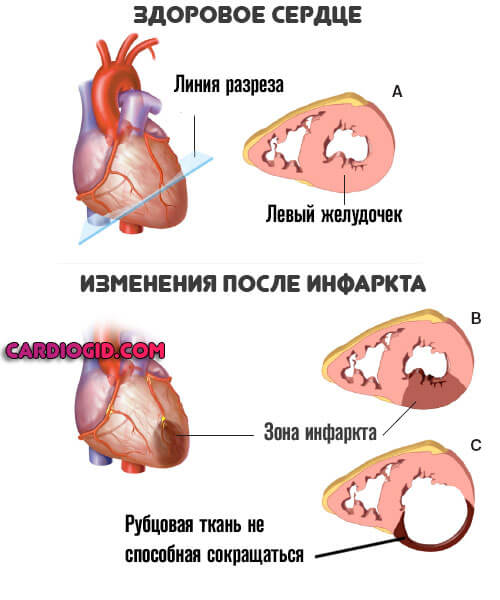
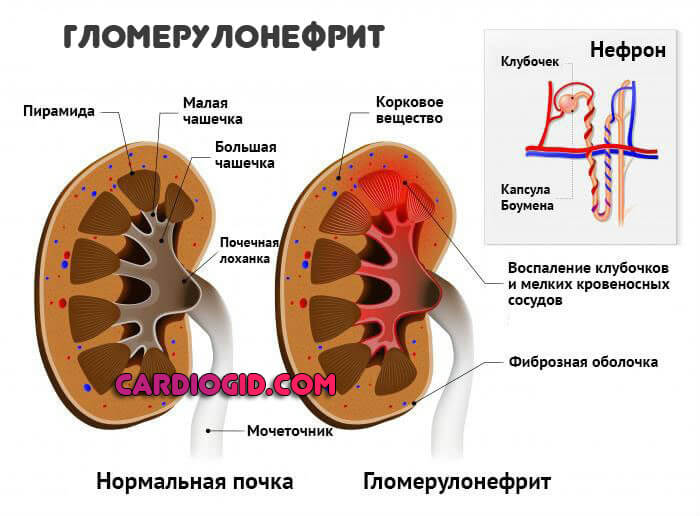
- Проблемы с почками. Разного рода: нефропатии, застойные процессы, гломерулонефрит, пиелонефрит и нефрит, также злокачественные процессы, туберкулез и инфекционные заболевания.
Всегда приводят к нарушению в работе сердечнососудистой системы из-за изменения гемодинамики (кровотока) на уроне всего организма.
- Травмы головного мозга, в том числе сотрясения церебральных структур.
- Онкологические процессы в организме. Проявляют себя по-разному, в том числе и парой описанных симптомов.
Все описанные патологии требуют обязательной диагностики. Верификации (подтверждения) и своевременного лечения.
Полагать, будто бы тахикардия на фоне пониженного давления не опасна — как минимум наивно.
Нарушается питание сердечной мышцы, орган работает на износ. Это смертельно опасно и в 20% случаев без лечения заканчивается летальным исходом в краткосрочной перспективе (до 5 лет).
Стоит ли так рисковать своим здоровьем или лучше обратиться к врачу, потратив несколько часов?
Опасно ли подобное состояние и чем?
Причины низкого давления и высокого пульса опасны сами по себе. А несет ли угрозу тахикардия? Без сомнения.
Чем же так страшно это патологическое состояния:
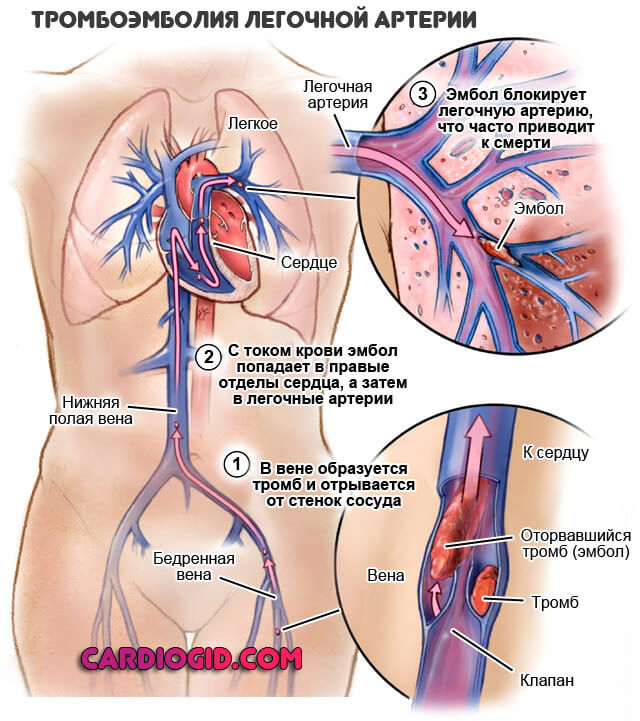
- Вероятно становление тромбов, поскольку эритроциты начинают гибнуть, кровь сворачивается прямо в сосудах. В зависимости от характера сиюминутной циркуляции, тромб может попасть в куда угодно, в аорту, легочную артерию. Это верная смерть, причем почти мгновенная. Необходимо предпринять меры для предотвращения тромбоэмболии.
- Сердце может внезапно остановиться. Помочь пациенту в подобном случае практически нельзя. Требуются реанимационные мероприятия. Без должных навыков ничего не получится.
- Возможен острый кардиогенный шок в результате дальнейшего падения уровня артериального давления. Это тоже причина летального исхода.
- При длительном течении тахикардии нарушаются общие метаболические (обменные) процессы в организме. Иммунитет снижается, человек становится уязвим для онкологии и инфекционных заболеваний.
- Высокий пульс при низком давлении может спровоцировать инфаркт, поскольку питание и без того перетружденного сердца снижается. О признаках предынфарктного состояния читайте здесь.
Предотвращение неблагоприятных явлений — одна из задач комплексного лечения. Если давление низкое и одновременно высокий пульс значит нужна медицинская помощь.
Как снизить пульс в домашних условиях
Возможно ли вообще что-либо сделать собственными силами? Если пациент не был у кардиолога и не получил четких инструкций на этот счет, необходимо вызывать скорую помощь.
Патологической считается тахикардия, длящаяся более 2-х минут. До прибытия врачей нужно попробовать что-либо сделать немедикаментозными способами.
- Например, принять горизонтальное положение, медленно и мерно дышать, на несколько секунд задерживая дыхание на выдохе.
- Если давление снизилось, а пульс вырос более 120 уд. в мин. можно принять несколько таблеток легких седативных препаратов растительного происхождения. Поможет Валокордин или Корвалол (противопоказаний к применению в данном случае нет).
Но никаких бета-блокаторов и сколь-нибудь серьезных фармацевтических средств. Не известно, чем обернется подобная самодеятельность.
На месте решается вопрос о госпитализации пациента для дальнейшего обследования.
Соглашаться или нет — решает сам человек. Но отказываться не стоит. Важно выяснить причину. Только так можно назначить правильное лечение.
Симптомы, требующие вызова врача или скорой помощи
Основное патологическое проявление, требующее помощи врача уже названо. Это тахикардия, то есть сердцебиение более 100-120 ударов в минуту на протяжении более двух минут.
Чем дольше длится процесс, тем выше вероятность осложнений. Орган работает на износ.
Помимо названного признака, опасными считаются:
- Головная боль. Даже минимальной степени интенсивности. Ее быть не должно.
- Нарушения зрения по типу мелькания мушек, фотопсий (искр), тумана, потемнения при резком движении.
- Головокружение.
- Обморочное состояние. Особенно неоднократное.
- Рвота, которая не приносит облегчения симптомов. Имеет рефлекторный характер, потому легче и не становится.
- Боли в груди. Отдают в надчревную область, не усиливаются при движении и дыхании.
- Аритмия с перебоями в работе сердца (замиранием, пропуском ударов).
- Одышка, удушье, нарушения дыхания.
- Нарушения координации, внимания, спутанность сознания.
- Шум в ушах и голове.
При наличии хотя бы одного проявления нужно обращаться к специалисту по кардиологии.
Время в этом случае играет против пациента. Длительное ожидание ассоциировано с повышенным риском осложнений.
Перечень необходимых исследований
С тахикардией обращаются к врачу-кардиологу. Он уже по своему усмотрению направляет пациента к эндокринологу или неврологу для уточнения этиологии состояния.
Перечень исследований довольно широкий:
- Устный опрос пациента для объективизации жалоб и симптомов вероятной болезни.
- Сбор анамнеза.
- Оценка частоты сердечных сокращений. Проводится старым дедовским способом на глаз или специальным датчиком. Второе предпочтительно.
- Измерение уровня артериального давления. Как правило, речь о стабильно низком показателе.
- Суточное мониторирование. Показывает процесс в динамике, в течение 24 часов. Назначается во всех случаях.
- Электрокардиография. Профильное исследование. Дает исчерпывающую информацию о характере сердечной деятельности. Но требует большой квалификации от диагноста, которой обладают далеко не все.
- Ангиография. Исследование сосудов.
- Оценка уровня специфических гормонов в крови пациента.
- Исследование неврологического статуса.
Возможно расширение списка на усмотрение специалистов. Это программа-минимум.
Дополнительно могут быть назначены: анализы крови, мочи, томографические методики.
Какое лечение назначается?
Чаще всего лечение имеет комплексный характер и призвано решать две задачи: нормализовать состояния пациента и снять симптомы, а также устранить первопричину патологического процесса. Обе проблемы нужно устранять вместе.
Применяются медикаментозные и хирургические методы. Среди препаратов наибольшей популярностью у кардиологов пользуются бета-блокаторы, блокаторы кальциевых каналов, седативные средства и диуретики.
Оперативное вмешательство показано при сердечных патологиях и то, только в крайних случаях.
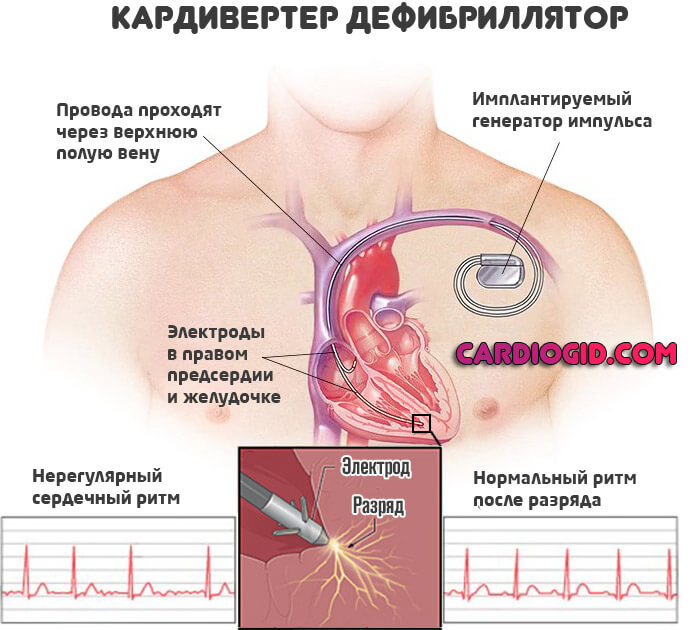
Возможна имплантация водителя ритма или дефибриллятора (при стойких аритмиях).

Наконец, хирургическим путем устраняется врожденный или приобретенный порок сердца.
Важным моментом в деле терапии считается правильный образ жизни: как можно меньше курить, лучше вообще отказаться от табачной продукции и алкоголя в любом виде.
Адекватно питаться, то есть никакого жирного, жареного, острого, соленого, полуфабрикатов и консервов. Только белок, овощи, фрукты, зерновые культуры и т.д.
Не стоит перетруждать себя физически, но и на месте сидеть нельзя. Комплекс полезных упражнений поможет решать вопрос с гиподинамией.
Профилактические мероприятия
Специфической профилактики не выработано. Следует поговорить на этот счет со своим лечащим врачом.
Обычно рекомендации строятся на простых принципах здравого смысла:
- Нельзя курить. Причем ни табак, ни специальные смеси, который описываются производителем как безопасные. Сроки применения слишком малы, чтобы делать такие громкие заявления. Это всего лишь маркетинговый ход.
- Не стоит пить алкоголь.
- Нельзя париться в банях, принимать горячие ванны.
- Нужно правильно питаться, употреблять достаточное количество жидкости в сутки.
Нельзя употреблять кофе и чай. Лучше заменить их растительными отварами. - Важно придерживаться оптимального режима физической активности. Комплекс упражнений подбирается с врачом ЛФК.
- Нужно избегать стрессов. Хотя это и не так просто.
Низкое артериальное давление на фоне высокой ЧСС — редкое сочетание, указывающее на слабую насосную функцию сердца, которая компенсируется частотой его работы.
При подозрениях на неполадки со здоровьем нужно обращаться к кардиологу за помощью, и не заниматься самолечением.
Тем самым пациент сбережет время, нервы, здоровье, а возможно и саму жизнь. Медлить не рекомендуется, по м?
