Сильные отеки после операции на кишечнике

Отеки после операции — это распространенное явление после хирургического вмешательства на любой части тела. Отечность образуется по причине скапливания большого количества лимфы в поврежденных тканях. Данный процесс является ответом иммунной системы, которая старается обеспечить нормальное функционирование организма человека, даже несмотря на недавнее оперативное вмешательство. Рассмотрим в статье более подробно причины появления отечности, способы снятия отеков и методы лечения.
Почему появляется отечность?
После повреждения мягких тканей отек появляется практически всегда, однако может иметь разную выраженность. На степень проявления отечности после операции оказывают влияние следующие факторы:
- образ жизни пациента;
- индивидуальные особенности организма;
- состояние здоровья;
- придерживается ли пациент всех рекомендаций врача;
- состояние лимфатической и иммунной систем пациента.
В большинстве случаев уменьшение отека на лице после операции напрямую зависит от того, какие усилия прилагает больной после операции для восстановления здоровья в реабилитационный период. Соблюдение всех предписаний врача позволит улучшить состояние здоровья в минимально короткие сроки. Заниматься самолечением в данной ситуации не рекомендуется, это может привести к ухудшению состояния.

Виды отеков
Отеки условно делятся на несколько видов:
- местные или локальные, которые образуются в определенных участках тела;
- общего кровообращения, что образуются в разных местах одновременно из-за нарушений в работе внутренних органов.
Почему после операции отек появляется около пораженного участка кожи, подскажет только квалифицированный врач.
Продолжительность
Сколько времени отекает рука после операции или нога, напрямую зависит от масштабности и сложности хирургического вмешательства. С целью минимизации риска появления воспалительной реакции пациенты в послеоперационный период должны находиться под постоянным наблюдением врача.
Согласно медицинской статистике, отечность после снятия повязки остается еще 14-21 день. После операции важно постоянно наблюдаться до момента заживления раны не только у лечащего врача, но и у нефролога.
Чем опасен отек
Даже после самой незначительной операции может сформироваться отечность, однако никакой опасности для здоровья пациента она не несет. Согласно медицинской статистике, отекать нога после операции или рука может уже через 24-48 часов после операции, и так же после такого же промежутка времени симптоматика исчезает, при этом не оставляя никаких следов.
Не стоит паниковать в случаях, если:
- припухлость имеет небольшие размеры;
- оттекла только та часть тела, где ранее была выполнена операция;
- набухла та травмированная конечность, на которую была оказана большая нагрузка.
Бить тревогу нужно, если одновременно с появлением отека после операции наблюдаются сбои в работе печени, почек и сердца. В данной ситуации стоит немедленно обратиться к врачу.
Осложнения
В период проведения оперативного вмешательства организм пациента поддается сильной нагрузке, поэтому отечность может сопровождаться тромбозом, застоем крови и межклеточной жидкости. Рассмотрим более детально типы осложнений.
Тромбоз после операции возникает преимущественно у пациентов преклонного возраста. Опасна эта патология тем, что не имеет видимых симптомов, поэтому диагностировать его на первой стадии развития довольно сложно. В тяжелых случаях может возникнуть тромфоэмболия легочной артерии. Обнаружить заболевание можно только с помощью проведения УЗИ.
О застое крови и межклеточной жидкости свидетельствует отечность шеи, конечностей и области вокруг глаз, которая может появляться как после операции, так и в виде самостоятельной патологии. Если у пациента были проблемы с сердцем или с почками, то после хирургического вмешательства имеющиеся заболевания могут усугубиться.
Основные принципы терапии послеоперационных отеков
Эффективное устранение отечности напрямую зависит от строгого соблюдения принципов лечения. Симптоматическая терапия включает следующие мероприятия:
- уменьшение количества потребляемой воды;
- снижение употребления пищи с большим содержанием соли;
- проведение контроля суточного диуреза;
- прием мочегонных средств с целью выведения излишка жидкости в организме;
- проведение контроля уровня электролитов в крови, а особенно калия.
Рекомендации врачей
Как снять отек после операции, посоветуют квалифицированные врачи. Конечно же, нужно ограничить прием теплой ванны или душа. Вместо этого разрешается принимать контрастный душ или же ополаскивать определенные участки тела прохладной водой. Это позволит избавить ткани от скопления жидкости.
В обязательном порядке рекомендован отдых и покой после операции. Голову во время сна следует приподнять с помощью подушек. В период реабилитации нужно отказаться от долгих просмотров телевизора и чтения книг, чтобы не перенапрягать организм.
Во время заживления отека после операции не рекомендуется употреблять алкогольные напитки, соленую и жареную пищу, острые блюда. Следует отказаться от кофе и газированных напитков, так как они усиливают отечность, задерживая воду в организме.
Уменьшить боль, которая сопровождает отечность
Для уменьшения болевых ощущений, которые в большинстве случаев могут сопровождать патологию, врачи рекомендуют прикладывать холодные компрессы или пузырь со льдом. Длительность процедуры 10-15 минут, после чего воспаление и отечность уменьшаются. В некоторых случаях можно использовать прохладные компрессы на основе отваров лекарственных трав, например, зверобоя или подорожника. Такие процедуры не только уменьшат отеки, но и значительно ускорят процесс заживления послеоперационных ран. Применять вышеупомянутые методы в восстановительной терапии можно только после согласования с лечащим врачом. В ином случае может возникнуть аллергическая реакция, которая только усугубит состояние пациента.
Медикаментозная терапия
Уменьшить отечность вполне возможно с помощью разных лекарственных препаратов, которые применяются только по назначению врача. Отличным вариантом станет использование мазей и гелей, основное действие которых направлено на ускорение оттока лимфы и минимизации гематомы. Могут быть прописаны противовоспалительные средства, противоотечные компрессы, а также наружные препараты с экстрактом медицинской пиявки.
Как убрать отечность с помощью народных средств
После операции сильные отеки можно убрать не только с помощью медикаментозной терапии, но и благодаря средствам народной медицины. Основная цель применения собственноручно приготовленных отваров — это выведение лишней жидкости, которая скапливается в мягких тканях. Действенными методами можно считать следующие рецепты:
- Чтобы снять отечность с нижних конечностей, используется настой ромашки или зверобоя. В мягкие ткани можно втирать оливковое масло или накладывать компрессы на основе уксуса. Также снять воспаление поможет настой валерианы, которым протираются пораженные участки кожи.
- Отеки после операции на лице в домашних условиях можно убрать с помощью протирания кожи кусочками льда из настоя ромашки или чая. Уменьшить послеоперационный отек можно с помощью прикладывания сырого картофеля и огурца к воспаленным местам.
- Можно также применять настой на основе спорыша. Сухая смесь травы заливается крутым кипятком. Настаивается отвар несколько часов, после чего принимается внутрь несколько раз в сутки.
- Достаточно популярным средством является сок алоэ, который быстро и эффективно снимает воспаление и болевые ощущения. К пораженному участку прикладываются разрезанные листки алоэ и выдерживаются 2-3 часа.

Снять отечность после операции с лица
Чтобы избавиться от послеоперационного отека, который возник на лице, стоит легко массировать пострадавшие участки кубиками льда из ромашкового чая. Отличным вариантом станет применение масок из сырого картофеля и огурца. Протирание лица отваром из листьев зеленого чая позволит не только убрать отечность, но и быстро тонизировать кожные покровы.
На самом деле в большиестве случаев отеки после хирургического вмешательства не представляют опасности для здоровья человека, но все-таки от них стоит быстрее избавиться. Перед тем как использовать средства народной медицины, следует проконсультироваться с лечащим врачом. Это позволит избежать появления аллергической реакции или ухудшения общего состояния здоровья.
Источник
С каждым годом в мире всё больше людей заболевает раком кишечника. Нередко после оперативного лечения, которое является радикальным, наблюдаются рецидивы опухолевого роста (у каждого 10 пациента). Возобновление злокачественного процесса связано со многими факторами, и врачи не всегда могут спрогнозировать данную ситуацию.
Что такое рецидив рака?
Рецидивом называют возвращение болезни после радикального лечения и исчезновения её клинических проявлений. При раке толстого кишечника повторный очаг может возникнуть непосредственно в послеоперационной зоне (область анастомоза, прилежащие участки кишки), регионарных лимфатических узлах, отдалённых тканях и органах. Нередко местный рецидив сочетается с метастазами.
Причины развития рецидива рака кишечника
После операции рецидивы рака толстого кишечника чаще возникают у следующих категорий пациентов:
- перенёсших технически сложное хирургическое вмешательство, когда не произошло удаления новообразования в полном объёме, либо были нарушены стандарты отступа от края резекции;
- пациентов, у которых возникли осложнения во время операции или в раннем послеоперационном периоде — перфорация стенки кишки, нагноение, кровотечение и т. д.;
- при низкой дифференцировке и высокой агрессивности рака;
- пациентов молодого возраста;
- пациентов с отягощённым семейным онкоанамнезом (были случаи злокачественных новообразований пищеварительной системы у кровных родственников);
- пациентов, страдающих ожирением;
- при наличии иммунодефицита или другой серьёзной сопутствующей патологии.
Чаще бывают рецидивы при злокачественных опухолях сигмовидной и слепой кишки. Чтобы минимизировать риск возвращения болезни, проводят послеоперационную химиотерапию. Её современные схемы, по мнению многих врачей, снижают риск рецидивирования на 40%.
Особенно высока вероятность «повторного» рака, когда пациент в экстренном порядке попадает в хирургическое отделение с непроходимостью кишечника. Часто больной даже не догадывается о наличии опухоли, и она становится случайной находкой во время операции. Если экстренные вмешательства проводятся без соблюдения онкологических принципов, это значительно повышает риск рецидива. В таких случаях после последующего комплексного обследования ставится диагноз злокачественного новообразования кишечника 4 стадии.
Симптомы
Как правило, клиническая картина рецидива будет повторять симптомы рака. Конкретное проявление болезни во многом будет зависеть от расположения самой опухоли и локализации метастазов (если они имеются). Часто ведущим признаком возврата колоректального рака будет боль в области анастомоза. При рецидиве в прямой кишке болезненные ощущения могут отдавать в нижнюю часть живота, промежность, наружные половые органы, нижние конечности и поясничный отдел позвоночника.
Кроме того, к характерным симптомам рака относятся:
- ощущение неполного опорожнения кишечника после акта дефекации;
- наличие в кале примесей крови и слизи (иногда гноя);
- нестабильность стула (запоры, диарея);
- повышенное газообразование в просвете кишечника;
- чувство дискомфорта в проекции анастомоза;
- видимая деформация живота и пальпируемая опухоль;
- астенический синдром.
Нередко при рецидивирующем раке толстого кишечника формируются свищевые ходы. При прорастании в мочевой пузырь, во время мочеиспускания будут выделяться воздух и кровь. Влагалищно-кишечные свищи проявляются болью в промежности, отхождением газов и каловых масс через влагалище.
При перитонеальном рецидиве или наличии метастатической опухоли, в печени часто развивается асцит. Могут появиться болезненные ощущения в правом подреберье и желтушность кожных покровов. Множественные метастазы рака в лёгких проявляются одышкой и кровохарканьем. При поражении головного мозга больного беспокоят головокружения, головные боли и неврологическая симптоматика.
Виды рецидива
После удаления опухоли не исключён риск возникновения:
- ранних рецидивов (менее 2 лет);
- промежуточных рецидивов (от 2 до 5 лет);
- отдалённых рецидивов (позднее пяти лет).
Чаще болезнь возвращается в первые два года (порядка 65% случаев). По месту возникновения рецидивирующего рака различают опухоли следующих локализаций:
- зоны межкишечного соединения;
- брыжейки;
- брюшины;
- забрюшинного пространства.
По данным зарубежных авторов, у пациентов с I стадией процесса рецидивы возникают от 0 до 13%, со II стадией — от 11 до 60%, с III стадией — от 32 до 88%.
Диагностика
Выявлять рецидив онколог начинает в момент опроса и осмотра пациента. В качестве скрининга используется анализ кала на наличие крови. При возникновении рака прямой кишки диагноз может быть подтвержден при помощи ректального исследования. При подозрении на рецидив вышележащих отделов кишечника используют эндоскопический метод диагностики — ректороманоскопию или колоноскопию.
В процессе исследования врач может визуально оценить наличие очага (очагов), его размеры, распространённость и характер роста. Обязательно берётся материал для гистологического подтверждения рецидива.
Для поиска отдалённых метастазов назначаются УЗИ или КТ органов брюшной полости, рентгенография позвоночника, КТ лёгких, МРТ головного мозга и другие методы. Для подтверждения наличия рака в лимфоузлах выполняют сонографию.
Лечение рецидива рака кишечника
Если диагностирован рецидив, врачебная тактика при онкологической патологии определяется количеством очагов и их локализацией. Операбельные местные опухоли подлежат повторному хирургическому удалению. При невозможности выполнить операцию и выраженном распространении рака методом выбора является химиолечение. Если злокачественный процесс ограничен областью малого таза, применяют лучевую терапию.
Нередко при рецидиве выполняются паллиативные хирургические вмешательства. При непроходимости кишечника выводят колостому. Межкишечные абсцессы вскрывают и дренируют. При единичных метастазах рака в печень и лёгкие иногда выполняют их радикальное иссечение. Чаще онкологи применяют комбинированное лечение рецидива.
Прогноз
Рецидив значительно ухудшает прогноз при колоректальном раке. Благоприятный исход бывает у 30-35% пациентов, при условии оказания квалифицированной помощи. Наиболее плохим прогностическим фактором является выявление метастазов в отдалённых органах. Поэтому так важно после операции по поводу рака строго выполнять предписания онколога и своевременно проходить контрольные обследования для исключения рецидивов.
Профилактика рецидива рака
Для снижения частоты рецидивов злокачественной патологии кишечника врачи рекомендуют придерживаться следующих правил:
- вести активный здоровый образ жизни;
- исключить вредные привычки, стрессы, канцерогенные факторы;
- ограничить употребление алкогольных напитков;
- придерживаться рационального, сбалансированного питания, с преобладанием растительной пищи;
- контролировать свой вес.
После радикального лечения рака заниматься профилактикой рецидивов нужно постоянно, регулярно посещая своего онколога для контроля и соблюдая все его рекомендации. В таком случае вероятность благоприятного исхода будет максимальной.
Источник
Длина тонкого кишечника у здорового человека примерно 6 метров. Общая площадь поверхности слизистой тонкой кишки огромна – около 500 м2, что соизмеримо с площадью корта для большого тенниса; толстой кишки – 4 м2 – равна площади стола для настольного тенниса. При удалении большой части кишечника его функции значительно снижаются, что приводит к кишечной недостаточности и появлению синдрома короткой кишки. Особенно тяжело протекает восстановление в случае сохранения менее 2 метров кишечника.
Основные причины, по которым проводится обширная резекция кишечника:
- тромбоз и эмболия сосудов кишечника (30-90 %);
- болезнь Крона (50 %);
- синдром Гарднера (20 %);
- узелковый периартериит (15 %);
- опухоли кишечника (1-16 %);
- постлучевой энтерит (10 %);
- ангиоматоз кишечника (4 %).
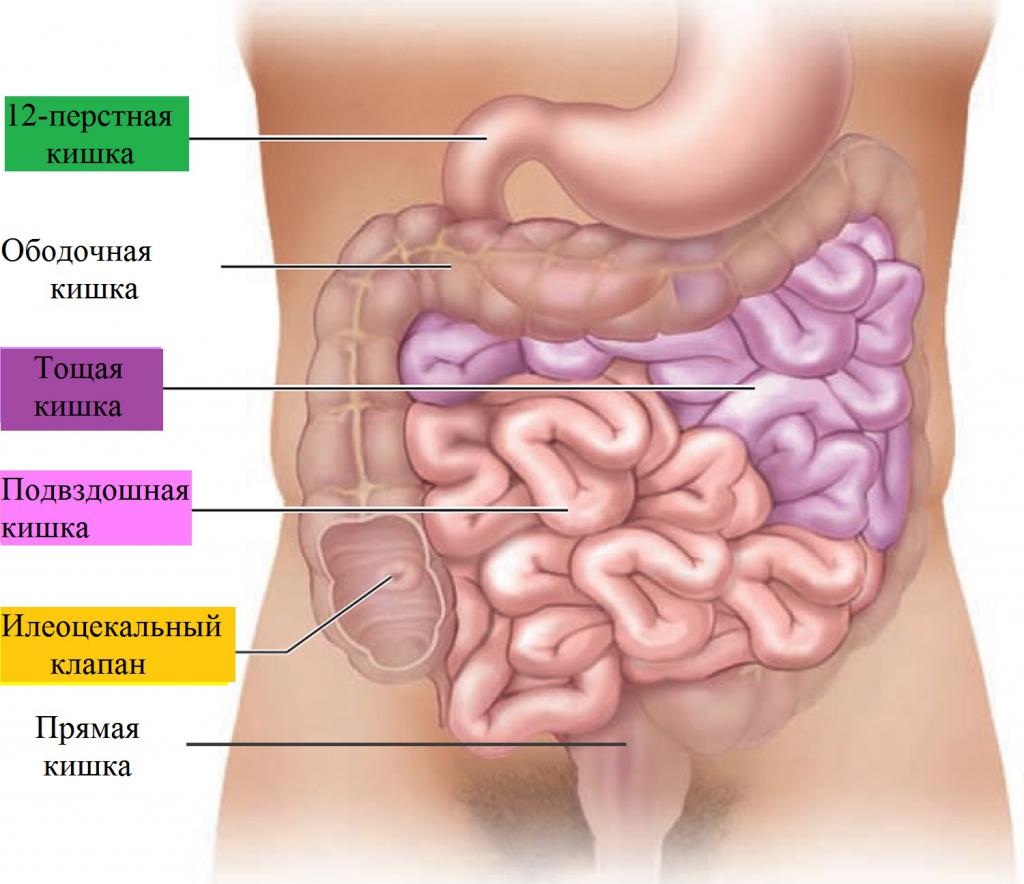
Анатомия кишечника
Пища из желудка попадает в тонкий кишечник, состоящий из трех отделов, которые отличаются по выполняемым функциям. Далее комок переваренной пищи – химус – попадает в толстый кишечник, состоящий также из трех отделов. Между ними находится илеоцекальный клапан, выполняющий роль заслонки. Нижний отдел толстого кишечника – прямая кишка – служит для скопления кала, заканчивается анальным отверстием.
Варианты операции
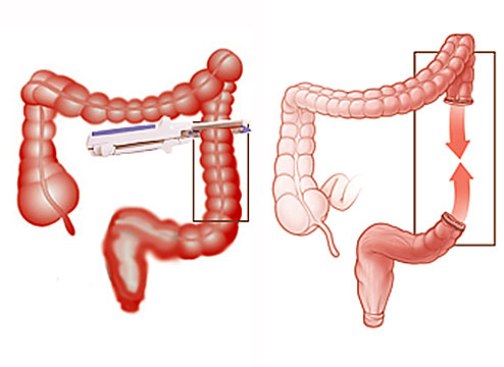
В зависимости от локализации патологии, из-за которой проводится операция, может быть удалена часть или весь тонкий кишечник, часть толстой или прямая кишка. Различают три типа резекции.
- Удаление части тонкой кишки с сохранением части подвздошной, илеоцекального клапана и толстого отдела кишечника. У таких пациентов редко встречаются серьезные послеоперационные расстройства.
- Удаление части тощей, всей подвздошной кишки и илеоцекального клапана с созданием соединения (анастомоза). У таких пациентов будут присутствовать стеаторея, недостаточность питательных веществ и другие расстройства. Однако со временем возможна адаптация организма к новым условиям.
- Резекция толстого кишечника (колэктомия) с созданием искусственного свища из тощей (еюностома) или подвздошной (илеостома) кишки через брюшную стенку наружу. Через созданное отверстие будут выводиться каловые массы, поэтому его называют противоестественным задним проходом. У таких пациентов не наблюдается адаптации кишечника. Возможен постоянный прием физраствора, глюкозы, антидиарейных препаратов, у ряда пациентов – парентеральное питание.
Особенности послеоперационных расстройств в зависимости места резекции
В зависимости от того, какую часть органа удалили, преобладают те или иные симптомы.
В тонком кишечнике происходит переваривание всех видов питательных соединений, здесь же всасывается подавляющая часть гидролизированных веществ, витаминов, микроэлементов и воды. Резекция тонкого кишечника приводит к:
- дефициту всех видов питательных веществ в организме при их нормальном поступлении в пищеварительный тракт;
- диарее из-за резкого снижения всасывания воды.
Каждый отдел тонкого кишечника выполняет свою работу, поэтому резекция разных частей кишки проявляется разными симптомами.
Вода и питательные вещества всасываются преимущественно в верхнем отделе кишечника (тощая кишка). Вырабатываемые в пищеварительном тракте секреты, желчь, ферменты, всасываются в основном в нижнем отделе (подвздошная кишка), здесь же всасывается часть воды. Поэтому:
- Резекция тощей кишки не сопровождается диареей, поскольку всасывание жидкости берет на себя оставшаяся подвздошная кишка.
- Удаление подвздошной кишки вызывает тяжелую диарею, так как секретам, произведенным в предыдущих отделах тракта, всосаться негде, они разжижают химус, вызывая тем самым водянистый частый стул. Кроме того, при отсутствии подвздошной кишки не всасываются желчные и жирные кислоты, которые проходят в толстый кишечник, где притягивают на себя воду, усугубляя диарею.
Илеоцекальный клапан, закрывающий проход между тонким и толстым кишечником, имеет большое значение в пищеварении. Удаление этой заслонки при обширной резекции тонкого кишечника:
- ускоряет прохождение химуса, что приводит к снижению всасывания электролитов, питательных веществ и жидкостей;
- способствует проникновению микрофлоры из толстого кишечника в тонкий, что приводит к появлению избыточного роста бактерий.
В толстом кишечнике всасывается часть воды и электролитов, формируются каловые массы. Микрофлора этой части органа синтезирует витамины группы В и витамин К. Здесь идет окончательная ферментация жиров до коротких жирных кислот, которые являются важными энергетическими субстратами, а также обладают противомикробным действием.
Резекция толстого кишечника приводит к потере части воды и минеральных веществ, к недостатку витаминов. Каловые массы не успевают сформироваться. Сохранение толстой кишки значительно компенсирует нарушения всасывания углеводов и жиров, а также жидкости.
Совокупность всех расстройств, возникающих вследствие резекции кишечника, объединяют под общим названием – синдром короткой кишки. Все возникающие расстройства обусловлены:
- нарушением переваривания;
- нарушением всасывания;
- трофологической недостаточностью;
- вовлечением других органов в патологический процесс.
Восстановление после удаления кишечника
Изменения в организме после операции резекции кишечника идут в три этапа.
- Послеоперационный этап – продолжается от недели до нескольких месяцев. Характеризуется водной диареей (до 6 л в сутки), сопровождающейся потерей натрия, калия, хлоридов, магния, бикарбонатов. Это вызывает дегидратацию и выраженную электролитную недостаточность, развитие тяжелых расстройств метаболизма, нарушение белкового, водного, электролитного и витаминного обмена.
- Фаза субкомпенсации – продолжается в течение года после резекции кишечника. Происходит постепенная адаптация пищеварительной системы: снижается частота стула, нормализуются обменные процессы. При этом всасывание питательных веществ не восстанавливается. Поэтому отмечаются недостаточность витаминов и анемия, проявляющиеся общей слабостью, дерматитами, нарушениями чувствительности (онемения, «мурашки», покалывания), сухостью кожи, ломкостью ногтей. Почти у всех пациентов отмечается дефицит массы тела.
- Фаза адаптации – начинается примерно через два года после резекции кишечника. Для ее начала необходима компенсационная структурная перестройка тонкой кишки. Если кишечник адаптируется, состояние больного стабилизируется. Снизятся проявления диареи, восстановится масса тела. Но могут возникнуть осложнения в виде синтеза камней в желчном и мочевом пузыре, появления язв желудка. Анемия может сохраняться.

После резекции кишечника восстановление функций возможно, если обеспечивать максимально ранние:
- нормализацию содержания белков, жиров, углеводов, витаминов в организме;
- начало стимуляции пищеварения;
- начало процессов всасывания;
- восстановление кишечной микробиоты.
Самый эффективный способ запустить процессы адаптации в кишечнике – заставить его работать. Без поступления питательных веществ орган не начнет восстанавливаться. Поэтому важно как можно раньше начать энтеральное питание. Контакт питательных веществ с энтероцитами запускает синтез гормонов и ферментов кишечника и поджелудочной железы, что стимулирует процессы адаптации. Большую роль играет и характер питания. В рационе должны быть пищевые волокна, глутамин, короткие жирные кислоты.
Принципы питания в послеоперационном периоде
В послеоперационном периоде резекции кишечника для сохранения жизни пациента первостепенными являются мероприятия по предотвращению осложнений: дегидратации, гиповолемии, гипотензии, электролитных нарушений. Когда эти состояния устранены, на 2-3 день после операции, начинают налаживать парентеральное (минуя пищеварительный тракт) питание с введения энергетических субстратов. Внутривенно вводят большие объемы глюкозы, изотонические растворы хлорида натрия, солей кальция, калия, магния.
Когда состояние пациента стабилизировано, диарея взята под контроль, назначают энтеральное (с использованием пищеварительного тракта) питание. После небольшой резекции кишечника питание назначают на 3-5 день, после обширной — через зонд через 2-4 недели. Возможно усиление диареи после начала энтерального питания. Однако прекращать его нельзя, нужно уменьшить скорость введения препаратов.
Постепенно при улучшении состояния пациента переходят на нормальное пероральное (через рот) питание. Обычно назначают последовательно диеты № 0а, 1а, 1, 1б.
Диета 0а имеет низкую энергетическую ценность, поэтому пациент испытывает недостаток в питательных веществах. Особенно опасен недостаток белков. Процессы катаболизма начинают преобладать над процессами синтеза, восстановительные механизмы тормозятся, что чревато неблагоприятным исходом, особенно, если метаболические процессы уже были нарушены перед операцией. Поэтому назначают комбинированное питание с парентеральным и энтеральным введением питательных веществ. Общая калорийность значительно повышена и составляет до 3500 ккал в сутки.
В случае хорошей переносимости нулевой диеты, через 2-3 дня пациенту назначают диету № 1а (другое название – 0б). Как правило, больной остается на этом варианте диеты после резекции кишечника до выписки из медучреждения.
Принципы питания после выписки
Назначение правильной диеты и ее неукоснительное соблюдение являются важнейшими условиями выздоровления.
Через две недели после резекции кишечника диету меняют с № 1а на 1 хирургическую. Но в течение 3-4 недель рекомендуется протирать всю пищу. Необходимо соблюдать принцип термического и механического щажения. Блюда готовят на пару или отваривают, вся пища тщательно измельчается до жидкой или кашицеобразной консистенции, фрукты протираются, из них готовят кисели и компоты. Исключают продукты, усиливающие гниение и брожение – консервы, копчености, пряности.

Если такой рацион хорошо переносится, можно постепенно переходить на непротертый вариант диеты № 1 хирургической. Это означает ежедневное сокращение блюд с максимальной механической и термической обработкой. Хорошая переносимость нового блюда говорит о формировании компенсаторных реакций пищеварительного тракта, нормализации его функций, что позволяет расширять рацион. Такой переход должен занимать не менее 2 недель, а иногда доходить и до 5-6.
В непротертом варианте диеты пищу можно отваривать, после отваривания можно запекать куском. Разрешается более широкий выбор овощных и фруктовых пюре, компотов. Прием пищи должен быть дробным – не менее 6 раз в сутки.
К последствиям резекции кишечника относится повышение чувствительности пищеварительного тракта к некоторым продуктам. В первую очередь речь идет о цельном молоке, а также жирных продуктах, в том числе растительном масле, крепких бульонах, отварах, свежих овощах и фруктах, кислых продуктах. Непереносимость молока отмечается у 65 % больных после резекции кишечника, питание в таком случае нужно изменять, не нужно практиковать «тренировку» неокрепшего органа молочными продуктами. Цельное молоко нужно заменить соевым или другим растительным на несколько месяцев или даже лет, пока не пройдет непереносимость лактозы.
Диеты в первый месяц после операции
В первый месяц после резекции и тонкого, и толстого кишечника назначают одинаковое питание.
Диета 0а.
Назначается на два-три дня. Пища жидкая или желеобразная. Калорийность рациона 750-800 ккал. Можно выпить около 2 л свободной жидкости.
Разрешены: слабый мясной бульон без жира, рисовый отвар со сливочным маслом, процеженный компот, жидкий кисель, отвар шиповника с сахаром, не более 50 мл свежеприготовленного сока из фруктов или ягод, разведенного в 2 раза водой. На третий-четвертый день при стабилизации состояния можно добавить яйцо всмятку, сливочное масло или сливки.

Исключают: плотную пищу, цельное молоко и сливки, сметану, соки из овощей, газированные напитки.
Диета 1а хирургическая.
Калорийность 1500-1600 ккал, жидкость – до 2 л, приемов пищи – 6. К уже введенным блюдам добавляют протертые жидкие каши из геркулеса, рисовой, гречневой крупы, приготовленные на мясном бульоне или на воде пополам с молоком; слизистые супы из круп на овощном бульоне; омлет из белков на пару, паровые пюре или суфле из мяса или рыбы (без фасций и жира), сливки (до 100 мл), желе, муссы из некислых ягод.
Диета 1б хирургическая.
Является более расширенной версией предыдущей диеты и служит для подготовки пищеварительного тракта пациента к переходу на полноценное питание. Калорийность рациона повышается до 2300, приемов пищи остается 6. Блюда должны быть не горячими (не более 50 °С) и не холодными (не менее 20 °С).
Добавляются супы в виде пюре или крема, блюда на пару из протертого отварного мяса, рыбы или курицы; свежий творог, протертый со сливками до консистенции густой сметаны, блюда на пару из творога, кисломолочные продукты, запеченные яблоки, пюре из овощей и фруктов, белые сухари. Каши варят на молоке, молоко можно добавлять и в чай.
Диета после резекции тонкой кишки
При резекции кишечника рекомендуется следующий перечень блюд и продуктов:
- Вчерашний пшеничный хлеб.
- Супы на слабом бульоне – мясном или рыбном, с фрикадельками, вермишелью или разваренными крупами.
- Котлеты или фрикадельки из говядины, телятины, кролика, курицы, индейки. Рыба нежирных сортов, приготовленная на пару или отварная.
- Картофель и морковь в виде отдельного блюда или гарнира — отваренные и протертые. Исключают капусту, свеклу, редис, репу, помидоры, чеснок, щавель, грибы.
- Каши (кроме перловой и пшенной) на воде с добавлением трети молока, блюда из бобовых, макарон.
- Яйцо вареное или паровой омлет из двух белков.
- Разрешены в небольшом количестве молоко (только в составе каш), сметана и сливки (в качестве добавки к блюдам). Разрешен свежий творог, запеченные или паровые творожные пудинги. При появлении непереносимости молока придется надолго (иногда навсегда) отказаться от использования молока. Молочные продукты заменяют соевыми, которые к тому же являются богатым источником белка.
- Кисели, протертые компоты, желе, яблоки только печеные.
- Отвар шиповника, чай, черный кофе.
Для поддержки пациентов с обширной резекцией кишечника в послеоперационный период часто применяют питательные смеси, которые используют как дополнение к рациону или основное питание. Подобные смеси, разработанные за рубежом и в нашей стране, широко представлены в аптеках и магазинах. Они позволяют значительно увеличить калорийность рациона, обеспечить пластические и энергетические потребности, при этом не перегружая ферментные системы пищеварительного тракта.
Диета после резекции толстой кишки
Особое питание должно быть у пациентов после резекции толстого кишечника и выведением противоестественного заднего прохода. Такие больные должны соблюдать три главных параметра питания:
- количество съедаемого;
- качество продуктов, обеспечивающих либо разжижение, либо сгущение кала;
- время приема пищи.
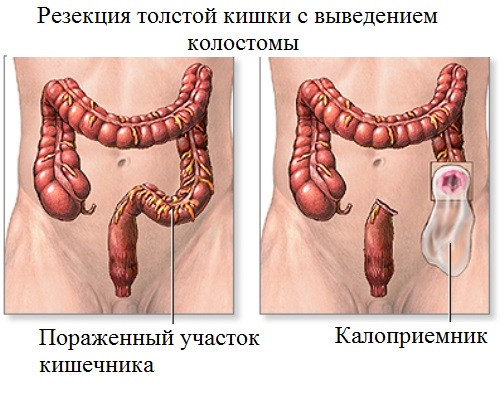
Количество съедаемой твердой пищи всегда должно быть в одинаковой пропорции с выпитой жидкостью. Например, на завтрак пациент всегда съедает одну тарелку каши и выпивает один стакан чая. Каша может быть из разной крупы, а чай – разной степени заварки. Обед, ужин и другие приемы пищи также должны включать стабильное количество плотной пищи и жидкости. Так можно будет контролировать плотность стула.
При необходимости сгущения кала каши варят более густыми, из риса и гречи, манную и гороховую исключают. Отменяют все, что способствует перистальтике и газообразованию: кислые молочные продукты, свежие фрукты, кофе с молоком, компот из слив.
Для разжижения кала увеличивают пропорцию жидкости в рационе, уменьшают порцию пищи, снижают количество соли, в рацион вводят чернослив, фрукты, простоквашу, овощные супы без мяса.
Третьим условием нормального стула является прием пищи в определенные, установленные раз и навсегда часы.
Реабилитация пациентов
После резекции кишечника реабилитация включает в себя физиотерапию и кинезитерапию – лечение физическими нагрузками.
После операции у пациентов возникают расстройства, связанные с самим заболеванием, оперативным вмешательством, наркозом, недостаточностью движений. Например, боли в месте разреза приводят к уменьшению объема вдоха, больной может вообще не задействовать диафрагму. Кроме того, залеживание и наркоз вызывают спазмы мелких бронхов, закупорке их слизью. Поэтому после операции, особенно если пациент долго находится на постельном режиме, необходимы дыхательные упражнения, которые задействуют весь объем легких, позволят легким расправиться.
В послеоперационном периоде физические упражнения позволяют:
- предупредить осложнения – застойную пневмонию, ателектаз, атонию кишечника, тромбозы;
- улучшить деятельность сердечно-сосудистой и дыхательной систем;
- улучшить психоэмоциональное состояние,
- предупредить появление спаек,
- сформировать эластичный, подвижный рубец.
Противопоказания к лечебной физкультуре: тяжелое состояние, острая сердечно-сосудистая недостаточность, перитонит.
При отсутствии противопоказаний упражнения начинаются с первых часов после операции – дыхательная гимнастика, разминка для пальцев, стоп и кистей, массаж грудной клетки.
Постельный режим необходимо соблюдать 1-6 суток после операции в зависимости от состояния больного. Назначают дыхательную гимнастику, легкие упражнения для мышц брюшного пресса, задания на диафрагмальное дыхание, сокращение мышц промежности (снижение застойных явлений в органах малого таза), повороты туловища.
На 6-12 сутки заниматься можно в положении лежа, сидя и стоя.
На 12-14 сутки выбор видов физической активности значительно расширяется, можно применять гимнастические снаряды, малоподвижные игры, разрешена дозированная ходьба.
Через месяц после операции необходимо выполнять общетонизирующие упражнения, задания на укрепление мышц брюшного пресса для профилактики послеоперационных грыж. Рекомендуются ходьба, элементы спортивных игр, ближний туризм, ходьба на лыжах.
Источник
