После внутримышечного укола появился отек

Общие сведения
Постинъекционные абсцессы — это гнойно-воспалительные ограниченные очаги, которые возникают в мягких тканях в результате не соблюдения правил асептики и техники введения во время выполнения внутривенных, внутримышечных и других инъекций. При этом значение имеет острота и длина иглы, точность выбора места инъекции и частота инъекций в одно и то же место. Кроме того, причиной может быть введение различных раздражающих средств, которые даже при соблюдении всех инструкций не приводят к резорбции, к ним относится Диклофенак, Реопирин ( преимущественно при введении в слой подкожной клетчатки).
Чаще всего к развитию абсцесс ведут внутримышечные инъекции в ягодицы, в более редких случаях — в предплечье, в паравертебральную и подлопаточную область.
Код постинъекционного абсцесса по МКБ-10
Абсцессам кожи, карбункулам и фурункулам различного генеза присвоен код МКБ-10: L02. Дальнейшее разделение учитывает их локализацию:
- L02.0 Абсцесс на лице.
- L02.1 Абсцесс на шее.
- L02.2 Абсцесс на туловище.
- L02.3 Абсцесс ягодицы.
- L02.4 Абсцесс конечностей.
- L02.8 Абсцесс других локализаций.
Патогенез
Абсцесс после инъекций – это осложнение, которое вызвано образованием гнойного воспалительного инфильтрата в полости в слоях мягких тканей чаще всего в результате инфицирования. Полость формируется пиогенной оболочкой, а на внутренней стенке есть выстилающий слой гранулоцитов, который не дает гною «рассасываться».
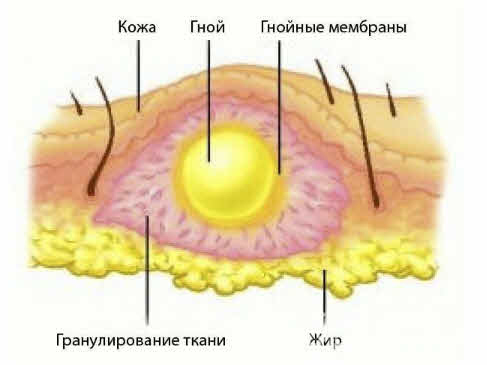
Структура абсцесса
В патогенезе осложнения после инъекций наибольшее значение имеют физико-химические свойства вводимых препаратов, частота и продолжительность их воздействия, соблюдение рекомендаций способа введения. Повреждение тканей химическое либо возникающее при многократном введении препаратов в одно место, нарушающее трофику тканей и способствующее развитию патогенной микрофлоры, а также возможно в результате случайного попадания иголки в сосуд или осложнения инфузионной терапии, вызывающего последующее возникновения гематомы, в которой могут начать размножаться микроорганизмы.
На этапе инфильтрации повреждение и гибель клеток стимулирует выход во внеклеточное пространство множество лизосомальных ферментов, изменяющих обмен веществ в очаге – замедляющих его в области некроза и усиливающих в прилегающих зонах. Это выражается в повышении потребления кислорода и различных питательных веществ, развитию ацидоза и накоплению таких недоокисленных продуктов как молочная, пировиноградная кислота и т.д. В связи с усилением кровотока, расширением сосудов и повышением их проницаемости происходит выход лейкоцитов и макрофагов. Отечность вызвана локальным притоком жидкости, а болевой синдром – давлением на нервные окончания. Абсцедирование приводит к образованию гноя, состоящего из отмерших тканей и погибших клеток иммунной системы, который располагается в центре очага воспаления и не устраняется пока не возникнет возможности для его оттока, например, путем дренирования.
Классификация
Абсцедирующие осложнения после уколов могут различаться в зависимости от места локализации инъекции – абсцесс ягодицы, конечностей, шеи и т.д., способа введения (осложнения внутримышечных инъекций, подкожных, внутривенных и др.) и группы препаратов – анальгетиков, цитостатиков, биостимуляторов, вакцин и пр. Кроме того, в отдельный тип поражений выделяют холодные абсцессы, которые чаще всего не вызывают системных реакций и лихорадки.
Холодный абсцесс после бцж
Образование возникает в ответ на подкожное или внутримышечное введение вакцины БЦЖ спустя 3-6 нед, проявляется формированием подкожного инфильтрата, спаянного с нижерасположенными тканями. Абсцесс обычно постепенно размягчается, возникает покраснение и пигментация, покровы могут истончаться. В результате он может вскрыться и вызвать образование длительно незаживающего свища из которого выделяется жидкий или крошковидный гной.
Чаще всего осложнение не вызывает общего недомогания или других симптомов, но в некоторых случаях общая интоксикация вызывает ухудшение состояния и лихорадку.
Во время диагностики и исследовании бактериологических посевов не возможно выявить специфическую микрофлору, поэтому проводят раннее иссечение гнойника и ушивание раны. Выжидание или дренирование может привести к гноетечению и образованию избыточного количества грануляционной ткани.
Причины
Наиболее часто приводить к образованию абсцессов введение таких групп препаратов как:
- обезболивающие — например, Анальгин, Баралгин;
- гипотензивные — включая магнезии, комбинацию папаверина с Дибазолом;
- гормональные препараты,
- аналептики, к примеру, Кордиамин;
- масляные растворы витаминов, кокарбоксилазы и пр.;
- вакцины;
- наркотики – внутривенное введение в область локтевой ямки;
- цитостатики и хлористый кальций при паравазальном введении;
- нестероидные противовоспалительные средства;
- ненаркотические анальгетики с местнораздражающим эффектом;
- биостимуляторы, включая экстракт алоэ, препарат стекловидного тела.
Инфицирования чаще всего происходит при попадании стафилококков, протей, синегнойной или кишечной палочки, а также известны случаи заражения неклостридиальных и клостридиальных анаэробных бактерий.
Факторы, предрасполагающие постинъекционный абсцесс на ягодицах
- Недостаточно длинная игла – в таком случае введение препарата может привести к попаданию раствора, предназначенного для внутримышечной инъекции, в толщу подкожно-жировой клетчатки, что в итоге дает абсцесс на ягодице.
- Тучные люди женского пола, у которых недостаточно четко обозначен контур ягодиц, что может привести к введению препарата не в ягодичную область, не обладающую достаточным количеством мышечной массы, а в нижнюю часть поясницы.
- Кроме того, способствуют развитию гнойно-воспалительного процесса сниженный иммунитет и чрезмерная обсемененность кожных покровов, а также такие острые и хронические заболевания как сахарный диабет, бронхиальная астма, пневмония, возникновение пролежней.
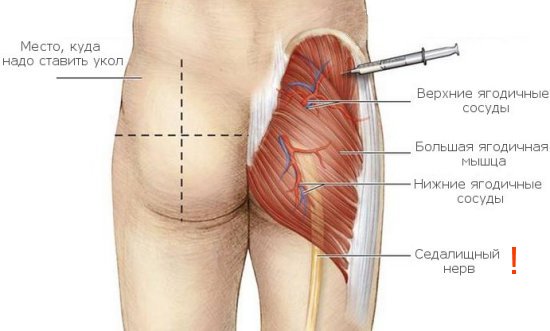
Правильная локализация места укола в ягодицы
Симптомы
Для постинъекционных абсцессов характерно постепенное развитие клинической картины, которая оказывается наиболее ярко выраженной примерно на 7–14 сутки и включает местные и системные проявления:
- образование болезненного инфильтрата, который изначально беспокоит только во время движений или пальпации, а затем и в состоянии покоя, при этом боль сначала ноющая в последствие сменяется на пульсирующую и её интенсивность нарастает, кроме того возможны геморрагии в месте инъекции — если целостность сосудов во время манипуляций механически была нарушена;
- общая интоксикация сначала слабо выражена, вызывает субфебрильную температуру и незначительное недомогание, в дальнейшем происходит усиление болей, развитие гектической изнуряющей лихорадки, нарастание общей слабости, появление головных болей и тошноты.
Как выглядит абсцесс после укола?
Сначала образование с инфильтратом не имеет четких границ, а если воспалительный очаг находится в большой ягодичной мышце или под ней, то обнаружить инфильтрат во время пальпации крайне сложно. Когда нарастает болевой синдром и лихорадка инфильтрат становится более плотным с местными признаками гиперемии. Если абсцесс сформирован, то в центре можно обнаружить размягчение — некроз тканей, а гиперемия становится синюшного цвета.
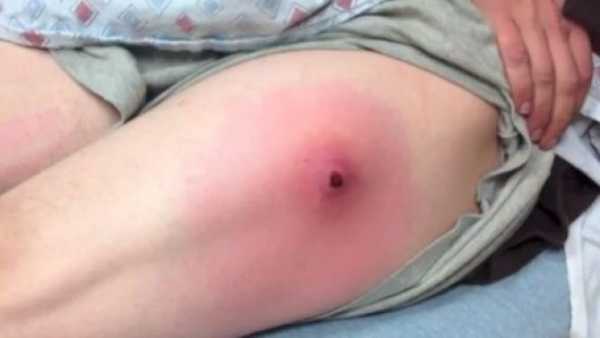
Внешний вид абсцесса
Когда образование абсцесса происходит на ягодице в глубоких слоях под пучками большой ягодичной мышцы признаки гиперемии на коже могут отсутствовать, а границы инфильтрата оставаться недостаточно четкими. В таких случаях ориентируются на сроки заболевания и проводят ультразвуковое исследование или пункцию под контролем узиста.
Особенности клиники абсцессов после подкожного введения вакцин или сывороток
Местные воспалительные и общие реакции являются нормальным ответом организма на введение иммунных препаратов, например вакцины против клещевого энцефалита, антирабические вакцины, приготовленные с формалином или карболовой кислотой. Подозрением на абсцесс может быть повышенная до 38 градусов температура и лихорадка в течение 3 дней, при этом количество инфильтрата увеличивается, а антигистаминная терапия и физиотерапия не дает положительного эффекта. УЗИ может быть неинформативным, так как образование бывает состоящим из множества гнойников, но если они асептические, то для лечения достаточно использования консервативных методов.
Анализы и диагностика
Абсцесс после уколов имеет все проявления воспаления – покраснение, припухлость, повышение температуры и болезненность, а также флюктуацию – зыбление. Помимо осмотра и выслушивания жалоб пациента могут быть назначены диагностические пункции для проведения бактериологических исследований и определения наиболее эффективной схемы лечения.
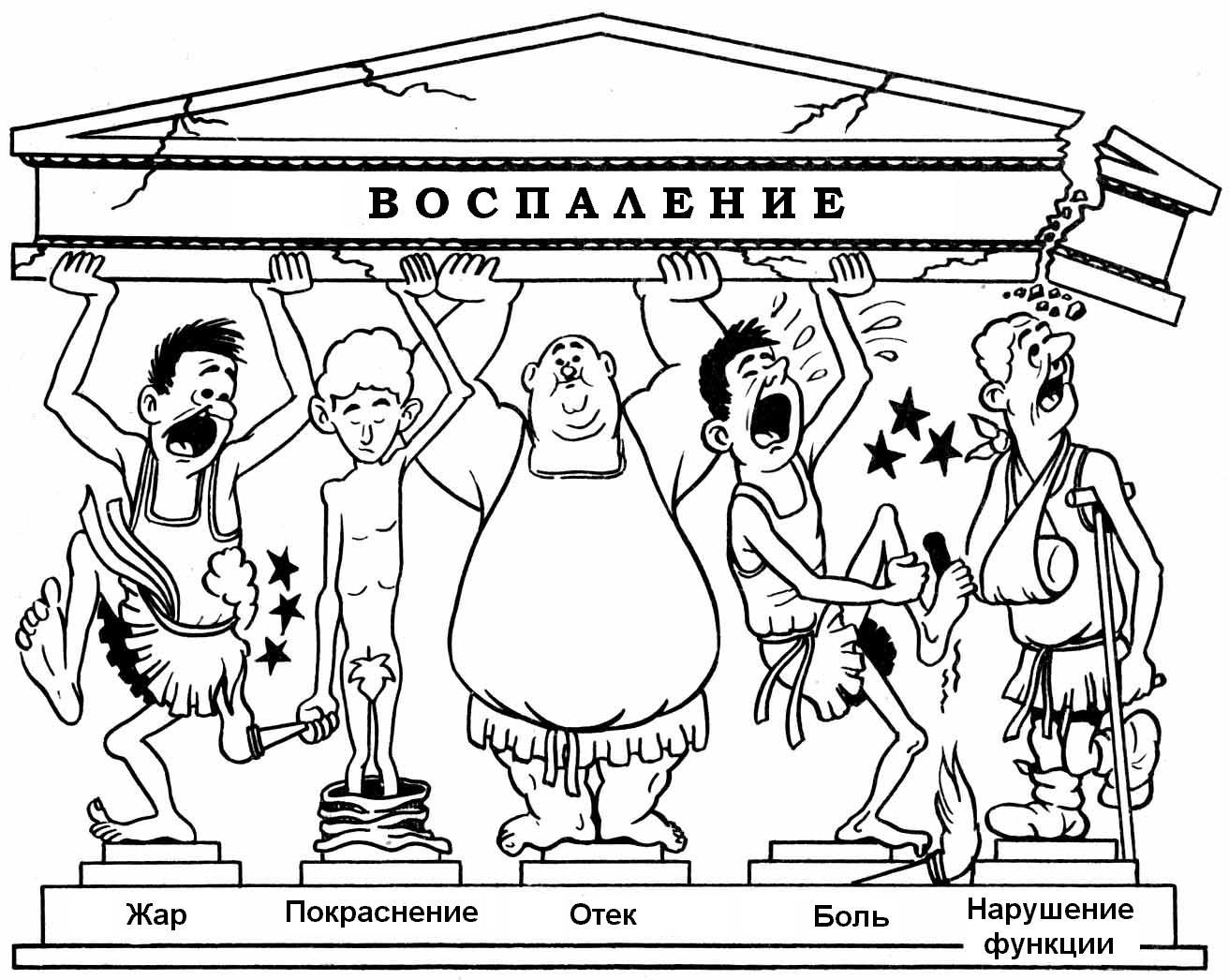
Признаки воспаления
Лечение абсцесса после укола
К основным способам лечения относится:
- некрэктомия;
- санация гнойных очагов закрытыми методами (пункции) либо чаше всего – открытыми (дренирование после вскрытия);
- ферментативный некролиз на фоне вакуумной аспирации и дренажа;
- использование трехпроцентного раствора йода («йодной сетки»), компрессов со спиртом, с ихтиоловой либо мазью Вишневского;
- физиотерапевтических методы электрического массажа на протяжении 2–3 недель.
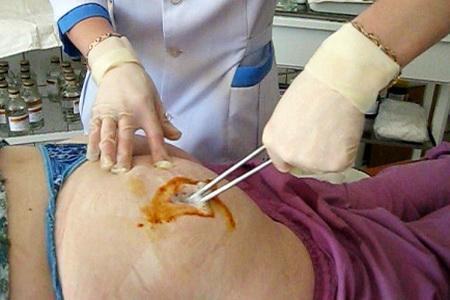
Вскрытие постинъекционного абсцесса ягодичной области
В некоторых случаях воспаление после укола может находиться на стадии инфильтрации и поддаваться консервативному лечению. Однако это может привести к затягиванию процесса и повышает риск развития сепсиса. Поэтому перед тем как лечить абсцесс в домашних условиях нужно ознакомиться с возможными последствиями. Например, ни в коем случае нельзя прокалывать либо самостоятельно выдавливать гнойники, чтобы не спровоцировать возникновение обширной раневой поверхности, вторичного инфицирования или распространения инфекции по кровеносному руслу.
Таким образом, лечение в домашних условиях рекомендовано проводить только после консультации врача, который назначит адекватную антибиотикотерапию и другие вспомогательные препараты – иммуномодуляторы, препараты, восстанавливающие кишечную флору.
Важно! Особенного внимания требует постинъекционный абсцесс ягодичной области, ведь нарастание отечности и болей существенно нарушает привычный ритм жизни, сковывая движения – человеку трудно сидеть, ходить или выполнять другие движения. В итоге может произойти затек гноя в межмышечное пространство и воспаление седалищного нерва.
Доктора
Лекарства
После хирургического вмешательства проводят медикаментозное лечение, которое может длиться 3-4 недели и состоит из двух компонентов:
- общее и местное антибактериальное лечения, которое назначают с учетом аэробных и анаэробных компонентов болезнетворной микрофлоры;
- прием иммунных препаратов в соответствии с данными лабораторного контроля иммунологических исследований.
Наиболее часто назначаемые препараты при осложнениях внутримышечных, внутривенных и других инъекций:
- Карбенициллин – препарат из группы антибиотиков пенициллинового ряда с широким спектром эффектов, вводить можно в/в и в/м. Схему лечения подбирают в соответствии с чувствительностью микроорганизмов, особенностями течения и локализации инфекционно-воспалительного процесса.
- Ампиокс – комбинированный антибиотик, который имеет бактерицидное действие и помогает справиться даже с тяжело протекающими инфекциями, в том числе с сепсисом. Можно применять в/в, в/м или перорально внутрь. Разовая доза для особ старше 14 лет не должна превышать 1 г, а суточная- 3-6 г.
- Гентамицин – антибиотик аминогликозидного ряда, несмотря на широкий спектр действия, не помогает при анаэробных инфекциях и некоторых штаммах стрептококков. Существуют различные формы препарата для в/м и местного применения. Подбирать дозы должен лечащий врач с учетом состояния больного и тяжести течения недуга.
- Сизомицин – также антибиотик из группы аминогликозидов, который помогает в случае тяжелых инфекционно-воспалительных образований и даже сепсиса. Суточная доза: взрослым – 2-3 мг, детям и новорожденным –2,5-6 мг на 1 кг массы тела на протяжении 7-10 суток.
- Офлоксацин – противомикробное средство из группы фторхинолонов, имеющее широкий спектр действия, активен преимущественно по отношении Грам+ и грамотрицательных бактерий. Может быть назначен внутрь по 100-400 мг 2 раза в сутки.
- Цефотаксим — цефалоспориновый антибиотик третьего поколения широкого спектра действия (малую активность проявляет только по отношению к стрептококкам, стафилококкам, менингококкам, гонококкам и бактероидам). Суточная доза во время лечения инфекционно-воспалительных очагов не должна превышать 12 г для взрослых и 180 мг/ кг для детей и особ с весом тела менее 50 кг.
- Метронидазол – препарат относится к противопротозойным средствам, обладающим антибактериальной и антиоксидантной активностью. Помогает в случае анаэробной инфекции на фоне плохо заживающих ран и пролежней. Наносить гель рекомендовано 2 раза в стуки – с утра и вечером.
- Диоксидин – мазь или 1% раствор с широким антибактериальным спектром эффектов. При обработке ею гнойно-некротических ран наблюдается более быстрое очищение раневых поверхностей, интенсивная репаративная регенерация и краевая эпителизация. Раствор следует применять после очищение абсцесса от гноя и некротизированных тканей, смачивая салфетки, которые нужно менять через день или ежедневно.
- Мирамистин– препарат в форме 0,01%-ного водного раствора является антисептиком местного назначения с широким антимикробным действием, а также противогрибковым и противовирусным. Применяется как для профилактики так и для лечения нагноений в виде орошений, рыхлого тампонирования, фиксации марлевых тампонов смоченных раствором, которые нужно менять 3-5 раз в стуки примерно 3-5 суток. Кроме того, может быть использован для активного дренирования — суточный расход составляет примерно 1 л.
- Йодовидон – удобное антисептическое средство в виде спрея, которое также обладает широким спектром противомикробного действия. Часто используется для обработки кожных покровов во время процедур (биопсий, пункций, дренирований и т.д.) и хирургических вмешательств, а также для профилактики и лечения инфицированных поражений кожи. Можно наносить каждые 4 часа.
- Левомицетин – антибиотик для наружного использования, который противовоспалительного действия, обладает некролитическим, регенерирующим и анальгезирующим эффектом, чем существенно облегчает состояние. Можно наносить на кожу или на марлевые тампоны, но сверху необходимо накладывать повязку, которую нужно менять каждые 1-5 дней.
- Хинифурил – антисептическое дезинфицирующее средство с бактерицидным действием, выпускается в форме 0,5% мази, помогает при инфекционно-воспалительные поражениях кожи и мягких тканей, включая абсцессы, пролежни и нагноения.
- Цимезоль — антисептическое средство в форме аэрозоля, применяется для обезболивания и лечения гнойных ран, обсцессов и флегмон. Можно наносить на кожу или на марлю под повязку, меняя её не позже чем через 3 дня.
- Гипозоль – комбинированное противомикробное средство с местным противовоспалительным, антисептическим действием и способностью стимулировать регенеративные процессы. Выпускается в форме спрея, который при лечении кожных поражений необходимо наносить на стерильную салфетку и прикладывать после проведения хирургической процедуры до полной эпителизации кожи.
- Дигиспон, Коллахит — покрытия раневые коллагеновые биодеградируемые, которое применяют для временного закрытия поверхности кожи после хирургической процедуры вскрытия абсцессов.
Процедуры и операции
Комплексное лечение абсцессов после инъекций включает:
- адекватное дренирование послеинъекцонного осложнения с соблюдением правил асептики и антисептики;
- пластическое закрытие раневых поверхностей;
- наложение повязок с различными препаратами;
- физиотерапевтические процедуры.
Диета при абсцессе после укола

Для эффективного заживления во время лечения гнойно-воспалительных кожных поражений необходимо соблюдение особой диеты. В таком случае диетотерапия основывается на таких принципах:
- ограничение потребления сахарсодержащих продуктов и чистого белого сахара-песка;
- введение в рацион необходимого количества белка и полезных жиров, соответствующих потребностям организма;
- предпочтение отдается не кофе и газировке, а свежим морсам, травяным чаям и нежирным кисломолочным напиткам;
- рацион составлен на основе овощей, фруктов и зерновых;
- при наличии лишнего веса рекомендовано проведение регулярных разгрузочных дней;
- контроль за водно-солевым балансом – потребление достаточного количества чистой воды (1,5-2,5 л) и не более 5 г соли.
Чаще всего диету назначают дробную, меню которой состоит из свежих, отварных или запеченных продуктов. Под запретом любые потециально опасные аллергические ингредиенты, а также красители, консерванты, загустители, усилители вкуса и т.д.
Последствия и осложнения
В случае неблагоприятного течения процесса может развиться распространенный некроз тканей, который может затрагивать и подкожную клетчатку, а также может инфицироваться и приводить к образованию подкожной флегмоны или большой раневой поверхности. После заживления могут оставаться грубые келлоидные рубцы, которые могут изъязвляться.
Осложнения внутримышечных инъекций могут приводить к необратимым повреждениям нервов, обратимым расстройствам чувствительности (в связи с нарушением иннервации), асептическому некрозу мышц и различным специфическим побочным реакциям препарата, например, аллергическим.
Проникновение инфекции в кровяное русло может привести к сепсису, перикардиту, остеомиелиту, ДВС-синдрому.
Список источников
- Гельфанд Б.Р., Салтанов А.И. Интенсивная терапия: национальное руководство. –М.: ГЭОТАР-Медиа, 2011. –С. 145.
- Гостищев В.К. Инфекции в хирургии. Руководство для врачей. –М.: ГЭОТАР-Медиа, 2007. –С. 76.
- Блатун, Л. А. Флегмоны и абсцессы — современные возможности лечения. Лечащий врач. 2002. С. 30 — 40.
Источник
В наше стремительное время технологии развиваются семимильными шагами. Не отстает от них и развитие медицины. Но при всех новинках прогресса никуда не деться от старых «добрых» уколов.
Инъекции могут производиться по жизненно важным показаниям (в ягодицу, под глазами, в ноги), в качестве плановой лечебной терапии, а также, применяются в пластической хирургии.
Все хорошо, человеческая жизнь спасена, или лицо приобрело более красивые очертания. Но возникает проблема, связанная с тем, что в месте укола возник отек.
Любое вмешательство, связанное с иголками и шприцами – это инвазивные методы лечения. Реакция организма на вмешательство может быть различной. Одним из проявлений осложнений будет отек после укола.
Если инъекция произведена в «мягкое» место

Если укол в ягодицу ставятся длительное время, может возникнуть отек мягких тканей в зоне проведения манипуляций. Через какое-то время, как осложнение отека, присоединяется абсцесс или поражается седалищный нерв.
Традиционная медицина
Как только была замечена припухлость, необходимо провести ряд мероприятий, направленных на снятие отека после укола в ягодицу. Рекомендуется использовать следующие препараты:
- компрессы с димексидом;
- применение гепариновой мази;
- «Траумель» мазь;
- компресс из спиртовой настойки прополиса;
- компресс с магнезией;
- йодная сетка.
Народные методы
Используются наравне с традиционной медициной. Можно применять:
- сливочное масло, мед, мука, желток смешивается в равных пропорциях;
- сырой картофель или сырой огурец в виде компресса на ночь;
- толченая клюква;
- листья лопуха или капусты смазанные медом;
После анестезии
Если пациент предпочитает лечить зубы безболезненно (с анестезией), то необходимо быть готовым к тому, что после укола обезболивающего может начаться отек щеки или десны. Очень опасным осложнением может быть отек Квинке
Причины, вызывающие отек при лечении зубов:
- отек возникает вследствие нарушения целостности мягких тканей после укола в десну;
- игла случайно попала в кровеносный сосуд;
- возникла аллергическая реакция на вводимый препарат в десну.
Если возник отек после укола при проводимых мероприятиях в ротовой полости необходимо:
- обратиться к врачу-стоматологу, если отек имеет тенденцию к увеличению;
- приложить холод на место отека;
- обязательно принять таблетку любого антигистаминного препарата («Супрастин», «Тавегил»);
- не интенсивные полоскания содовым раствором;
- прием обезболивающих препаратов.
Особое внимание необходимо обратить на отеки, которые сопровождаются повышением температуры. Это свидетельствует о том, что присоединилась вторичная инфекция.
Надо обязательно обратиться к врачу, который назначит соответствующую антибиотикотерапию. При необходимости будет произведен разрез места отека и поставлен дренаж для оттока гноя.

Аллергический отек
Очень грозным симптомом после проведения инъекции, какого либо лекарства, является отек Квинке. Отек носит аллергический характер.
Начинается внезапно и развивается очень быстро. Локализация отека Квинке чаще всего бывает в области нижней губы, веках, щеках, языке и гортани.
При отеке Квинке в области языка и гортани может наблюдаться такой грозный симптом как асфиксия. Если отек распространился на головной мозг, возникает неврологическая патология.
Отек Квинке при правильно проводимой терапии, проходит через несколько часов или в течение суток.
Осложнения
Аллергический отек Квинке очень опасен своими последствиями. Наиболее грозные:
- отек гортани;
- отек слизистой желудочно-кишечного тракта;
- острый цистит и как следствие острая задержка мочи;
- отек на лице с последующим распространением на мозговые оболочки.
Экстренная терапия
- повысить артериальное давление (при тенденции к его снижению);
- снять отек слизистой оболочки в области дыхательных путей;
- гормонотерапия;
- антигистаминные препараты;
- мочегонные средства.
Самое главное: вызвать скорую помощь, врач которой окажет квалифицированную помощь и при необходимости проведет госпитализацию в аллергологическое отделение больницы.
Поэтапное лечение
- убрать аллерген;
- применение препаратов кальция, аскорбинки, эфедрина;
- «Димедрол», «Тавегил», «Супрастин»;
- обязательно снизить проницаемость стенок сосудов – прием «Аскорутина»;
- гормонотерапия проводится исключительно в условиях стационара.
Немного красоты
Каждая женщина хочет выглядеть красивой. Поэтому «укол красоты» становятся все больше и больше популярными. При рекламе омолаживающих процедур практически всегда умалчивается о таком побочном действии препаратов как отеки после укола.
Отечность после введения гиалуроновой кислоты под глазами, возникает практически всегда. Возникает вопрос: «Надо обращаться к врачу или с отеком можно бороться домашними методами?».
Причины возникновения

Если наблюдается небольшой отек после введения гиалуроновой кислоты – это не является патологией. Тут играет роль два фактора:
- микротравмы, возникающие в месте укола;
- свойство гиалуроновой кислоты удерживать в тканях воду.
О этом виде отеков пациент должен быть предупрежден заранее. Как правило они не требуют лечения. Отек сходит приблизительно за 2-3 дня. Прикладывание холодных компрессов благоприятно скажется на общем состоянии.
Патологические проблемы
Патологическим, состояние можно считать, если отек не проходит в течение нескольких дней, идет тенденция к увеличению. Причинами появления отека после введения гиалуроновой кислоты, скорее всего, будет неправильно выбранная дозировка препарата или его тип.
- введение слишком много гиалуроновой кислоты в область губ;
- поверхностное введение препарата в области глаз;
- инфекция, которая может возникнуть вследствие некомпетентных действий врача, или плохой степени очистки гиалуроновой кислоты.
Очень важно помнить, что при проведении инъекций гиалуроновой кислоты, необходимо соблюдать ряд правил и предписаний:
- категорически запрещено принимать алкоголь;
- не желательно употреблять продукты, которые задерживают воду в организме;
- избегать посещения бани и сауны;
- не находиться под прямыми солнечными лучами.
Если после применения гиалуроновой кислоты отек не спадает длительное время, необходимо срочно проконсультироваться с врачом. Пластический хирург должен дополнительно осмотреть пациента, выявить причину отека, назначить адекватное лечение.
Вакцинация
Существует определенный календарь прививок. Его знает каждая молодая мамочка. Не последнее место в нем занимает такая прививка как АКДС. Особенностью введения этой вакцины будет то, что она проводится в область ноги (детям до 1,5 лет).
Прививка против дифтерии, коклюша и столбняка самая проблематичная в плане осложнений. Коклюшный компонент является самым непереносимым из трех составляющих вакцины. Именно он может вызвать отек ноги в месте укола.
Нормальной реакцией считается, если отек ноги сопровождается температурой до 38˚С. Отек в диаметре не должен быть больше 5 см. Все остальная симптоматика является уже проявлением патологии на укол в область ноги.
Что можно предпринять:
- опухоль в области ног большая, а сами ноги горячие на ощупь – необходима срочно консультация врача-педиатра или хирурга;
- обработка места отека «Троксевазином»;
- «Эскузан» мазь, улучшает всасываемость препарата;
- мероприятия, направленные на предупреждение появления абсцесса;
- применение жаропонижающих и антигистаминных препаратов (после консультации с врачом-педиатром).
Важно помнить, что любой вид отека после укола не возникает на пустом месте. Перед лечение необходимо обязательно проконсультироваться с врачом. И только потом приниматься за лечение самостоятельно.
Источник
