Параорбитальный отек при синуситах

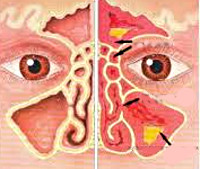
Орбитальные осложнения синуситов – это группа заболеваний глазницы, которые развиваются на фоне воспалительных поражений придаточных пазух носа. К основным клиническим проявлениям относятся отек и гиперемия век, ограничение движений глазного яблока, экзофтальм, боль при пальпации или в состоянии покоя, интоксикационный синдром. Диагностика включает сбор анамнеза и жалоб больного, оценку результатов физикального осмотра, риноскопии, офтальмоскопии, лабораторных тестов, рентгенографии или компьютерной и магниторезонансной томографии. Лечение основывается на антибактериальной, дезинтоксикационной терапии. При гнойных формах осложнений показаны оперативные вмешательства.
Общие сведения
Орбитальные осложнения синуситов наблюдаются преимущественно у детей и составляют от 8 до 30% всех патологий глазницы. В структуре заболеваемости преобладают младенцы – до 65%. Среди детей дошкольного и школьного возраста внутриглазничные поражения на фоне синуситов возникают в 33-38% и 23-26% соответственно. У взрослых патология встречается сравнительно редко. Показатель распространенности у людей старше 20 лет находится в пределах 0,4-7,9% от всех заболеваний околоносовых пазух. У всех возрастных категорий больных чаще выявляются негнойные осложнения, на их долю приходится до 50% от общего числа случаев. Из гнойных форм преобладают субпериостальный абсцесс (до 40%), ретробульбарный абсцесс (менее 15%), флегмона глазницы (до 13%).
Орбитальные осложнения синуситов
Причины
Внутриглазничные поражения могут возникать как при острых, так и при хронических гнойных синуситах. В детском возрасте осложнения чаще вызывают острые процессы, в среднем и старшем – хронические. Патогенная микрофлора в большинстве случаев представлена теме же микроорганизмами, которые провоцируют неосложненные синуситы: Str. pneumoniae, H. influenzae, M. catarrhalis. Предрасполагающими факторами являются:
- Иммунодефицитные состояния. Разрушению костных стенок пазух и распространению патологического процесса в сторону орбиты способствуют нарушения иммунитета, обусловленные генетическими аномалиями, сахарным диабетом, гипотиреозом, ВИЧ-инфекцией, злокачественными заболеваниями, недавно перенесенной лучевой и полихимиотерапией.
- Аномалии развития. Деформации верхней челюсти и лобной кости, наличие в них патологических соустий (дегисценций) или кистозных растяжений, истончение стенок полостей синусов и глазницы, другие подобные изменения повышают вероятность проникновения патогенной микрофлоры из первичного очага в прилегающие анатомические структуры.
- Травматические повреждения. Тяжелые травмы лицевого черепа могут нарушать физиологическую конфигурацию полостей придаточных синусов, делая их стенки более восприимчивыми к гнойным процессам. Аналогичные изменения способны вызывать ранее перенесенные операции в этой области.
Патогенез
Формирование орбитальных осложнений при синуситах происходит вследствие анатомической близости пазух и глазниц, наличия сосудистых и нервных коммуникаций. Преобладает гематогенный путь инфицирования, реализующийся через переднюю глазничную вену и крылонебное сплетение, которые собирают кровь из передних околоносовых синусов и задних отделов носовой полости. Реже встречается контактный путь распространения, обусловленный тотальным нарушением гемодинамики орбиты и разрушением костных структур. У детей проводником для бактерий и продуктов их жизнедеятельности может служить носослезный канал. У младенцев из-за недостаточно сформированной верхней челюсти зубные зачатки непосредственно прилегают к нижней стенке глазницы. Это становится причиной развития патологий орбиты на фоне сочетанных поражений гайморовой пазухи, ротовой полости и альвеолярных отростков.
Симптомы
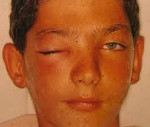
Клиническая картина зависит от варианта осложнения. Реактивный отек клетчатки орбиты и век проявляется умеренным экзофтальмом, формированием бледных, практически прозрачных припухлостей, безболезненных при касании. Температура тела и общее состояние – как при первичном синусите. При диффузном негнойном воспалении тканей глазницы наблюдается визуально заметное выпячивание глазного яблока, гиперемия и отек кожных покровов, болезненность, хемоз. У детей, в отличие от взрослых, могут усугубляться признаки интоксикационного синдрома. При остеопериостите орбиты к вышеупомянутым симптомам присоединяется острая боль, ограничение подвижности и смещение глаза, направление и локализация которых указывают на область поражения костной стенки.
При абсцессе или флегмоне века глазное яблоко зачастую осмотреть не удается, поскольку оно закрыто резко отечным, гиперемированным, неподвижным верхним или нижним веком. При пальпации определяется позитивный симптом флюктуации. Отмечается лихорадка до 39,0 °С, слабость, недомогание. Свищи века и стенки орбиты характеризуются образованием патологического соединения поверхности корня носа, нижнего или верхнего века с прилегающими к ним околоносовыми пазухами. Интоксикационный синдром выражен слабо. Субпериостальный и ретробульбарный абсцессы являются поочередно развивающимися стадиями прогрессирующего остеопериостита глазницы, поэтому сопровождаются похожими симптомами. Дополнительно усиливается системная интоксикация, возникает резкая боль при нажатии и движении глаз, обнаруживается преходящее нарушение зрения, встречающееся при поражениях глубоких отделов глазницы.
При флегмоне орбиты наблюдается сильный экзофтальм, ограничение подвижности глазного яблока вплоть до тотальной офтальмоплегии, интенсивная боль при попытках офтальмологического осмотра, тяжелый интоксикационный синдром, а также вышеупомянутые воспалительные изменения век и конъюнктивы. При возможности выполнения офтальмоскопии визуализируются застойные явления на глазном дне. Тромбоз региональных вен и пещеристого синуса характеризуется отеком, покраснением и уплотнением сначала одного, затем второго века, слабовыраженным экзофтальмом, болевым синдромом, визуализацией пораженных венозных сосудов на поверхности кожи, офтальмоплегией. Общее состояние очень тяжелое – возникают нарушения сознания, температура тела достигает 40-41 °С.
Осложнения
Осложнения орбитальных поражений связаны с неадекватной или несвоевременно начатой терапией. При быстро нарастающих отеках клетчатки глазницы происходит сдавливание и ишемия глазного нерва. Это вызывает стойкое ухудшение зрения вплоть до слепоты. У детей до 1 года и людей со скомпрометированной иммунной системой отмечается ранняя генерализация процесса с образованием метастатических очагов инфекции (сепсис и септикопиемия). У младенцев в будущем могут формироваться стойкие зрительные нарушения в виде снижения остроты до 0,5 диоптрий, дефекты роста кожи на краю орбиты, поражения слезного мешка, уменьшение амплитуды движений глаза. Ретробульбарный абсцесс и флегмона глазницы в любом возрасте способны становиться причиной менингита, абсцессов головного мозга, тромбозов венозных синусов и других внутричерепных осложнений.
Диагностика
Диагностика этой группы патологий осуществляется отоларингологом и офтальмологом, базируется на анамнестических данных, жалобах пациента или его родителей, результатах физикальных, лабораторных и инструментальных исследований. Важным аспектом является подтверждение сопутствующих патологий придаточных пазух. При невозможности установить их наличие путем опроса и общего осмотра больного применяют пробу с тампоном, пропитанным 5% раствором кокаина, который вводят в средний носовой ход на 2 часа. Улучшение зрения на этом фоне является признаком поражения синусов. Полная программа обследования включает в себя:
- Физикальные методы. При первичном осмотре больного помимо симптомов синусита специалист определяет гиперемию, отечность верхнего или/и нижнего века, экзофтальм, нарушение подвижности глаза. При пальпации отмечается болезненность, локальное повышение температуры. У части больных веки полностью закрывают глазное яблоко.
- Риноскопию. При осмотре носовой полости отоларинголог выявляет отек и покраснение слизистой оболочки, наличие катаральных или гнойных выделений. В зависимости от того, какие именно пазухи поражены, патологические массы обнаруживаются в среднем или нижнем носовом ходе, с одной или двух сторон.
- Офтальмоскопию. При возможности раздвинуть пораженные веки проводится осмотр глазного дна. Офтальмолог может подтвердить наличие отека диска зрительного нерва, расширение кровеносных сосудов внутренней оболочки глаза, выпадение глазничного, зрачкового рефлекса – симптомы, характерные для флегмоны глазницы. При других вариантах подобные изменения нерезко выражены либо отсутствуют.
- Лабораторные тесты. В общем анализе крови обнаруживается высокий лейкоцитоз со сдвигом формулы в сторону юных и палочкоядерных нейтрофилов, повышение СОЭ. При наличии выделений из носа их образец берется для бактериологического посева с целью идентификации возбудителя, определения его чувствительности к основным группам антибиотиков.
- Аппаратные методы визуализации. В качестве базового исследования применяется рентгенография околоносовых пазух и орбиты. На снимках стенки этих образований могут быть утолщены, а полости затемнены, что является признаками воспалительного процесса и скопления гнойных масс. Также на рентгенограммах видны дефекты стенок, патологические соустья между глазницей и синусами. При недостаточной информативности метода назначаются МРТ, КТ лицевого скелета.
Лечение орбитальных осложнений синуситов
Лечение проводится в условиях офтальмологического или отоларингологического стационара. Его основными целями являются санация первичного и вторичного очага инфекции, предотвращение дальнейшего распространения процесса в полость черепа, при необходимости – реконструкция стенок орбиты и придаточных пазух. Для этого используются:
- Медикаментозные средства. Применяются субмаксимальные или максимальные дозы антибиотиков широкого спектра действия. Для устранения симптомов интоксикации осуществляются внутривенные инфузии сорбентов и плазмозаменителей. В дальнейшем схема антибиотикотерапии корректируется в соответствии с результатами теста на антибиотикочувствительность. В качестве симптоматических препаратов назначаются деконгестанты, мочегонные, антигистаминные средства, ингибиторы протеолитических ферментов, витаминные комплексы. При негнойных осложнениях подобные схемы терапии являются основой лечения.
- Оперативные вмешательства. Заключаются в пункции пораженного синуса, аспирации гнойного экссудата с последующим промыванием полости растворами антисептиков, кортикостероидов, антибиотиков. При гнойных патологиях орбиты производится эндоназальное вскрытие пораженных пазух, после чего отоларинголог совместно с офтальмологом выполняет санацию очагов инфекции в полости орбиты, ревизию свищей и установку дренажей.
- Физиотерапевтические процедуры. Применяются после основного курса лечения для нормализации регионального кровообращения, ускорения процессов репарации и регенерации. Обычно назначаются УФО, магнитотерапия, электрофорез, дарсонвализация.
Прогноз и профилактика
Исход зависит от своевременности диагностики заболевания, качества проведенной терапии и индивидуальных особенностей организма пациента. Как правило, прогноз для жизни больного благоприятный. Полного выздоровления удается достичь не всегда, в особенности – при хронических синуситах. Специфическая профилактика в отношении орбитальных осложнений патологий околоносовых пазух не разработана. Неспецифические превентивные мероприятия включают раннее выявление и купирование болезней синусов с точным соблюдением рекомендаций лечащего специалиста, коррекцией иммунодефицитных состояний, предотвращением травматизации области глазницы.
Источник
Риносинусогенные орбитальные и интракраниальные осложнения.
М.А.Лебедева*, Д.Н.Капитанов*, А.С.Лопатин**
*ИИ нейрохирургии им. Н.Н.Бурденко РАМН, **ФГУ ЦКБ Управления делами Президента РФ, Москва
Воспалительные заболевания околоносовых пазух (ОНП) составляют 25-30% стационарной патологии ЛОР-органов. Чаще возникает воспаление верхнечелюстной пазухи, обусловленное особенностями расположения ее соустья и, соответственно, оттока ее содержимого. Однако обычно воспалительный процесс захватывает не одну, а несколько пазух, т.е. развивается полисинусит. ОНП представляют собой полости лицевого скелета, в которых кость в норме является барьером, сдерживающим распространение инфекции и предупреждающим развитие осложнений при синуситах. При неблагоприятном течении воспалительного процесса (хроническое воспаление, агрессивная флора) в ОНП могут развиваться осложнения, являющиеся результатом либо прямого распространения инфекции в окружающие ткани per contuitatem, либо тромбофлебита вен, соединяющих пазухи с орбитой, кавернозным синусом и полостью черепа (В.Т.Пальчун, А.И.Крюков, 2001).
Воспалительный процесс может распространяться через костную стенку пазухи, например при ее травматическом (в том числе, ятрогенном) повреждении. При остеитической деструкции участка кости происходит распространение воспаления на периост, а в тяжелых случаях — и на кость. В результате внедрения инфекции развивается тромбоз вен, прободающих костную стенку, которая отделяет пазуху от полости черепа или глазницы, а после расплавления тромба и самого сосуда на их месте появляются грануляции и остеокласты, вызывающие разрушение кости. При хроническом воспалении может развиться синдром длительного давления в замкнутой полости (мукоцеле), что также ведет к деструкции костных стенок. В ряде случаев инфекция может проникать через костную стенку по перфорирующим сосудам при макроскопически неизмененной кости (преформированный путь), реже распространение воспалительного процесса происходит через врожденные дефекты — дигесценции (В.Т.Пальчун, А.И.Крюков, 2001).
Распространение инфекции из ОНП возможно и по многочисленным венозным анастомозам (гематогенный путь). Венозный отток от вен лица и ОНП осуществляется по трем магистральным путям:
1) через нижнюю и верхнюю лицевые вены и далее через общую лицевую вену, которая впадает во внутреннюю яремную вену;
2) через венозное сплетение крылонебной ямки и далее во внутреннюю яремную вену;
3) через глазничные вены, которые впадают в кавернозный синус.
Следовательно, при наличии гнойных воспалительных изменений в мягких тканях лица, лицевом скелете и ОНП может возникнуть тромбоз или флебит вен глазницы, крылонебного сплетения, кавернозного синуса, внутренней яремной вены, с последующим развитием грозных интракраниальных и орбитальных осложнений (Г.А.Фейгин, Т.А.Изаева, 1996).
Наиболее типичным инфекционным агентом, вызывающим риносинусогенные осложнения, являются стрептококки (Streptococcus agalactica, Streptococcus equines, Streptococcus bovis, a-гемолитический стрептококк). Приблизительно в 5% случаев воспалительные осложнения синуситов вызывают грибы рода Aspergillus (в основном в ассоциации с другими возбудителями (Y.Nakamaru и соавт., 2002; S.Miyabe и соавт., 2003). Анаэробная флора — бактероиды, пептострептококки, пептостафилококки, синегнойная палочка, гемофильная палочка — также достаточно часто (39% случаев) являются возбудителем осложненных синуситов (Г.А.Фейгин, Т.А.Изаева, 1996; К.И.Нестерова и соавт., 2003; К.Ikeda и соавт., 2002; Е.Lance, J.McClay, 2004). По данным литературы, в раннем детском периоде (до 1 года) чаще возникают интраорбитальные риносинусогенные осложнения; у детей старшего возраста преобладают интракраниальные осложнения, что, вероятно, связано с анатомо-физиологическими особенностями развития ОНП (E.Lance, J. McClay, 2004). В данном обзоре мы рассмотрим интракраниальные и орбитальные осложнения синуситов.
Орбитальные осложнения
Наиболее часто орбитальные осложнения развиваются как следствие этмоидита при распространении инфекции в орбиту через дефекты в бумажной пластинке или по глазничным венам.
Классификация Chandler (1970 г.) выделяет 5 типов орбитальных осложнений:
1. Воспалительный отек, или пресептальный целлюлит.
2. Орбитальный целлюлит.
3. Субпериостальный абсцесс.
4. Абсцесс (флегмона) орбиты.
1. Пресептальный целлюлит развивается при распространении инфекции через стенку орбиты; при этом отек периорбитальных тканей является следствием нарушения оттока крови от верхнего офтальмического венозного сплетения. Проявляется отеком век, может присутствовать небольшой экзофтальм, однако ограничения подвижности глаза и снижение остроты зрения на этой стадии не наблюдается.
2. При дальнейшем прогрессировании инфекционно-воспалительного процесса и распространении его в задние отделы орбиты развивается орбитальный целлюлит. Клинически это осложнение обычно проявляется экзофтальмом, отеком век, хемозом конъюнктивы, может отмечаться снижение остроты зрения и ограничение подвижности глазного яблока.
3. При скоплении гноя между костной стенкой глазницы и периорбитой, разрушении орбитальной стенки при далеко зашедшем воспалительном процессе развивается субпериостальный абсцесс. Такой абсцесс чаще формируется в верхнемедиальном углу глазницы. Клинически проявляется отеком, гиперемией верхнего века, нарушением его подвижности, смещением глазного яблока в противоположном расположению абсцесса направлении с ограничением его подвижности и экзофтальмом. Ввиду схожести клинической картины орбитального целлюлита и субпериостального абсцесса необходима дифференциальная диагностика, которая должна основываться на данных компьютерной томографии (КТ) ОНП и глазницы. Оба осложнения требуют внутривенного введения антибиотиков широкого спектра действия (амоксициллин/клавуланат, цефтриаксон, меропенем), дезинтоксикационной и десенсибилизирующей терапии, однако при наличии субпериостального абсцесса необходимо срочное хирургическое вмешательство, причем вскрытие абсцесса в зависимости от его локализации может быть произведено как наружным, так и внутриносовым эндоскопическим доступом. По мере восстановления остроты зрения (необходим динамический офтальмологический контроль) внутривенный антибиотик может быть заменен пероральным.
4. Абсцесс (флегмона) орбиты. Представляет собой скопление гноя в тканях глазницы. Распространение воспаления в орбиту и особенно на ее верхушку вызывает развитие офтальмоплегии, сдавление зрительного нерва и в далеко зашедших случаях слепоту. Клинические проявления абсцесса орбиты включают резкую пульсирующую боль в области глаза, общие симптомы воспалительного процесса (недомогание, лихорадка, тошнота, рвота) и местные признаки, которые включают отек мягких тканей орбиты, распространяющийся на верхнее и нижнее веко, экзофтальм, отек конъюнктивы, ограничение подвижности глаза или полную офтальмоплегию и смещение глазного яблока. На глазном дне выявляются признаки венозного застоя, отек диска зрительного нерва. Иногда в процесс могут вовлекаться зрительный нерв и ресничный узел, что сопровождается амблиопией или амаврозом, явлениями нейропаралитического кератита. Диагностика абсцесса орбиты строится на основании клинических признаков и данных КТ, которая выявляет смещение глазного яблока, отек тканей орбиты и признаки абсцесса иногда с наличием характерной капсулы (рис. 1). Лечение орбитального абсцесса комбинированное: наряду с консервативной терапией (антибиотики с широким спектром действия, включающим аэробную и анаэробную активность) производится санация ОНП, кантолиз (пересечение наружной угловой связки глаза, дающее возможность произвести декомпрессию орбиты) и дренирование орбиты с последующим промыванием полости абсцесса.
Орбитальные осложнения риносинуситов необходимо дифференцировать от таких заболеваний, как фурункул и абсцесс век, проявляющихся гиперемией века с формированием локальных участков флюктуации (при флегмоне века, распространяющейся на окружающие ткани): глазная щель при этом сужена или сомкнута, глазное яблоко интактно, также присутствует общая реакция в виде лихорадки и головной боли. Окончательный диагноз можно поставить только после проведения КТ орбиты. Флегмона слезного мешка (острый дакриоцистит) проявляется лихорадкой, резко выраженной гиперемией и локальной припухлостью у внутреннего угла глаза, слезотечением, общим недомоганием; при надавливании на область слезного мешка из слезных точек выделяется гной.
Интракраниальные осложнения являются чаще всего следствием воспалительного процесса в лобной пазухе, реже — этмоидита или сфеноидита (Е.Lance, J.McClay, 2004; A.Goldman, 2003). В последние годы, с появлением КТ и магнитно-резонансной томографии (МРТ), значительно чаще стали выявляться внутричерепные осложнения, вызванные воспалением в клиновидной пазухе, расположенной в непосредственной близости от основания черепа, всех трех черепных ямок.
Различают следующие интракраниальные осложнения синуситов:
1. Менингит.
2. Энцефалит.
3. Эпидуральный абсцесс.
4. Субдуральный абсцесс.
5. Внутримозговой абсцесс.
6. Тромбоз кавернозного синуса и других венозных синусов.
7. Субпериостальный абсцесс (опухоль Потта).
1. Менингит характеризуется развитием общемозговой симптоматики в виде диффузной головной боли, обусловленной повышением продукции цереброспинальной жидкости, симптомов раздражения мозговых оболочек (ригидность затылочных мышц, симптом Кернига, верхний и нижний симптом Брудзинского на поздних стадиях). Для этого осложнения характерны высокая температура и прогрессирующее угнетение сознания. Достоверным признаком являются изменения состава цереброспинальной жидкости (цитоз, увеличение количества белка). При люмбальной пункции ликвор вытекает частыми каплями или струей, что является признаком повышения внутричерепного давления. При МРТ выявляется утолщение оболочек головного мозга, иногда сужение ликворных цистерн. Лечение менингита включает в себя внутривенное введение высоких доз антибиотиков, желательно с учетом результатов посева ликвора, дезинтоксикационную терапию и симптоматическое лечение. В случае выявления четкого причинного очага воспаления необходимо хирургическое лечение — санация ОПН, но только в стабильном состоянии пациента. Люмбальные пункции применяются как для диагностики (контроль ликворного давления и лечения), так и в лечебных целях для эндолюмбального введения лекарственных средств.
2. Энцефалит. Развивается при распространении процесса на паренхиму головного мозга и черепно-мозговые нервы. Обширное поражение ЦНС обусловливает развитие характерной очаговой симптоматики, которая развивается наряду с признаками менингита: парезы II-IV, VI, VII черепно-мозговых нервов, в некоторых случаях могут развиться гемипарез, генерализованная моторная слабость, афазия, снижение уровня сознания. Тактика ведения сходна с лечением менингита.
3. Эпидуральный абсцесс. Развивается при распространении инфекции через некротический участок кости или гематогенным путем (см. рис. 1). Располагается между костью и твердой мозговой оболочкой. Проявляется неспецифическими признаками воспаления, головной болью и высокой лихорадкой. Лечение заключается в санации воспалительного очага в ОНП, обычно наружным доступом, дренировании абсцесса и назначении антибиотиков широкого спектра действия. Прогноз, как правило, благоприятный.
Рис. 1. МРТ Т1-режим. А — фронтальная проекция. а — эпидуральный абсцесс. б — абсцесс правой глазницы. Б — аксиальная проекция. Признаки фронтита и эпидурального абсцесса правой лобной области.
Рис. 2. МРТ Т1-режим. Аксиальная проекция. Большой внутримозговой абсцесс лобной доли с зоной перифокального отека. После введения контраста четко определяется капсула абсцесса.
4. Субдуральный абсцесс образуется в пространстве между твердой и мягкой мозговыми оболочками в случае гематогенного распространения инфекции. Клинические признаки этого осложнения — головная боль, высокая лихорадка, менингеальные знаки, снижение уровня сознания. Прогноз при развитии субдурального абсцесса менее благоприятный, так как заболевание отличается длительностью, тяжестью течения и высокой смертностью. Диагностика базируется на клинической картине, данных КТ и МРТ. Лечение включает экстренную санацию очага в ОНП, широкое дренирование абсцесса, внутривенное введение антибиотиков широкого спектра действия, применение антиконвульсантов и кортикостероидных препаратов. Дифференциальный диагноз необходимо проводить с субдуральной гематомой, при которой отсутствуют симптомы воспаления, нет указаний на черепно-мозговую травму в анамнезе.
5. Внутримозговой абсцесс. Локализация очага абсцедирования в головном мозге зависит от локализации источника инфекции. Так, сфеноидит чаще осложняется абсцессом височной, а фронтит и этмоидит — лобной доли головного мозга (А.Н.Коновалов и соавт., 2005; A.Goldman, 2003; E.Lance, J.McClay, 2004).
Различают 3 стадии течения внутримозгового абсцесса:
• 1-я стадия длится 1-2 нед и проявляется персистирующей головной болью, лихорадкой, изменениями психики и повышенной сонливостью.
• 2-я стадия — манифестация симптомов, когда формируется истинный абсцесс, но пока без экспансии в окружающую паренхиму головного мозга. Эта стадия может протекать бессимптомно, особенно при локализации процесса в лобной доле головного мозга (В.М.Бобров и cоавт., 2003; E.Lance, J.McClay, 2004).
• 3-я стадия. На этом этапе происходит вовлечение окружающей паренхимы головного мозга, что ведет к быстрому развитию отека головного мозга и сопровождается прогрессированием отоневрологической симптоматики. Появляются снижение двигательной активности, очаговые неврологические симптомы в виде парезов, параличей, нарушается функция черепно-мозговых нервов. Самыми точными диагностическими методами являются КТ и МРТ. На КТ в 95% случаев визуализируется округлый очаг низкой плотности, окруженный тонким, интенсивно накапливающим контраст кольцом, что является дифференциальным признаком, отличающим абсцесс от внутримозговой опухоли. На МРТ в Т1-взвешенном изображении выявляется кольцевидное образование, центральная часть которого дает гипоинтенсивный, а его капсула — гиперинтенсивный или изоинтенсивный сигнал. В Т2-взвешенном изображении внутримозговой абсцесс выглядит как очаг, дающий гиперинтенсивный сигнал от своей центральной части и гипоинтенсивный сигнал от периферической (рис. 2).
Дифференциальный диагноз абсцесса мозга необходимо проводить с внутримозговыми опухолями и эхинококкозом. В этом случае МРТ при абсцессе выявляет патогномоничный высокоинтенсивный сигнал, что не характерно для опухолей. Дифференциальный диагноз с паразитарными заболеваниями требует детального комплексного анализа в каждом конкретном случае.
Лечение риногенных абсцессов мозга всегда комплексное, длительное, включает медикаментозные и хирургические методы. Выбор тактики лечения определяется гистологической стадией процесса, расположением абсцесса и тяжестью состояния пациента. На ранних этапах формирования абсцесса мозга лечение включает только медикаментозную терапию. При сформировавшемся абсцессе с плотной капсулой и развитии симптомов сдавления головного мозга предпочтительнее хирургическое лечение — удаление абсцесса с последующей консервативной терапией. Нейрохирургическое лечение может включать в себя как прямой доступ к очагу, так и применение стереотаксических методов. При небольших глубинных абсцессах оправдано использование интраоперационных навигационных систем.
Эффективность медикаментозного лечения определяется динамикой клинических симптомов заболевания, данными серологических тестов, а также данными КТ, проводимой в динамике. На фоне комплексной терапии КТ-признаки полного излечения появляются в среднем через 3 мес, а МРТ-признаки — через 6-9 мес. Антибактериальную терапию назначают с учетом посева ликвора и содержимого абсцесса. Препаратами выбора являются парентеральные цефалоспориновые антибиотики III-IV поколения (цефтриаксон по 2-4 г/сут в течение 7-10 дней или цефотаксим в суточной дозе 6-8 г внутривенно), меропенем по 4-8 г/сут в течение 10 дней, а также ванкомицин по 2 мл/сут в течение 14 дней. При грибковых внутримозговых абсцессах одним из основных методов медикаментозного лечения является внутривенное введение амфотерицина B в дозе 1,5 мг/кг/сут. Другим препаратом, применяющимся для лечения и профилактики грибкового менингита, хорошо проникающим в цереброспинальную жидкость и практически не дающим побочных эффектов, является флуконазол, однако он действует только на грибы рода Candida. Лечение необходимо продолжать несколько месяцев до нормализации анализов ликвора. Прогноз заболевания зависит от своевременного распознавания абсцесса и своевременности начала лечения (Г.З.Пискунов и соавт., 2004; А.Н.Коновалов и соавт., 2005; A.Goldman, 2003; Е.Lance, J.McClay, 2004).
6. Тромбоз кавернозного синуса развивается в результате септической эмболии синусов головного мозга. Выявляются признаки раздражения мозговых оболочек, сепсиса, нарушение сознания. Клинически проявляется высокой флюктуирующей лихорадкой, менингеальными симптомами (ригидность затылочных мышц, положительные симптомы Кернига, Брудзинского), общемозговой симптоматикой, возникающей главным образом за счет повышения внутричерепного давления и проявляющейся головной болью. Всегда присутствуют офтальмологические симптомы: расширение эписклеральных вен, застойные диски зрительных нервов при исследовании глазного дна, отек и гиперемия век, экзофтальм, хемоз, птоз, нарушение функции I-II ветвей тройничного нерва, нарушение функции глазодвигательного, блокового и отводящего нервов. При несвоевременно начатом и неадекватном лечении развиваются офтальмоплегия и слепота. Тромбоз кавернозного синуса характеризуется быстрым прогрессированием с переходом в коматозное состояние. В лечении наряду с хирургической санацией очага первичного воспаления (эндоназальный эндоскопический подход через боковые стенки клиновидной пазухи к кавернозному синусу, его вскрытием и последующим дренированием, парентеральным введением антибиотиков широкого спектра действия важное место занимают антикоагуляционная и фибринолитическая терапия. Для этих целей применяют гепарин по 5 тыс. ЕД внутривенно или подкожно в переднюю брюшную стенку через каждые 6 ч в течение 4 дней, с последующим уменьшением суточной дозы на 5 тыс. ЕД до полной отмены. Также применяют свежезамороженную плазму (внутривенно струйно) и антикоагулянты в обычных терапевтических дозах (Г.А.Фейгин, Т.А.Изаева, 1996).
7. Опухоль Потта представляет собой субпериостальный абсцесс лобной кости. Является осложнением воспалительного процесса в лобной пазухе. Часто сочетается с развитием эпидурального абсцесса. Лечение хирургическое — санация лобной пазухи наружным, реже — внутриносовым доступом с удалением кариозно измененной кости в сочетании с антибиотикотерапией.
Источник
