Отеки при поражении периферических сосудов
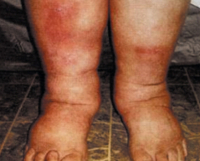
Периферические отеки
Периферические отеки могут возникать по разным причинам, начиная от побочного действия лекарств, заканчивая сердечной или почечной патологией. Симптом не возникает сам по себе, а часто указывает на серьезное заболевание.
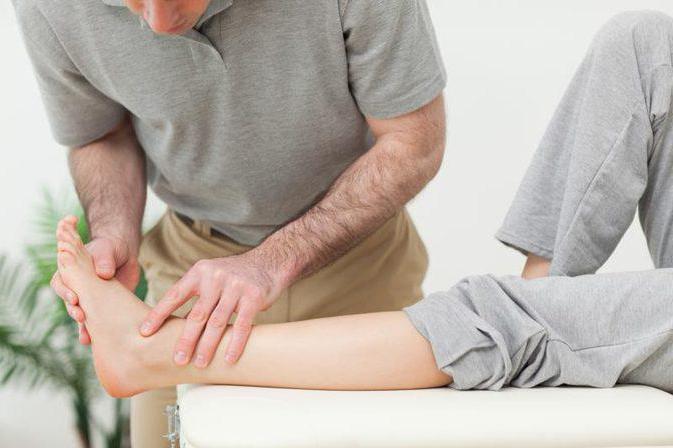
Отечность определяется визуально и пальпаторно – после надавливание остается ямка (как видно на фото).
 Наиболее часто периферические отеки развиваются в области голеней и стоп
Наиболее часто периферические отеки развиваются в области голеней и стоп
Периферические отеки – что это такое?
Отек периферических тканей возникает из-за накопления воды в подкожной клетчатке. Это не отдельная патология, а следствие какого-либо заболевания.
В основном отечность локализуется на ногах, в области голеней и стоп. Реже наблюдается другая локализация:
- лицо;
- шея;
- поясница;
- верхние конечности.
Механизм развития может быть разным, в связи с чем выделяют несколько разновидностей отеков:
- Гидростатические. Задержка жидкости возникает вследствие повышения гидростатического давления.
- Гипопротеинемические. Развиваются из-за низкого уровня белков в крови.
- Воспалительные. Их причиной является повышение проницаемости стенки капилляров.
Возможные причины
Существует несколько причин, по которым развиваются периферические отеки. Все они разделяются на системные и местные.
К наиболее частым системным причинам относится патология сердца, почек, печени, щитовидной железы, к местным – тромбоз глубоких вен, хроническая венозная недостаточность.
Читайте также:
8 симптомов почечной недостаточности
Тромбоз глубоких вен: 8 симптомов, сигнализирующих об опасности
5 симптомов, при которых необходимо обратиться к эндокринологу
Симптомы
На что важно обращать внимание при возникновении отечности:
- Скорость развития. Если симптомы развились резко, в течение трех суток – скорее всего причина заключается в тромбозе глубоких вен. При остальных патологиях симптомы прогрессируют медленнее.
- Локализация. Поражение только одной конечности указывает на местную причину (например, тромбоз или лимфатический отек). При сердечной недостаточности чаще возникает отечность ног, при почечной – лица.
- Болезненность. Чаще всего отечная зона безболезненна, но при тромбозе присутствует выраженная боль в пораженной конечности.
- Время суток, когда симптом выражен сильнее. Если отечность проходит после ночного отдыха, это указывает на венозную недостаточность.
- Состояние кожных покровов. При лимфатическом отеке кожа над зоной поражения уплотнена, при венозной недостаточности – коричневого цвета. В остальных случаях кожа не меняется.
Жидкость может накапливаться не только в периферических тканях, но и в полостях организма:
- в брюшной полости (асцит);
- в грудной полости (гидроторакс);
- в полости перикарда (гидроперикард).
Часто наблюдаются и другие симптомы, указывающие на первичное заболевание. Например, боль в сердце и одышка при сердечной недостаточности, уменьшение выделения мочи при поражении почек и т. д.
Диагностика
Периферические отеки – это повод обратиться за медицинской помощью. Врач проведет тщательное обследование: пальпацию отеков, аускультацию сердца и легких, перкуссию печени.
При необходимости назначаются дополнительные анализы, которые помогут выявить причину патологического процесса.
Как лечить патологию
Основное направление лечения – устранение причины.
Конкретные медикаментозные препараты назначает врач, самолечение в этом случае может только навредить.
Вне зависимости от причины необходимо откорректировать питание:
- Уменьшить потребление соли.
- Ограничить потребление молочного и соленого, особенно перед сном.
- Основу рациона должны составлять овощи, фрукты и белки.
Симптоматическое лечение заключается в назначении диуретиков – препаратов, которые стимулируют выведение жидкости. Назначается Фуросемид, Торасемид, Гипотиазид, Спиронолактон.
Профилактика заключается в прохождении медицинских осмотров, своевременном лечении заболеваний, соблюдении диеты.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Источник
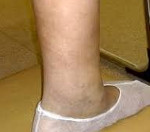
Хронический венозный отек – это избыточное накопление тканевой жидкости, ассоциированное с хронической венозной патологией нижних конечностей. Клинически проявляется увеличением объема голени, образованием ямок при пальпации, изменением кожной окраски на фоне телеангиэктазий, расширения и варикозной трансформации поверхностных вен. Диагноз устанавливают при физикальном обследовании, в случае необходимости дополняя его результатами инструментальных процедур (УЗДС, КТ, МРТ вен и окружающих тканей, волюметрии). Пациенты нуждаются в комплексном лечении с использованием консервативных (фармакотерапии, эластической компрессии) и инвазивных методик.
Общие сведения
Венозные отеки на нижних конечностях выявляют у 7,2–63,8% флебологических пациентов. В общей популяции показатель может варьироваться от 7 до 20%. Это связано с различными методами анализа, особенностями этнокультурной среды, возрастом, образом жизни обследованных лиц и другими факторами. Патологическому состоянию свойственна географическая неоднородность: если в европейских странах уровень распространенности достигает 17,2%, то у жителей дальневосточных регионов он не превышает 10,7%. Как и венозная патология в целом, ассоциированные с ней хронические отеки чаще встречаются у женщин. Их распространенность увеличивается с возрастом, достигая пика у пожилых людей.
Причины
Появление хронического отека обусловлено длительной внутрисосудистой гипертензией и свидетельствует о прогрессирующей несостоятельности венозной сети. Затруднение оттока крови наблюдается из-за нарушений на различных уровнях – дефектов клапанного аппарата, обструкции поверхностного или глубокого русла, дисфункции мышечного насоса, внешней компрессии. Наиболее значимыми причинами подобного состояния выступают:
- Варикозная болезнь. Является наиболее распространенным этиофактором венозных отеков. В варикозно расширенных сосудах депонируется большое количество крови, что провоцирует повышение гидростатического давления и выход жидкости в межтканевые пространства.
- Посттромботический синдром. Окклюзия сосудистого просвета и клапанная деструкция являются основными факторами развития хронического отека у пациентов, перенесших тромбоз глубоких вен. Его выраженность определяется степенью реканализации стеноза и развитием коллатералей.
- Беременность. Венозную обструкцию в третьем триместре связывают со сдавлением нижней полой и подвздошных вен увеличенной маткой, а высокие уровни прогестерона снижают тонус сосудов. При повторных беременностях относительный риск венозной недостаточности и ХВО возрастает в 3 раза.
- Иммобилизация. Длительное (более трех суток) обездвиживание конечностей или всего тела сопровождается нарушением функционирования мышечно-венозной помпы и замедлением кровотока. Такая ситуация возникает после травм, хирургических вмешательств, при параличах.
- Синдром Мея-Тернера. Анатомическая особенность в виде сдавления левой общей подвздошной вены одноименной правой артерией является причиной одностороннего отека для 9% пациентов с венозным рефлюксом. Внешняя компрессия затрудняет отток крови, приводя к отечности.
- Врожденные аномалии клапанов. Источником клапанной недостаточности могут быть врожденные дефекты – гипо- или аплазия створок, атипичное и асимметричное прикрепление, полное недоразвитие либо отсутствие. Анатомические аномалии провоцируют функциональную недостаточность клапанов с развитием застойных явлений.
Причинами хронического венозного отека также могут выступать травмы нижних конечностей, опухоли малого таза. Факторами, провоцирующими гипертензию в поверхностной и глубокой сосудистой сети, являются гиподинамия, продолжительные статические нагрузки, некоторые заболевания (бронхолегочная патология с длительным кашлем, запоры, сердечная недостаточность). Риск отечности возрастает у лиц с избыточным весом и принимающих оральные контрацептивы.
Патогенез
Возникновение хронического венозного отека определяется длительным стазом и повышением внутрисосудистого давления. Как результат, увеличивается проницаемость стенки вен, нарастает градиент транскапиллярной диффузии. Это дополняется экстравазацией крупномолекулярных плазменных белков (фибриногена, фрагментированного гемоглобина) и разрушенных форменных элементов, что ведет к нарастанию онкотического интерстициального давления. Под влиянием указанных изменений в периваскулярных тканях накапливается избыток жидкости.
Сначала снижение интенсивности интерстициального отека достигается включением компенсаторных механизмов. Выведение жидкости осуществляется путем активизации лимфодренажной системы, что соответствует транзиторным симптомам. Но сохраняющаяся венозная гипертензия с постоянно высоким уровнем гидростатического давления усугубляет изменения микроциркуляторного русла и приводит к декомпенсации механизма оттока. В тканях скапливается все больше жидкости, что делает отеки интенсивными и постоянными.
Находясь в паравазальной ткани, фибриноген трансформируется в фибрин, инициируя асептическое воспаление, участвуя в образовании соединительнотканных тяжей и «муфт», сдавливающих капилляры. Микроангиопатия усугубляет гипоксические расстройства, поддерживает формирование индуративного целлюлита, что в сочетании с лимфангоитом провоцирует окклюзию путей лимфооттока. В результате развивается флеболимфедема, создаются условия для возникновения и прогрессирования трофических расстройств.
Классификация
Согласно международной классификации CEAP, используемой в практической флебологии, отечный синдром относится к 3 клиническому классу (C3), являясь начальным и основным признаком венозной недостаточности. В рамках этой диагностической системы предлагают использовать шкалу оценки тяжести хронического венозного отека (VCSS):
- 1 балл. Отеки отсутствуют.
- 2 балла. Отечность наблюдается вокруг лодыжек вечером.
- 3 балла. Сохраняется в дневное время и распространяется выше лодыжек.
- 4 балла. Утренние отеки локализуются выше лодыжек, нарушают повседневную активность.
Сам по себе отек не является отдельной нозологической единицей и имеет вторичный характер, но он отражает развитие локальных нарушений в системе сосудов голени и бедра. Наличие и выраженность венозного отека обязательно указывают при постановке клинического диагноза.
Симптомы ХВО
Развитие хронического венозного отека происходит постепенно, по мере нарастания признаков недостаточности оттока. Визуально определяются увеличение объема одной или обеих конечностей, преимущественно над лодыжками и в нижней трети голени, бледность или цианоз кожных покровов. Важным признаком становится наличие телеангиэктазий, расширенных ретикулярных или варикозно измененных подкожных вен. Субъективно пациенты ощущают тяжесть в ногах, утомляемость. Иногда возникают онемение и боли, связанные с нарастающей интравенозной гипертензией. Но с прогрессированием флебопатологии субъективные жалобы ослабевают.
Выраженность симптомов зависит от ряда внешних и внутренних факторов. Начальные стадии патологии характеризуются транзиторным отеком, возникающим обычно к концу дня после длительного стояния или сидения, исчезающим утром или при ходьбе. В дальнейшем симптомы становятся постоянными, но связь с провоцирующими условиями не утрачивается. Помимо статических нагрузок, количество тканевой жидкости увеличивается при повышении окружающей температуры, во второй фазе менструального цикла у женщин.
Венозные отеки выявляют по образованию ямки после надавливания пальцем на переднюю поверхность голени, длительному сохранению отпечатков от носков. Но воспалительная индурация, возникающая на более поздних сроках заболевания, делает следы от давления незаметными. Присоединившаяся лимфедема сопровождается отечностью стопы и определяется невозможностью сформировать кожную складку на тыльной поверхности основной фаланги второго пальца (симптом Стеммера).
Осложнения
Изолированный отек нижних конечностей встречается лишь на ранних стадиях хронической венозной недостаточности. Прогрессирование микроциркуляторных и тканевых расстройств способствует возникновению трофических нарушений: гиперпигментации, застойного дерматита, липодерматосклероза. Частым осложнением являются кожные язвы – вероятность ульцерации в дистальных участках характерна для 60–90% пациентов. Но в условиях усугубляющегося стаза наиболее значимым и опасным состоянием считаются тромбозы в поверхностных и глубоких венах, возникающие впервые либо рецидивирующие.
Диагностика
Учитывая достаточно типичные клинические признаки, выявление ХВО обычно не представляет сложностей. Однако для подтверждения его генеза, осуществления дифференциальной диагностики и планирования лечебной тактики необходимы результаты инструментальных исследований:
- УЗДС вен. Ультрасонография считается наилучшим способом оценки проходимости периферической венозной сети нижних конечностей. Позволяет выявить рефлюксы, определить состоятельность мышечной помпы, измерить толщину и эхографическую плотность подкожных тканей.
- Водно-иммерсионная волюметрия. Считается «золотым стандартом» в динамической оценке хронического венозного отека. Волюметрия измеряет объемно-весовые характеристики вытесненной и сохраненной в различных условиях тканевой жидкости (утром и вечером, стоя и лежа, при физических нагрузках и после отдыха, в динамике лечения).
- Томография сосудов и мягких тканей. Томографические методики полезны для точной верификации причины отечного синдрома и его локализации (суб- или эпифасциальной). По данным КТ-флебографии выявляют дефекты сосудистой стенки и оценивают степень обструкции. Анализировать изменения мягких тканей и состояние вен голени с высокой информативностью позволяет МРТ.
Для установления причин венозной недостаточности иногда приходится использовать инвазивные диагностические методики, в частности, контрастную флебографию. При поражении поверхностных сегментов проводится плетизмография, в неясных ситуациях прибегают к радиоизотопной сцинтиграфии.
Диагностикой хронического отека занимаются хирурги-флебологи. Учитывая вероятность иных причин патологии, а также полиморбидность, характерную для пожилых пациентов, локальные изменения венозного генеза приходится дифференцировать с нефротическими, кардиальными, лимфостатическими отеками. Необходимо исключать травматические, воспалительные, гипоонкотические и иные механизмы, не участвующие в развитии флебогенных нарушений.
Лечение хронического венозного отека
Успех лечения заключается в комплексной коррекции, каждый элемент которой имеет важное значение. Общережимные мероприятия требуют исключения продолжительных статических нагрузок, постурального дренажа – положения лежа с приподнятыми на 20–25° ногами. Параллельно осуществляют активные действия, направленные на ликвидацию застойных явлений:
- Компрессионная терапия. Признана основным компонентом консервативного лечения венозного отечного синдрома, предполагает создание положительного внесосудистого давления. Выполняется с помощью медицинских изделий – эластических бинтов средней растяжимости (в начале лечения), трикотажа 2–3 класса (колгот, чулок), переменной аппаратной пневмокомпрессии (одно- или многокамерными манжетами).
- Фармакотерапия. Главный аспект медикаментозной терапии – применение флебопротекторов или венотоников (микронизированной очищенной флавоноидной фракции, экстракта иглицы, гидроксиэтилрутозиды). В некоторых случаях системное лечение потенцируется диуретиками и полиферментными средствами. Местная терапия обычно осуществляется гелями, содержащими гепарин или венотоники.
- Хирургическая коррекция. В фазу выраженной отечности любые хирургические вмешательства противопоказаны. После курса консервативной терапии рассматривают вопрос об эндовенозной облитерации (склеротерапии, ЭВЛК, радиочастотной коагуляции), щадящей флебэктомии (криогенной, инвагинационной, PIN-стриппинге). Но ни один из них не может гарантировать полного исчезновения отечного синдрома, требуя дальнейшей поддерживающей терапии.
Послеоперационная реабилитация включает эластическую компрессию и прием флебопротекторов. Прямое воздействие на мышечно-венозную помпу нижних конечностей оказывает сравнительно новая лечебная методика – электромышечная стимуляция, позволяющая уменьшить отечность и другие признаки венозной недостаточности.
Прогноз и профилактика
Выраженность хронического венозного отека хорошо коррелирует со степенью функциональных расстройств в сосудистой системе нижних конечностей. От его адекватной терапии во многом зависит конечный исход флебопатологии. Отсутствие полноценной коррекции чревато развитием осложнений, но при комплексном подходе прогноз для жизни и трудоспособности вполне благоприятный. Профилактические рекомендации включают устранение факторов риска (борьбу с гиподинамией, ожирением, ограничение статических нагрузок), своевременное лечение начальных стадий хронической венозной патологии и сопутствующих заболеваний.
Источник
С этим явлением сталкивался практически каждый человек. Речь идет о периферическом отеке, который может быть признаком серьезных заболеваний.
Общее понятие и причины появления
Они возникают вследствие скопления жидкости в межклеточном пространстве. Могут также находится в клетчатке груди или живота. Они не являются причиной заболевания, это следствие последнего. Поэтому и лечение должно быть направлено не только на устранение жидкости, но и на саму болезнь. Определение периферических отеков очень простое: это отеки, возникающие на конечностях (руки, ноги). При этом нарушаются функции ткани.
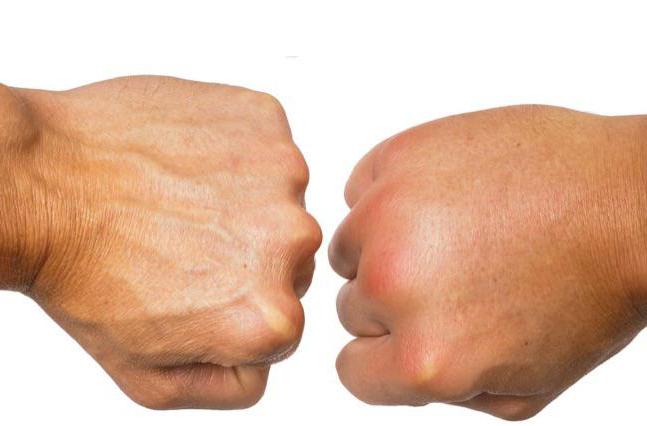
Периферические отеки делятся на два подвида:
- несимметричные, которые возникают в результате травмирования, воспаления или же сдавливания верхней или нижней конечности;
- симметричные, возникающие из-за повышенного венозного давления, при этом нарушается отток крови в венах.
Кроме вышеуказанного, периферический отек может возникнуть по следующим причинам: после использования некоторых лекарственных средств и инъекций, в результате сердечной недостаточности, заболевания почек и печени, при аллергии и интоксикации, длительном кровотечении, вследствие укусов ядовитых животных и насекомых. Причиной может послужить и нахождение человека в стоячем или сидячем положении на протяжении длительного времени.
Развитие отёка
Механизм развития периферических отеков включает несколько фаз: сначала уменьшается доступ крови к точкам регуляции осмотического давления. Затем наблюдается выброс биологически активных веществ и гормонов. Этот процесс обуславливается приведением симпатической нервной системы в тонус. В результате повышается онкотическое давление из-за спазмов сосудов. Все это «заставляет» жидкость переходит в межклеточное пространство. Таким образом, возникает отечность.
Наиболее часто встречаются периферические отеки ног и пальцев рук.
Симптомы и диагностика
Поскольку данные отеки могут возникать по различным причинам и вследствие разных болезней, то и симптоматика может быть разной. Но есть те характерные признаки, которые проявляются вне зависимости от причины. Это следующие:
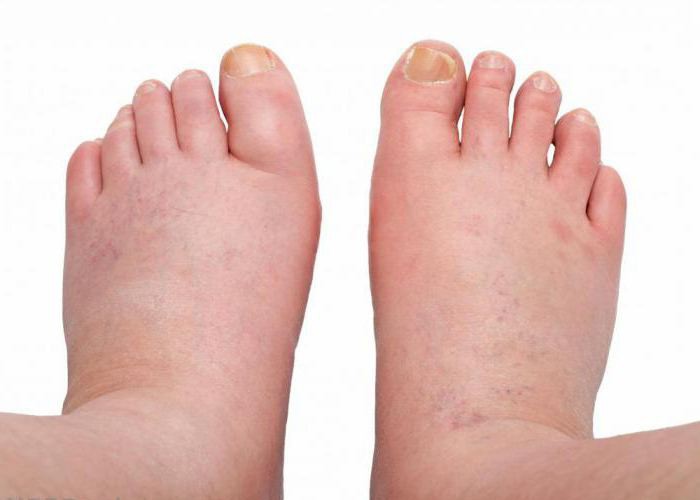
- пораженная конечность увеличивается;
- кожные покровы приобретают бледную или красноватую окраску;
- после надавливания на поврежденном участке кожи остаются следы, которые сохраняются на протяжении некоторого времени;
- в сутки человек набирает до полутора килограммов массы;
- снижается суточный диурез (отток мочи);
- появляются болевые ощущения в области грудины и на месте образования отечности.
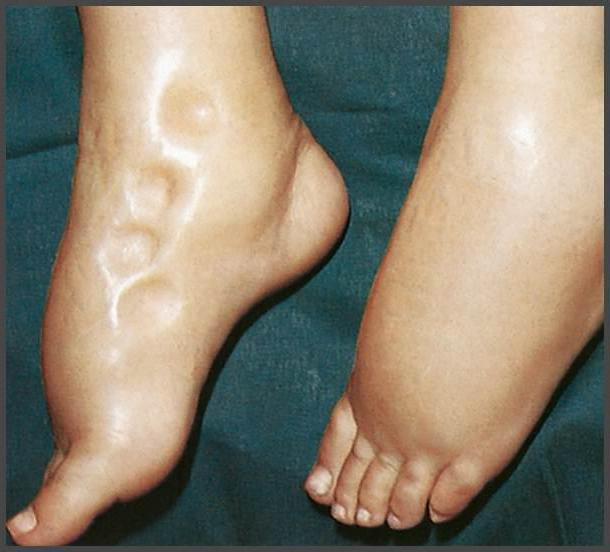
Симптомы могут быть схожи с подкожной эмфиземой, пахидермией, липоматозом и другими заболеваниями. Поэтому перед началом лечения необходимо провести тщательный медицинский осмотр.
Для того чтобы правильно подобрать пациенту курс лечения, врач может назначить некоторые из следующих исследований: рентген, ЭКГ, УЗИ органов брюшной полости, анализ крови и мочи, взвешивание пациента и замер конечностей, эхокардиография.
Лечение
Поскольку отеки связаны с некоторыми болезнями, то лечение должно быть комплексным. Установив причину появления отечности, врач добивается исчезновения признаков основного заболевания, устраняя при этом избытки жидкости.
Если процесс осложнен воспалением, то пациенту прописываются противомикробные средства. В случае, когда причина кроется в аллергической реакции, пропивают курс антигистаминных средств.
При заболеваниях сердечно-сосудистой системы назначают сердечные гликозиды. Для лечения, собственно, периферических отеков, фото которых расположено ниже, назначают диуретики, действие которых можно усилить процедурой ультрафильтрации. Однако злоупотреблять мочегонными препаратами не стоит, так как это может вызвать свои отрицательные реакции.

Врач также назначает постельный режим и диету, которая ограничивает употребление соли и жидкости (до полутора литров в сутки).
Запрещается употребление таких продуктов, как черный хлеб, сыр, консервы, колбасы; строго запрещено употребление спиртных напитков. Рацион больного должен включать молочные продукты, картофель, рис и макароны, желтки, птицу отварную и рыбу, кофе, чай, овощи, фрукты, ягоды.
Народные средства лечения
При лечении периферического отека используют не только медикаментозный курс. Здесь хорошо помогает и народная медицина, использующая для лечения растительное сырье, например: бруснику, корни кувшинки, плоды можжевельника, почки березы и другие лекарственные растения. Помогает облегчить отечность мята, сельдерей, зверобой и различные мочегонные сборы.
Симптомы отека можно легко устранить с помощью свеклы и картофеля. Для этого данные овощи (в свежем и очищенном виде) трут на мелкой терке. Полученную кашицу прикладывают к месту отека и оборачивают целлофаном на полчаса.
Однако при применении народных способов лечения следует проконсультироваться с врачом, так как они являются лишь вспомогательным компонентом лечения.
Советы
А чтобы дело не доходило до лечения заболеваний, следует заниматься профилактикой отеков.
Самое главное — это проходить медицинский осмотр. Также можно выполнять физические упражнения (посильные), которые снижают риск появления отечности. Включите упражнение на поднимание ног выше сердца. Это также помогает избежать образования периферического отека. Необходимо следить за своим рационом и приемом лекарственных средств. Важно выбирать свободную и удобную обувь и одежду. Если у вас сидячий образ жизни, необходимо постоянно выполнять разминку. Избавьтесь от вредных привычек — они усугубляют ситуацию. Спите на ортопедических матрасах и подушках.
Помните о том, что профилактика лучше, чем лечение.
Источник
