Отек вульвы при молочнице

Дрожжеподобные грибы Candida, присутствующие в организме, при благоприятных для них условиях начинают бурно размножаться на слизистых оболочках человека. Чаще всего это происходит на половых органах, во рту, в желудочно-кишечном тракте и в мочевыводящей системе. Кандидоз вульвы происходит, когда грибок колонизируется на внешних гениталиях женщины, не затрагивая влагалище.
Описание
В большинстве случаев возбудителем заболевания является Кандида альбаканс, иногда – тропикалис и крузеи. Это исключительно женский недуг, который может возникнуть как у девочек, так и у женщин всех возрастов. Воспаление и размножение грибка происходит на слизистых малых половых губ, участке возле входа во влагалище и на клиторе. Недуг опасен для будущих мам, так как при нелечении становится причиной выкидыша и преждевременных родов.
Острая форма характерна для представительниц слабого пола во время гормональной перестройки организма. Ей подвержены девочки в период полового созревания и женщины во время менопаузы. Если своевременно не диагностировать и не лечить острую форму, вульвит становится хроническим, сопровождается рецидивами несколько раз в год и трудно поддается лечению.
Причины возникновения молочницы вульвы
Возникновение кандидозного вульвита у взрослых связан со следующими факторами:
- Длительное употребление антибиотиков, гормоносодержащих средств;
- Наличие воспалительных процессов в организме, аутоиммунные заболевания;
- Инфекционные болезни, вызванные бактериями: стрептококками, стафилококками, гарднереллезами;
- Неаккуратное введение тампонов, грубый половой акт, ведущие к появлению ранок;
- Ношение синтетического, тесного нижнего белья.
Наряду со взрослыми, кандидоз вульвы у детей появляется вследствие нескольких причин:
- Плохое соблюдение гигиены интимной области или, наоборот, злоупотребление ею;
- Повреждения, полученные в результате верховой езды или на велосипеде;
- Присутствие паразитов в организме;
- Длительное ношение мокрых вещей в области промежности, например, купальника;
- Слизистые ребенка тонкие, легко травмируются при ношении белья из грубого или синтетического волокна.
Заболевание бывает и у малышей до года. Частой причиной появления молочницы на половых губах у маленьких девочек становится несвоевременная смена подгузников, особенно после дефекации, когда высока вероятность занесения микробов из заднего прохода.
Симптомы и признаки
Характерна яркая симптоматика для кандидоза вульвы. Фото, приведенное ниже, доказывает это.
К главным симптомам недуга можно отнести:
- Покраснение слизистой в области малых половых губ и преддверии влагалища, их отечность;
- Появление белого налета;
- Чувство жжения и сильный зуд в области наружных гениталий, особенно после воздействия мыла и воды, при мочеиспускании;
- У женщин – болевые ощущения во время полового контакта.
В редких случаях наблюдается повышение температуры и увеличение паховых лимфатических узлов. У хронического кандидозного вульвита признаки такие же, как и в остром периоде, но они менее выражены и имеют свойство повторяться через некоторое время. Хроническая форма рецидивирует до 5-ти раз в год.
Лечение
Несвоевременная или неправильная терапия вульвита чревата осложнениями. В первую очередь, переходом в хроническую форму, от которой впоследствии трудно избавиться. Для девочек опасность заключается в деформации наружных половых органов или появлении синехий (сращение малых половых губ).
Чтобы подобрать лечение, необходимо обратиться к врачу. Кандидоз наружных половых органов легко поддается диагностике из-за выраженных характерных симптомов, в сомнительных случаях гинеколог назначит дополнительные анализы: биохимический и общий анализ крови, на уровень глюкозы в крови, взятие мазка на микрофлору, посев на чувствительность к антибиотикам.
Что касается детей, то детский гинеколог назначает лечебную терапию на основании внешнего осмотра промежности и анализов: общего анализа крови и мочи, мазка содержимого из влагалища, анализа кала на дисбактериоз и паразитов. На основании жалоб пациентки и заключений анализов назначается комплексное лечение, которое включает в себя препараты местного и системного действия, влияющие на сам грибок, иммуномодуляторы и мультивитаминные комплексы. На время лечения при остром течении болезни девочкам рекомендуется постельный режим, а женщинам – отказаться от сексуальных отношений.
Чтобы избавиться от неприятных симптомов, назначаются противогрибковые средства, способные убивать и замедлять размножение грибка. Для наружного применения используют антимикотические мази или крема: Пимафукорт, Ниститин, Кандид, которые наносятся на предварительно вымытые участки 2-4 раза в день. Эффективным считается и спрей Кандистон. Курс терапии варьируется от 14-ти дней до месяца до исчезновения симптомов.
Для устранения воспаления у детей наружные половые органы обрабатывают антисептиками: Мирамистином, Фурацилином, Бепантеном или Хлоргексидином в течение 10-ти дней. В детском возрасте кандидозный вульвит лечится местными противогрибковыми препаратами: Пимафуцин крем (разрешен к применению с рождения), Клотримазол мазь, Кандид крем, Кетоконазол (с 12-ти лет), которые отличаются простотой применения: наносятся на чистые пораженные области 1-3 раза в день. Обычно 1-2 недельного курса хватает, чтобы избавиться от недуга, однако для закрепления результата желательно продолжить использовать еще несколько дней.
Местная терапия считается относительно безопасной, так как компоненты почти не всасываются в кровь и не вызывают побочных эффектов. Если назначенное лечение оказалось бессильным и симптоматика сохраняется, врачи выписывают антимикотики системного действия – они способны воздействовать на грибок во всем организме. Широко используются следующие противогрибковые медикаменты: Флуконазол (возможно применение с 4-х лет), Миконазол (с 12-ти лет), Нистатин (с 1-го года), Пимафуцин (разрешен с рождения). Дозировку и продолжительность курса назначает врач в зависимости от степени заболевания и выраженной симптоматики.
Следует помнить, что некоторые системные препараты от молочницы дают большую нагрузку на почки и печень. Людям с заболеваниями этих органов следует относиться к приему осторожно. В детском возрасте, беременным женщинам, если заболевание находится в начальной стадии, назначают средства народной медицины – они считаются самой безопасной в лечении кандидоза. Хотя болезнь в запущенной или хронической форме ей не вылечить, но снять острые симптомы вполне под силу.
В группу народных средств входят:
- Отвары из трав, обладающие антисептическими свойствами: ромашки, календулы, чистотела, коры дуба, крапивы. Приготовленные отвары используются для сидячих ванн и подмываний.
- Обработка пораженных участков облепиховым и кокосовым маслами. Облепиховое обладает противовоспалительным и болеутоляющим действием, а кокосовое, благодаря содержанию в нем каприловой кислоты, пагубно влияет на развитие грибка, а также поможет снять зуд и болезненность.
- Сода – хороший помощник в борьбе с вульвитом. Раствор готовится в пропорции: 1 столовая ложка соды на 1 литр воды и используется в качестве сидячих ванночек.
Профилактика
Чтобы молочница вульвы не возвращалась, нужно соблюдать определенные правила:
- Носить нижнее белье исключительно из натуральных тканей, более того, оно должно быть по размеру;
- Соблюдение правил интимной гигиены – важная составляющая профилактики. Для подмывания лучше использовать детское мыло без отдушек и красителей. Достаточно применять 1 раз в сутки.
- Не злоупотреблять приемом антибиотиков. По возможности подбирать альтернативные методы лечения;
- Заботиться о своём здоровье, много времени уделять прогулкам на свежем воздухе и активному образу жизни;
- Желательно исключение из рациона блюд, провоцирующих развитие кандиды: сладких, жирных, острых, жареных. Обязательно употребление большого количества чистой воды;
- При несбалансированном питании дополнительно принимать поливитаминные комплексы, которые возместят их недостаток витаминов и минералов в организме;
- Своевременно менять гигиенические прокладки и тампоны во время менструации;
- Отказаться от использования ежедневных прокладок с отдушками;
- Не использовать спринцевания в качестве гигиенических процедур, так как высока вероятность вымывания полезных бактерий и развития дисбаланса местной микрофлоры;
- Избегать незащищенного секса с малознакомым или непостоянным партнером.
Источник
Большинство женщин не понаслышке знают, что такое кандидоз. Отек при молочнице — один из частых симптомов недуга, который вызывает панику и угнетает. Однако это не первый признак болезни. Отечность является причиной халатного отношения к собственному здоровью. Вследствие несвоевременного обращения к доктору грибок разрастается, вызывая покраснение и опухлость половых губ.

Причины отеков при молочнице
Отечность наружных половых органов сопровождается покраснением и набуханием. Это происходит в результате расширения сосудов и переполнения их кровью. Существует несколько причин отеков:
- Беременность. Во время развития ребенка женский организм перестраивается. Происходит отложение жиров в области живота и половых губ для защиты плода и поддержания комфортной температуры. Это естественный процесс, с которым сталкивается каждая женщина во время беременности.
- Заболевания, способствующие отечности организма или определенных органов. Такую реакцию вызывают заболевания почек, эндокринной и сердечно-сосудистой систем.
- Повреждение половых губ во время родов или грубого полового акта.
- Аллергическая реакция.
- Инфекционные заболевания.
 Плохая гигиена интимных органов способствует распространению инфекции.
Плохая гигиена интимных органов способствует распространению инфекции.
Однако самая распространенная причина отека в области влагалища — молочница. Дрожжевой грибок вследствие плохого иммунитета и дисбаланса микрофлоры разрастается, образовывая пленку или белые комочки. При неудовлетворительной гигиене это приводит к покраснению внешних органов, образованию мелких язв и отечности.
Вернуться к оглавлению
Другие симптомы патологии
| Симптомы | Характерные признаки |
|---|---|
| Дискомфорт | Зуд |
| Жжение | |
| Боль при мочеиспускании и половом акте | |
| Выделения | Густые |
| Неоднородной консистенции | |
| Молочного цвета | |
| Увеличиваются в объеме после полового акта, водных процедур, в ночное время | |
| Запах | Кисловатый |
| Покраснение | Распространяется на внутренние и наружные половые губы до анального отверстия |
Вернуться к оглавлению
Диагностика
 Мазок поможет определить наличие молочницы.
Мазок поможет определить наличие молочницы.
Для подтверждения молочницы женщина проходит осмотр у гинеколога и сдает мазок на анализ. При наличии в исследуемом материале грибкового мицелия в избыточном количестве ставится диагноз «Кандидоз». Практика показала, что молочница в большинстве случаев является последствием инфекционных заболеваний мочеполовой системы. Потому женщина должна:
- посетить венеролога;
- сдать ПЦР-анализ на инфекции, передающиеся половым путем;
- сдать кровь на иммуноферментный анализ и реакцию иммунофлюоресценции.
Если болезнь хроническая, женщину направляют на комплексное обследование и назначают анализ крови на глюкозу, поскольку кандидоз является первым признаком сахарного диабета. А также назначаются обследования желудочно-кишечного тракта в виде УЗИ и анализов. Если болезнь привела к осложнениям в мочеполовой системе, больную направляют к урологу. Ей необходимо пройти УЗИ почек и мочевого пузыря, сдать мочу и мазок с влагалища на анализ.
Вернуться к оглавлению
Как справиться с проблемой?
В аптеках имеется огромный выбор лекарств от молочницы. Существует 2 метода лечения:
- Местное. Такое лечение является щадящим, поскольку медицинские препараты в виде свечей, мазей или кремов вводят во влагалище, и они не влияют на общее состояние организма. Этот метод назначают больным с легкой формой болезни. При осложнениях молочницы их добавляют в комплексное лечение.
- Общее. Пациенту назначают таблетки для внутреннего применения. Попадая в организм, они влияют не только на очаг заболевания, но и на остальные органы и ткани. Такое лечение применяется при тяжелой или хронической форме кандидоза.
Для того чтобы назначить действенное лечение, мазок с влагалища исследуют: определяют вид грибка и его чувствительность к препаратам.
При несвоевременном лечении болезнь принимает хроническую форму, возможны серьезные осложнения на мочеполовую и пищеварительную системы. Самолечение при кандидозе не дает позитивных результатов, поскольку только по анализам можно определить восприимчивость грибка к компонентам и выбрать эффективное лекарство. Потому, главное, при проявлениях симптомов молочницы — не мешкать и провериться у специалиста.
Источник
14.04.2017
 Вульвовагинальным кандидозом (ВВК) называют инфекционное урогенитальное заболевание, поражающее слизистую влагалища, вульвы, промежности, уретры.
Вульвовагинальным кандидозом (ВВК) называют инфекционное урогенитальное заболевание, поражающее слизистую влагалища, вульвы, промежности, уретры.
Воспалительный процесс вызывают грибки Кандида. По частоте случаев проявление ВВК стоит на 2 месте после бактериального вагиноза.
Больше половины женщин на планете раз в жизни отмечали у себя признаки вульвовагинального кандидоза. Чтобы снизить вероятность заболевания нужно принимать антибиотики только по назначению врача, поддерживать иммунитет, скорректировать рацион, выбрать правильные средства контрацепции, соблюдать личную гигиену.
В медицине выделяют 2 формы болезни при вульвовагинальном кандидозе – острую и хроническую. Возбудителем заболевания чаще становятся грибки семейства Candida (C. albicans, C. krusei, С. pseudotropicalis, C. parapsilosis C. glabrata), но в последнее время растет количество заболеваний, вызванных грибками Saccharomyces cerevisae, Torulopsis glabrata и др.
Причины вульвовагинального кандидоза
В норме дрожжеподобные грибки присутствует в микрофлоре каждого человека. При сопутствующих факторах грибки активно размножаются, начинается молочница.
Основные причины, способствующие повышению активности грибка:
- беременность, сахарный диабет;
- неправильно выбранное нижнее белье (синтетика, обтягивающее);
- длительный прием антибиотиков, стероидов, оральных контрацептивов;
- злоупотребление ношением прокладок;
- пренебрежение гигиеной или чрезмерная чистоплотность.
Симптомы ВВК
Диагностировать вульвовагинальный кандидоз должен врач, но и самостоятельно женщина может предположить наличие болезни, если заметит характерный для молочницы симптом из перечисленных ниже:
- сильное жжение, зуд половых органов, ухудшение состояния после полового акта, водных процедур, при менструации, во время долгой ходьбы;
- выделения творожистой консистенции серо-белого цвета;
- отечность и гиперемия слизистой половых органов, кровоточащие ранки.
Заметив у себя несколько симптомов, нужно обращаться к врачу. Если вовремя не начать лечить вульвовагинальный кандидоз, это может привести к инфекциям в органах малого таза и мочевыделительной системы, стенозу влагалища, преждевременным родам, рождению детей с малым весом и пр.
Диагностические исследования
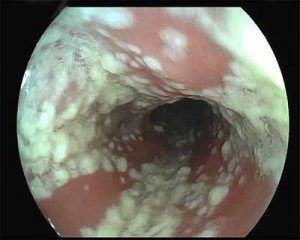 Чтобы правильно подобрать лечение, врач должен убедиться, что у пациентки вульвовагинальный кандидоз, или определить другое заболевание, имеющее схожие симптомы (выделения, зуд, повреждения слизистой и пр.).
Чтобы правильно подобрать лечение, врач должен убедиться, что у пациентки вульвовагинальный кандидоз, или определить другое заболевание, имеющее схожие симптомы (выделения, зуд, повреждения слизистой и пр.).
Врач будет опираться на результаты физикального обследования, жалобы пациентки, данные лабораторных анализов. В лаборатории проводят микробиологическую и иммунофлуоресцентную диагностику, серологические и иммунологические исследования. Как правило, микоз половым путем не передается, но в случае диагностики у мужчины кандидозного баланопостита лечат обоих партнеров.
Лечение вульвовагинального кандидоза
Лечение ВВК в острой форме обычно не вызывает трудностей. Врач назначает подходящие антифунгицидные препараты из группы азолов, на время лечения нужно отказаться от антибиотиков, глюкокортикоидов, гормонов.
Для успешного лечения вредные привычки нужно исключить, скорректировать диету, комплексно воздействовать на очаги, пораженные грибком. Помимо лечебных препаратов, даются рекомендации по гигиене, выбору нижнего белья. Народные рецепты можно использовать, как вспомогательные средства для лечения кандидоза. Это могут быть отвары, компрессы, ванночки, спринцевания растворами лекарственных трав. Дозировку и длительность определяет врач.
Если болезнь протекает в хронической форме с регулярными рецидивами, лечение предстоит сложное. Пациенту будут назначены противогрибковые препараты, вспомогательная терапия. Врач выбирает локальное средство, исходя из результатов анализов, возраста пациента, сопутствующих болезней.
Выбор медикаментов предстоит сделать из следующих препаратов:
- крем бутоконазол 2% вводится однократно во влагалище в количестве 5 мг;
- свечи кетоконазол 400 мг назначаются на 3-5 дней;
- таблетки флуконазол – 150 мг 1 раз;
- таблетки итраконазол 200 мг употребляются дважды в день, курс – 3 дня;
- вагинальная свеча сертаконазол 300 мг – однократно;
- клотримазол в разных формах (влагалищные таблетки по 100 м назначают на неделю, таблетки по 200 мг – на 3 дня, таблетку 500 мг – однократно, а крем 1% вводят во влагалище в течение недели-двух);
- свечи миконазол назначают по 100 мг на неделю или по 200 мг на 3 дня;
- свечи нистатин назначают на 2 недели ежедневного применения;
- мазь тиоконазол 6,5% наносят однократно интравагинально.
Несмотря на высокую эффективность местных противогрибковых препаратов, у многих пациенток спустя 3 месяца вульвовагинальный кандидоз проявляется вновь.
Причиной рецидива могут быть антибиотики, которые при длительном применении способны изменить микрофлору влагалища. Также риск вновь заболеть ВВК больше у тех пациентов, которые применяют гормональные контрацептивы либо вынашивают ребенка.
Рост уровня эстрогенов влечет за собой повышение гликогена, что создает благоприятные условия для размножения грибков. По этой же причине влагалищным кандидозом часто болеют женщины с сахарным диабетом – на его фоне иммунитет снижается, гликоген растет.
Другой фактор, из-за которого рецидивирует молочница – увеличение видов грибков, вызывающих заболевания. Так, разновидности C. glabrata, С. pseudotropicalis , C. parapsilosis менее чувствительны к традиционной терапии, чем С. albicans. Сложность выбора препарата объясняется пренебрежением рекомендованной схемой лечения. Если пациентка завершает курс терапии раньше, чем наступило полное излечение, грибки рецидивируют, получают устойчивость к некоторым лекарствам.
Важно учесть, если при острой форме болезни может быть достаточно местных противогрибковых средств, то хронический вульвовагинальный кандидоз лечится комплексно – сочетанием местных, системных и противорецидивных препаратов. Дополнительно назначаются иммуномодулирующие средства, а также нацеленные на нормализацию микрофлоры.
Для лечения хронической формы молочницы назначают местные препараты из группы азолов примерно на 2 недели. Параллельно пациентам выписывается системный противогрибковый препарат (таблетки итраконазол дважды в день по 200 мг на 3 дня, таблетки флуконазол 1 раз в день по 150 мг на 3 дня и пр.).
Профилактика кандидоза
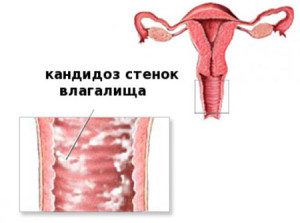 Чтобы предупредить рецидивы вульвовагинального кандидоза, врач может назначить таблетки итраконазол 200 мг, флуконазол 150 мг и другие препараты, перечисленные ниже. Понадобится выпить 1 таблетку в 1 день менструации. Повторять в течение полугода. Дополнительную помощь окажут местные препараты, которые применяют 1 раз в неделю на протяжении этого же срока.
Чтобы предупредить рецидивы вульвовагинального кандидоза, врач может назначить таблетки итраконазол 200 мг, флуконазол 150 мг и другие препараты, перечисленные ниже. Понадобится выпить 1 таблетку в 1 день менструации. Повторять в течение полугода. Дополнительную помощь окажут местные препараты, которые применяют 1 раз в неделю на протяжении этого же срока.
Среди популярных противогрибковых таблеток можно выделить следующие:
- леворин 500 тыс. ЕД. Принимается по назначению врача до 4 раз в сутки, курс 10-12 дней;
- нистатин 500 тыс. ЕД. Принимается по рекомендованной врачом схеме до 5 раз в сутки, длительность терапии 10-14 дней. Чтобы увеличить эффективность лекарства параллельно используют интравагинальные свечи нистатин;
- амфоглюкамин 200 тыс. ЕД. Принимается дважды в день, курс 10-14 дней.
Среди эффективных препаратов локального действия выделяют:
- препараты из группы имидазолов (клотримазол, гинезол, миконазол, бифоназол, изоконазол, гиналгин) – по 1 свече или 1 дозе крема внутрь влагалища перед сном, курс — 10 дней;
- полижинакс (полимиксин, неомицин, нистатин) по 1 свече во влагалище на ночь, длительность курса — 12 дней;
- тержинан (неомицин, тернидазол, нистатин) – по 1 свече на ночь, курс – 10 дней;
- пимафукорт (неомицин, амицин, гидрокортизон) – мазь или крем вводится во влагалище 2-4 раза в день, курс – 2 недели;
- бетадин – по 1 свече на ночь, курс длится до 2 недель;
- мератин-комби (неомицин, орнидазол, нистатин) — по 1 свече интравагинально на ночь, длительность терапии — 10 дней.
Важным условием успешного лечения молочницы является окончание курса терапии только после того, как врач убедится, что возбудитель заболевания побежден. Во время лечения острой формы кандидоза через неделю после дня окончания назначенного курса терапии проводится контроль состояния здоровья пациентки.
Во время оценки эффективности лечения кандидоза в хронической форме нужно контролировать состояние здоровья 3 месяца подряд, обращаясь к врачу в 1 день после менструации.
Врач возьмет мазок из влагалища на исследование отделяемого под микроскопом, назначит посев для определения патогенных микроорганизмов и их чувствительности к лекарственным препаратам.
Источник
