Отек складки сетчатки глаза атрофия вмд как лечить

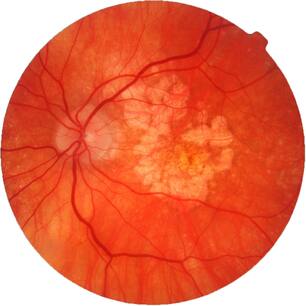
По данным Всемирной Организации Здравоохранения, возрастная макулярная дегенерация является одной из наиболее частых причин слепоты и слабовидения у лиц старшей возрастной группы. Возрастная макулярная дегенерация — хроническое дегенеративное нарушение, которым чаще всего страдают люди после 50 лет. По официальным материалам Центра ВОЗ по профилактике устранимой слепоты, распространенность этой патологии по обращаемости в мире составляет 300 на 100 тыс. населения. В экономически развитых странах мира ВМД как причина слабовидения занимает третье место в структуре глазной патологии после глаукомы и диабетической ретинопатии. В США 10% лиц в возрасте от 65 до 75 лет и 30% старше 75 лет имеют потерю центрального зрения вследствие ВМД. Терминальная стадия ВМД (слепота) встречается у 1,7% всего населения старше 50 лет и около 18% населения старше 85 лет. В России заболеваемость ВМД составляет 15 на 1000 населения.
ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Макулодистрофия — двустороннее заболевание (примерно в 60% случаев поражаются оба глаза), однако, как правило, поражение более выражено и развивается быстрее на одном глазу, на втором глазу ВМД может начать развиваться через 5-8 лет. Зачастую пациент не сразу замечает проблемы со зрением, поскольку на начальном этапе всю зрительную нагрузку на себя берет лучше видящий глаз.
Как видит человек с макулярной дегенерацией сетчатки
Макулодистрофия

Нормальное зрение

ВАЖНО! При снижении остроты зрения как вдаль, так и на близком расстоянии; затруднениях, возникающих при чтении и письме; необходимости более сильного освещения; появлении перед глазом полупрозрачного фиксированного пятна, а также искажении контуров предметов, их цвета и контрастности — следует немедленно обратиться к офтальмологу. Диагноз «макулодистрофия» может быть установлен только врачом-специалистом. Однако, высокоинформативным является самоконтроль зрительных функций каждого глаза в отдельности при помощи теста Амслера.


Механизм развития и формы возрастной макулярной дегенерации (ВМД)

- Макула – это несколько слоев специальных клеток. Слой фоторецепторов расположен над слоем клеток пигментного эпителия сетчатки, а ниже – тонкая мембрана Бруха, отделяющая верхние слои от сети кровеносных сосудов (хориокапиляров), обеспечивающих макулу кислородом и питательными веществами.

- По мере старения глаза накапливаются продукты обмена клеток, образуя так называемые «друзы» – желтоватые утолщения под пигментным эпителием сетчатки. Наличие множества мелких друз или одного (или нескольких) крупных друз считается первым признаком ранней стадии «сухой» формы ВМД. «Сухая» (неэкссудативная) форма наиболее часто встречается (примерно в 90% случаев).

- По мере накопления друзы могут вызывать воспаление, провоцируя появление эндотелиального фактора роста сосудов (Vascular Endothelial Grows Factor — VEGF) — белка, который способствует росту новых кровеносных сосудов в глазу. Начинается разрастание новых патологических кровеносных сосудов, этот процесс называется ангиогенезом.

- Новые кровеносные сосуды прорастают через мембрану Бруха. Так как новообразованные сосуды по природе своей патологические, плазма крови и даже кровь проходят через их стенки и попадают в слои макулы.

- С этого момента ВМД начинает прогрессировать, переходя в другую, более агрессивную форму – «влажную».Жидкость накапливается между мембраной Бруха и слоем фоторецепторов, поражает уязвимые нервы, обеспечивающее здоровое зрение. Если не остановить этот процесс, то кровоизлияния будут приводить к отслойкам и образованию рубцовой ткани, что грозит невосполнимой потерей центрального зрения.
«Влажная» (экссудативная) форма встречается значительно реже «сухой» (приблизительно в одном-двух случаях из 10), однако является более опасной – происходит стремительное прогрессирование и зрение ухудшается очень быстро.
Симптомы «влажной» формы ВМД
- Резкое снижение остроты зрения, отсутствие возможности улучшить зрение очковой коррекцией.
- Затуманенность зрения, снижение контрастной чувствительности.
- Выпадение отдельных букв или искривление строчек при чтении.
- Искажение предметов (метаморфопсии).
- Появление темного пятна перед глазом (скотома).
Цель лечения возрастной макулярной дегенерации
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления патологических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.

В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире. Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение. Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
Интравитреальные инъекции препаратов — Анти-VEGF терапия
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.

Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений. По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов, после чего эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы. По данным клинических исследований приблизительно у 30% процентов пациентов получающих анти-VEGF терапию влажной ВМД определенная часть утраченного вследствие этого заболевания зрения восстанавливается.
Препараты для лечения возрастной макулярной дегенерации – ЛУЦЕНТИС (Lucentis) и ЭЙЛЕА (Eylea)
Первым препаратом для анти-VEGF терапии в виде интравитреальных инъекций, сертифицированным в России для применения в офтальмологии, был ЛУЦЕНТИС, совершивший настоящую революцию в лечении ВМД и ставший «золотым стандартом».. В июне 2006 года он был утвержден американским агентством по контролю за лекарственными средствами (FDA) как уникальное средство для лечения возрастной макулярной дегенерации, а в 2008 году был зарегистрирован и в России. С 2009 года офтальмологические клиники «ЭКСИМЕР» применяют препарат ЛУЦЕНТИС в клинической практике.
Ученые продолжали изыскания, чтобы создать препарат более пролонгированного действия, не уступающий по качественным результатам ЛУЦЕНТИСу. В ноябре 2011 года в США был одобрен для лечения влажной формы возрастной макулярной дегенерации сетчатки новый препарат ЭЙЛЕА. С марта 2016 года препарат зарегистрирован в России и начал применяться в офтальмологических клиниках «Эксимер».
Почему ЛУЦЕНТИС И ЭЙЛЕА эффективны?
До появления этих препаратов в качестве анти-VEGF терапии использовались средства, созданные для лечения онкологических заболеваний. ЛУЦЕНТИС (а впоследствии и ЭЙЛЕА) были специально разработаны для применения в офтальмологии, что обеспечивает их более высокую эффективность и безопасность.
В состав препарата ЛУЦЕНТИС входят молекулы действующего вещества — ранибизумаба, которое снижает избыточную стимуляцию ангиогенеза (роста патологических сосудов) при возрастной макулярной дегенерации и нормализует толщину сетчатки. ЛУЦЕНТИС быстро и полностью проникает во все слои сетчатки, уменьшает макулярный отек и предотвращает увеличение размера поражения, прогрессирование образования и прорастания сосудов и новые кровоизлияния.
ЭЙЛЕА — препарат, содержащий активное вещество — афлиберцепт, молекулы которого действуют как «ловушка», сращиваясь с молекулами не только эндотелиального фактора роста сосудов (VEGF), а также плацентарного фактора роста (PIFG). ЭЙЛЕА характеризуется более продолжительным внутриглазным действием, что позволяет проводить инъекции реже. Кроме того, этот препарат может применяться не только при «влажной» форме возрастной макулярной дегенерации, но и в случаях ухудшения зрения, вызванного диабетическим макулярным отеком и макулярным отеком вследствие окклюзии вен сетчатки.
Что показывают научные исследования?
Клиническая активность и безопасность препаратов были доказаны в ряде крупных международных испытаний. Результаты поистине впечатляют – у большинства пациентов не только остановилось прогрессирование заболевания и сохранилась острота зрения, но этот показатель значительно улучшился.

Толщина центральной зоны сетчатки до и после лечения
- В сравнении с лазерным лечением (фотодинамической терапией) препараты анти-VEGF терапии ощутимо превзошли результаты по получаемой остроте зрения: к 6 месяцам лечения инъекционная терапия давала ~8,5-11,4 буквы (по шкале ETDRS), тогда как в группе лазерного лечения – 2,5 буквы. К 52 неделе группы анти-VEGF приобрели 9,7-13,1 букв, тогда как группа лазерного лечения потеряла 1 букву.
- Через 52 недели лечения доли пациентов, сохранивших остроту зрения, в группах, которые принимали ЛУЦЕНТИС и ЭЙЛЕА, были 94,4% и 95,3% соответственно.
- Доли пациентов с увеличением остроты зрения на ≥15 букв по шкале ETDRS – с ЭЙЛЕА – 30,6%, с ЛУЦЕНТИСОМ – 30,9 %, а среднее значение улучшения остроты зрения – 7,9 букв и 8,1 буквы при лечении ЭЙЛЕА и ЛУЦЕНТИСОМ.
- Среднее изменение толщины центральной зоны сетчатки: -128,5 мкм (ЭЙЛЕА) и -116,8 мкм (ЛУЦЕНТИС).
Частота приема и дозировка
Препарат ЛУЦЕНТИС вводится в стекловидное тело в дозе 0,5 мг (0,05 мл). Сначала проводятся 3 последовательные ежемесячные инъекции Луцентиса (фаза «стабилизации»), затем количество инъекций рекомендует врач в зависимости от состояния зрительных функций и степени заболевания (фаза «поддержания»). Интервал между введениями доз составляет как минимум 1 месяц. После наступления фазы стабилизации лечение препаратом приостанавливается, но 2-3 раза в год пациентам необходимо проходить скрининг состояния зрительной системы.
Лечение препаратом ЭЙЛЕА начинают с трех последовательных инъекций в стекловидное тело в дозе 2 мг, затем выполняют по одной инъекции через 2 месяца, при этом дополнительных контрольных осмотров между инъекциями не требуется. После достижения фазы «стабилизации» интервал между инъекциями может быть увеличен лечащим врачом на основании результатов изменения остроты зрения и анатомических показателей.
, Ш. Светлана, Москва
Спасибо за оперативно проделанную и качественную работу . Сегодня сделали комплексный осмотр, так же укрепили сетчатку обоих глаз. Огромная благодарность доктору, человек своего дела (фамилию к сожалению забыла спросить ) принимала меня в 307а кабинете. Остались приятные впечатления;) Через некоторое время буду делать коррекцию зрения. Всем спасибо!
Актуальные вопросы
Ë
È
У кого чаще всего возникают проблемы с сетчаткой?
В «группу риска» входят: люди со средней и высокой степенями близорукости; беременные женщины; пожилые люди с сахарным диабетом.
Ë
È
Помогает ли препарат Луцентис при разрыве сетчатки?
Препарат «Луцентис» не применяется при разрыве сетчатки, он эффективен при возрастной макулярной дегенерации.
Ë
È
Делаете ли исследование сетчатки на ОСТ?
Да, в наших клиниках мы проводим исследование сетчатки с помощью оптического когерентного томографа.
Ведущий офтальмохирург и медицинский директор клиник «Эксимер»,
врач высшей категории,
доктор медицинских наук, профессор,
академик РАЕН
Главный врач московской офтальмологической клиники «Эксимер»,
врач-офтальмохирург высшей категории,
доктор медицинских наук, доцент,
академик РАЕН
Зав. отделением лазерной терапии
врач-офтальмохирург высшей категории,
кандидат медицинских наук
Запишитесь в клинику «эксимер»
и узнайте больше о своём здоровье!
Вы можете позвонить по телефону: +7 (495) 620-35-55
Или нажать кнопку и заполнить форму заявки
и получить 5% скидку на полную диагностику зрения
Лицензии клиники
Источник
 Дегенерацию макулы провоцируют возрастные изменения в зрительном аппарате.
Дегенерацию макулы провоцируют возрастные изменения в зрительном аппарате.
Этот орган отвечает за четкость воспринимаемой картинки, которая особенно важна при управлении автомобилем, чтении или работе с мелкими предметами.
В зависимости от механизма возникновения патологического состояния различают 2 типа заболевания, а именно сухую и мокрую формы. Сухой тип развивается на фоне отложений под макулой, а влажный из-за распространения новых сосудистых образований.
Причины ВМД
Развивается заболевание у каждого человека с разной скоростью, что зависит от воздействия комплекса провоцирующих факторов. Провоцирующими первопричинами выступают:
- возрастные изменения в зрительном аппарате;
- предрасположенность, которая передалась по наследству;
- курение;
- гипертония;
- диабетическая ретинопатия;
- близорукость;
- дальнозоркость;
- ожирение;
- негативное воздействие ультрафиолетового излучения;
- несбалансированный рацион;
- травмы органов зрения;
- нейроциркуляторная дистония;
- хронические заболевания зрительного аппарата.
Механизм возникновения макулодистрофии полностью не изучен, что говорит о наличии дополнительных провоцирующих факторов.
Группа риска ВМД
Предрасположенными к появлению болезни являются люди:
- европеоидной расы;
- возрастом старше 50 лет;
- женского пола;
- имеющие вредные привычки;
- живущие в постоянных стрессовых условиях;
- с несбалансированным питанием.
Классификация
В зависимости от механизма возникновения различают несколько форм возрастной макулодистрофии сетчатки:
- Атрофическая или неэкссудативная. Наиболее распространенный тип патологии, так как встречается в 85% всех зарегистрированных случаях. Возникает на фоне возрастных изменений в метаболизме человека. Клинически проявляется через накопление друз под макулой, которые приводят к участкам атрофии. Скопления различают в зависимости от консистенции на твердые и мягкие. При прогрессировании патологии наблюдается постепенная утрата возможности видеть.
- Неоваскулярное заболевание. Встречается реже сухой формы. Развивается на фоне формирования новых сосудов, которые располагаются между друзами. Заболевание характеризуется стремительным протеканием. При болезни наблюдается стремительное ухудшение центрального поля зрения. Из-за появления новых сосудов начинает накапливаться жидкость. Излишняя влага приводит к отеку макулы. Различают несколько типов этой формы, а именно смешанную, классическую и скрытую.
- Рубцовая макулярная дегенерация. Форма характеризуется сложным протеканием и необратимой потерей зрения. Вследствие отслойки сетчатки возникают рубцы.
Симптомы ВМД
 В зависимости от формы протекания заболевания различается и общая симптоматика. На начальной стадии атрофического типа патологии полностью отсутствуют симптоматические проявления. Так при сухой форме возрастной макулодистрофии у пациента наблюдается:
В зависимости от формы протекания заболевания различается и общая симптоматика. На начальной стадии атрофического типа патологии полностью отсутствуют симптоматические проявления. Так при сухой форме возрастной макулодистрофии у пациента наблюдается:
- постепенное снижение качества зрения;
- появление мушек или мелькания;
- уменьшение контрастности воспринимаемой картинки;
- выпадение полей зрения;
- помутнение картинки;
- искажение прямых линий;
- со временем появляется скотома;
- сохраняется боковое зрение.
Неоваскулярное и рубцовое патологическое состояние характеризуется:
- появлением кровоизлияний;
- стремительная потеря зрения;
- отсутствие периферического поля зрения.
Для сохранения зрения необходимо проведение своевременной диагностики и посещение офтальмолога.
Диагностика ВМД
Для выявления возрастной макулодистрофии сетчатки глаз применяются методики:
- изучение анамнеза;
- визометрия;
- офтальмоскопия;
- ретинотомография;
- компьютерная периметрия;
- визоконтрастометрия;
- флюоресцентная ангиография;
- стереофотографирование с цветом.
После проведения диагностики офтальмолог назначает пациенту необходимое лечение.
Лечение ВМД
В зависимости от стадии протекания для лечения макулодистрофии применяются направления:
- медикаментозное;
- хирургическое;
- лазерное.
При медикаментозном устранении патологии назначаются средства:
- антиоксидантные препараты;
- комплексы со сбалансированным составом минеральных и витаминных соединений;
- ингибиторы ангиогенеза;
- биорегуляторы пептидов;
- сосудорасширяющие лекарства;
- антиагреганты.
 В случае лазерной терапии применяются методики лазеркоагуляции и фотодинамической терапии. Под хирургическим вмешательством при возрастной макулярной дегенерации понимают:
В случае лазерной терапии применяются методики лазеркоагуляции и фотодинамической терапии. Под хирургическим вмешательством при возрастной макулярной дегенерации понимают:
- трансплантация пигментного эпителия сетчатки;
- витрэктомия с удалением СНМ;
- интравитреальное введения кеналога.
Во время терапии обязательно прохождение плановых консультаций у офтальмолога. Для устранения сухой формы дегенерации применяются медикаментозные методики, которые направлены на улучшение кровообращения в сетчатке. При влажной форме пациенту показано лазерное уничтожение новых сосудов.
С целью устранения образования новых сосудов в сетчатке применяется введение в стекловидное тело препаратов ингибиторов ангиогенеза. Перед проведением инъекций пациенту назначают антибактериальную терапию. Противопоказанием к проведению интравитреального введения лекарств выступают:
- болевой синдром;
- поражения инфекционного характера;
- аллергические проявления.
После проведения укола необходимо придерживаться некоторых ограничений:
- в месте введения препарата возможно появление небольшой по масштабу гиперемии;
- в течение нескольких дней покраснение должно полностью пройти;
- максимальный терапевтический результат наблюдается после 3 последовательных инъекций;
- обязательно соблюдение режима труда;
- запрещено перенапрягать зрительный аппарат;
- не рекомендуется заниматься физической активностью;
- необходим контроль над уровнем артериального давления.
Осложнения ВМД
Основным осложнением возрастной макулярной дегенерации выступает полная потеря зрения. Стоит отметить, что при рубцовой форме полностью восстановить четкость картинки уже не получится. Поэтому особенно важна своевременная диагностика патологического состояния.
Прогноз
 При наличии атрофической стадии возрастной макулодистрофии возвратить полностью зрение возможно. В случае патологии рубцовой форме процессы деструкции носят необратимый характер. При влажном поражении сетчатки восстановить зрение возможно, но с помощью хирургического вмешательства.
При наличии атрофической стадии возрастной макулодистрофии возвратить полностью зрение возможно. В случае патологии рубцовой форме процессы деструкции носят необратимый характер. При влажном поражении сетчатки восстановить зрение возможно, но с помощью хирургического вмешательства.
Одним из основных факторов, влияющих на лечение дистрофии, выступает своевременная диагностика патологии.
Профилактика
Основными профилактическими мерами при возрастных изменениях в сетчатке выступают:
- соблюдение сбалансированного питания, которое насыщенно витаминными и минеральными соединениями;
- уменьшение количества животных жиров в рационе;
- употребление свежих овощей и фруктов;
- контроль над весовыми показателями тела;
- строгое ограничение или полный отказ от вредных привычек;
- защита зрительного аппарата от воздействия ультрафиолета;
- регулярное прохождение курса на основе витаминных комплексов;
- возможно употребление до 100 грамм красного вина;
- увеличение физической активности;
- не рекомендованы профессиональные занятия спортом;
- проведение регулярных консультаций у офтальмолога;
- запрещен не контролированный прием различных биологических добавок.
Полезное видео
Невозможно полностью предотвратить возрастные изменения в организме. Зрительный аппарат также подвергается дистрофическим процессам вследствие старения. Однако предупредить патологические состояния и потерю зрения можно при помощи плановых посещений офтальмолога и диагностических мероприятий.
На начальных стадиях любые патологии поддаются лечению, что необходимо для сохранения зрения на протяжении всей жизни.
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Что еще почитать
Источник
