Отек ног при водянке живота
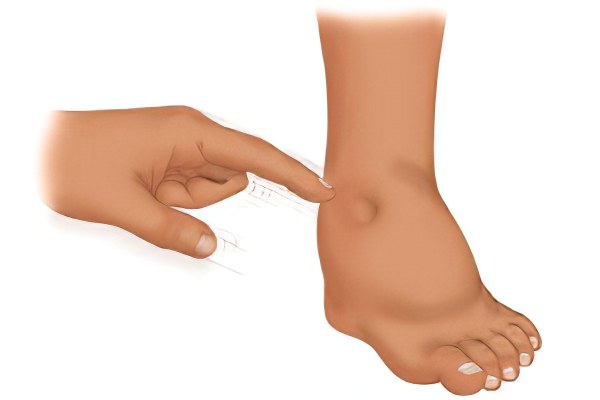
Под этим термином скрывается симптом различных заболеваний, выражающийся в чрезмерном накоплении жидкости в тканях нижних конечностей. Обращение к врачу с водянкой ног – повод для проведения обследования сердечнососудистой и мочевыделительной системы. Водянка ног может быть узко локализованной только в конечностях или является частью нарушения водного баланса всего организма.
Содержание:
- Как возникает водянка ног?
- Причины сильных отеков
- Причины отеков в сочетании с болевым синдромом
- Водянка ног у беременных
- Лечение водянки ног
Как возникает водянка ног?

Водянка, или отек, возникает из-за нарушения баланса между поступлением жидкости в ткани ног и их выведением через венозную сеть или через лимфатическую систему. Еще одной причиной водянки является повышенная проницаемость сосудов, их патологическое расширение, и, как следствие, повышенный выход воды в окружающие ткани.
Нарушение осмотических свойств крови – повод для появления отеков нижних конечностей. Нарушение биохимии крови, снижение концентрации натрия, хлоридов и белков, уменьшение количества гормонов, регулирующих обмен веществ, приводят к расстройству дренирующей функции лимфатической и венозной систем.
Водянка не является отдельным заболеванием, наоборот, функциональные нарушения работы сердечнососудистой системы, печени и почек проявляются отеками ног.
Причины сильных отеков

Чаще всего такой отек появляется при нарушении циркуляции лимфы и венозной крови. Отток межтканевой жидкости нарушен при сердечнососудистых патологиях, заболеваниях мочевыделительной системы, интоксикации.
Причины водянки:
Заболевания лимфатической системы нижних конечностей – филяриатоз, идиопатическая слоновость. Эти патологии стимулируют накопление межтканевой жидкости и проблемы с ее выведением.
Хроническая сердечная недостаточность – нарушение перекачки крови и ее застой.
Тромбофлебит, закупорка просвета вен тромбом.
Нарушение водно-солевого обмена при патологиях щитовидной железы (гипотиреоз).
Нарушение осмотических свойств крови, изменение ее биохимических показателей из-за патологий печени, голодания, заболеваний ЖКТ, нефротического симптома.
Венозная недостаточность вызывает застой крови в сосудах ног. Постоянное поступление артериальной крови и нарушения оттока межтканевой жидкости провоцируют появление сильных отеков.
Нефротический синдром – гломерулонефрит, амилоидоз, пиелонефрит способствуют чрезмерному выведению белка из организма через почки. Сосуды не могут удерживать воду, их стенки приобретают повышенную проницаемость, поэтому жидкая фракция крови проникает в окружающие ткани и накапливается в них, вызывая водянку.
Интоксикации – попадание в организм токсинов из лекарств, пестицидов, радиоактивных веществ, солей тяжелых металлов, ядовитых газов провоцируют повреждение органов, регулирующих кровообращение и состав крови (сердце, мозг, печень, почки).
Артриты коленных суставов – воспаление коленных, голеностопных суставов ног из-за травм, инфекций, аллергии, опухолевых и аутоиммунных факторов вызывают сильные отеки.
Причины отеков в сочетании с болевым синдромом
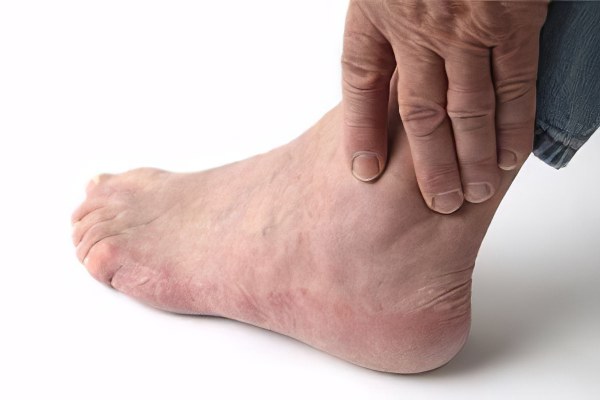
Нарушение оттока лимфы и венозной крови в сочетании с болезненностью обычно провоцирует воспалительный процесс. Отек, вызванный воспалением, возникает при бактериальном заражении и травме конечностей.
Причины водянки, сопровождающейся болью:
Филяриатозы – вызывают воспаление лимфатических сосудов и лимфостаз.
Тромбоз нижних вен – нарушения вывода токсичных продуктов обмена веществ провоцирует их воздействие на нервные окончания. Метаболиты вызывают воспаление, отек тканей и их болезненность.
Миозит– при воспалении мышц нижних конечностей повреждаются нервные окончания, иннервирующие их. Мышцы воспаляются и увеличиваются в размерах, отекают.
Лимфангиит – застой лимфы в воспаленных сосудов раздражает нервные окончания, потому что отекшие ткани вызывают механическую компрессию нервов.
Жировые отеки – разрастание жировой ткани провоцирует периодически возникающие воспалительные явления в подкожной клетчатке, появление болевых ощущений.
Механическое повреждение конечностей – травма способствует поражению структуры и функциональности сосудов, нервов, кожи, мышц костей ноги, что вызывает в этих тканях воспалительный процесс. К симптомам присоединяется боль и отечность.
Водянка ног у беременных

Беременность не является причиной отека ног у женщины, ожидающей ребенка. Однако в ее организме происходят изменения, помогающие адаптироваться к увеличенной нагрузке – это увеличение объема крови, повышение венозного давления. При нарушении нормального течения адаптации появляются отеки на ногах.
Чтобы увеличить объем циркулирующей крови, система кроветворения стимулирует повышение доли плазмы. Кроме этого, влияние прогестерона и эстрогена вызывают расширение сосудов, увеличивая задержку жидкости в организме. Коллоидно-осмотические свойства крови беременной женщины так же меняются, возникает дисбаланс между выведением и задержкой воды в сосудистом русле, что вызывает отек ног.
Во время повышенной нагрузки могут проявиться экстрагенитальные патологии, провоцирующие отеки ног:
Порок сердца;
Артериальная гипертензия;
Гепатит;
Пиелонефрит;
Гломерулонефрит;
Сердечная недостаточность.
При этих заболеваниях чаще всего возникает застой венозной крови и развитие водянки беременных.
Гестоз, или поздний токсикоз, провоцирует чрезмерную секрецию гормонов, вызывающих сосудистый спазм и повышение артериального давления. Потеря белка с мочой и нарушение проницаемости сосудистых стенок приводят к тому, что плазма крови пропотевает в окружающие ткани, вызывая отек ног. Такая отечность локализуется на голенях и стопах беременной женщины, не вызывает боли.
Лечение водянки ног
Для устранения причин отечности ног применяют как консервативные, так и хирургические методы лечения.
Основные консервативные методы лечения:
Лечение медикаментами;
Лечение компрессией;
Физиотерапия.
Медикаментозное лечение – основной метод терапии водянки ног. Лекарственные препараты устраняют причину заболевания, действуют на механизм появления отеков, оказывают симптоматическое действие.
Фармакологические группы препаратов для лечения водянки:
Антибиотики – устраняют патогенную микрофлору;
Антисептики – нейтрализуют действие болезнетворных бактерий;
Противопаразитарные средства — применяют при филяриатозах;
Противовоспалительные средства – устраняют отечность, боль, снижают интенсивность воспаления;
Антикоагулянты – снижают свертываемость крови;
Фибринолитики – разрушают тромбы сосудов;
Диуретики – выводят через почки лишнюю жидкость из организма;
Сердечные гликозиды – стимулируют работу сердечной мышцы;
Ингибиторы апф – снижают артериальное давление;
Ангиопротекторы – повышают устойчивость сосудов к повреждениям;
Гепатопротекторы – укрепляют стенки клеток печени;
Дезинтоксикационные средства – выводят токсины из организма;
Склерозирующие средства – регенерируют патологически расширенные вены.
Для лечения и профилактики отеков, снижения воспаления, восстановления лимфодренажа, иммуностимулирования применяют физиотерапевтические методы:
Электрофорез;
Увч-терапия;
Магнитотерапия,
Лечебный массаж,
Радоновые и йодобромные ванны,
Оксигенотерапия.
Для снижения негативных проявлений водянки используют ношение компрессионного трикотажа (гольфы, чулки, колготки), бинтование ног эластичным бинтом. Такой метод лечения создает равномерное давление на сосуды нижних конечностей, не позволяет жидкости переместиться обратно в ткани из сосудов.
При неэффективности консервативных методов используют хирургическое лечение заболеваний, провоцирующих отеки:
Установка кардиостимулятора, замена искусственных сосудов, пересадка сердца при лечении сердечной недостаточности;
Склерозирование и удаление поверхностных вен при варикозной болезни;
Удаление тромбов вен ног;
Удаление кист и опухолей печени;
Лечение переломов и ран, полученных при травмах;
Пункция сустава при артрите.
Во многих случаях применяется комбинация консервативных и хирургических метолов лечения водянки ног.
Автор статьи: Алексеева Мария Юрьевна | Терапевт
Образование:
С 2010 по 2016 гг. практикующий врач терапевтического стационара центральной медико-санитарной части №21, город электросталь. С 2016 года работает в диагностическом центре №3.
Наши авторы
Источник
Существует ряд заболеваний, которые образуются вследствие развития других патологий. Одним из таких является водянка живота или асцит брюшины. Но что такое асцит брюшной полости, каковы его причины возникновения и клинические признаки?
 При водянке живота наступает скопление асцитической жидкости в брюшине, приводящее к развитию отеков и асцита.
При водянке живота наступает скопление асцитической жидкости в брюшине, приводящее к развитию отеков и асцита.
Что такое водянка живота?
Давайте разберемся, что это такое асцит или водянка живота (другое название заболевания)? Это патология, при котором наступает скопление асцитической жидкости в брюшине, приводящее к развитию отеков и асцита. В норме асцитическая жидкость образуется в брюшине и постепенно всасывается сосудами. Но по причине развития других заболеваний происходит сбой и наступает слишком большая ее выработка организмом или она перестает попросту всасываться. В конечном итоге жидкость может достигнуть около 25 литров и это может привести к повышению давления, нарушению кровообращения.
 В норме асцитическая жидкость образуется в брюшине и постепенно всасывается сосудами, но при нарушениях она начинает скапливаться образуя шар.
В норме асцитическая жидкость образуется в брюшине и постепенно всасывается сосудами, но при нарушениях она начинает скапливаться образуя шар.
Очень часто можно услышать про такие заболевания как водянка печени и водянка почки. Но, если первая является основным фактором образования асцита брюшной полости, которая появляется в результате развития цирроза печени, то водянка почки — это самостоятельное заболевание, сопровождающееся нарушением оттока мочи из почечной лоханки. Второе более популярное название болезни — гидронефроз.
Различают несколько основных видов водянки:
- мозговая или по-другому гидроцефалия у взрослых и новорожденных;
- грудная;
- брюшинная;
- паховая.
Симптомы и лечение у каждого вида различны.
Причины скопления жидкости в брюшной полости
Заболевание имеет достаточно большой список предрасполагающих факторов. Причинами водянки живота могут являться:
- Цирроз или рак печени.
- Опухоли брюшной полости.
- Заболевания сердечно-сосудистой системы.
- Почечная и печеночная недостаточности.
- Туберкулез.
- Красная волчанка.
- Патологии эндокринной системы.
- Панкреатит.
- Микседема (резкое снижение в крови гормона щитовидной железы тироксина и трийодтиронина).
- Артрит и ревматизм.
- Цирроз печени.
- Некоторые онкологические новообразования.
 В большую группу риска попадают люди злоупотребляющие алкоголем и употребляющие наркотические вещества, сахарные диабетики.
В большую группу риска попадают люди злоупотребляющие алкоголем и употребляющие наркотические вещества, сахарные диабетики.
Но не у всех кто имеет вышеперечисленные заболевания может развиться водянка живота. В ходе диагностики, врач особенно тщательно акцентирует внимание на 3 главных причинах болезни: цирроз печени, онкология, сердечные заболевания.
Факторы риска развития водянки живота:
- прием алкоголя и наркотических веществ;
- гепатит;
- сахарный диабет;
- высокий уровень холестерина;
- ожирение.
При увеличении объема живота, сопровождающееся болезненностью, стоит немедленно обратиться в больницу.
У женщин
Водянка живота у женщин развивается на фоне:
- кистозных образований;
- рака яичников;
- онкологии молочных желез;
- эндометриоза.
А также при резком изменении состава крови и лимфы.
У мужчин
Брюшная водянка у мужчин возникает при:
- резком снижением массы (алиментарная дистрофия);
- наружных травмах половых органов.
А также при инфаркте миокарда и миокардита.
У новорожденных
Новорожденные дети страдают водянкой если:
- была потеря крови плода скрытого типа;
- существует недостаток массы по причине нехватки белка в рационе;
- имеются врожденные заболевания почек, печени и желчного пузыря;
- существует врожденный отек из-за несовместимости резус-фактора с матерью.
 Дети с асцитом, обусловленным белковой недостаточностью.
Дети с асцитом, обусловленным белковой недостаточностью.
Также заболевание может развиваться по причине потери белков плазмы крови через желудочно-кишечный тракт.
Симптомы асцита
Клинически водянка проявляются не сразу. Обычно это занимает несколько месяцев, что существенно усложняет своевременную диагностику. Так как пациенты думают, что всего лишь набрали несколько лишних килограмм.
Признаками водянки живота могут быть:
 Основные признаки сердечной недостаточности. Асцит изображен в центре картинки.
Основные признаки сердечной недостаточности. Асцит изображен в центре картинки.
- Болезни в животе.
- Нарушение работы кишечника, развитие метеоризма, возможны запоры или наоборот диарея.
- Часте приступы изжоги и отрыжки.
- При патологии печени симптомы выражаются в ощущении горечи и металлического привкуса во рту, желтизне.
- Отеки на ногах.
- Лимфатические узлы увеличиваются.
- Почечные отеки, появляются трудности с мочеиспусканием.
- Одышка и тяжелое дыхание.
По мере скапливания жидкости живот увеличивается в размере и напоминает шар. Могут образовываться растяжки и расширяться вены. Если жидкость зажимает печеночные стенки сосудов, то у человека развивается желтуха.
Стадии заболевания
В медицине существует 3 стадии водянки живота:
 Существует 3 стадии водянки живота в зависимости от объема скопившейся жидоксти.
Существует 3 стадии водянки живота в зависимости от объема скопившейся жидоксти.
- Транзиторная. Сопровождается скоплением в животе асцитической жидкости не превышая 0,5 л, поэтому человек не испытывает тревожных неприятных симптомов. Определить наличие болезни самостоятельно на данном этапе невозможно. Обычно диагностирование происходит случайно при обследовании методом УЗИ или МРТ.
- Умеренная. Количество жидкости достигает 4 л, человек испытывает одышку, ощущает болезненность живота, который увеличивается и заметно провисает. Диагностировать может врач на клиническом осмотре, при помощи пальпации живота.
- Напряженная. Скопившаяся жидкость достигает отметки 10 л. Давление в брюшной полости ощутимо повышается, нарушается работа внутренних органов. Если не получить своевременную медицинскую помощь возможен летальный исход.
Внимание! Также выделяют особую стадию — рефрактерный асцит. Он является самой опасной стадией, так как практически не поддается лечению из-за большого количества жидкости в брюшной полости. После ее удаления, она быстро прибывает и в конечном итоге пациента ждет летальный исход.
Методы лечения
Вылечить водянку живота возможно, но это требует соблюдения всех предписаний лечащего врача и правильного выбора метода лечения. При установлении диагноза — водянка живота, лечение включает диету, прием медикаментов или же хирургическое вмешательство.
Самые популярные вопросы пациентов:
- Как лечить асцит брюшной полости при онкологии? Самой действенной схемой лечебной терапии считается удаление жидкости методом лапароцентеза, с дальнейшей установкой катетеров для вывода скопившейся жидкости. Далее схема лечения включает курс химиотерапии, но сейчас более эффективна внутриполостная химиотерапия (после удаления асцитической жидкости в брюшину вводится химиопрепарат). При этом следующее удаление не требуется в среднем на протяжении 60 дней.
 Лечение асцита брюшной полости после вывода скопившейся жидкости включает курс внутриполостной химиотерапии.
Лечение асцита брюшной полости после вывода скопившейся жидкости включает курс внутриполостной химиотерапии.
- Если диагноз — рак яичников 4 стадии, сопровождающийся асцитом, сколько можно прожить? Ответить на данный вопрос сложно, но статистика говорит, что в среднем 20-25% случаев имеют положительный результат. Все зависит от вида опухоли и наличия метастаз, а также от количества рецидивов.
- Какое время набора жидкости в брюшную полость? Точного времени нет, так как оно зависит от причин образования асцита. Так, при онкологии скорость поступления жидкости выше, чем при сердечной патологии.
Стоит иметь ввиду, что оптимальное лечение может назначить только врач.
Препараты
Как лечить водянку живота при помощи лекарственных препаратов? Схема лечебной терапии состоит из следующих групп медикаментов:
- Диуретики для выведения жидкости.
- Гепатопротекторы для поддержания работы печени.
- Витамины (калий, витамин С, Р).
- Белковые субстраты для улучшения обмена между клетками печени.
Также, если причина водянки кроется в болезни бактериальной этиологии, то дополнительно назначаются антибактериальные лекарства.
Диета
Питание при водянке живота должно быть рациональным и сбалансированным, чтобы человек получал все необходимые макро и микроэлементы. Пищевая соль из рациона должна быть исключена полностью. Также крайне не рекомендуется в день потребление более 1 л воды.
 Пищевая соль из рациона должна быть исключена полностью.
Пищевая соль из рациона должна быть исключена полностью.
Больному стоит отказаться от жирной и острой пищи, если причина водянки острый или хронический панкреатит.
Хирургические методы
Эффективным методом выведения скопившейся жидкости и снижения давления в брюшине является лапароцентез. Врачи не рекомендуют выводить более 4 л жидкости за один раз, иначе высок риск развития резкой сердечно-сосудистой недостаточности, потеря сознания и даже летальный исход. Но чем чаще будет проводиться процедура, тем выше риск образования осложнений. Поэтому в медицинской практике практикуется установление катетера.
 Эффективным методом выведения скопившейся жидкости и снижения давления в брюшине является лапароцентез.
Эффективным методом выведения скопившейся жидкости и снижения давления в брюшине является лапароцентез.
При онкологических заболеваниях, а также при раке и метастазах назначается удаление новообразования путем лапароскопии. После чего назначается курс химиотерапии или гормональной терапии.
Опасные осложнения
Главная опасность водянки живота заключается в нарушении функционирования всех систем организма. Также она способствует ухудшению протекания основной болезни и может вызвать развитие различных осложнений, таких как:
- возникновение грыж;
- нарушение функции дыхания;
- кишечная непроходимость и прочие.
Лечение основного заболевания и водянки должно быть одновременным.
Профилактика
Основными мерами профилактики являются исключение алкоголя, соблюдение правильного и рационального питания, занятия спортом. Но самое главное заключается в своевременном лечении любого заболевания, а также регулярном прохождении планового медицинского обследования.
Источник

Водянка живота (асцит) – существенное скопление транссудата в полости брюшины. Причиной этой патологии может служить портальная гипертензия, при которой кровоток воротной вены блокируется над, внутри или под печенью. Асцит также может быть вызван отечным синдромом при хронической сердечной недостаточности, болезнью почек, алиментарной дистрофией, нарушением обратного тока лимфы по грудному протоку в результате ранения или сдавления. Водянка живота нередко развивается при разрастании опухолей и развитии туберкулезного процесса. Факторы, приведенные выше, довольно часто встречаются в различных комбинациях.
В норме в брюшной полости всегда присутствует небольшое количество серозной жидкости, что дает возможность находящимся там органам смещаться, защищает от ударов и травм. Если водный обмен между тканями брюшины и кровеносными сосудами нарушается или прекращается, возникает асцит, или водянка живота.
Содержание:
- Причины заболевания
- Симптомы водянки живота
- Диагностика
- Лечение водянки живота
- Осложнения
Причины заболевания

Водянка живота – это не самостоятельный диагноз, а симптом тяжелых заболеваний внутренних органов или системных нарушений в работе человеческого организма. Присоединение водянки удваивает вероятность летального исхода, ухудшает состояние больного, и без того страдающего от серьезной патологии.
Причины водянки живота:
Портальная гипертензия. При этом заболевании блокируется отток крови по воротной вене из-за цирроза печени, тромбоза печеночных вен или воротной вены, сдавления вены опухолями. По причине высокого гидростатического давления плазма крови из вен органов ЖКТ проникает в брюшную полость и скапливается там.
Заболевания почек. Причиной асцита при этих патологиях становится нефротический синдром.
Декомпенсированная сердечная недостаточность. Асцит вызывается застоем и отеками в большом круге кровообращения, возникшем вследствие инфаркта, миокардита, патологии сердечных клапанов.
Алиментарная дистрофия.
Доброкачественная опухоль яичников.
Канцероматоз брюшины. Распространение по тканям брюшины клеток злокачественной опухоли.
Асцит-перитонит. Развитие в брюшине туберкулезного процесса.
У одного больного могут сочетаться несколько причин водянки живота.
Причины асцита у детей раннего возраста:
Врожденный отек, вызванный несовместимостью резус-фактора матери и ребенка (гемолитическая болезнь новорожденных).
Заболевания печени и желчного пузыря новорожденных.
Скрытая кровопотеря плода.
Дистрофия на фоне дефицита белков в пище ребенка.
Врожденная патология почек.
Экссудативная энтеропатия — потеря белков плазмы крови через ЖКТ.
Симптомы водянки живота
Асцит может проявляться остро – как, например, при образовании тромба в просвете воротной вены; симптомы водянки живота могут развиваться также постепенно на протяжении нескольких месяцев. Течение болезни при этом сопровождается метеоризмом, который в некоторых случаях является доминирующим симптомом.
Водяночная жидкость чаще всего серозная, редко в ней присутствуют прожилки и сгустки крови, практически не встречается и хилезный транссудат. В ряде случаев в брюшной полости задерживается до 30 и более литров жидкости. Диагноз «асцит» ставится при скоплении в полости брюшины не менее одного литра транссудата.
У пациента, страдающего выраженным асцитом, увеличивается окружность живота: он принимает форму шара с выступающей вперед или отвисшей вниз половиной. Стенка брюшины напряжена и натянута, кожные покровы истончены, складки сглажены. При скоплении значительного объема жидкости пупок может выпячиваться, напоминая по форме баллон, кожа при этом сильно растянута, а на брюшной стенке заметны белые полосы. При перкуссии области живота слышен тупой звук над отлогой его частью или по бокам. К методам ранней диагностики асцита относится определение наличия жидкости в дугласовом пространстве при ректальном или вагинальном обследовании.
В результате повышения давления внутри брюшной полости может развиться пупочная или бедренная грыжа. В некоторых случаях в результате разрыва пупка заболевание осложняется перитонитом, может также произойти выпадение прямой кишки. У пациентов отмечается отечность нижних конечностей; свободная жидкость, кроме того, может скапливаться в плевральных полостях, вызывая дыхательную недостаточность и перегрузку сердца.
Важное диагностическое значение имеет исследование водяночной жидкости, взятой в процессе пункции брюшной полости. Чаще всего жидкость прозрачная, она имеет нейтральную или слабощелочную реакцию. Транссудат содержит большое количество эндотелиальных клеток, а при опухолевых заболеваниях – раковые клетки. Удельный вес жидкости не превышает 1,015, содержание белка – не более 2,5%. При повторных пункциях обнаруживаются лейкоциты.
Другие симптомы асцита:
Кожа живота натянута, истончена;
Брюшная стенка в напряжении;
Пупок выпячен наружу;
На животе появляются стрии – белые полосы растянутой кожи.
При водянке, вызванной портальной гипертензией, на ногах появляются отеки. Вокруг пупка и сбоку живота наблюдается характерный симптом «голова медузы» – рисунок расширенных вен.
Диагностика
При осмотре пациента врач применяет такой диагностический прием, как перкуссия. Он постукивает по отдельным участкам живота и анализирует возникающий при этом звук. При асците звук притупляется сбоку живота или в его отлогой части. Эффект перемещается при изменении положения тела, потому что жидкость свободно перетекает в разных направлениях. Еще один симптом асцита, выявляемый при перкуссии – флюктуация, когда ладонь одной руки, приложенной сбоку живота, ощущает передаточные волны, вызванные легкими ударами другой руки.
Самое информативное инструментальное исследование при диагностировании асцита – УЗИ и КТ брюшной полости.
Планируемый результат исследования:
Выявление даже минимального превышения объема жидкости;
Оценка тяжести патологии;
Определение причины появления асцита.
Лабораторные анализы, проводимые при асците:
Общий анализ крови – при циррозе отмечается анемия, повышенная СОЭ;
Общий анализ мочи – при циррозе печени в моче обнаруживается белок, цилиндры и эритроциты, а при асците, сопровождающем патологии почек, моча имеет повышенную плотность, в ней появляется кровь (гематурия);
Биохимический анализ крови – констатирует снижение содержания белка в плазме крови и повышение концентрации билирубина;
Общий анализ жидкости, полученной при пункции – констатирует прозрачность или примесь крови, хилезный характер, плотность транссудата, содержание белка;
Проба Ривольта – дифференциация транссудата от экссудата, при выполнении которой смешивается жидкость из брюшины с уксусной кислотой, если падающая в кислоту жидкость не вызывает помутнения – это транссудат;
Цитология – дифференциация опухолевого процесса от других патологий;
Бактериологический посев транссудата, полученного из брюшной полости – проводят для выявления туберкулезного процесса.
Лечение водянки живота
Врач определяет методику лечения асцита, исходя из вызвавшей его причины. Лечение может быть как хирургическим, так и терапевтическим. Для консервативной терапии используют мочегонные препараты, антагонисты альдостерона, бессолевую и безбелковую диету с ограничением жидкости в рационе до 1,5 литров в сутки.
Если асцит вызван сердечной недостаточностью, применяют препараты следующих фармакологических групп:
Сердечные гликозиды, стимуляторы альфа-адренорецепторов для снижения сократительной способности миокарда;
Мочегонные средства, тиазиды, калийсберегающие диуретики для выведения лишней жидкости;
Сосудорасширяющие средства для уменьшения нагрузки на сердце.
При асците, вызванном почечной недостаточностью, больному назначают:
Постельный режим,
Исключение соли из рациона,
Контроль поступающей в организм жидкости,
Капельницы с альбумином курсами,
Прием мочегонных средств.
Детям с врожденным отеком и экссудативной энтеропатией переливают плазму крови, вводят Верошпирон, глюкокортикостероиды.
При выраженном отеке проводят дренирование полости брюшины для выведения из нее жидкости. Для обезболивания применяют местную анестезию, процедура проводится в положении сидя.
Последовательность проведения пункции:
В область между пупком и лобком вводят в ткани р-р Новокаина (0,5%).
Врач надсекает скальпелем кожу живота, вводит в брюшную полость острый троакар.
После извлечения троакара в полость брюшины вводится дренаж.
Начинается медленная эвакуация жидкости из брюшины, процедура контролируется во избежание коллапса из-за стремительного падения давления. Она может длиться от 8 до 20 часов.
Для полного дренирования медсестра стягивает жгутом из полотенца живот выше и ниже места введения дренажа.
По окончанию процедуры извлекают дренаж, проводят обработку раны.
Существуют альтернативные методы операционного лечения асцита. Это операция Кальба, заключающаяся в иссечении брюшины и мышц поясницы для стимуляции всасывания транссудата подкожной клетчаткой. Эффективность операции всего 30%, результат сохраняется до полугода.
Осложнения
При накоплении большого объема лишней жидкости в брюшине диафрагма поднимается, сдавливает легкие и крупные кровеносные сосуды. Из-за этого возникает дыхательная недостаточность и перегрузка сердечной мышцы.
Если к асциту присоединяется инфекционный фактор, развивается перитонит, лечение которого не терпит промедления и осуществляется только хирургическим путем.
Для профилактики водянки живота нужно своевременно лечить основное заболевание.
Автор статьи: Алексеева Мария Юрьевна | Терапевт
Образование:
С 2010 по 2016 гг. практикующий врач терапевтического стационара центральной медико-санитарной части №21, город электросталь. С 2016 года работает в диагностическом центре №3.
Наши авторы
Источник
