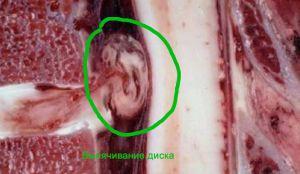
Отек нервного корешка от грыжи
Как вы думаете, можно ли всякую боль в ноге или руке считать корешковым синдромом? Конечно — нет! Причин у боли может быть множество. Но, тем не менее, всегда находятся люди, которые любую сильную боль в ноге или руке называют корешковым синдромом. И тут они здорово заблуждаются. Ведь истинный корешковый синдром — это не просто боль в ноге или руке, возникшая на фоне проблем в позвоночнике. Настоящий корешковый синдром имеет ряд весьма характерных признаков, и если таковых нет, значит, боль в ноге или руке это вовсе не корешковый синдром, а нечто иное. Согласитесь, если кто-то из нас просто откашляется, совершенно не обязательно, что это — воспаление лёгких. Так и здесь — следует понимать, что настоящий корешковый синдром – это не просто любая боль в ноге или руке, а вполне конкретная патология со своими чёткими симптомами.
Не каждая сильная боль в ноге или руке является корешковым синдромом.
Что такое корешковый синдром?
Спинномозговые нервы
Из позвоночника выходит 31 пара нервов. Эти нервы берут своё начало от спинного мозга, поэтому их принято называть спинномозговыми нервами. Хотя, раньше их называли — нервные корешки, что, собственно, и дало название корешковому синдрому.
Каждая пара спинномозговых нервов соответствует сегменту спинного мозга (в медицине принято условно делить спинной мозг на 31 сегмент). 8 пар шейных, 12 пар грудных, 5 пар поясничных, 5 пар крестцовых и 1 пара (иногда 2 пары) копчиковых нервов. Причём, каждый нерв имеет своё обозначение. Например, шейные обозначаются латинской буквой «C», от слова Cervix — шея и цифрой от 1 до 8 (C1 — C8). Грудные — «Th» — Thorax — грудь и цифрой от 1 до 12 (Th1 – Th12). Поясничные — «L» — Lumbus – поясница и цифрой от 1 до 5 (L1 –L5). Крестцовые — «S» — Sacrum – крестец и цифрой от 1 до 5 (S1 – S5). Копчиковые – Co – Coccygeus – копчик и цифрой 1-2 (Co1 – Co2).
Давайте ещё раз заострим своё внимание на том, что корешок и спинномозговой нерв – это совершенно разные вещи. Но, так уж сложилось, что патологию, возникающую при сдавливании спинномозгового нерва, называют — корешковый синдром.
Чтобы разобраться в сути корешкового синдрома и не называть так всякую боль в ноге или руке, нужно, хотя бы в общих чертах, понимать, как устроен спинномозговой нерв, что такое корешок, какие типы нервных волокон существуют, что такое сегмент спинного мозга и зона сегментарной иннервации. И обо всём этом — читайте ниже.
Как устроен спинномозговой нерв?
Позвоночник. Поперечный срез
Корешок – это начальный и очень короткий участок нерва, вышедший из спинного мозга, но, при этом, находящийся внутри позвоночника. Там же, внутри позвоночника, корешки двух разных типов соединяются между собой и образуют спинномозговой нерв, который, собственно, и выходит из позвоночника.
Корешок, как и остальная часть нерва, состоит из множества нервных волокон, собранных в пучок, подобно многожильному проводу. Существуют корешки задние и передние. Задние корешки состоят из чувствительных нервных волокон. Передние корешки состоят из двигательных нервных волокон.
Чувствительные волокна передают в мозг болевые импульсы и все остальные ощущения, например, тепло и холод, осязание предметов, вибрацию и т.д.
Двигательные волокна передают команды из мозга в наши мышцы.
Соединяясь друг с другом, передние и задние корешки образуют спинномозговой нерв. Обратите на это своё внимание — спинномозговой нерв объединяет в себе оба типа нервных волокон – чувствительные и двигательные, то есть, он является смешанным нервом. Запомните, пожалуйста, этот факт. Он нам понадобится для дальнейшего раскрытия сути корешкового синдрома.
Что такое зона сегментарной иннервации?
Сегмент спинного мозга. Корешки.
Спинномозговой нерв
Выйдя из позвоночника, каждый спинномозговой нерв разветвляется на нервы, как ствол дерева — на ветви. Далее эти нервы идут в определённую зону тела, чтобы обеспечить там иннервацию (нервную регуляцию). Зона тела, которую иннервируют нервы из одного сегмента, называется зоной сегментарной иннервации.
Например, спинномозговой нерв C5 иннервирует зону C5, а нерв L4 иннервирует зону L4 и т.д. Причём, обратите внимание, нервные ветви, отходящие от каждого спинномозгового нерва, обеспечивают в своей зоне оба вида иннервации — как чувствительную, так и двигательную. Давайте внимательно рассмотрим данный рисунок. На нём изображены зоны сегментарной иннервации. Как видите — всё просто и понятно.
Зоны сегментарной иннервации
В чём суть корешкового синдрома?
Как мы выяснили, спинномозговой нерв содержит чувствительные и двигательные волокна. Следовательно, если на нерв будет что-то давить, например, грыжа диска, то это отразится и на чувствительной, и на двигательной сферах. Нарушение чувствительности проявится онемением, жжением, иголочками, мурашками и сильной болью. А в двигательной сфере — возникнет ослабление мышц, снизится их тонус и рефлексы. Кстати, ощущения при корешковом синдроме, точь-в-точь, напоминают те, которые возникают, если «пересидеть» ногу. Нога становится ватной и, как бы, проваливается при попытке встать на неё, она немеет и колет иголочками. Только при корешковом синдроме эти ощущения гораздо сильнее и, в отличие от «пересиженной» ноги — сами не проходят, а требуют срочного лечения.
При корешковом синдроме, кроме боли и онемения, всегда возникает ослабление мышц.
Где проявляется корешковый синдром?
Как мы уже выяснили, нервные импульсы от спинномозгового нерва расходятся по всей зоне иннервации этого нерва. Следовательно, при сдавливании нерва, боль, ослабление мышц, онемение, иголочки и мурашки охватят всю зону целиком. Не бывает так, что корешковый синдром даёт боль только местами, а во всей остальной зоне — боли нет. Запомните корешковый синдром – это одновременные проявления боли, слабости мышц, онемения и остальных симптомов, охватывающих всю зону иннервации целиком.
Говоря медицинским языком, корешковый синдром – это:
Нарушение чувствительности (иголочки, мурашки, боль)
Гипотония мышц (слабость)
Снижение или полное выпадение мышечных рефлексов
Все перечисленные симптомы развиваются в пределах зоны иннервации соответствующего спинномозгового нерва.
Причины корешкового синдрома
У большинства людей словосочетание «корешковый синдром» вызывает ассоциацию с грыжей диска, протрузией или остеохондрозом. Но, вопреки столь распространённому и столь же ошибочному мнению, корешковый синдром вовсе не является ключевым признаком именно этих болезней. Наличие корешкового синдрома, всего лишь, свидетельствует о том, что спинномозговой нерв находится под воздействием некой патологии, а какой именно – это уже вопрос дальнейшего клинического анализа.
Корешковый синдром – главный клинический признак поражения спинномозгового нерва.
Обычно корешковый синдром возникает при более тяжёлых патологиях, чем остеохондроз. Наиболее часто причинами корешкового синдрома служат либо нарушения кровообращения (корешково-сосудистый синдром, спинальный инсульт, ишемическая радикулопатия), либо механическое воздействие (отломок кости при переломе позвоночника, доброкачественная или злокачественная опухоль, киста и т.д.). Хотя, справедливости ради, нужно сказать, что и при остеохондрозе, грыже диска и протрузии корешковый синдром тоже встречается, но, крайне редко и, в основном, в шейном отделе.
Ошибки диагностики корешкового синдрома
Типичная ошибка заключается в том, что корешковый синдром часто путают с псевдокорешковым синдромом.
Псевдокорешковый синдром – это боль, вызванная не сдавливанием спинномозгового нерва, а болезнью мышц.
Существует заболевание мышц, которое называется миофасциальный синдром. На нашем сайте есть подробная статья о нём. А, если вкратце — при миофасциальном синдроме в мышцах появляются мелкие спазмированные участки — триггерные точки, которые вызывают очень сильную боль. Иногда зона миофасциальной боли может охватывать довольно обширные участки тела и напоминать поражение зоны сегментарной иннервации при корешковом синдроме. Например, боль из поясницы может распространяться вниз по ноге в бедро и голень. В таких случаях принято использовать термин «псевдокорешковый синдром». На рисунке ниже показаны зона корешкового синдрома L4 — выделена синим цветом и зона боли при миофасциальном синдроме малой ягодичной мышцы – красным цветом. Причём, локализация миофасциальной боли малой ягодичной мышцы может иметь два варианта.
Зоны боли.
Корешковая – синяя; миофасциальная – красная
Не правда ли, зона корешковой боли L4 и зона миофасциальной боли малой ягодичной мышцы очень похожи друг на друга? Поэтому, в этом и многих других случаях, неопытные врачи часто путают проявления корешкового и псевдокорешкового (миофасциального) синдромов. Точно так же, как неопытный грибник рискует спутать настоящий и ложный опёнок.
Важно уметь отличать корешковый синдром от псевдокорешкового!
Лечение корешкового синдрома
Лечение корешкового синдрома зависит от причин, его вызвавших.
Если корешковый синдром вызван сдавлением корешка опухолью, кистой или переломом, то устранить эти проблемы возможно только хирургическим путём. И тогда этими вопросами занимается нейрохирург.
Если в картине болезни преобладает корешково-сосудистый синдром, тут на первый план выходит медикаментозное лечение. И тогда ваш врач – невролог.
Если же Вам поставлен диагноз «остеохондроз — корешковый синдром», а также, в случаях, если корешковый синдром, связан с грыжей диска или его протрузией, ведущим врачом должен быть — мануальный терапевт.
И, конечно, излишне говорить о том, насколько важно, при возникновении боли и подозрении на корешковый синдром, оперативно и своевременно обратиться к врачу и принять все возможные меры по лечению и недопущению критического развития болезни. Остаётся только добавить, что это должен быть опытный и знающий врач.
При выборе клиники – главное — попасть к опытному и знающему врачу.
Мы сможем разобраться в симптомах вашей болезни, установить точный диагноз и устранить не только болезнь, но и её причины.
Преимущества лечения в клинике «Спина здорова»
- Гарантия полноценного и квалифицированного лечения. Слово «полноценное» является ключевым в нашей работе.
- Высокая квалификация и большой практический опыт — свыше 25 лет.
- Каждый случай мы рассматриваем индивидуально и всесторонне — никакого формализма.
- Эффект синергии.
- Гарантия честного отношения и честной цены.
- Расположение в двух шагах от метро в самом центре Москвы.
Приём ведут
Главный врач Власенко А.А.
Власенко Александр Адольфович
Невролог, врач мануальной терапии
Автор методики лечения миофасциального синдрома
Образование: Ставропольский государственный медицинский университет, Российский национальный исследовательский медицинский университет им. Н.И. Пирогова
Свободно владеет диагностическими и практическими навыками, принятыми в мануальной терапии, кинезиологии и неврологии. Имеет успешный опыт в лечении миофасциального синдрома, заболеваний позвоночника и суставов, в том числе грыжи диска, протрузии, сколиоза, кифоза, артроза. Итогом многолетней медицинской практики и непрерывного обучения стала авторская методика лечения миофасциального синдрома.
Доктор Варыгин В.И.
Варыгин Вячеслав Игоревич
Невролог, врач мануальной терапии
Обучался методике лечения миофасциального синдрома у доктора Власенко
Образование: Новосибирский государственный медицинский университет, Российский национальный исследовательский медицинский университет им. Н.И. Пирогова
Специализируется на лечении мышечно скелетных болей и миофасциального болевого синдрома. Свободно владеет мягкотканными техниками мануальной терапии. Проводит мануальное мышечное тестирование, диагностику и лечение триггерных точек по методике доктора Власенко.
Прайс-лист клиники «Спина здорова»
Консультация доктора Власенко А.А. – 3 000 рублей
Консультация доктора Варыгина В.И. – 2 000 рублей
Цель консультации заключается в том, чтобы пациент получил достоверную и полную информацию о состоянии позвоночника и всей опорно-двигательной системы в целом.
Консультация включает три этапа:
- Доктор выясняет, какие симптомы беспокоят пациента в настоящий момент, уточняет историю болезни, изучает имеющуюся у пациента медицинскую документацию, анализирует снимки, определяет характер заболевания и заносит всю собранную информацию в медицинскую карту;
- Проводит тщательный осмотр и клиническое обследование пациента: визуальную и миофасциальную диагностику; пальпацию напряжённых мышц и болезненных позвонков; неврологическую проверку рефлексов и проведение мышечного тестирования.
- На основании истории текущего заболевания, данных осмотра, а также по результатам клинического обследования пациента, доктор Власенко устанавливает подробный диагноз и подбирает варианты лечения.
Также, в ходе консультации, доктор Власенко:
- Подробно рассказывает пациенту о сути его заболевания и принципах лечения;
- Отвечает на все вопросы пациента по существу его диагноза;
- Рекомендует, что нужно делать, чтобы в дальнейшем избежать проблем, и как самостоятельно поддерживать позвоночник и всю опорно-двигательную систему в хорошем состоянии длительное время;
- Обязательно объясняет, как правильно двигаться и сидеть, а также — на чём лучше спать;
Пациент получает исчерпывающую информацию о своём заболевании, диагнозе, методах мягкой мануальной терапии, способах и вариантах решения его проблемы.
Все дальнейшие лечебные мероприятия обязательно согласовываются с пациентом, обсуждаются сроки и стоимость.
Лечебный сеанс доктора Власенко А. А. – 4 000 рублей / 30 минут; 7 000 рублей / 60 минут
Лечебный сеанс доктора Варыгина В. И. – 3 000 рублей / 30 минут; 5 000 рублей / 60минут
В сеанс мягкой мануальной терапии обязательно входит:
1. Работа с мышцами:
- Расслабление мышц;
- Устранение триггерных точек;
- Миофасциальный релиз;
- Нормализация работы мышц.
2. Работа с позвоночником:
- Мягкие техники на позвоночник;
3. Работа с мышечным корсетом позвоночника:
- Мягкие техники на мышечный корсет позвоночника.
4. Работа с суставами:
- Мягкие суставные техники.
ОБРАТИТЕ ВНИМАНИЕ!
В отличие от стандартного сеанса обычной мануальной терапии, в каждый лечебный сеанс мягкой мануальной терапии входит несколько разных методов.
Такой уникальный по своей насыщенности лечебными воздействиями комплексный сеанс мягкой мануальной терапии – это особая методология доктора Власенко.
Использование сразу нескольких методов в одном сеансе охватывает все элементы опорно-двигательной системы – позвоночник, суставы, связки, мышцы и фасции.
В результате такого подхода лечебный эффект значительно возрастает по сравнению с сеансом обычной мануальной терапии.
Это автоматически ускоряет выздоровление и сокращает общие расходы на лечение.
Хотите иметь полное представление о грыже диска, способах ее безоперационного лечения и заболеваниях, маскирующихся под грыжу?
Читайте об этом в следующих статьях:
Источник
На поясницу человека, даже если он не обладает избыточным весом, всегда приходится весьма большая нагрузка. Ведь прямохождение — это единственный способ передвижения человека. Наиболее часто острая боль в поясничном отделе позвоночника и проблемы ее лечения связаны с патологией глубоких мышц спины и при грыжах и протрузиях дисков.
Однако когда впервые возникает острая боль в спине, неясно, по какой причине она появилась. Боль в спине может возникнуть по поводу:
- остеохондроза и его осложнений, то есть при протрузиях и грыжах поясничного отдела позвоночника;
- стеноза позвоночного канала;
- воспаления нервных корешков, или при радикулите;
- спондилолистеза и сколиоза, когда между собой позвонки соединены под аномальными углами;
- воспалительных состояний, таких как ревматоидный артрит, туберкулез, бруцеллёз.
Наконец, причиной острой боли в пояснице может быть паравертебрально расположенная опухоль, или метастазы в область позвоночника. А если известно, что причиной является грыжа, то как болит поясница?
Симптомы боли при грыжах
Существуют маркеры, или «особые флажки», которые позволяют предположить, что боль связано именно с поражением опорно-двигательного аппарата и имеет дискогенный характер. Это следующие симптомы и признаки:
- резкая и острая боль появляется или в момент выраженной физической нагрузки, или сразу после неё;
- острая боль имеет характер электрического тока, она внезапная, простреливает в пояснице чаще всего в ногу, вплоть до голеностопного сустава;
- боль приводит к резкому ограничению подвижности в поясничном отделе позвоночника, и пациент принимает специфическую анталогическую, или противоболевую позу. В этой позе исключается малейшее движение, а дыхание становится менее глубоким;
- боль, связанная с поражением межпозвонковых дисков имеет так называемый корешковый характер. Это означает, что малейшее сотрясение поясницы, приводит к резкому усилению боли по типу прострелов, которые называются люмбаго. Это смех, кашель, чихание, попытка изменить положение тела или потужиться в туалете по большой нужде;
- позже присоединяется постоянный, ноющий компонент, связанный с реакцией глубоких мышц на появление воспалительного очага, вызванного грыжей.
Все эти симптомы ярко свидетельствуют о том, что причиной боли явилось дискогенные осложнения остеохондроза — протрузия или грыжа в поясничном отделе позвоночника, в котором эти дефекты возникают наиболее часто. Почему же появляется боль? Отчего она развивается?
Причины острой боли при грыже в поясничном отделе
Прежде всего: потерявший свою форму межпозвоночный диск источником боли не является. Диск может разорваться даже целиком. Его наружные, циркулярные фиброзные слои перестают удерживать внутреннее пульпозное ядро, которое находится под высоким давлением, а содержимое диска вываливается за его пределы. Так из протрузии формируется грыжа. Но сам диск, так же, как и любая хрящевая ткань в организме, не способен чувствовать боль. Хрящевые образования не иннервируются, поскольку в противном случае нервам пришлось бы находиться в постоянном движении, с риском попасть между дисками. По той же причине хрящи, как границы скелета, обладающие подвижностью, лишены и кровеносных сосудов.
Поэтому источником боли является другие структуры:
- первый из них — это глубокие связки, которых постоянно касается грыжевое выпячивание;
- второй компонент — это нервные корешки, которые входят в спинной мозг и выходят из него на уровне каждого сегмента, которые имеют чувствительную и двигательную порции.
Сами нервные корешки также не могут воспринимать боль. Но если они будут испытывать интенсивное сдавливание протрузией, или, тем более грыжей, то это приведет к развитию асептического воспаления.
Это воспаление будет иметь тот же самый характер, как мозоль на пятке, которая образовалась в результате постоянного натирания обувью. Постоянное механическое раздражение нервных корешков приводит к отеку, набуханию, их начинают сдавливать окружающие костные каналы и связки, и боль резко усиливается при каждом движении и сотрясении (особенно при интрафораминальных грыжах) такого отекшего нервного корешка. Именно поэтому боль и носят стреляющий и резкий характер;
- у этой боли есть ещё и постоянный, ноющий компонент, который в большей степени обусловлен реакцией окружающих мышц.
Мышца умеет реагировать на боль только одним известным способом. Это сокращение. Если боль постоянна, то мышца находится в состоянии постоянного спазма, а избыточное сокращение лишает возможности крови и отводить от мышцы вредные вещества, образовавшиеся в результате ее жизнедеятельности. Прежде всего, это молочная кислота.
Поэтому при наличии раздражающего фактора, такого как протрузия или грыжа, мышца уплотняется, и постепенно впадает в состоянии постоянного, хронического спазма. Боль стимулирует сокращение, а постоянное сокращение усиливает эту боль. Образуется замкнутый порочный круг.
Таким образом, в патогенезе острой боли в пояснице при протрузии или грыже можно выделить несколько компонентов: связки, отёк корешков и реакция мускулатуры, которая формирует ноющую боль, которая сохраняется на долгое время. Как же можно справиться с этой комплексной и многогранной болью?
Первая помощь при болевом синдроме без лекарств
Рассмотрим принципы первой помощи, которую можно осуществить без приема медикаментов и постараться избавиться от боли, а затем — лекарственные препараты, используемые в первые дни, и даже в первые часы после возникновения такой острой боли.
Внимание! Следует предостеречь от одной очень распространённой ошибки. В первый день, и тем более в первые часы, категорически запрещено любое прогревание, и особенно с применением грелок и физиотерапевтических приборов, создающих избыточное тепло. В первые сутки отёк нервных корешков и мышечной ткани только нарастает, и попытка снятия боли добавлением тепла, по законам физиологии только лишь усилить приток крови в зону воспаления, дополняя и увеличивая объем гиперемии. Лечение острой боли в пояснице в первые сутки теплом приведет только к усилению боли.
Поэтому вместо интенсивного прогревания можно наоборот, использовать охлаждение. В том случае, если у пациента нет хронических воспалительных заболеваний почек, женских половых органов, то к пояснице на короткое время (5-10 минут) несколько раз в день через плотную ткань можно приложить пузырь со льдом или какой-либо холодный предмет. Это приведет к уменьшению отёка и ослаблению болей.
Второе что следует сделать, — это попытаться иммобилизовать пациента, надев на него полужесткий корсет. Он сохранит необходимое расстояние между поясничными позвонками, и уменьшит риск возникновения острой боли.
Третий нелекарственный способ первой помощи — это применение домашних физиотерапевтических приборов, которые не греют, а отвлекают и раздражают. Это иппликаторы Ляпко и Кузнецова. Иголки и колючки, на которые ложится пациент, наоборот, позволяют перетекать объему крови из зоны воспаления в подкожную клетчатку и глубокие слои кожи. Таким образом, уменьшается болевой синдром, и пациент, во всяком случае, пока он лежит неподвижно, испытывает меньше дискомфорта. Эти простые средства позволяют облегчить до применения лекарств состояние больного.
Все остальные способы лечения острой боли в пояснице при возникновении или обострении протрузии и грыжи связаны с применением соответствующих лекарственных препаратов. Рассмотрим их подробнее.
Лекарства для купирования острой боли в спине
Это такие лекарства, как нестероидные противовоспалительные средства (НПВС), применяющиеся при острой боли внутримышечно, миорелаксанты центрального действия, использующиеся также в инъекциях, и местные препараты: гели, кремы и мази.
Наркотические анальгетики в нашей стране по поводу остеохондроза не применяются. Такие препараты назначаются при онкологической патологии, например, при развитии метастазов в позвонки. Да и в том случае иногда пациент не может получить гарантированную государством помощь. Если же врач, видя очень сильную боль, попытается в России помочь пациенту, назначив, например, Дюрогезик в виде пластыря, то его, в отличие от врача в США или Израиле, ждет не благодарность, а тюрьма.
В крайнем случае, когда диагноз ясен, подтвержден МРТ, и у пациента действительно болевой синдром связан с протрузией или грыжей, можно выполнить лечебную блокаду. Но эта манипуляция выполняется не дома, а в стационаре, или процедурном кабинете. Рассмотрим основные группы лекарственных препаратов, которые помогают снять боль в первые дни возникновения или обострения протрузии или грыжи.
НПВС: снимаем боль и воспаление
Препараты из группы НПВС, или нестероидных противовоспалительных средств, представляют собой «три кита лечения воспаления». Это снижение температуры тела, или жаропонижающее влияние, обезболивающий эффект, а также противовоспалительное действие. Жаропонижающее действие нас не интересует, ведь при протрузиях и грыжах температура тела не повышается, и парацетамол (Панадол) и прочие лекарственные препараты вроде ибупрофена (Нурофен) не нужны.
А вот борьба с болью и воспалением — это то, что нужно. Сильнее всего обезболивающий эффект из НПВС у препарата кеторолак (Кетанов), и по своей силе он приближается к действию наркотических анальгетиков. Противовоспалительный эффект, который заключается в уменьшении отёка, выражен у таких средств, как кетопрофен (Кетонал) и мелоксикам (Мовалис). Очень хорошим противовоспалительным эффектом обладает старый, препарат диклофенак (Вольтарен, Ортофен). Его можно использовать в качестве разовых инъекций, или очень коротким курсом, не дольше 3 дней.
Мы не будем подробно останавливаться на дозировках и схемах введения, поскольку это дело лечащего врача. Однако в том случае, если у пациента существует язвенная болезнь желудка или эрозивный гастрит, то препараты из группы НПВС ему противопоказаны. В крайнем случае, при наличии гастрита и язвы можно одновременно принимать эти препараты вместе с блокаторами протонного насоса, такими, как Нольпаза, Омепразол, Париет. Они предохраняют слизистую желудка от разрушающего действия НПВС.
После двух-трех дней внутримышечных инъекций обычно переходят на таблетированные формы, которые принимают также в течение нескольких дней. Совместно с этим с первого же дня начинают втирание мазей, кремов и гелей, содержащих НПВС в область поясницы. Это Фастум гель, Нурофен-гель, Долгит-крем.
Внимание! Согревающие мази с капсаицином, например, Капсикам, или Финалгон, можно применять на второй-третий день, когда уже началось затихание болей, и воспалительный отёк стал рассасываться. В первый день рекомендуется применять мази и гели с охлаждением, Дип Рилиф (ибупрофен+ментол), Бен-гей (метилсалицилат+ментол), или наносить на область поясницы охлаждающие и отвлекающие эфирные масла, например, масло мяты перечной в соотношение 1/10 с базовым маслом.
Миорелаксанты: расслабление мышц
В отличие от купирования острой и стреляющей боли, эти лекарства предназначены для того, чтобы снять постоянный и ноющий болевой компонент, вызванный избыточным спазмом мышц. Обезболить самую первую, стреляющую боль они не могут. Миорелаксантами центрального действия их назвали, поскольку они регулируют работу нейронов спинного мозга, и непосредственно на мышцу не влияют. Они обманывают её, и позволяют ей расслабиться. А это улучшает кровоток и позволяет ликвидировать продукты мышечного обмена. Самые популярные лекарственные препараты — это Мидокалм, или толперизон, и Сирдалуд, или тизанидин. Первый из них не вызывает сонливости, а вот второй лучше принимать на ночь, или вечером.
На фоне курса приема миорелаксантов, лучше не водить машину и не работать с движущимися механизмами, поскольку эти средства несколько увеличивают время мышечной реакции. Миорелаксанты ставятся также первые дни заболевания внутримышечно, но они не влияют на слизистую желудка и могут назначаться в виде курсовой терапии. В результате хронический мышечный спазм, вызванный протрузией и грыжей, разрешается, и постоянная боль в спине также уменьшается, или исчезает.
Витамины
Назначение витаминов группы B, или нейротропных витаминов, с точки зрения доказательной медицины, не влияет на продолжительность дней нетрудоспособности, и на купирование болевого синдрома. Однако в Российской Федерации врачи часто применяют их с профилактической целью. Нейротропными витаминами называются витамины B1, B12 и B6, которые принимают участие в работе центральной и периферической нервной системы. Поэтому при отеке нервных корешков они назначаются, чтобы создать избыточное депо, так сказать, на всякий случай.
Наиболее популярным препаратом, который назначается внутримышечно, является Мильгамма, который содержит все эти концентраты витаминов вместе с местным анестетикам лидокаином. Он делает укол безболезненным. После курса внутримышечных инъекций можно переходить к препарату Мильгамма композитум, это таблетированное средство.
Физиотерапия, ЛФК и массаж
Все физиотерапевтические процедуры, связанные с теплом, грязелечением, бальнеологическим воздействием, необходимо применять вне фазы обострения. Только тогда физиотерапия, лечебная физкультура и сеансы массажа будут благотворно воздействовать. Если массаж попытаться проводить в первый или второй день возникновения острой боли в спине, то он вызовет только ухудшение, поскольку мышца находится в состоянии стойкого спазма, и любое сотрясение спины вызовет жестокие приступы корешковой боли. А стандартные массажные приёмы бывают не только релаксирующими, но и тонизирующими. Проводить же один релаксирующий массаж на фоне острой боли просто не полагается. Острая боль — это противопоказание к любому виду физиотерапевтического воздействия.
Как предотвратить появление боли?
Чтобы не просто убрать, но предотвратить появление боли, нужно просто предотвратить появление грыжи. Необходимо соблюдать простые правила:
- правильно двигаться и работать над осанкой, избегать плоскостопия;
- носить тяжести только равномерно в рюкзаке на спине;
- во время подъема тяжести стараться держать груз симметрично, и ни в коем случае ни на одном плече и ни в одной руке;
- не наклоняться и не поворачиваться, находясь с тяжелым грузом;
- следить за массой тела, не допуская его превышения;
- регулярно стараться висеть на турнике или плавать, разгружая позвоночник, заниматься лечебной гимнастикой;
- после достижения определенного возраста проверять уровень кальция в крови, профилактировать остеопороз;
- зимой, и особенно при наличии гололеда нужно воздерживаться от резких движений, поскольку падения и травмы являются фактором риска возникновения протрузии и грыжи.
Таким образом, вы сможете избежать сильной боли в спине. Если же протрузия, или, тем более, грыжа у вас уже есть, и они беспокоят вас регулярно, то тогда наилучший способ — это современное малоинвазивное оперативное вмешательство.
В настоящее время они проводятся с большим успехом в Болгарии, в Чехии, и в том числе, в России. Это холодная плазменная и лазерная нуклеопластика, вапоризация, эндоскопическая микродискэктомия. В результате или профилактируется появление грыжи из протрузии, или ликвидируется само хрящевое выпячивание, и нервные корешки, мышцы и связки ничего больше не сдавливают. Только операция может привести к радикальному извлечению и улучшить качество жизни.
Источник
