Отек набухание головного мозга при менингоэнцефалите
1.
Кубанская государственная медицинская
академия
ОТЕК МОЗГА
у больных
менингоэнцефалитами,
менингококковой
инфекцией, малярией
Студентка 1 группы 5 курса
лечебного факультета
Саранская Дина Юрьевна
2.
Отёк и набухание головного мозга
избыточное накопление жидкости в
мозговой ткани, клинически
проявляющееся синдромом повышения
внутричерепного давления (ВЧД);
Реактивное состояние, развивается
вторично, в ответ на любое
повреждение мозга.
Для отека мозга характерно накопление
увеличение объема воды внутри клеток,
прежде всего глиальных. В связи с этим и
гоаорят «набухание головного мозга».
3.
Степени внутричерепной гипертензии:
I – от 15-20 мм рт.ст.
II – 20-40 мм рт.ст.
III – от 40 мм рт.ст.
4.
Малярия
ПАТОГЕНЕЗ
Поражение ЦНС встречается
только при тяжелых
первичных формах
тропической малярии.
Причина — гипоксия ткани мозга.
Она обусловлена
недостаточностью кислородотранспортной
функции инфицированных эритроцитов, с
образованием в мелких сосудах головного
мозга ”паразитарных тромбов” и наличием
кровоизлияний в белое вещество мозга.
5.
Менингиты
Менингиты сопровождаются:
1. повышенной продукцией СМЖ и
развитием ВЧГ;
2. повышением проницаемости ГЭБ;
3. токсич.поражением вещества мозга;
4. нарушением мозгового
кровообращения, (особенно
микроциркуляции);
5. нарушением ликвородинамики;
6. И как следствие — гипоксией мозга.
6.
Менингиты
Этому способствует распространение
воспалительного процесса на желудочки и
вещество мозга, что в особенности
свойственно гнойным менингитам.
При вирусных менингитах явления
отека мозга менее выраженны, но
вещество мозга также вовлекается в
патологический процесс. При этом
появляется очаговая неврологическая
симптоматика.
7.
ПАТОГЕНЕЗ
В патогенезе играют роль факторы:
Сосудистый, Циркуляторный, Тканевой
Сосудистый фактор — нарушение
проницаемости сосудов, повреждение
клеточных мембран (проникновение
белка и других компонентов плазмы в
ткань мозга.
Как следствие, происходит повышение
осмолярности межклеточной жидкости
(и вода стремится идти из сосудов в
ткань)
8.
ПАТОГЕНЕЗ
Циркуляторный фактор
Факторы воспаления
вызывают расширение
артерий головного мозга,
становятся причиной значительного
увеличения давления в его
капиллярах.
Происходит фильтрация воды из них в
межклеточное пространство, в
результате повреждаются ткани.
9.
Тканевой фактор
ПАТОГЕНЕЗ
●Мозг увеличивается в объёме
(набухание) при ограниченном
внутричерепном пространстве –
сдавление мозга;
● ОГМ повышает ВЧД — снижение
церебрального перфузионного давления
(разница между АД и ВЧД);
● Развивается нарушение мозгового
кровообращения (ишемия мозга);
В итоге — метаболизм ткани мозга
переключается на анаэробный тип.
10.
КЛИНИКА отека мозга вторична.
Патогномоничных признаков нет.
Наряду с признаками инфекционной болезни
(повышение температуры сыпь, нарушение
стула, менингеальный синдром и т.д), при
развитии отека мозга:
Симптомы раздражения мозговых оболочек
уисиливаются, а также проявляются
симптомы
поражения вещества головного мозга,
очаговые и стволовые симптомы
11.
Следует помнить,
что на ранних стадиях ОНМ
может протекать бессимптомно.
Характерно:
● Углубление нарушений сознания;
● Усиление распирающей головной боли;
● Появление рвоты, психомоторного
возбуждения, брадикардии, повышение
АД;
● Усиление очагового неврологического
дефицита
● При дегидратационной терапии уровень
сознания меняется волнообразно
12.
● Cтволовые симптомы: поражение
глазодвигательных нервов (расширение
зрачков и снижение зрачковых реакций),
парез или паралич взора вверх и др.;
● При сдавлении задней мозговой артерии
могут возникнуть нарушение зрения
или гомонимная гемианопсия;
● В случаях выраженной дислокации мозга
развиваются децеребрационная
ригидность, гемипарез, вестибулярные
расстройства, брадикардия, дисфагия;
● Возможна остановка дыхания,
нарушения сознания, вплоть до комы.
13.
14.
15.
16.
1. Неврол.обследование
ОБСЛЕДОВАНИЕ
(очаговые симптомы)
2. КТ — снижение плотности мозгового
вещества; можно оценить степень
выраженности отека, его
распространенность.
3. Исследование глазного дна застойные изменения дисков зр.
нервов при длительной ВЧГ
4. МРТ — области гипергидратации
мозгового вещества.
5. Анализ крови (посев, серологические
реакции, ПЦР), анализ СМЖ — для
выяснение причин отечного состояния
17.
ПРИНЦИПЫ ЛЕЧЕНИЯ ОНГМ:
1. Облегчение венозного оттока (снижение ВЧ
— возвышенное положение
головного конца кушетки, разогнутый шейный
отдел позвоночника,Оксигенотерапия.
2. Купирование судорожного синдрома
3. Дегидратация
4. Дезинтокация
5. Нормализация гемодинамики и
проницаемости ГЭБ
6. Устранение вызвавшей отек причины
(этиотропное лечение)
7. Коррекция метаболических нарушений.
18.
ЛЕЧЕНИЕ
Оксигенотерапия. Интубация и ИВЛ.
Показания: тахипноэ с ЧДД > 38-40 в 1 мин,
длителностью более 2 часов, патол. тип
дыхания, развитие судорожного синдрома.
Купирование судорожного синдрома.
Гамма-оксибутират кальция до 200 мг/кг/сут,
Диазепам до 80-100 мг/сут;
Натрия тиопентал 5-10 мг/кг/ч непрер 0,5 %
р-р до купир-я приступа, затем 4 мг/кг/ч 2 дня
19.
ЛЕЧЕНИЕ
Дегидратационная терапия (осторожно!)
При дисл. с-ме объем вводимых растворов не
должен превышать 70=75 % физиологических
потребностей. Группы препаратов:
Осмодиуретики
Салуретики
Онкодегидратанты
Глицерин
20.
ЛЕЧЕНИЕ
Маннитол – 10-15 % р-р
в/в 0,5-1,0 г/кг, первую дозу вводят быстро
капельно (200 кап/мин), затем скорость
уменьшают до 30 кап в мин.
Действие препарата заканчивается ч/з 6-8
часов. Снижает ВЧД на 50-90%.
При осмолярности плазмы выше 290 мосм/л
осмодиуретики не используют!
Препарат не назначают при АГ и ССН, т.к.
вызывает гиперволемию, а также при
нарушении почечной фильтрации.
21.
ЛЕЧЕНИЕ
Лазикс (салуретик) – препарат выбора для
стартовой терапии (1-2 мг/кг –
разовая доза). Побочные эффекты: потеря
натрия, калия и хлора, гиповолемия.
Альбумин (онкодегидратант) — 10-20 % р-р.
Глицерин в дозе 1 г/кг 2 раза в день, внутрь, ч/з
зонд.
Диакарб – купирует гиперпродукцию ЦСЖ –
0,25 г /сут в течение 1-2 нед.
Введение растворов глюкозы противопоказано
из-за риска усиления метабол. ацидоза в
головном мозге!
22.
ЛЕЧЕНИЕ
Стабилизаторы ГЭБ — ГКС
Препарат выбора -дексаметазон 1-5 мг/сут (по
показаниям — 4 мг в/в каждые 4 ч).
Нейропротекторы ноотропы и средства,
регулирующие метаболические
процессы, например пирацетам, аминалон,
церебролизин, ноотропил (в/в до 4-6
г/сут). Кавинтон (10-20 мг 1-3 раза в сутки),
актовегин (начальная доза 10-20
мл, затее 3-5 мл 1 раз в сутки).
Физические методы защиты мозга (лед к голов
и артериям шеи).
23.
ЛЕЧЕНИЕ
Средства для мозгового кровообращения:
сермион (ницерголин),
пентоксифиллин, димефосфон.
Антигистаминные препараты: хлоропирамин
(супрастин), димедрол, клемастин (тавегил).
Восполнение энерготрат организма.
Аминокислотные смеси: мориамин,
полиамин, аминофузин и др.
Жировые эмульсии: интралипид, липофундин.
Ретаболил – 1 мл 5 % р-р 1 раз в нед.
Симптоматическое лечение (НПВС,
литические смеси).
24.
● Полное выздоровление
ИСХОДЫ
(при негрубом перифокальном отёке)
● Смерть
● Частичное восстановление утраченных
функций (на месте значительного повреждения
мозговой ткани кистозно-атрофический
процесс).
●Среди типичных последствий выделяют
такие:
Рассеянность, нарушения сна, частые головны
боли, расстройство физической активности,
сбой коммуникативных способностей
25.
Спасибо за внимание!
Источник
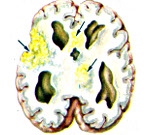
Клиника отека мозга при нейроинфекциях — менингите, энцефалите
Наиболее тяжелые формы отека-набухания головного мозга характерны для нейроинфекций. Практически важнейшими из них являются менингококковая инфекция, бактериальные менингиты, вирусные менингоэнцефалиты. Если при нейротоксикозах имеют место лишь нарушения ликвородинамики (так называемый «менингизм»), то при нейроинфекциях ликвор имеет воспалительный характер и развивается менингоэнцефалит.
Ликворологические данные соответствуют характеру менингита: гнойный, нейтрофильный ликвор — при бактериальной инфекции, с примесью крови — при свежем субарахноидальном кровоизлиянии, серозный и лимфоцнтарный— при туберкулезе и вирусных нейроинфекциях. Следует помнить, что в первые сутки болезни неизмененный ликвор может быть и при менингококковом менингите.
В ряде случаев необходима повторная люмбальная пункция. Возбудители в ликворе могут быть обнаружены при незначительной клеточной реакции. Окраска мазков по Граму обязательна.
В случаях энцефалитов в самом начале болезни бывают выражены поражения черепных нервов. В дифференциальной диагностике болезни необходимо учитывать абсцессы мозга, цистицеркоз, инсульт, травматические повреждения, сывороточные и вакцинальные энцефалиты, эпилепсию и другие заболевания. Для туберкулезного менингита характерны постепенное развитие, лимфоцитарный плеоцитоз, высокая концентрация белка и низкое содержание сахара. Типичны раннее появление поражения черепных нервов вследствие преимущественно базалыюй локализации воспалительного процесса, косоглазие, нистагм, птоз, асимметрия носогубных складок, отклонение языка и др.
Необходимо подчеркнуть, что основой диагностики отека-набухания мозга являются клинические данные. Лабораторно-инструментальные исследования, включая энцефалографические, отражают лишь факторы, способствующие нейротоксическим изменениям. Отсюда следует и важность общеклинической подготовки врача. Практика свидетельствует, что каждый третий больной, поступающий в неотложном состоянии в инфекционный стационар,— это больной с теми или иными проявлениями нейротоксикоза.
В наших наблюдениях наиболее часто тяжелый нейротоксикоз отмечен при генерализованных формах менингококковой инфекции, гриппе, пневмонии, острых кишечных инфекциях, вторичных менингитах.
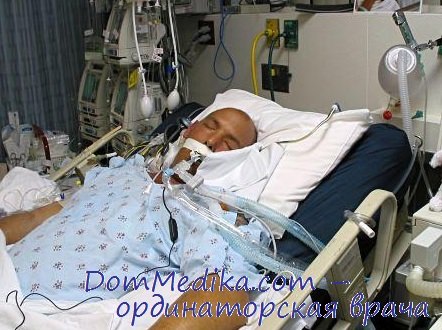
При генерализованных формах менингококковой инфекции наиболее часто встречаются сочетания признаков менингококцемии и менингита с преобладанием первой или второго. В. И. Покровский и др. указывают, что признаки менингококцемии встречаются в 33—86% случаев генерализованной менингококковой инфекции.
По нашим данным, из 73 неотложных случаев менингококковой инфекции «чистые» формы менингита отмечались в 26%, в сочетании с менингококцемией — в 63%. Мениигеальный синдром имел место у 65 больных, развернутая клиническая картина отека-набухания мозга — у 22. Определенное значение для возникновения клинической формы менингококковой инфекции, по-видимому, имеют перенесенные в прошлом болезни, нарушающие гематоэнцефалический барьер. Так, из 19 больных тяжелым менингококковым менингитом у 6 имели место в анамнезе травмы черепа, у 4— перенесенный в детстве менингит и у 2 — сочетание указанных особенностей анамнеза.
В то же время из 46 больных с сочетанием менингококцемии с менингитом лишь у 2 больных в анамнезе отмечались травмы черепа и у 3 — перенесенный менингит. При менингококпемии подобные анамнестические сведения отсутствовали. На исход генерализованных форм инфекции существенное неблагоприятное влияние оказывает сопутствующий хронический алкоголизм, наблюдавшийся у 6 из 8 умерших лиц.
Этиологическая диагностика смешанных форм менингококковой инфекции во многом зависит от внимательного осмотра кожных покровов больного. Если молниеносные формы менингококпемии с обильной геморрагически-некротической сыпью не представляют диагностических затруднений, то при смешанных формах в ранний период может иметь место довольно скудная, розеолоподобиая или розеолезно-папулезная сыпь на теле и конечностях. Возможны иридоцнклит, геморрагии на склерах.
Наличие менингеального синдрома требует обязательного проведения люмбальной пункции с целью уточнения этиологии внутричерепной гипертензии. Единственным противопоказанием является угроза дислокации мозга. Следует помнить о возможности малой выраженности менингеальных симптомов у пожилых лиц. Необходимо отметить, что в наших наблюдениях почти у каждого третьего больного с церебральной гипертензией отмечен менингит неменингококковой этиологии: пневмококковый и стафилококковый менингит, туберкулезный, вторичный гнойный менингиты и др.
— Читать «Пример менингококковой инфекции с отеком мозга. Отек мозга при менингите»
Оглавление темы «Неотложные состояния при инфекциях»:
- Гиповолемический шок при инфекциях. Степени дегидратации организма
- Диагностика гиповолемического шока. Клинический пример дегидратации
- Лечение гиповолемического шока. Терапия дегидратации при холере и холероподобных состояниях
- Анафилактический шок. Причины и клиника анафилаксии
- Клинический пример анафилактического шока
- Сывороточная болезнь. Лечение анафилактического шока
- Отек и набухание головного мозга при инфекциях. Механизмы отека мозга
- Клинический пример отека мозга. Дислокация мозга
- Клиника отека мозга при нейроинфекциях — менингите, энцефалите
- Пример менингококковой инфекции с отеком мозга. Отек мозга при менингите
Источник

Менингоэнцефалит — нейроинфекционное заболевание, протекающее с сочетанным поражением церебрального вещества и оболочек. Проявляется инфекционными, оболочечными, вариабельными очаговыми симптомами. Диагностируется в результате неврологического осмотра, церебральной МРТ/КТ, исследования ликвора, лабораторной диагностики, направленной на поиск возбудителя. Лечение базируется на этиотропной терапии (антибиотики, антивирусные, антимикотические, противопаразитарные фармпрепараты) в комбинации с патогенетическими, симптоматическими средствами.
Общие сведения
Термин «менингоэнцефалит» обозначает одновременное воспалительное поражение оболочек («менингеа») и вещества («энцефалон») головного мозга. Сочетанное воспаление может возникать изначально или являться результатом распространения патологического процесса. При вторичном вовлечении мозгового вещества менингоэнцефалит выступает осложнением менингита, при переходе воспаления на церебральные оболочки — осложнением энцефалита. Из-за незрелости гематоэнцефалитического барьера и иммунной системы заболеванию наиболее подвержены дети младшего возраста. Патология распространена повсеместно. Отдельные этиологические формы (комариный, клещевой менингоэнцефалит) отличаются эндемичностью и сезонностью.
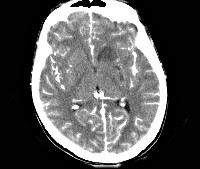
Менингоэнцефалит
Причины менингоэнцефалита
Основной этиофактор заболевания — инфекция. Первичное инфицирование церебральных структур обусловлено непосредственным проникновением в них нейротропных возбудителей. Вторичное инфицирование происходит при распространении инфекционного процесса из расположенных поблизости очагов (отит, синусит), при общих инфекционных заболеваниях (кори, краснухе, гриппе). Основными возбудителями энцефалита выступают вирусы, бактерии, реже — простейшие, патогенные грибы. Инфицирование возможно вследствие:
- Попадания возбудителя в носоглотку. Происходит воздушно-капельным, алиментарным способами. Проникновение в полость черепа реализуется гематогенным путём, провоцирует воспалительные изменения поражённых тканей, приводящие к развитию менингоэнцефалита.
- Укуса насекомого. Трансмиссивный путь передачи характерен для ряда вирусных менингоэнцефалитов и энцефалитов (японского комариного энцефалита, клещевого энцефалита, энцефалита Сент-Луис). Насекомое является переносчиком возбудителя, который при укусе попадает в кровоток и заносится в церебральные ткани, провоцируя заболевание.
- Наличия инфекции в организме. При существовании туберкулёзных, сифилитических очагов, хронического гнойного отита, гнойных процессов челюстно-лицевой области, околоносовых пазух возможно гематогенное распространение бактериальной инфекции. Вирусный менингоэнцефалит может возникнуть как осложнение отдельных ОРВИ.
- Черепно-мозговой травмы. При открытой травме с нарушением целостности костей черепа инфицирование происходит контактным путём. По различным данным, посттравматический менингоэнцефалит наблюдается у 1,3-3,5% пациентов с ЧМТ.
- Вакцинации. Введение живой вакцины на фоне ослабленного иммунитета осложняется развитием инфекционного процесса. Поствакцинальное осложнение с проникновением возбудителей через гематоэнцефалический барьер приводит к возникновению менингоэнцефалита.
При попадании возбудителей в организм человека заболевание возникает далеко не всегда. Факторами, способствующими развитию болезни, считают ослабленное состояние организма, наличие первичного или вторичного иммунодефицита, незрелость системы иммунитета, массивность инвазии.
Патогенез
В ответ на внедрение возбудителя в мозговых тканях развивается воспаление, характер которого (серозное, гнойное) зависит от вида инфекционного агента. Формирующиеся периваскулярные воспалительные инфильтраты ухудшают церебральное кровообращение. Возникает ишемия, выступающая вторичным повреждающим фактором. Усиливается продукция ликвора, что обуславливает развитие внутричерепной гипертензии. Поражение оболочек сопровождается их раздражением, приводящим к появлению менингеального синдрома. Воспаление церебрального вещества протекает с образованием различных по размеру воспалительных фокусов. Нарушение функции расположенных в очагах нейронов вызывает формирование соответствующего неврологического дефицита — очаговой симптоматики. Массовая гибель нервных клеток является причиной стойкого характера возникшего дефицита.
Классификация
В клинической неврологии используется разделение менингоэнцефалитов на различные типы по нескольким критериям: этиологии, характеру морфологических изменений, типу течения. Верификация заболевания осуществляется на диагностическом этапе, необходима для корректного подбора лечения.
По этиологии различают следующие виды энцефалита:
- Вирусный. Возбудителями выступают вирусы гриппа, простого герпеса, кори, бешенства, цитомегаловирус, энтеровирусы. Преобладает серозный характер воспалительных изменений.
- Бактериальный. Обусловлен стрепто-, менинго-, пневмококками, клебсиеллой, гемофильной палочкой. Воспаление имеет гнойный характер.
- Протозойный. Встречается крайне редко. Инфекционными агентами являются амебы, токсоплазмы и другие простейшие.
- Грибковый. Наблюдается преимущественно у иммунокомпрометированных лиц. Может диагностироваться в рамках нейроСПИДа.
По типу воспалительного процесса менингоэнцефалит классифицируют на:
- Серозный. Воспаление сопровождается образованием серозного отделяемого. Цереброспинальная жидкость прозрачная, типичен лимфоцитоз.
- Гнойный. В результате воспалительного процесса образуется гной, обуславливающий мутность ликвора. Преобладают лейкоциты.
- Геморрагический. Протекает с нарушением проницаемости стенок мозговых сосудов. В результате в тканях образуются петехиальные кровоизлияния.
По особенностям клинического течения менингоэнцефалит бывает:
- Молниеносный — имеет быстрое развитие в течение нескольких часов. Большинство случаев оканчивается летальным исходом.
- Острый — симптоматика нарастает медленнее, чем при молниеносной форме, в течение 24–48 часов.
- Подострый — заболевание возникает постепенно, симптомы усугубляются на протяжении от нескольких суток до 1 недели.
- Хронический — воспалительный процесс длится несколько месяцев, лет. Возможны периоды ремиссии и обострения. В хроническую форму может трансформироваться острый и подострый менингоэнцефалит.
Симптомы менингоэнцефалита
Клиническая картина складывается из сочетания общеинфекционных, ликворно-гипертензионных, менингеальных, очаговых симптомов. Типичными признаками инфекции являются повышение температуры тела, недомогание, отсутствие аппетита. Возможны высыпания на кожных покровах. В ряде случаев признаки поражения мозга возникают на фоне текущего инфекционного заболевания. Ликворная гипертензия проявляется интенсивной головной болью, тошнотой, не приносящей облегчения рвотой. Быстро нарастающее повышение внутричерепного давления приводит к расстройству сознания: пациент возбуждён или сонлив, плохо ориентирован, при молниеносном течении впадает в кому.
Менингеальный синдром характеризуется общей гиперестезией — повышенной световой, звуковой, тактильной чувствительностью, гипертонусом задних мышц шеи, мышц-сгибателей конечностей. У некоторых пациентов возникают судорожные приступы. Очаговый неврологический дефицит варьируется в широких пределах в зависимости от локализации и вида воспалительного процесса. Наблюдаются гемипарезы, нарушения чувствительности, сенсомоторная афазия, гиперкинезы, мозжечковый синдром, вестибулярная атаксия, когнитивные нарушения. При поражениях черепно-мозговых нервов отмечаются глазодвигательные и зрительные расстройства, перекос лица, опущение верхнего века, снижение слуха, нарушения глотания, дизартрия.
Осложнения
Массивная бактериальная инфекция сопровождается выделением в кровь большого количества погибших клеток, бактериальных токсинов и продуктов жизнедеятельности, что способно провоцировать развитие бактериально-токсического шока. Воспалительные процессы протекают с накоплением экссудата в межклеточном пространстве церебральных тканей, приводят к отёку головного мозга. Интракраниальная гипертензия и нарастающий отёк мозга осложняются смещением мозговых структур с ущемлением ствола и развитием прогрессирующего бульбарного паралича, опасного сердечной и дыхательной недостаточностью.
Диагностика
Диагностический поиск начинается с опроса пациента и его близких относительно текущей или недавно перенесенной инфекционной болезни, выявления в анамнезе ЧМТ, факта вакцинации, укуса клеща и т. п. Дальнейшие диагностические исследования включают:
- Неврологический осмотр. Позволяет неврологу выявить менингеальные симптомы, очаговый неврологический дефицит, оценить состояние сознания больного. Полученные данные свидетельствуют о вовлечении в патологический процесс одновременно оболочек и мозгового вещества.
- Лабораторные анализы. Картина выраженных воспалительных изменений в клиническом анализе крови (лейкоцитоз, ускоренная СОЭ) характеризует острый бактериальный менингоэнцефалит. Посев крови на стерильность, ПЦР-диагностика позволяют верифицировать возбудителя.
- КТ, МРТ головного мозга. Определяется утолщение, уплотнение оболочек мозга, диффузные изменения церебральных тканей. Наличие воспалительных очагов визуализируется не всегда. При паразитарной этиологии характерны округлые очаги гетерогенной структуры с кольцевидным усилением по периферии.
- Люмбальную пункцию. Проводится для получения спинномозговой жидкости. При гнойном воспалении жидкость мутная с хлопьевидным осадком, при серозном — прозрачная, при геморрагическом — с элементами крови. С целью выявления возбудителя производится исследование цереброспинальной жидкости под микроскопом, посев на различные питательные среды, ПЦР-диагностика.
- Стереотаксическую биопсию головного мозга. Необходима в сложных диагностических случаях, позволяет диагностировать менингоэнцефалит паразитарной этиологии, исключить опухолевый процесс.
Дифференцировать менингоэнцефалит необходимо от опухолей головного мозга, обширных инсультов, протекающих с оболочечным синдромом, токсических поражений ЦНС, прогрессирующих дегенеративных процессов. Дифференциальная диагностика осуществляется среди менингоэнцефалитов различной этиологии. Окончательно определить возбудителя позволяет только его выделение из ликвора, церебральных тканей, крови.
Лечение менингоэнцефалита
Терапия проводится комплексно в условиях отделения реанимации или интенсивной терапии, включает этиотропную, патогенетическую, симптоматическую составляющие. Этиотропное лечение осуществляется соответственно этиологии:
- Антибиотиками. Наиболее часто применяются цефалоспорины, их комбинация с ампициллином. В последующем назначения корректируются в соответствии с результатами определения чувствительности выделенной флоры.
- Противовирусными фармпрепаратами. В случае герпетической этиологии назначается ганцикловир, арбовирусной — рибавирин. Антивирусная терапия сочетается с введением препаратов интерферона.
- Противогрибковыми средствами. Наиболее эффективны амфотерицин В, флуконазол. В тяжёлых случаях используется их комбинация.
- Антипаразитарными препаратами. Противопаразитарные фармпрепараты применяются в сочетании с противогрибковыми средствами или антибиотиками.
Основу патогенетического лечения составляет борьба с церебральным отёком: мочегонные, глюкокортикостероиды. Сохранение жизнедеятельности нейронов осуществляется нейропротекторными, нейрометаболическими средствами. Симптоматическая терапия направлена на купирование основных проявлений заболевания, включает поддержание жизненно важных систем организма (сердечно-сосудистые препараты, оксигенотерапию, ИВЛ), противосудорожные средства, антипиретики, психотропные фармпрепараты. В стадии регресса симптоматики начинают реабилитационную терапию, направленную на максимальное восстановление нарушенных нервных функций (массаж, ЛФК, физиотерапия, акупунктура).
Прогноз и профилактика
Своевременно начатая этиотропная терапия повышает шансы на выздоровление, однако исход болезни зависит от этиологии, формы течения, возраста пациента, состояния его иммунной системы. Самый высокий процент летальности имеет молниеносный менингоэнцефалит. У большинства выживших пациентов наблюдаются резидуальные явления: парезы, нарушения речи, хроническая интракраниальная гипертензия, эпилепсия, психоорганический синдром. У детей младшего возраста менингоэнцефалит провоцирует задержку психического развития.
К профилактическим мерам относятся мероприятия, направленные на укрепление иммунитета (витаминизированное питание, пребывание на свежем воздухе, закаливание, занятия физкультурой), своевременное лечение инфекций, ликвидация хронических инфекционных очагов в организме. Предотвратить посттравматический менингоэнцефалит позволяет корректная обработка ран, ликвидация ликвореи, профилактический приём антибиотиков. Предупредить поствакцинальный менингоэнцефалит можно путём тщательного отбора вакцинируемого контингента.
Источник
