Отек мягких тканей головы плода
Автор: Созинова А.В., акушер-гинеколог,
ведет непрерывную практику с 2001 года.
Водянкой плода называется его патологическое состояние, при котором во всех полостях организма скапливается жидкость и присутствует генерализованный отек (отеки всего тела — анасарка).
В большинстве случаев водянка плода наблюдается при резус-конфликтной беременности и гемолитической болезни новорожденного. Распространенность данного состояния составляет 1 случай на 1000-14000 родов. Различают иммунную и неиммунную водянку плода.
Причины
Основной причиной развития иммунной водянки плода служит его гемолитическая болезнь.
Причина, которая привела к развитию неиммунной водянки плода зачастую остается нераспознанной, но выделяют следующие факторы:
- хромосомная патология плода (синдром Дауна, мозаицизм, трисомии, синдром Шерешевского-Тернера и прочие);
- генные заболевания: недостаток глюкозо-6-фосфатдегидрогеназы, А-талассемия, синдром Нунан, ахондрогенез, танатофорная карликовость, синдром Пена-Шокея, синдром множественных птеригиумов, ахондроплазия;
- пороки развития грудной полости (дисплазия грудной клетки, диафрагмальная грыжа, порок легкого кистозный аденоматозный);
- пороки развития мочевыделительной системы (врожденный нефротический синдром, пороки уретры и почек);
- сердечно-сосудистая патология (кардиомиопатия, врожденные пороки сердца, анатомические дефекты, артериально-венозные шунты)
- хориоангиома плаценты;
- при многоплодной беременности (фето-фетальная трансфузия, акардиальная двойня);
- инфекционные заболевания матери во время беременности (цитомегаловирусная инфекция, сифилис, парвовирусная инфекция, токсоплазмоз, вирусный панкардит Коксаки);
- осложнения беременности (преэклампсия, тяжелая анемия, нескоррегированный сахарный диабет, гипопротеинемия);
- врожденные обменные нарушения (мукополисахаридоз 4 типа, болезнь Гоше, дефицит нейраминидазы, болезнь Моркио);
- врожденные опухоли головного и спинного мозга, мочевыделительной системы и пищеварительного тракта, печени, крестцово-копчиковая тератома, нейробластома.
Диагностика
Диагностика водянки плода направлена на установление причины, его вызвавшей. В первую очередь определяется группа крови и резус-фактор для подтверждения/исключения резус-конфликта и иммунной водянки плода.
Проводится анализ анамнеза жизни (инфекционные болезни в прошлом, операции, хроническая патология), акушерско-гинекологического анамнеза (наличие гинекологических патологий, течение и исходы предшествующих беременностей), анализируется течение настоящей беременности, ее осложнения, общая прибавка веса и прочее.
Главным диагностическим методом служит УЗИ плода. К УЗИ-признакам относятся:
- отечность плаценты («толстая плацента»);
- избыток амниотической жидкости (многоводие);
- размеры плода больше нормы из-за отека (в частности увеличенные размеры живота вследствие асцита по сравнению с размерами головки);
- скопление жидкости во всех полостях плодового организма (гидроперикард, асцит, гидроторакс)
- отек подкожно-жирового слоя в виде двойного контура;
- отек кожи головы, рук и ног;
- кардиомегалия (увеличение размеров сердца);
- утолщение кишечника (отек стенок);
- увеличение печени и селезенки (гепатоспленомегалия)
- «поза Будды» — раздутый живот с отведенными от него конечностями и позвоночником;
- низкая двигательная активность в сочетании с другими признаками.
После проведения УЗИ назначается амнио- или кордоцентез для определения кариотипа плода, получения крови плода (оценка гемоглобина, белка) и возможного внутриутробного лечения. С целью исключения внутриутробной инфекции назначается ПЦР на предполагаемые инфекции.
Лечение водянки плода
При выявлении врожденных пороков развития плода, несовместимых с жизнью (1-2 триместр беременности) женщине предлагают прерывание беременности. В случае отказа от прерывания продолжают наблюдать за течением беременности и развитием болезни до сроков, позволяющих проводить пренатальную (дородовую) терапию.
Лечение водянки плода заключается в проведении кордоцентеза и переливания крови в пуповину (в случае выраженной анемии и снижения гематокрита до 30 и ниже). При необходимости заменное переливание крови повторяют через 2-3 недели.
В случае выявления фето-фетальной трансфузии близнецов проводится лазерная коагуляция сосудов, соединяющих плоды. Если нет возможности провести пренатальное лечение, оценивается степень риска преждевременных родов по отношению к антенатальной гибели плода и родоразрешение проводят досрочно с предварительным назначением препаратов для ускорения созревания легких плода. В некоторых случаях показано введение матери сердечных гликозидов для нормализации сердечной деятельности плода.
Перед родоразрешением (оно, как правило, происходит планово) готовятся к рождению ребенка с водянкой. Родильный зал должен быть оснащен аппаратурой для сердечно-легочной реанимации, формируется реанимационная бригада из 2-3 реаниматологов и 2-3 неонатологов (после рождения ребенка сразу интубируют и осуществляют искусственную вентиляцию легких 100% кислородом).
Сразу после рождения и проведения реанимационных мероприятий выполняется перикардиоцентез (удаление путем пункции околосердечной сумки накопившейся жидкости), плевральную пункцию (удаление жидкости из плевральной полости) и лапароцентез (высасывание жидкости из брюшной полости). В пупочную артерию устанавливается катетер для последующих инфузий эритроцитарной массы или крови.
Прогнозы
Прогноз при неиммунной водянке плода неблагоприятный и процент выживших детей составляет 20-33%. При развитии водянки в первом триместре беременность, как правило, заканчивается спонтанным абортом, во втором и третьем триместрах высок риск антенатальной гибели плода.
При иммунной водянке прогноз более утешительный, эффект от пренатального и постнатального лечения достигает 80-90%.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Источник

УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Введение
Синдром фето-фетальной трансфузии (СФФТ), известный так же, как фето-фетальный трансфузионный синдром (ФФТС) (англ. «twin-to-twin transfusion syndrome», TTTS; нем. «Fetofetale Transfusions syndrom», FFTS) — серьезное осложнение многоплодной монохориальной беременности, при котором у плодов возникает диспропорциональный кровоток [1].
По данным литературы, частота ФФТС составляет 10-15% от всех монохориальных двоен. Перинатальная смертность при ФФТС достигает 60-100% [2, 3].
Причина развития ФФТС — наличие сосудистых анастомозов, которые соединяют системы плацентарной гемоциркуляции обоих плодов. Предполагается, что основным пусковым фактором формирования ФФТС служит патология развития плаценты плода-донора, в результате которой повышается периферическая резистентность плацентарного кровотока, что приводит к шунтированию крови к плоду-реципиенту [4, 5]. У реципиента развивается многоводие, гиперволемия, кардиомегалия, трикуспидальная регургитация, а в некоторых случаях — обструкция легочного ствола. Степень выраженности патологических изменений зависит от степени перераспределения крови через анастомозы.
В классификации ФФТС выделяется пять стадий:
- I cтадия: многоводие реципиента в сочетании с олигоангидрамнионом у донора.
- II cтадия: отсутствие наполнения мочевого пузыря донора.
- III cтадия: сердечно-сосудистые изменения у обоих плодов, проявляющиеся патологическими показателями допплерографии артерий пуповины и венозного протока.
- IV cтадия: водянка плода-реципиента.
- V cтадия: внутриутробная гибель одного или обоих плодов.
Ультразвуковая диагностика ФФТС становится возможной в 16-24 нед беременности и основана на установлении монохориальности плодов, выявлении дискордантности размеров и количества амниотической жидкости плода «донора » и «реципиента», исследовании плодово-плацентарной гемодинамики, а обнаружение повышения постнагрузки и преднагрузки свидетельствует о тяжести ФФТС [1, 2, 6, 7].
Наиболее неблагоприятный прогноз течения беременности при развитии синдрома до 25 нед.
Отсутствие какого-либо вмешательства приводит к гибели (около 80%) или тяжелой заболеваемости плодов. На сегодняшний день наиболее эффективной процедурой является фетоскопическая лазерная коагуляция плацентарных анастомозов при ФФТС. Неонатальные исходы зависят от стадии течения заболевания, на которой произведено вмешательство. Чем раньше произведена операция, тем лучше ожидаемые результаты [1, 8].
Клиническое наблюдение
Беременная И., 27 лет. Данная беременность вторая, первые роды в 2006 году, не осложненные, в срок. Данная беременность наступила самопроизвольно и протекала с угрозой прерывания. Диагноз многоплодной беременности установлен при первом скрининговом исследовании.
В 23-24 нед гестации при УЗИ впервые поставлен диагноз ФФТС. Пациентка получала лечение утрожестаном, курантилом, гинипралом, актовегином, кокарбоксилазой амбулаторно.
При контрольном ультразвуковом исследовании, проведенном в научно-консультативном отделе института в 29 нед беременности выявлено: в полости матки находятся 2 живых плода: I плод в головном предлежании 1 позиции переднем виде, женского пола, II плод в головном предлежании 1 позиции переднем виде женского пола. Данные фетометрии представлены в таблице.
Таблица. Результаты фетометрического исследования.
| Показатель | Значение, мм | Перцентильная оценка |
|---|---|---|
| I плод | ||
| Бипариетальный диаметр | 65 | 10% |
| Окружность головы | 257 | — |
| Диаметр грудной клетки плода | 55 | |
| Диаметр живота плода | 63 | — |
| Окружность живота | 198 | |
| Длина бедренной кости | 45 | Соответствует 24,5 нед |
| II плод | ||
| Бипариетальный диаметр | 64 (99*) | 10% |
| Окружность головы | 240 (353*) | — |
| Диаметр грудной клетки плода | 69 (105*) | — |
| Диаметр живота плода | 109* | — |
| Окружность живота | 345* | — |
| Длина бедренной кости | 46 | 25 нед |
Примечание. * — размеры с учетом отечности тканей.
Размеры I плода соответствуют 24,6 нед беременности (4 нед от гестационного срока), что соответствует задержке внутриутробного роста плода II степени по симметричному типу. Предполагаемая масса I плода 810 г. Пороки развития не обнаружены: печень — 47х31 мм; правая почка — 27х19 мм, гиперэхогенная; левая почка — 26х17 мм; мочевой пузырь — 13х13 мм. Количество околоплодных вод: умеренное маловодие. Амниотический индекс (максимальный карман) 1,9 см (рис. 1-3).
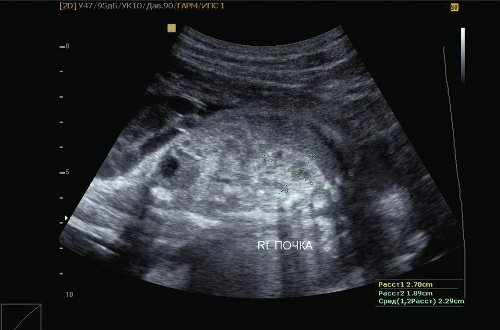
Рис. 1. Внутренние органы I плода (маловодие).
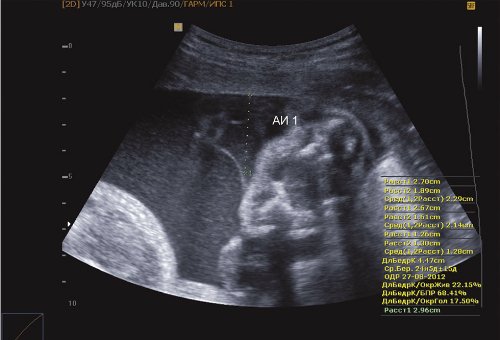
Рис. 2. Маловодие I плода (АИ 1,9 см).

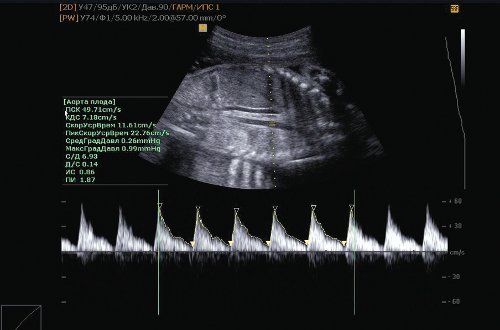
Рис. 3. Нарушение гемодинамики I плода: высокая резистентность в аорте плода.
Размеры II плода не соответствуют гестационному сроку. Предполагаемая масса II плода по автоматическим расчетам, при фетометрии по наружному контуру 3600 г (возможна существенная ошибка), при измерении по контурам костных структур 1600-1700 г. Мозговые структуры определяются нечетко. Выраженная анасарка — отек в области головы до 22 мм, в области груди — 16 мм, в области живота — 16 мм, гидроторакс, кардиомегалия, гипертрофия миокарда, асцит. Выраженное многоводие: амниотический индекс (максимальный карман) 12,0 см. Выраженный отек вартонова студня — толщина пуповины до 47 мм.
Плацента одна, по задней стенке и в дне матки, толщиной 48-57 мм. Особенности строения плаценты: выраженная дольчатость, отек (рис. 4-9).
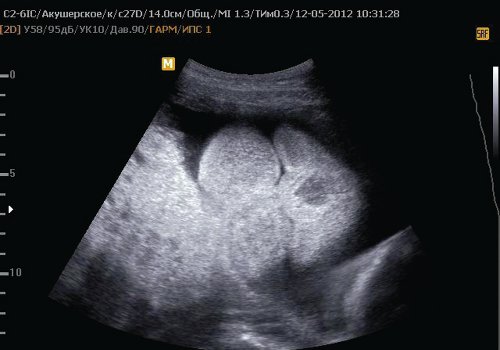
Рис. 4. Лицо II плода.
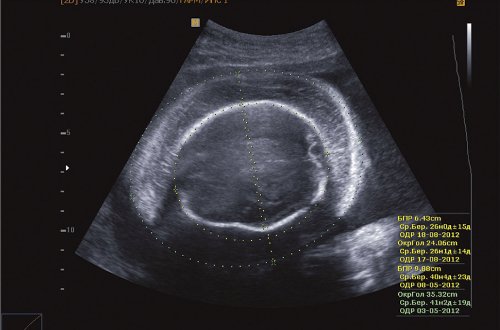
Рис. 5. Отек мягких тканей головы II плода.
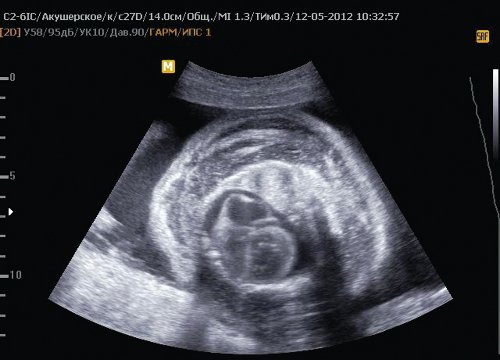
Рис. 6. Отек тканей грудной клетки II плода, кардиомегалия, гидроторакс, гидроперикард.
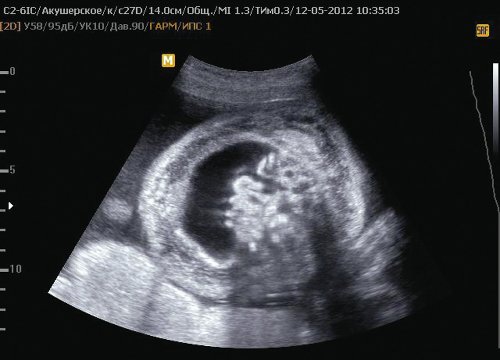
Рис. 7. Отек тканей в области живота II плода, асцит.
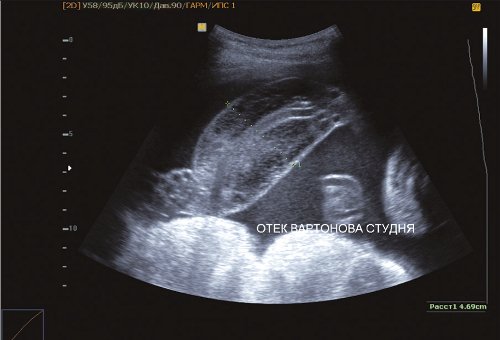
Рис. 8. Отек вартонова студня пуповины II плода.
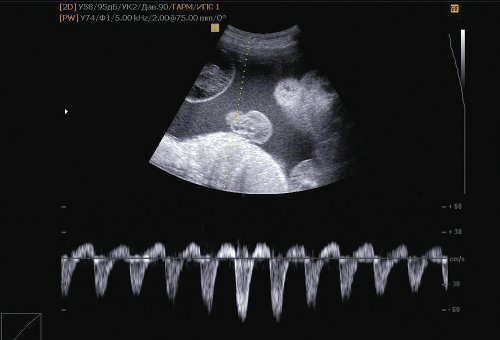
Рис. 9. Нарушение гемодинамики II плода: реверсный кровоток в артерии пуповины.
В 29 нед пациентка была направлена в перинатальный центр для родоразрешения.
Данное клиническое наблюдение демонстрирует, что лечение ангиопротекторами и корректорами микроциркуляции не эффективно и на данный момент лучшим методом лечения ФФТС является лазерная коагуляция плацентарных анастомозов в основе которой лежит эндоскопическая (фетоскопическая) техника. В клиниках с большим опытом применения этой процедуры выживаемость детей более 80% [3].
Литература
- Zach T., Ford S.P. Twin-to-Twin Transfusion Syndrome. eMedicine.com.
- Nicolaides K., Sebire N., Snijders R. / The diagnosis of Fetal Abnormalities. London, 1999. P. 149-175.
- Tciricov M. Neonatal outcome following long-distance air travel for fetoscopic laser coagulation treatment of twin-to-twin transfusion syndrome // Frauenarzt. 2009. V. 50, N 2. P. 121-128.
- Sebire N., Hyett J., Nicolaides K. / Diploma in Fetal Medicine. Course Manual. London, 2000. V. 2.
- URL: https://www.emedicine.com/med/topic3410.htm. Accessed July 22, 2006.
- Волков А.Е. Ультразвуковая диагностика в акушерстве и гинекологии. Изд-во «Феникс», 2009. 115 с.
- Denbow L. et al. Placental angioarchitecture in monochorionic twin pregnancies: relationship to fetal growth, fetofetal transfusion syndrome, and pregnancy outcome // Am. J. Obstet. Gynecol. 2000. N 2. P. 417-425.
- Waard F., Molenaar Y. (2000). A case of twin-to-twin transfusion in 1617. Lancet 356(9232):847-8. PMID 11022944

УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Источник
К сожалению никто не застрахован от многочисленных неприятностей как до фактической беременности, так и во время нее, ибо за все время вынашивания, малыш крайне уязвим и полностью зависит не только от матери, но и от окружающей внешней среды. Поэтому, крайне важно максимально обезопасить себя от всех возможных пагубных условий, которые могут послужить причиной страшных последствий.
Особенно это касается тех, чей организм уже работает с какими-то сбоями.
Женщины, болеющие сахарным диабетом и желающие завести ребенка, должны помнить об огромной ответственности, которая ложится на их плечи, так как некомпенсированное заболевание становится причиной различных осложнений. Одно из которых — фетопатия плода.
Что такое диабетическая фетопатия
Диабетическая фетопатия (ДФ) — это особое заболевание плода, которое развивается на фоне сахарного диабета или преддиабета у беременной женщины, когда уровень глюкозы держится выше нормальных показателей.
Для него характерно функциональное изменение состояния плода с нарушением работы почек, поджелудочной железы, микро- и макрососудистой систем ребенка.
Если в анамнезе присутствует фитопатия плода, то это является одним из оснований для оперативного родоразрешения.
Благоприятное течение беременности у женины, болеющей сахарным диабетом, зависит от многочисленных факторов особенно от типа заболевания, степени его компенсации и имеющихся осложнений (гестоз, многоводие и т.д.), принимаемых средств в лечении недуга, тактика ведения беременности, разработанная совместно с лечащим врачом.
Благоприятное течение беременности напрямую зависит от степени компенсации сахарного диабета!
Если уровень гликемии на протяжении всей беременности всегда держался в пределах целевых значений, то можно не боятся каких-либо пагубных последствий (при соблюдении всех рекомендаций лечащих врачей).
Если болезнь не компенсировать, то гипергликемия сказывается на развитии плода и сроке фактического вынашивания, который, как правило, всегда меньше нормального, ибо врачам приходится срочно вмешаться в процесс, дабы спасти жизнь как матери, так и ее ребенка в тех случаях, когда это необходимо.
 Для такого состояния типичным является изменение ультраструктуры плацентарного барьера, когда негативному воздействию подвергаются компенсаторноприспособительные реакции плаценты. Она не может должным образом функционировать и обеспечивать плод всем необходимым. Происходит своего рода нарушение контакта с кровью матери. Врачи могут поставить диагноз гиперплазии капилляров.
Для такого состояния типичным является изменение ультраструктуры плацентарного барьера, когда негативному воздействию подвергаются компенсаторноприспособительные реакции плаценты. Она не может должным образом функционировать и обеспечивать плод всем необходимым. Происходит своего рода нарушение контакта с кровью матери. Врачи могут поставить диагноз гиперплазии капилляров.
В результате может измениться масса плода (крупные, но при этом плохо развитые), развиваются внутриутробные заболевания или какие-либо аномалии.
Признаки, симптомы
- макросомия (крупный плод весом более 4 кг)
- характерный внешний вид (непропорциональные размеры, когда объем живота превышает размеры головы более чем на 2 недели, короткие ручки и ножки, отекшее лицо, широкие плечи, большой живот)
- частота пороков развития
- избыточное отложение подкожного жира
- отечность мягких тканей плода
- срок родоразрешения сокращен
- высокая перинатальная смертность
- внутриутробная задержка в развитии
- расстройство дыхания
- сниженная активность
- кардиомегалия (увеличение печени, почек и надпочечников, но при этом они плохо развиты)
Также окружность головы малыша может быть значительно меньше окружности плечевого пояса.Это приводит к многочисленным послеродовым травмам, так как головка малыша сравнительно маленькая и трудности по ее выводу не возникают, а вот выход плеч сильно затруднен. 
Поэтому, сперва могут освободить одну руку даже в ущерб малышу (могут ее сильно травмировать). У них чрезмерно развита подкожножировая клетчатка, могут быть отеки, зачастую имеется гипертрихоз.
Но самым ярким показателем фетопатии плода является — макросомия.
Большинство практикующих врачей склонны считать, что главная причина формирования пороков развития заключается в гипогликемии и гипоинсулинемии на ранних сроках беременности, дополнительными неблагоприятными факторами являются гипоксия, сосудистые расстройства, нарушения липидного обмена.
Причины
Причиной такого неблагоприятного течения беременности служит некомпенсированный сахарный диабет 1 и 2 типов, а также наличие у матери гестационного диабета.
Под действием избытка глюкозы в крови матери, поджелудочная железа малыша начинает вырабатывать чрезмерное количество инсулина. Переизбыток глюкозы, поступившей к малышу через кровь матери, начинает интенсивно расходоваться, но для полноценного развития малютки необходимо определенное ее количество. Весь переизбыток преобразуется в жир, что сказывается на массе плода.
Если не нормализовать гликемию, то это приведет к наращиванию избыточной жировой клетчатки плода и замедлит, отяготит дальнейшее нормальное развитие всей внутренней системы органов и тканей тела малыша.
Диагностика
Основной метод выявления каких-либо отклонений у плода, безусловно, отражается на ультразвуком исследовании, когда можно визуализировать часть процесса внутриутробного развития.
Рекомендованный режим исследования для болеющих сахарным диабетом:
- в I триместре беременности однократно (на первой явке в женскую консультацию акушер-гинеколог обязательно направит на УЗИ)
- во II триместре (между 24 и 26 неделями) однократно. Делается это для того, чтобы определить имеются ли какие-то пороки развития центральной нервной (18 — 24 нед.), мочеполовой и костно-суставной (24 — 28 нед.), сердечно-сосудистой систем и органов пищеварения (26 — 28 нед.).
- III триместр назначается УЗИ 2, а то и три 3 раза вплоть до конца родоразрешения. Если у женщины имеется инсулинозависимый сахарный диабет, то исследование ультразвуком проводится на 30 — 32 неделе, а после по 1 разу в неделю.
Что может показать УЗИ при неблагоприятном течении беременности (при эмбриофетопатии)?
- макросомию
- диспропорцию тела
- сдвоенный контур плода из-за возможной отечности мягких тканей или увеличения подкожного жира
- двойной контур головы (толщина мягких тканей темной области в III триместре увеличена более 3мм, хотя в норме не более 2мм)
- в области костей черепа и кожей плода замечена эхонегативная зона (свидетельствует об отеках)
- многоводие (определяют по разнице между переднезадним размером полости матки и средним диаметром живота плода от 20 мм и более)
- Исследования биофизического состояния плода
Необходимо для того, чтобы выявить нарушения в морфофункциональном развитии мозга, что является наиболее тяжелым проявлением эмбриопатии. Чтобы это проверить врачи в течении как минимум 1,5 часов фиксируют двигательную активность плода, дыхательные движения и сердечный ритм.
 Если имеется фетопатия, то спокойный сон малыша кратковременный, большую часть времени он остается активным. Короткий сон длится не более 50 минут. За это время заметны продолжительные и частые децелерации сердечного ритма (уменьшение частоты сердечных сокращений, замедление сердечного ритма).
Если имеется фетопатия, то спокойный сон малыша кратковременный, большую часть времени он остается активным. Короткий сон длится не более 50 минут. За это время заметны продолжительные и частые децелерации сердечного ритма (уменьшение частоты сердечных сокращений, замедление сердечного ритма).
Смотрят на следующие показатели:
- скорость сокращения волокон миокарда
- определяют время изгнания левого желудочка сердца
- оценивают величину сердечного выброса (левый желудочек)
- определяют индекс резистентности кровотока в артерии пуповины и систоло-диастолическое отношение кровотока в артерии
Допплерометрия проводится на 30 неделе и позволяет оценить состояние центральной нервной системы (ЦНС). По сути это тоже ультразвуковое исследование, но, скажем так, узконаправленное.
- Кардиотокография с оценкой функциональных проб (КТГ)
За время этой процедуры проводится оценка частоты сердечных сокращений в покое, движении, во время сокращения матки и при наличии влияния окружающей среды. Врачи проведут тесты, за время которых и возьмут несколько проб.
- Оценка биохимических маркеров фетоплацентарной системы
Необходимо определить, имеются ли признаки фето-плацентрной недостаточности (ФПН). Определяют по анализам крови и мочи. Диагностические биохимические показатели таковы: плацентарный лактоген, прогестерон, окситоцин, α-фетопротеин (АФП). По концентрации АФП судят о степени выраженности диабетической фетопатии (при этом заболевании количество данного белка превышает норму в III триместре беременности).
Поэтому, определение гормонального профиля беременной рекомендовано проводить каждые 2 недели на протяжении II и III триместров.
Лечение
На протяжении всего срока беременная женщина ведет самоконтроль гликемии и артериального давления. При необходимости назначают дополнительную инсулинотерапию. В целях профилактики сахар исследуют ежедневно через каждые 3-4 часа. Уровень гликемии корректируют либо инулином, либо глюкозой (в целях предупреждения гипогликемии).
Обязательно принимают дополнительные витамины, соблюдают сбалансированную диету, общая калорийность которой составляет от 2800 до 3200 ккал, а также учитывают прочие рекомендации лечащих врачей. В питании снижается количество жирной пищи, а до непосредственных родов рацион беременной должен быть обогащен легкоусвояемыми углеводами.
Правила питания при гестационном сахарном диабете (диета и некоторые рекомендации)
Первоначально на основе ультразвукового исследования необходимо определить оптимальный срок родов. При несложной беременности наиболее благоприятным временем считается срок на 37 неделе. При возможных угрозах жизни и здоровья как матери, так и ребенка прерывание беременности назначают раньше 36 недели. Более ранние сроки могут быть назначены при явной угрозе жизни матери, о спасении ребенка говорить, как правило, не приходится.
Такое возможно, если у беременной прогрессирует тяжелый гестоз, имеются ангиопатии, многоводие, почечная недостаточность, диабетическая нефропатия, прогрессирует гипоксия плода или замечены серьезные нарушения жизнедеятельности плода, стабильно высокая гипергликемия и прочее.
Обязательно во время родов отслеживают гликемию. Если уровень сахара в крови будет слишком низким, то женщине будет намного сложнее родить из-за недостатка энергии (на сокращение маточных стенок затрачивается большое количество глюкозы). Во время родов или после них она может потерять сознание, впасть в гипогликемическую кому.
 Также сами роды не должны затягиваться. Если они длятся более 8 — 10 часов, то врачи прибегают к помощи кесарева сечения, после которого назначают лечение антибиотиками. При затянувшихся родах вводят раствор соды, чтобы предупредить развитие кетоацидоза беременной.
Также сами роды не должны затягиваться. Если они длятся более 8 — 10 часов, то врачи прибегают к помощи кесарева сечения, после которого назначают лечение антибиотиками. При затянувшихся родах вводят раствор соды, чтобы предупредить развитие кетоацидоза беременной.
Если до родов у женщины начался токсикоз, то назначают содовые клизмы, проводят кислородные ингаляции.
Если у женщины отмечаются симптомы гипогликемии, то необходимо купировать их быстрыми углеводами: предлагается выпить сладкой воды в пропорции сахара и воды 1 столовая ложна на 0.1 л, если состояние не улучшается, то вводится внутривенно 5% раствор глюкозы в объеме 500 мл (ставят капельницу). При судорогах вводят гидрокортизон в объеме от 100 до 200 мг, а также адреналин (0,1 %) не более 1 мл.
Чтобы ускорить обменные процессы используют витаминные растворы (витамины А, С, Р, Е, В12, рутин, никотиновую кислоту и другие).
Чтобы предупредить развитие гипогликемии и последующих за ней осложнений спустя 30 минут после родов, малышу вводят 5% раствор глюкозы. Через каждые два часа необходимо материнское молоко.
Это довольно частое явление у только что родившихся детей, так как в их кровь больше не поступает глюкоза из крови матери и только материнское молоко, насыщенное питательными веществами, может купировать данное состояние.
После перерезания пуповины поджелудочная железа продолжает вырабатывать инсулин, а как таковая энергия в организм более не поступает. Чтобы восполнить баланс необходимо частое кормление.
 После родов за ребенком с признаками диабетической фетопатии, врачи внимательно следят за его состоянием в частности — дыханием. При его отсутствии прибегают к помощи искусственной вентиляции легких. Чтобы легкие расправились и начали выполнять свои функции малышу могут ввести особое вещество — сурфактант, которое помогает ребенку сделать первый вдох. При нормальном течении беременности и развитии у детей без признаков фетопатии сурфактанта вырабатывается достаточное количество и они сразу начинают хорошо дышать.
После родов за ребенком с признаками диабетической фетопатии, врачи внимательно следят за его состоянием в частности — дыханием. При его отсутствии прибегают к помощи искусственной вентиляции легких. Чтобы легкие расправились и начали выполнять свои функции малышу могут ввести особое вещество — сурфактант, которое помогает ребенку сделать первый вдох. При нормальном течении беременности и развитии у детей без признаков фетопатии сурфактанта вырабатывается достаточное количество и они сразу начинают хорошо дышать.
Если отмечаются неврологические расстройства, то исправить ситуацию помогут магний-кальциевые растворы. При расстройстве печени, когда кожа ребенка и белки глаз имеют желтушный оттенок, назначают сеансы строго дозированного ультрафиолетового облучения.
Что касается самой мамы, то уровень вводимого ей инсулина после родов всегда снижают в 2-3 раза, чтобы предупредить гипогликемию, так как концентрация глюкозы в крови резко падает. В первые дни могут применять простой инсулин, но спустя 2 — 4 дня после рождения малыша, ее уровень, как правило, резко повышается. Поэтому, в это время необходимо особенно тщательно мониторить гликемию и переходить на более интенсивный курс инсулинотерапии.
Спустя 7 — 10 дней (к моменту выписки) восстанавливается нормогликемия до тех значений, которые соответствовали женщине до беременности.
Возможные осложнения
- неонатальный сахарный диабет (диабет новорожденных)
Как правило, диабетическая фетопатия может быстро перерасти в СД 2 типа.
Развивается из-за недостатка кислорода.
- гипогликемия
- гипокальциемия
Максимально низкий уровень кальция в крови у рожденного малыша отмечается на 2 — 3 сутки, концентрация кальция снижается до 1.74 ммоль/л и меньше. Проявляется данное состояние в гипервозбудимости ребенка, подергиваниях руками, ногами, пронзительном крике. При этом имеется тахикардия и тонические судороги.
Если в анализе крови концентрация магния ниже 0.62 ммоль/л. Симптоматическая картина схожа с поведенческим состоянием малыша при гипокальциемии. Для подтверждения подобных состояний проводят также ЭКГ.
Свойственна недоношенным детям с фитопатией.
- респираторный дистресс-синдром (РДС)
Его еще называют болезнью гиалиновых мембран. Развивается в случае преждевременных родов, при задержке созревания сурфактантной системы легких. Обусловлен дефицитом вещества сурфактанта, который прогрессирует на фоне гиперинсулинемии, которая подавляет действие кортизола.
Иначе синдром влажных легких, который схож с РДС. Его проявления, как правило, исчезают спустя 72 часа после рождения. Увеличивается частота дыхания, но снижается концентрация кислорода в крови.
Как только ребенок родился, то в его легких остается какое-то количество жидкости, которое быстро всасывается и попадает в кровь. Если этот процесс замедлен, то развивается данное состояние, которое купируют подачей кислорода. Чаще свойственно детям рожденным при помощи кесарева.
Приводит к застойной сердечной недостаточности в следствии увеличения избыточного количества жировых отложений, гликогена в миокарде. Это негативно сказывается на сердечной активности.
Желтуха, которая проявляет себя спустя 2 — 3 суток после рождения.
Характерное состояние, при котором увеличивается количество эритроцитов крови, но механизмы ее зарождения до сих пор не изучены.
- тромбоз вен почек (эмболия)
Если вязкость крови повышается, то может развиться данное осложнение. Встречается относительно редко у небольшого количества детей, чьи матери болели сахарным диабетом до зачатия. Проявляет себя при отеках, опухоли брюшной полости, которую можно обнаружить при ультразвуковом исследовании.
Необходимые тесты, которые берутся у ребенка после рождения
- определяется уровень гликемии
Контролируется сразу после рождения, а после берется проба крови на глюкозу через 1, 4, 8, 12, 20, 24 часа. Повторяют анализ в день выписки.
- биохимический анализ крови на кальций и магний
По сыворотке крови определяют через 6, 24 и 48 часов после родов.
- биохимия крови
На концетрацию белка и его фракции, мочевину, уровень калия, натрия, холестерина, при необходимости определяют также: щелочную фосфатазу, ACT, АЛТ и прочее.
- общий анализ крови
Обязательно определяют гематокрит
- общий анализ мочи
В первые и на третьи сутки жизни малыша.
- электрокардиография
Проводится при подозрении на возможные пороки развития сердца.
Профилактика
Несложно догадаться о том, что все профилактические действия сводятся к тому, чтобы до зачатия (в идеале за 4 — 6 месяцев) женщина добилась стойкой компенсации заболевания и на протяжении всей беременности сохраняла нормогликемию.
Кроме того, необходимо внимательно и ежедневно отслеживать уровень сахара в крови, чтобы предупредить проявления гипер- или гипогликемии. Строго соблюдать дозировку инсулина, адаптированную под определенную диету.
Кроме того, важно своевременно проходить УЗИ, чтобы предупредить прогрессирование диабетической фетопатии, соблюдать все рекомендации акушер-гинеколога.
Вовремя встать на учет по беременности. Желательно сделать это до 12 недели.
Благоприятное родоразрешение и развитие малыша зависит в первую очередь от матери, которая должна всегда следить за сахарным диабетом и своевременно проводить профилактику гипергликемических состояний, свойственных диабетикам.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
| Не стесняйся, а скорей делись информацией с друзьями! |
| Чем нас больше — тем лучше для всех! |
