Отек лица при роже
Рожистое воспаление (или просто рожа) – одна из бактериальных инфекций кожи, которая может поражать любой ее участок и приводит к развитию выраженной интоксикации. Заболевание течет по стадиям, из-за чего легкая форма, не нарушающая качество жизни, может перейти в тяжелую. Затяжное рожистое воспаление без правильного лечения, в конечном итоге, приведет к отмиранию пораженной кожи и страданию всего организма.
Важно, чтобы при наличии характерных симптомов рожи больной обратился к доктору, а не лечился самостоятельно, ожидая прогрессирования болезни и развития осложнений.
Причины рожи
Чтобы возникло рожистое воспаление, необходимо соблюдение трех условий:
- Наличие раны – чтобы в кожу проникла бактерия, не обязательно иметь обширное повреждение мягких тканей. Достаточно царапины, «растрескивания» кожи ног или небольшого пореза;
- Попадание в рану определенного микроба – считается, что рожистое воспаление может вызвать только гемолитический стрептококк А. Помимо местного повреждения кожи, он вырабатывает сильные токсины и нарушает работу иммунитета. Это проявляется интоксикацией организма и возможностью рожи рецидивировать (появляться снова, через определенное время);
- Ослабленный иммунитет – этот фактор имеет большое значение для развития инфекции кожи. Рожистое воспаление практически не встречается у здоровых людей, чей иммунитет не ослаблен другой болезнью или вредными условиями жизни (стрессом, физическими/психическими перегрузками, курением, наркоманией, алкоголем и т.д.).
Несмотря на то, что заболевание может возникнуть у каждого человека, при вышеперечисленных условиях, страдают преимущественно люди старческого возраста. Также в группу риска входят младенцы, больные сахарным диабетом, ВИЧ, любой онкологической патологией или принимающих глюкокортикостероиды/цитостатики.
Какое бывает рожистое воспаление
Различают несколько форм рожистого воспаления, которые отличаются по выраженности симптомов, тяжести и тактике лечения. Следует отметить, что они могут последовательно переходить одна в другую, поэтому важно своевременно начинать лечение.
 Принципиально следует разделять следующие формы болезни:
Принципиально следует разделять следующие формы болезни:
- Эритематозная рожа – проявляется классическими симптомами, без каких-либо дополнительных изменений кожи;
- Буллезная форма – характеризуется формированием пузырей на коже с серозным содержимым;
- Геморрагическая (буллезно-геморрагическая) – особенность этого вида рожи заключается в повреждении инфекцией мелких кровеносных сосудов. Из-за этого кровь пропотевает через их стенку и формирует пузыри с геморрагическим содержимым;
- Некротическая – наиболее тяжелая форма, при которой происходит омертвение пораженной кожи.
В зависимости от расположения, рожа может быть на лице, ноге, руке. Значительно реже инфекция формируется в области промежности или на других участках туловища.
Начало рожистого воспаления
От момента заражения раны до появления первых симптомов, в среднем, проходит 3-5 суток. Симптомы рожистого воспаления кожи лица, руки, ноги и любой другой локализации начинаются с подъема температуры и болезненности пораженной области. Как правило, в первый день болезни наблюдается лихорадка не более 38оС. В дальнейшем температура тела может подниматься до 40оС. Из-за действия стрептококка, у больного отмечаются все характерные признаки интоксикации организма:
- Выраженная слабость;
- Снижение/утрата аппетита;
- Повышенная потливость;
- Повышенная чувствительность к яркому свету и раздражающему шуму.
Через несколько часов после повышения температуры (до 12 часов) появляются симптомы поражения кожи и лимфатических структур. Они несколько отличаются, в зависимости от расположения, но их объединяет один признак – это выраженная краснота кожи. Рожа может распространяться за пределы пораженного участка, или оставаться только в одной области. Это зависит от агрессивности микроба, сопротивляемости организма к инфекции и времени начала терапии.
Местные симптомы рожи
Общими признаками рожистого воспаления на коже являются:
- Сильное покраснение пораженного участка (эритема), которое несколько возвышается над поверхностью кожи. От здоровых тканей эритема отграничена плотным валиком, однако при распространенной роже его может и не быть;
- Боль при прощупывании области покраснения;
- Отек пораженной области (стопы, голени, лица, предплечья и т.д.);
- Болезненность лимфатических узлов, рядом с очагом инфекции (лимфаденит);
- При буллезной форме, возможно появление прозрачных пузырей на коже, заполненных кровью или серозной жидкостью (плазмой).
Помимо общих признаков, рожа имеет свои особенности при локализации в разных частях тела. Их необходимо учитывать, чтобы вовремя заподозрить инфекцию и своевременно начать лечение.
Особенности рожистого воспаления кожи лица
Лицо – наиболее неблагоприятная локализация инфекции. Этот участок тела очень хорошо снабжается кровью, что способствует развитию выраженного отека. Лимфатические и кровеносные сосуды соединяют поверхностные и глубокие структуры, из-за чего есть вероятность развития гнойного менингита. Кожа лица достаточно нежная, поэтому повреждается инфекцией несколько сильнее, чем при других локализациях.
Учитывая эти факторы, можно определить особенности симптомов рожистого воспаления на лице:
- Болезненность инфицированной области усиливается при жевании (если рожа расположена в области нижней челюсти или на поверхности щек);
- Выраженный отек не только покрасневшего участка, но и окружающих тканей лица;
- Болезненность при прощупывании боковых поверхностей шеи и под подбородком – это признак воспаления лимфоузлов;
Симптомы интоксикации при инфицировании кожи лица выражены сильнее, чем при других локализациях. В первые сутки, температура тела может возрасти до 39-40оС, появиться выраженная слабость, тошнота, сильная головная боль и потливость. Рожистое воспаление на лице – это повод немедленно обратиться к доктору или в приемный покой хирургического стационара.
Особенности рожи на ноге
Существует убеждение среди докторов, что рожистое воспаление нижней конечности тесно связано с нарушением правил личной гигиены. Отсутствие регулярного мытья ног создает отличные условия для размножения стрептококков. В этом случае, для их проникновения в кожу достаточно одной микротравмы (трещины на стопах, небольшой царапины или прокола).
Особенности клинической картины рожи в области ног следующие:
- Инфекция располагается на стопе или на голени. Бедро поражается достаточно редко;
- Как правило, в области паховых складок (на передней поверхности тела, где бедро переходит в туловище) можно обнаружить болезненные образования округлой формы – это воспаленные паховые лимфоузлы, которые сдерживают распространение стрептококковой инфекции;
- При выраженном лимфостазе, отек ноги может быть достаточно сильным и распространяться на стопу, область голеностопного сустава и голень. Обнаружить его достаточно легко – для этого необходимо пальцем прижать кожу к костям голени. Если имеется отек, то после отнятия пальца будет сохраняться ямка в течение 5-10 секунд.
В большинстве случаев, рожистое воспаление нижних конечностей протекает значительно легче, чем при другом расположении инфекции. Исключение составляют некротическая и осложненная формы.
Особенности рожи на руке
Стрептококковая инфекция поражает кожу рук достаточно редко, так как большую концентрацию микробов вокруг раны создать достаточно трудно. Рожа на верхней конечности может быть следствием прокола или пореза загрязненным предметом. Группу риска составляют дети дошкольного и школьного возрастов, внутривенные наркоманы.
Рожистое воспаление на руке чаще всего распространенное – оно захватывает несколько сегментов (кисть и предплечье, плечо и предплечье и т.д.). Так как на верхней конечности, особенно в области подмышечной ямки, хорошо развиты лимфатические пути, отек может распространяться от пальцев рук до грудных мышц.
Если прощупать внутреннюю поверхность плеча или подмышечные впадины можно обнаружить регионарный лимфаденит. Лимфатические узлы будут увеличены в размерах, гладкие, болезненные.
Диагностика
Установить наличие рожистого воспаления доктор может после первичного осмотра и прощупывания пораженной области. Если у пациента нет сопутствующих заболеваний, из дополнительных методов диагностики достаточно использовать только общий анализ крови. О наличие инфекции будут свидетельствовать следующие показатели:
- Скорость оседания эритроцитов (СОЭ) – более 20 мм/час. Во время разгара болезни может ускоряться до 30-40 мм/час. Нормализуется ко 2-3-й недели лечения (норма – до 15 мм/час);
- Лейкоциты (WBC) – более 10,1*109/л. Неблагоприятным признаком считается снижение уровня лейкоцитов менее 4*109/л. Это свидетельствует о неспособности организма адекватно противостоять инфекции. Наблюдается при различных иммунодефицитах (ВИЧ, СПИД, рак крови, последствия лучевой терапии) и при генерализованной инфекции (сепсисе);
- Эритроциты (RBC) – снижение уровня ниже нормы (менее 3,8*1012/л у женщин и 4,4*1012/л у мужчин) может наблюдать при геморрагической роже. При других формах, как правило, остается в пределах нормы;
- Гемоглобин (HGB) – также может снижать, при геморрагической форме болезни. Норма показателя от 120 г/л до 180 г/л. Уменьшение показателя ниже нормы – повод начать прием препаратов железа (при назначении их врачом). Снижение уровня гемоглобина ниже 75 г/л – показание для переливания цельной крови или эритромассы.
Инструментальная диагностика используется при нарушении притока крови к конечности (ишемии) или наличии сопутствующих болезней, такие как облитерирующий атеросклероз, тромбофлебит, тромбангиит и т.д. В этом случае, пациенту могут назначить доплерометрию нижних конечностей, реовазографию или ангиографию. Эти методы определят проходимость сосудов и причину ишемии.
Осложнения рожи
Любая рожистая инфекция, при несвоевременно начатом лечении или значительно ослабленном организме больного, может привести к следующим осложнениям:
- Абсцесс – это гнойная полость, которая ограничена капсулой из соединительной ткани. Является наименее опасным осложнением;
- Флегмона – разлитой гнойный очаг в мягких тканях (подкожной клетчатке или мышцах). Приводит к повреждению окружающих структур и значительному усилению симптомов интоксикации;
- Гнойный флебит – воспаление стенки вены на пораженной конечности, что приводит к ее уплотнению и сужению. Флебит проявляется отеком окружающих тканей, покраснением кожи над веной и повышением местной температуры;
- Некротическая рожа – омертвение кожи в пораженной стрептококком области;
- Гнойный менингит – может возникнуть при расположении рожистой инфекции на лице. Это тяжелое заболевание, которое развивается из-за воспаления оболочек головного мозга. Проявляется общемозговыми симптомами (невыносимой головной болью, помутнением сознания, головокружением и т.д.) и непроизвольным напряжением определенных групп мышц;
- Сепсис – самое опасное осложнение рожи, которое в 40% случаев заканчивается смертью пациента. Это генерализованная инфекция, поражающая органы и приводящая к формированию гнойных очагов по всему организму.
Не допустить формирование осложнений можно, если своевременно обратиться за медицинской помощью и не проводить лечиться самостоятельно. Только доктор может определить оптимальную тактику и назначить терапию рожистой инфекции.
Лечение рожистого воспаления
Неосложненные формы рожи не требуют проведения операции – их лечат консервативно. В зависимости от состояния больного решается вопрос о необходимости его госпитализации. Однозначные рекомендации есть только в отношении рожистого воспаления на лице – таких пациентов следует лечить только в стационаре.
Классическая схема терапии включает в себя:
- Антибиотик – оптимальным эффектом обладает комбинация защищенных пенициллинов (Амоксиклав) и сульфаниламидов (Сульфален, Сульфадиазин, Сульфаниламид). В качестве альтернативного препарата можно использовать Цефтриаксон. Рекомендуемый срок антибактериального лечения 10-14 дней;
- Антигистаминный препарат – так как стрептококк может скомпрометировать иммунитет организма и вызвать реакции, подобные аллергическим, следует использовать эту группу препаратов. В настоящее время, лучшими (но дорогостоящими) препаратами являются Лоратадин и Дезлоратадин. Если у пациента нет возможности их приобрести, доктор может рекомендовать в качестве альтернативы Супрастин, Димедрол, Клемастин и т.д.;
- Обезболивающее средство – при рожистом воспалении используются негормональные противовоспалительные средства (НПВСы). Следует отдавать предпочтение Нимесулиду (Найз) или Мелоксикаму, так как они обладают наименьшим количеством побочных реакций. Альтернатива – Кеторол, Ибупрофен, Диклофенак. Их использование следует сочетать с приемом Омепразола (или Рабепразола, Лансопразола и т.д.), что поможет уменьшить негативное влияние НПВСов на слизистую желудка;
- Антисептические повязки с 0,005% Хлоргексидином – важный компонент терапии. При наложении, повязка должна быть обильно смочена раствором и оставаться мокрой в течение нескольких часов. Поверх повязки накладывают стерильный бинт.
Чем лечить рожистое воспаление кожи, если возникли местные осложнения или развилась буллезная рожа? В этом случае, выход только один – госпитализация в хирургический стационар и выполнение операции.
Хирургическое лечение
Как уже было сказано, показаниями к операции является формирование гнойников (флегмон, абсцессов), омертвение кожи или буллезная форма рожистого воспаления. Не следует бояться хирургического лечения, в большинстве случаев оно занимает не более 30-40 минут и проводится под общим обезболиванием (наркозом).
В ходе операции, хирург вскрывает полость гнойника и убирает его содержимое. Рана, как правило, не ушивается – ее оставляют открытой и устанавливают резиновый выпускник, для оттока жидкости. При обнаружении мертвых тканей, их полностью удаляют, после чего продолжают консервативную терапию.
Хирургическое лечение буллезной формы рожистой инфекции происходит следующим образом: доктор вскрывает имеющиеся пузыри, обрабатывает их поверхности антисептиком и накладывает повязки с 0,005% раствором Хлоргексидина. Таким образом профилактируется присоединение посторонней инфекции.
Кожа после рожистого воспаления
В среднем, лечение рожистой инфекции занимает 2-3 недели. По мере того, как уменьшается местная воспалительная реакция и снижается количество стрептококка, кожа начинает обновляться. Краснота уменьшается и на месте поврежденной области появляется своеобразная пленочка – это отделяется «старая» кожа. Как только она окончательно отторгнется, ее следует самостоятельно удалить. Под ней должен быть неизмененный эпителий.
В течение следующей недели, может сохраняться шелушение кожи, что является нормальной реакцией организма.
У части пациентов рожистое воспаление может принять рецидивирующее течение, то есть появляться снова на прежнем месте через определенное время (несколько лет или месяцев). В этом случае, кожа будет подвержена трофическим нарушениям, может сформироваться хронический отек конечности или замещение эпителия соединительной тканью (фиброз).
Частые вопросы от пациентов
Вопрос:
Насколько опасна эта инфекция?
Рожистое воспаление – тяжелое заболевание, которое опасно сильной интоксикацией и развитием осложнений. Как правило, при своевременно начатом лечении прогноз является благоприятным. Если же больной обратился спустя неделю или больше от начала инфекции, его организм ослаблен сопутствующими болезнями (сахарным диабетом, сердечной недостаточностью, ВИЧ и т.д.), рожа может привести к фатальным последствиям.
Вопрос:
Как восстановить кожу после рожистого воспаления?
Практически при всех формах рожи этот процесс происходит самостоятельно, без вмешательства докторов. Главное – устранить источник инфекции и местные воспалительные явления. Исключение составляет некротическая рожа. В этом случае, кожу можно восстановить только хирургической операцией (пластикой кожи).
Вопрос:
Почему рожа возникает несколько раз на одном и том же месте? Как это предотвратить?
В данном случае, речь идет о рецидивирующей форме рожистого воспаления. Стрептококк группы А обладает способностью нарушать работу иммунитета, что приводит к повторным воспалительным реакциям в пораженной коже. К сожалению, адекватных методов профилактики рецидивов не разработано.
Вопрос:
Почему в статье не упомянут Тетрациклин (Юнидокс, Доксициклин) для лечения рожи?
В настоящее время, антибиотики Тетрациклинового ряда не используют для лечения рожистой инфекции. Исследования показали, что большинство гемолитических стрептококков устойчивы к этому препарату, поэтому рекомендуется применять следующие антибиотики при роже — комбинацию синтетический пенициллин + сульфаниламид или цефалоспорин 3-го поколения (Цефтриаксон).
Вопрос:
Следует ли использовать физиотерапию при лечении рожи?
Нет. Физиотерапия во время острого периода приведет к усилению воспаления и распространению инфекции. Ее следует отложить до восстановительного периода. После подавления инфекции возможно использование магнитотерапии или УФО.
Вопрос:
Отличается ли лечение рожи, при разных расположения инфекции (на лице, на руке и т.д.)?
Лечение рожистого воспаления руки, ноги и любой другой части тела проводится по единым принципам.
Источник
Статья посвящена особенностям рожистого воспаление лица и роли офтальмолога. Описывается клиническая картина рожистого воспаления лица, и приведены примеры ошибочного диагноза рожистого воспаления век, что приводило к задержке начала адекватного лечения.
Этиология и патогенез рожистого воспаления
Рожа (erysipelas) — инфекционное заболевание, характеризующееся лихорадкой, интоксикацией и воспалительным поражением кожи, подкожной клетчатки и поверхностных лимфатических сосудов по типу целлюлита. Возбудителем заболевания являются стрептококки группы А (Streptococcus pyogenes). В последнее время в рожистом очаге воспаления стали чаще выявлять микробные ассоциации, что, по-видимому, связано с нарушением барьерной функции кожи, снижением местного иммунитета. Однако «пусковым» этиологическим фактором считается стрептококк [1, 2]. Источником заражения являются больные различными стрептококковыми инфекциями, бактерионосители. Возможность аутоинокуляции остается недостаточно изученной. В анамнезе больного рожей практически всегда есть указание на предшествующее повреждение кожного покрова и его барьерной функции (травмы, микротравмы, некоторые болезни кожи). Внедрившийся возбудитель размножается в лимфатических сосудах кожи, вызывая острое воспаление подкожной жировой клетчатки (целлюлит), кожи и регионарный лимфаденит. В кровь проникают токсины стрептококка, вызывая интоксикацию. С учетом кратности течения заболевания выделяют первичное рожистое воспаление, повторное и, в случае возникновения не менее 3-х рецидивов за год, рецидивирующее.
Клиническая картина
Клиническая картина рожи типична для острого инфекционного заболевания. Течение болезни можно разделить на 3 периода: инкубация, развитая клиническая картина и выздоровление. В развитии клинической картины болезни отмечается закономерная последовательность. Вначале появляются продромальные явления — недомогание, озноб, головная боль, боль в мышцах, обусловленные нарастающей интоксикацией. Затем температура тела повышается до 38–40 °С. В зоне поражения возникают чувство распирания, жжения, боль, покраснение кожи.
В течение нескольких часов в очаге поражения разворачивается картина воспаления с присущими ему пятью признаками (жар, боль, отек, покраснение, расстройство функции). На пораженных участках кожи развивается яркая эритема в виде пятен различных размеров с четкими неправильными границами, с отеком и инфильтрацией кожи и подкожно-жировой клетчатки. Кожа плотная, горячая, болезненная на ощупь. В дальнейшем несколько эритематозно-отечных пятен сливаются в один крупный очаг с отходящими от него «язычками пламени». Поверхность очага становится ярко-красной, глянцевой. Отек кожи приводит к тому, что очаг как бы приподнимается над поверхностью кожи. Выраженность отека зависит от развития подкожной жировой клетчатки. В области век отек всегда выражен значительно. Появление цианотичных оттенков очага поражения свидетельствует о переходе заболевания в буллезную стадию. На поверхности эритематозно измененной кожи формируются пузыри с прозрачным или геморрагическим содержимым. В местах с хорошо развитой капиллярной сетью часто возникает экссудативный компонент, поэтому на веках преобладает буллезная форма, возникает мокнутие эритематозного очага.
По характеру местных изменений различают эритематозную форму (соответствует легкой стадии заболевания), эритематозно-буллезную (среднетяжелая стадия) и эритематозно-геморрагическую и буллезно-геморрагическую форму (тяжелая стадия) рожистого воспаления. По распространенности кожных проявлений рожу делят на локальную, мигрирующую и метастатическую (с появлением отдаленных друг от друга очагов воспаления) [3].
Выраженность кожных проявлений во многом зависит от участка тела. Процесс локализуется чаще на голенях, лице, руках, туловище. Поражение лица встречается в 17% случаев и протекает более благоприятно по сравнению с поражением конечностей [4].
В последние годы наблюдаются негативные изменения в течении рожистого воспаления: трансформация эритематозно-геморрагических форм рожи в более тяжелые буллезно-геморрагические формы, медленная эпителизация зоны поражения и присоединение вторичной инфекции, что особенно убедительно выявляется при рожистом воспалении на ногах [5].
Период реконвалесценции начинается обычно на 8–15-й день болезни.
Клинический пример № 1
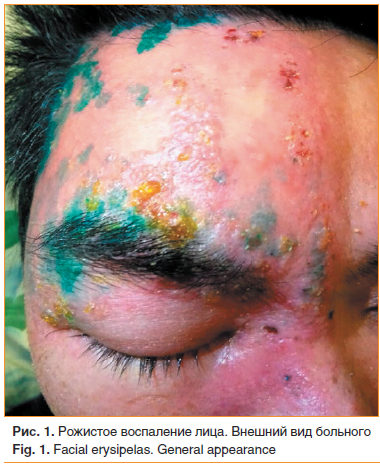
Мужчина 32 лет во время выполнения строительных работ получил производственную травму в виде ушиба мягких тканей правой половины лба. Лечился самостоятельно спиртовыми растворами анилиновых красителей. Через 2 дня почувствовал недомогание, слабость, головную боль, жар в области травмы. Температура тела повысилась до 39,5 °С. В течение последующих нескольких часов ощутил распирание кожи, жжение и боль в правой половине лица, а на коже с этой же стороны отметил небольшое покраснение, которое стремительно увеличивалось по интенсивности окраски и площади, что вынудило больного обратиться к врачу.
При первичном обследовании: температура 37,8 °С. На правой половине лица эритематозная инфильтрированная бляшка с резко очерченной, неровной границей, размером с ладонь взрослого человека, захватывающая правую половину лба, костную часть носа, всю периорбитальную и правую щечно-височную области. На поверхности бляшки видны формирующиеся пузыри с непрозрачным содержимым, ссыхающимся в желтые корки. Кожа напряжена, горячая на ощупь (рис. 1).
Проведены дополнительные исследования: в клиническом анализе крови лейкоциты — 15,0×109/л, нейтрофилы — 9,5×109/л, СОЭ — 54 мм/ч.
Установлен диагноз: первичное рожистое воспаление лица средней тяжести, эритематозно-буллезная форма.
Назначено лечение: пенициллин 3 000 000 Ед/сут внутримышечно в течение 10 дней, реополиглюкин 400,0 мг внутривенно капельно, поливитамины, наружно — сухое тепло.
На 3-и сут от начала терапии разрешилась лихорадка, боль, пузырные высыпания, гиперемия и отек значительно уменьшились. На 10-е сут процесс полностью регрессировал, отмечались сухость кожи и мелкопластинчатое шелушение.
Утяжеляют состояние больного различные осложнения рожи. При массивном инфицировании могут развиться абсцессы, флегмоны, некроз подкожной клетчатки. Тяжелым осложнением рожистого воспаления лица является менингит. При рожистом воспалении часто поражается лимфатическая система. Воспаление с последующим склерозированием лимфатических узлов приводит к затруднению лимфооттока и развитию элефантиаза.
При изучении рожистого воспаления у офтальмолога могут возникнуть вопросы: возможно ли изолированное поражение век, какие осложнения глаз развиваются при рожистом воспалении?
Отвечаем: с учетом хорошо развитой поверхностной лимфатической сети лица можно констатировать факт, что воспаление, вызванное стрептококком, начавшись с тканей века, быстро, в течение нескольких часов распространяется по крайней мере на половину лица, а чаще — на всю область лица и шеи. С учетом вышесказанного диагноз рожистого воспаления века неправомочен. Ошибочный диагноз приводит к неадекватному лечению.
Клинический пример № 2
Нами ранее был описан больной Т-клеточной кожной лимфомой с поражением век [6]. Больному 47 лет с жалобами на отечность и несколько болезненное уплотнение обоих век правого глаза без флюктуации, резкую нечетко отграниченную гиперемию кожи век с поверхностным изъязвлением на отдельных участках был поставлен диагноз «абсцесс век» (рис. 2A).
Произвели вскрытие «абсцесса». Выделилось лишь небольшое количество сукровичного отделяемого. Было высказано предположение о рожистом воспалении век. Больному провели массивную системную терапию антибиотиками. В связи с неэффективностью местной и общей противовоспалительной терапии был направлен на консультацию к офтальмоонкологу.
При первичном осмотре привлекали внимание несоответствие местных клинических симптомов диагнозу рожи, отсутствие болевого синдрома и интоксикации, общей реакции организма в виде повышенной температуры тела, лейкоцитоза и изменения лейкоцитарной формулы. В локальном статусе преобладала безболезненная инфильтрация кожи с гиперемией без четких границ. Отсутствовали плотный болезненный отек кожи и четко отграниченная от окружающих тканей эритема. Из анамнеза стало известно, что пациент страдает Т-клеточной кожной неходжкинской лимфомой. Несколько месяцев назад в области правого предплечья появились изменения кожи, аналогичные описанным на лице (рис. 2B).
Начат курс противоопухолевого лечения Т-клеточной лимфомы.
Была произведена биопсия новообразования кожи век правого глаза. Диагноз Т-клеточной кожной лимфомы века подтвержден морфологически.
В коже преобладают Т-лимфоциты, поэтому кожная лимфома часто бывает Т-клеточной. Для этого вида опухоли характерна инфильтрация дермы опухолевыми лимфоцитами. На границе эпидермиса и дермы развиваются множественные микроабсцессы, которые обусловливают появление очагов несколько болезненной гиперемии кожи и ее поверхностное изъязвление. Установление правильного диагноза у данного пациента стало возможным благодаря грамотно собранному анамнезу, оценке клинических симптомов заболевания века, осмотру «внеглазных» проявлений заболевания.
Кожная лимфома нередко протекает под видом воспалительных заболеваний. Это так называемый маскарадный синдром. В литературных источниках имеются сообщения об ошибочной диагностике рожистого воспаления у больных кожной лимфомой [7, 8].
Клинический пример № 3
Больной 70 лет был установлен диагноз рожистого воспаления лица на основании жалоб на головные боли, значительный отек тканей правой половины лица, резко расширенные сосуды кожи лица (рис. 3A).
Патологических образований в правой орбите не обнаружено. Пальпация отечных тканей лица безболезненна. Повышения температуры тела больная не отмечала. Изменений в показателях периферической крови не наблюдалось. Больная в течение месяца получала дезинтоксикационную, противовоспалительную и антибиотикотерапию — без эффекта. Через месяц резко снизилась острота зрения правого глаза, появились правосторонний экзофтальм, полная офтальмоплегия, полный птоз верхнего века и значительный красный хемоз. Больная была направлена на консультацию к офтальмоонкологу.
Компьютерная томография выявила диффузно-очаговые изменения структуры костной ткани в костях лицевого и мозгового отделов черепа и наличие негомогенной ткани с нечеткими границами в верхнечелюстных, лобных, основных пазухах и клетках решетчатого лабиринта. На компьютерных томограммах орбит правое глазное яблоко смещено кпереди, форма и структура его не изменены, оболочки четко дифференцируются. Прямые мышцы правого глаза несколько утолщены, больше в задних отделах. Патологических образований в правой орбите не обнаружено (рис. 3B–D).
Была произведена биопсия новообразования верхнечелюстной пазухи и кожи лица. Выявлены рак слизистой придаточных пазух носа, предположительно метастатического характера, и опухолевые эмболы в сосудах кожи. При маммографии обнаружен рак правой молочной железы, подтвержденный пункционной биопсией. Заключительный диагноз: аденокарцинома правой молочной железы с метастазами в слизистую придаточных пазух носа, сосуды кожи и подкожной клетчатки лица, кости черепа, синдром верхней глазничной щели справа.
Рожистое воспаление лица часто сопровождается болевыми ощущениями в глазу. Выраженный отек век затрудняет отток секрета мейбомиевых желез, и, следовательно, нарушается липидный слой слезной пленки. Развивается синдром «сухого глаза», связанный с повышенным испарением слезной пленки. Провести диагностические пробы Ширмера и Норна таким больным не представляется возможным, но использование витального красителя — лиссаминового зеленого выявляет дефекты конъюнктивы, особенно у края века. При рожистом воспалении возможна и другая серьезная патология глаза. Имеются сведения о развитии у больных рожей метастатического эндофтальмита стрептококковой этиологии [9, 10].
Заключение
Развитие изолированного рожистого воспаления век невозможно. Начавшись в тканях век, процесс быстро распространится на область лица.
Рожистое воспаление — инфекционное заболевание, и лечить его должен инфекционист в условиях стационара.
При отсутствии положительной динамики лечения на 3–5-й день необходимо думать об осложнениях либо об ошибочно постановленном диагнозе рожистого воспаления.
Осмотр офтальмологом позволит исключить осложнения рожистого воспаления со стороны глазного яблока.
Сведения об авторах: Гришина Елена Евгеньевна — д.м.н., профессор, главный научный сотрудник офтальмологического отделения. Сухова Татьяна Евгеньевна — д.м.н., старший научный сотрудник отделения дерматовенерологии и дерматоонкологии. ГБУЗ МО МОНИКИ им. М.Ф. Владимирского. 129110, Российская Федерация, г. Москва, ул. Щепкина, д. 61/2. Контактная информация: Гришина Елена Евгеньевна, e-mail: eyelena@mail.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 09.07.2018.
About the authors: Elena E. Grishina — MD, PhD, professor, chief scientific officer of the ophthalmology department. Tatiana E. Sukhova — MD, PhD, Senior Researcher, Department of Dermatovenereology and Dermatooncology. M.F. Vladimirsrky Moscow Regional Clinical and Research Institute. 61/2, Schepkina str., Moscow, 129110, Russian Federation. Contact information: Elena E. Grishina, e-mail: eyelena@mail.ru. Financial Disclosure: no author has a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 09.07.2018.
Источник
