Отек легких кардиогенный некардиогенный
- Что такое кардиогенный отек легких. Механизм развития острого легочного отека
- Причины легочного отека. Некардиогенный отек легких – факторы риска
- Симптомы легочного отека
- Методы лечения отека легких
Что такое кардиогенный отек легких. Механизм острого легочного отека
Кардиогенный отек легких — это заболевание, известное также как отек легких или острый легочный отек. Развивается это состояние вследствие повышения гидростатического давления в капиллярах, вторичного по отношению к повышенному легочному венозному давлению.
Острый легочный отек подразумевает накопление жидкости с низким содержанием белка в интерстиции (строме) легких и альвеол в результате дисфункции сердца. Строма — это неоформленная соединительная ткань легких, в которой может накапливаться жидкость. Это состояние характерно для больных с острой сердечной недостаточностью.
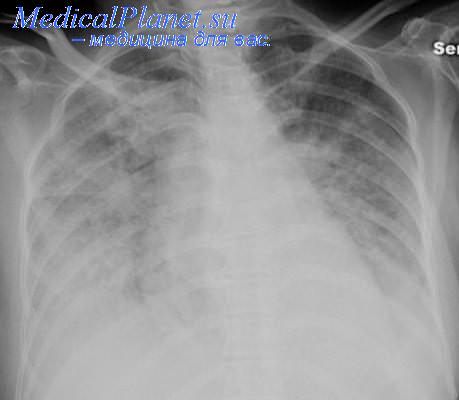
Во время проведения рентгенограммы отмечается нечеткость альвеолярных инфильтратов, общий размытый фон легких, отсутствие четко очерченных краев каждой доли легких.
На рисунке 1 можно увидеть строение легких и увеличение альвеол вследствие скопления жидкости.

Рисунок 1. Отек легких
Основными осложнениями, связанными с острым легочным отеком, являются дыхательная усталость и слабость, а также отсутствие нормального дыхания — чаще всего пациент страдает от кашля, хрипов, одышки, не может сделать полный вдох.
Внезапная сердечная смерть является основным угрожающим осложнением данного заболевания. Поэтому всем больным, страдающим от отека легких, показан регулярный мониторинг состояния с целью диагностики опасных аритмий.
Острый легочный отек обусловлен, в основном, повышением легочного капиллярного гидростатического давления. Этот процесс приводит к транссудации жидкости в легочной строме и альвеолах. Повышенное давление в строме повышает легочное венозное давление, а также давление в легочных микрососудах, что и вызывает отек легких.
Механизм развития острого легочного отека
Легочная капиллярная кровь и альвеолярный газ отделяются друг от друга альвеолярно-капиллярной мембраной, которая состоит из 3-х анатомически различных слоев:
- эндотелия капилляров;
- интерстициального пространства, которое может содержать соединительную ткань, фибробласты и макрофаги;
- альвеолярного эпителия.
Обмен жидкости обычно происходит между сосудистым руслом и интерстицией (стромой). Отек возникает, когда поток жидкости из сосудов в интерстициальное пространство увеличивается. Чистый поток текучей среды через мембрану легких определяется с помощью следующего уравнения:
- Q = K (Pcap — Pis) — L (Pcap — Pis),
- где Q — это количество чистой жидкости;
- К — константа, называемая коэффициентом фильтрации;
- Pcap — капиллярное гидростатическое давление;
- Pis — гидростатическое давление в межклеточной жидкости;
- L — коэффициент отражения, который указывает на прочность стенки капилляров, предотвращающую просачивание белка;
- второй показатель Pcap — показатель коллоидно-осмотического давления плазмы;
- второй коэффициент Pis — это коллоидно-осмотическое давление в межклеточной жидкости. Эта формула расчета называется уравнением Старлинга.
Отек легких является побочным эффектом нарушения оттока жидкости из организма и дисфункции левого желудочка.
Для создания условий, приводящих к легочному отеку, легочное капиллярное давление должно подняться до уровня, превышающего уровень коллоидно-осмотического давления плазмы. Легочное капиллярное давление обычно составляет 8-12 мм рт.ст., а коллоидно-осмотическое давление составляет 28 мм рт. ст. Высокое легочное капиллярное давление не всегда может быть очевидным при отеке легких в силу различных причин.
Лимфатическая система играет важную роль в поддержании адекватного баланса жидкости в легких путем удаления растворенных веществ и избытка жидкости из интерстициального пространства со скоростью около 10-20 мл/ч. Острое повышение легочного артериального давления может увеличить осмос жидкости в интерстициальную ткань легкого, но скорость удаления лимфы, соответственно, не увеличивается. При хронически повышенном давлении в левом предсердии скорость выведения лимфы может достигать 200 мл/ч, что исключает возможность формирования отека легких.
Причины легочного отека. Некардиогенный отек легких – факторы риска
Отек легких может быть вызван следующими основными патологическими механизмами:
- усиление легочного капиллярного давления;
- снижение онкотического давления плазмы;
- увеличение интерстициального давления;
- низкая сопротивляемость альвеолярно-капиллярного барьера;
- лимфатическая обструкция;
- идиопатический механизм, то есть неизвестная природа заболевания.
Повышенное гидростатическое давление приводит к отеку легких, оно может быть следствием многих причин, в том числе следствием чрезмерно увеличенного внутрисосудистого объема, митрального стеноза и нарушения функции левого предсердия, а также следствием недостаточности левого желудочка, являющейся вторичной по отношению к его систолической или диастолической дисфункции.
Острый отек легких приводит к прогрессирующему ухудшению состояния альвеолярного газообмена и дыхательной недостаточности. Без быстрого распознавания и лечения состояние пациента может быстро ухудшиться.
Другие причины легочного отека это:
1. Ишемическая болезнь сердца.
Со временем артерии, которые снабжают кровью сердечную мышцу, становятся суженными от жировых отложений (бляшек). Сердечный приступ происходит, когда в одной из этих суженных артерий формируется кровяной сгусток, блокируя кровоток и повреждая часть сердечной мышцы, сообщенной с этой артерией. Результатом является то, что поврежденная сердечная мышца больше не может перекачивать кровь. Иногда не тромб, а постепенное сужение коронарных артерий приводит к ослаблению мышечной ткани левого желудочка. И хотя остальная часть сердца пытается компенсировать эту потерю, мышцы ослабевают от дополнительной нагрузки. Когда насосная способность сердца снижена, кровь постепенно сгущается в легких, заставляя жидкость в крови просачиваться сквозь стенки капилляров в альвеолы. Это состояние называется застойной хронической сердечной недостаточностью.
2. Кардиомиопатия.
Повреждение сердечной мышцы называется кардиомиопатией. Поскольку это состояние ослабляет желудочки сердца, мышца не реагирует на изменение некоторых показателей так, как это необходимо. Например, отсутствует реакция на повышение кровяного давления, употребление слишком большого количества соли и т.д.
Когда левый желудочек не справляется со своей функцией, жидкость скапливается в легких.
3. Нарушение работы клапанов сердца, повреждения клапанов, их дисфункция.
Митральный и аортальный клапаны регулируют кровоток левой части сердца. Они могут либо не открываться достаточно широко (стеноз), либо не полностью закрываться (регургитация).
Когда клапаны сужаются, кровь не может свободно поступать в сердце, и давление в левом желудочке повышается, в результате чего левый желудочек функционирует все труднее и труднее с каждым сокращением. Вместе с этим, желудочек растягивается, чтобы вместить больше крови, это делает его насосную способность менее эффективной. В конце концов мышечные стенки левого желудочка утолщаются, что возлагает большую нагрузку на коронарные артерии, и происходит дальнейшее ослабление мышц левого желудочка.
Повышенное давление распространяется в левое предсердие, а затем в легочные вены, вследствие чего жидкость накапливается в легких. С другой стороны, если происходит регургитация митрального клапана, некоторое количество крови попадает в легкие каждый раз, когда сердце сокращается. Если регургитация внезапна, может развиться внезапный острый отек легких.
4. Высокое кровяное давление (гипертония).
Неконтролируемое высокое кровяное давление может привести к повреждению сердечной мышцы и обострению ишемической болезни сердца.
Другие причины это:стеноз почечной артерии, нарушение работы почек.
Отек легких, не связанный с увеличением давления в сердце, называется некардиогенным легочным отеком.
В этом состоянии жидкость может вытекать из капилляров в воздушные мешочки легких — альвеолы, поскольку сами капилляры становятся более проницаемыми даже без усиления обратного давления сердца.
Факторы, которые могут вызвать некардиогенный отек легких, это:
— синдром острой дыхательной недостаточности.
Это серьезное заболевание возникает, когда легкие внезапно заполняются жидкостью и белыми кровяными клетками. Основными условиями его возникновения являются тяжелые травмы, системные инфекции, пневмония и сильные кровотечения.
— нахождение на большой высоте.
В группе риска находятся альпинисты или путешественники, предпочитающие горные местности. Опасной для здоровья является высота более 2400 метров.
— стрессы, сбои работы нервной системы.
Этот тип отека легких называется нейрогенным и происходит после травм головы, удушения, субарахноидального кровоизлияния, а также после операции на головном мозге.
— неблагоприятные реакции на лекарственные препараты и наркотики;
Примеры: героин, кокаин, аспирин.
— легочная эмболия;
Состояние, которое возникает, когда тромбы попадают из кровеносных сосудов в ногах в легкие.
— вирусные инфекции.
К таким заболеваниям относится лихорадка Денге и хантавирусная инфекция.
— травмы легких.
Например, после операции по удалению тромбов из легких. Однако это может произойти лишь в той части легкого, из которой были удалены тромбы.
— воздействие некоторых видов токсинов.
Примеры: аммиак, хлор, случайное вдыхание рвотных масс, дым, угарный газ. Химические вещества, выделяемые в ходе пожара, повреждают мембрану между воздушными мешочками и капиллярами, позволяя жидкости просачиваться в легкие.
— утопление.
Вызывает некардиогенный отек легких.
Симптомы легочного отека
Существует три этапа прогрессирования накопления жидкости в легких при отеке.
Этап 1. Характеризуется такими симптомами:
- повышенное давление в левом предсердии;
- открытие небольших легочных сосудов;
- газообмен не изменяется.
Этап 2. Характеризуется такими симптомами:
- накопление небольшого количества жидкости в интерстициальной полости;
- утолщение крупных легочных сосудов;
- легкая одышка;
- головокружение;
- небольшой кашель.
Этап 3. Симптомы:
- гипоксемия;
- снижение респираторного объема легких;
- нарушения газообмена;
- сильная одышка;
- хрипы;
- кашель с мокротой.
Другие общие симптомы легочного отека это:
- тревога, беспокойство;
- боли в грудной клетке;
- тахикардия;
- кашель с кровавой мокротой;
- низкая толерантность к физической нагрузке;
- затрудненное дыхание в положении лежа;
- внезапное пробуждение ночью от дефицита кислорода;
- отек в нижних конечностях;
- усталость;
- лихорадка;
- головные боли;
- повышенное артериальное давление.
Методы лечения отека легких
Дополнительный кислород — первый способ лечения отека легких. Больные получают кислород через маску или носовую канюлю — гибкую пластиковую трубку с двумя отверстиями, поставляющими кислород в каждую ноздрю. Этот способ подачи кислорода облегчает такие симптомы, как одышка, боль в груди и усталость.
В зависимости от причины отека могут быть рекомендованы следующие препараты:
— редуцирующие средства;
уменьшают давление, оказываемое жидкостью, содержащейся в легких, к таким препаратам относится нитроглицерин, диуретики, нифедипин;
— морфин;
Этот препарат может быть использован для снятия одышки и уменьшения тревожности. Однако риск при использовании морфина превышает пользу, и в настоящее время практикуется использование других, не вызывающих зависимости препаратов;
— сосудорасширяющие препараты;
Примеры: нитропруссид (Nitropress).
— лекарства, корректирующие давление.
Кислородная терапия, как правило, является первой линией лечения, и может облегчить практически все симптомы. В дополнение к кислороду применяется препарат нифедипин (Procardia), который уменьшает давление в легочных артериях.
Источники статьи:
https://emedicine.medscape.com
https://www.mayoclinic.org
https://www.nlm.nih.gov
https://www.medicalnewstoday.com
https://www.merckmanuals.com
По материалам:
Ali A Sovari, MD, FACP; Chief Editor: Henry H Ooi, MD, MRCPI
© 1998-2016 Mayo Foundation for Medical Education and Research.
Massie BM. Heart failure: pathophysiology and diagnosis.
In: Goldman L, Schafer AI, eds. Goldman’s Cecil Medicine.
24th ed. Philadelphia, PA: Saunders Elsevier; 2011:chap 58.
Смотрите также:
У нас также читают:
Источник
Отек легких. Виды отека легких.Патогенез отека легких различается в зависимости от причины его возникновения: выделяют кардиогенный и некардиогенный отек легких. Кардиогенный отек легких. Этиология кардиогенного отека легких характеризуется большой и разнообразной группой заболеваний, при которых в патологический процесс вовлекается сердце. Эти болезни объединяет одно из трех необходимых гемодинамических условий: Дисфункция левого желудочка является наиболее частой причиной развития кардиогенного отека легких. Кардиогенный отек легких обусловлен острой недостаточностью левого сердца с застоем крови в легких и развивается в результате острой недостаточности кровообращения у больных ИБС, в том числе при инфаркте миокарда, пороках сердца (чаще при митральном стенозе), артериальной гипертензии различного происхождения. • Учитывать историю заболевания или заболеваний, предшествующих возникновению отека легких.
Для адекватной терапии важно выделять ведущий патогенетический фактор при различных заболеваниях. При заболевании почек в происхождении отека легких, помимо кардиогенной причины, имеет значение повышенная проницаемость сосудистой стенки, снижение онкотического давления крови. Патогенетическая особенность неврогенного отека легких (черепно-мозговая травма, инсульты, после эпилептического приступа, субарахноидальное кровоизлияние) состоит в том, что в нем участвуют центральные механизмы ствола головного мозга. Патогенез неврогенного отека мозга вобрал в себя механизмы как кар-диогенного, так и некардиогенного отека легких. Клинически не всегда удается строго разграничить сердечную астму и отек легких. — Также рекомендуем «Признаки отека легких. Диагностика отека легких.» Оглавление темы «Неотложная помощь терапевтическим больным.»: |
Источник
