Отек квинке при солнечной

У человека может быть аллергическая реакция на почти все, включая и солнечный свет. Аллергия на солнце имеет несколько разновидностей, и она была выявлена лишь в последние годы. Как правило, такая аллергия начинается с первого сильного воздействия солнца весной или с повышенным уровнем солнечной радиации в любое время года.
Для многих людей проблема аллергии на свет становится актуальнее в течение лета, когда кожа подвергается более высоким уровням освещенности.
Причины развития
 Аллергия на солнце еще называется фотодерматитом и солнечным дерматитом. Это заболевание характеризуется воспалительными процессами на кожных покровах, которые проявляются под влиянием солнечного излучения. Такая патология считается одной из форм дерматита актинического типа. Еепроявление обусловлено не столько интенсивностью излучения солнца, сколько тем, как организм реагирует на него.
Аллергия на солнце еще называется фотодерматитом и солнечным дерматитом. Это заболевание характеризуется воспалительными процессами на кожных покровах, которые проявляются под влиянием солнечного излучения. Такая патология считается одной из форм дерматита актинического типа. Еепроявление обусловлено не столько интенсивностью излучения солнца, сколько тем, как организм реагирует на него.
С такой аллергической реакцией сталкивается не меньше 20% людей. Если отсутствует необходимое лечение, то патология постепенно переходит в хроническую форму либо в экзему. Вот почему нужно как можно раньше выявить заболевание и правильно его лечить.
У пациентов всех тонов кожи (от светлого до темного) может развиваться аллергия на солнце. Остается неясным, почему именно те или иные пациенты чувствительны к свету и у них развивается эта реакция.
Считается, что свет вызывает изменения в участках кожи, которые подвергаются воздействию солнца. Тело идентифицирует яркий свет как чужеродное вещество, так же, как если бы это были бактерии или вирусы. Это призывает иммунную систему к действиям, чтобы начать атаку, которая производит симптомы аллергической реакции.
 Мнение о том, что проявляющийся фотодерматит зависит от солнечных лучей, на самом деле большое заблуждение. Лучи солнца не являются аллергеном. Болезнь возникает как следствие провокаций фотосенсибилизаторов, которые влияют на человека. Это особые соединения, которые способны повысить восприимчивость кожи к ультрафиолету. Под его действием фотосенсибилизаторы вырабатывают свободные радикалы. Те реагируют на протеин и формируют с ним новые соединения. Именно они и считаются антигенами, которые запускают аллергическую реакцию во всем организме.
Мнение о том, что проявляющийся фотодерматит зависит от солнечных лучей, на самом деле большое заблуждение. Лучи солнца не являются аллергеном. Болезнь возникает как следствие провокаций фотосенсибилизаторов, которые влияют на человека. Это особые соединения, которые способны повысить восприимчивость кожи к ультрафиолету. Под его действием фотосенсибилизаторы вырабатывают свободные радикалы. Те реагируют на протеин и формируют с ним новые соединения. Именно они и считаются антигенами, которые запускают аллергическую реакцию во всем организме.
В зависимости от разновидностей фотосенсибилизирующих веществ выделяют эндогенные (внешние) и экзогенные (внутренние) причины, которые способствуют появлению аллергической реакции от солнца .
Внешние причины
- Вещества в составе средств бытовой химии.
- Некоторая косметика. К примеру, это касается крема против загара, если этот продукт содержит бензофеноны. Еще нужно избегать мыла с содержанием бензокаина и лосьона после бриться, который имеет в своем составе мускус.
- Некоторые соки растений. К примеру, это касается луговых трав, борщевика и прочих.
- Некоторые пищевые добавки. К примеру, подсластители.
- При нанесении татуировок используют краски с содержанием сульфата кадмия, который тоже способен спровоцировать фотосенсибилизацию.
- Медикаменты, которые применяются наружно. Кстати, иногда такая аллергия может проявляться не сразу, а только через время. Это связано с тем, что некоторые соединения не выводятся из организма быстро, а постепенно накапливаются. В дальнейшем после определенных провоцирующих факторов они активизируются и вызовут фотосенсибилизацию.
Внутренние причины
Проявившийся недуг на коже может быть связан и с действием внутренних факторов. Это связано с тем, что в теле человека накапливаются определенные специфические соединения. Существуют следующие основные причины того, что в органах и тканях собираются фотосенсибилизаторы:
- Проблемы с метаболизмом. К примеру, обменные процессы нарушаются при лишнем весе у человека, сахарном диабете и прочих патологиях.
- Заболевания систем и органов, которые отвечают на обезвреживание и устранение токсических соединений из организма человека. К примеру, это касается недостаточности почек, гепатита в хронической форме, цирроза печени, запоров и прочих болезней.
- Длительная системная медикаментозная терапия.
Кроме того, еще нужно учитывать такое заболевание, как синдром Гюнтера. Это очень редкая разновидность фотодерматоза, своего рода аллергия на свет . Еще называется порфирией эритропоэтического типа. Мутация является рецессивной. Человек боится солнечного и дневного света, так как появляются трещины и язвы на кожных покровах. Сейчас заболевание не удается полностью излечить.
Что еще важно?
При наличии пеллагры (это редкое заболевание) может проявиться фотодерматоз. Кожа у человека становится шершавой. Это связано с нарушениями в усвоении и дефицитом никотиновой кислоты (соединение еще называется витамином РР) в организме человека.
Группы риска
Аллергия может появляться у людей в разном возрасте. Но в группу риска входят:
- люди, которые часто посещают солярии;
- беременные женщины;
- люди, которые отличаются наличием светлой кожи;
- люди с генетической предрасположенностью;
- пациенты с заболеваниями органов эндокринной системы;
- больные с проблемами печени и почек;
- люди, которые имеют нарушения в работе иммунной системы.
Интенсивность УФ-лучей
Ультрафиолетовые лучи солнца являются самыми сильными в течение теплых месяцев года. Регионы мира, которые находятся ближе к экватору, получают сильнейший солнечный свет. Высота над уровнем моря также влияет на чувствительность пациента к солнечным лучам. Чем выше высота, тем тоньше воздух. Например, воздействие УФ-излучением сильнее в верхней части гор чем в долинах. Некоторые поверхности отражают больше солнечных лучей, чем другие.
Чем дольше пациенты подвергаются воздействию ультрафиолетовых лучей, тем больше интенсивность аллергической реакции.
Разновидности аллергии
Солнечная аллергия – не профессиональный термин, который относится к числу условий, при которых появляется сыпь на коже от воздействия солнца. Такое явление получило название: фотодерматоз, фотодерматит, фоточувствительность, фотосенсибилизация организма.
Реакции организма на солнечный свет
Выделяют несколько разновидностей этой патологии в зависимости от противоестественных реакций в теле человека:
- Фототоксические.
- Фотоаллергические.
- Реакции фототравматического типа.
Фототоксическая реакция может появиться у любого человека. Как выглядит она, тоже нужно знать: на коже будут видны пузыри, отечность, эритема. Чаще всего такая реакция появляется из-за фотосенсибилизаторов, которые содержатся в некоторых препаратах (вводятся перорально или через инъекции), продуктах питания, травах.
Фотоаллергический процесс является патологическим. Он возникает у людей, организм которых отвергает ультрафиолетовые лучи по различным причинам. В итоге кожные покровы и слизистые оболочки реагируют на лучи солнца как на чужеродные токсичные факторы. Такая реакция может быть связана с нарушениями иммунитета. На теле появляются везикулы, мокнущие ранки, папулы. Развивается лихенизация кожи, то есть солнечная аллергия проявляется как сыпь с рисунком. Постепенно кожные покровы утолщаются, нарушается пигментация. Кожа шероховатая, имеет множество борозд.
Реакция фототравматического типа является стандартной реакцией организма человека, если он длительное время пребывал под солнечными лучами. Даже у полностью здорового человека после многочасового интенсивного облучения ультрафиолетом появляются ожоги на кожных покровах. Этот вариант считается стандартным. Специалисты не рекомендуют пребывать на солнце в период между 11.00 и 16.00. Особенно это касается южных районов и местностей с открытыми водоемами. Так, на море в разгар лета не желательно находиться под прямыми лучами солнца с 10.00 до 17.00. Это важно также с точки зрения профилактики онкологических заболеваний.
Светочувствительность возникает, когда иммунная система организма реагирует на свет. Солнечный ожог, с другой стороны, происходит, когда количество солнечных лучей или ультрафиолетового облучения превышает выработку пигмента меланина в организме, который защищает кожу.
Светочувствительность (аллергия на свет) не то же самое, что солнечный ожог.
Виды аллергии
Некоторые из наиболее распространенных видов солнечной аллергии таковы:
- Полиморфная
- Наследственная
- Фототоксическая
- Солнечная крапивница
 Полиморфная. Появляется на открытых участках кожи в виде зудящей сыпи. По мнению врачей это наиболее распространенная проблема после ожога кожи от загара. Женщины страдают чаще, чем мужчины, первые симптомы проявляются в молодом возрасте. В умеренном климате полиморфная аллергия от солнца редко встречается в зимний период, но распространена в течение весенних и летних месяцев.
Полиморфная. Появляется на открытых участках кожи в виде зудящей сыпи. По мнению врачей это наиболее распространенная проблема после ожога кожи от загара. Женщины страдают чаще, чем мужчины, первые симптомы проявляются в молодом возрасте. В умеренном климате полиморфная аллергия от солнца редко встречается в зимний период, но распространена в течение весенних и летних месяцев.
 Во многих случаях аллергическая сыпь возвращается каждую весну, сразу после того, как человек начинает больше времени проводить на улице. Когда весна переходит в лето, повторное воздействие солнца может заставить человека стать менее чувствительным к ультрафиолету. Сыпь либо полностью исчезнет, либо постепенно станет менее серьезной. Хотя последствия этого процесса десенсибилизации, которая называется «закалка», обычно длятся до конца лета.
Во многих случаях аллергическая сыпь возвращается каждую весну, сразу после того, как человек начинает больше времени проводить на улице. Когда весна переходит в лето, повторное воздействие солнца может заставить человека стать менее чувствительным к ультрафиолету. Сыпь либо полностью исчезнет, либо постепенно станет менее серьезной. Хотя последствия этого процесса десенсибилизации, которая называется «закалка», обычно длятся до конца лета.
Наследственная. Симптомы, как правило, более интенсивные, чем у классической полиморфной. В отличие от взрослых, признаки аллергии у ребенка на солнце часто начинаются в детстве или подростковом возрасте. Несколько поколений одной семьи могут иметь историю проблемы.
 Фототоксическая. В этой форме солнечной аллергии кожная реакция вызвана действием солнечного света на химическое вещество, которое было применено к коже (часто ингредиента в солнцезащитном креме, отдушек, косметики или антибиотических мазей) или применении лекарственных средств.
Фототоксическая. В этой форме солнечной аллергии кожная реакция вызвана действием солнечного света на химическое вещество, которое было применено к коже (часто ингредиента в солнцезащитном креме, отдушек, косметики или антибиотических мазей) или применении лекарственных средств.
Солнечная крапивница.
Аллергия на солнце проявляется в виде больших, красных, зудящих пятен на коже. Это редкое состояние, которое чаще всего поражает молодых женщин.
Симптомы и признаки
Проявления на коже, пострадавшей от аллергии на солнце, могут варьироваться в широких пределах, в зависимости от причины, что вызывает аллергическую реакцию.
Обычно первые симптомы возникают, когда человек пребывал под прямыми солнечными лучами небольшой промежуток времени. То же касается не только солнечных лучей, но и ультрафиолетового излучения (к примеру, в солярии).
Если у человека аллергия на солнце, симптомы будут следующими:
- отечность;
- жжение и зуд кожи, боль;
- нарывы областей кожи;
- крошечные пузырьки, заполненные прозрачной жидкостью4
- корки, иногда кровоточащие;
- отек Квинке (в самых запущенных случаях);
- цвет кожных покровов меняется, становясь розоватым, красноватым.
В дальнейшем у человека появляется множественная сыпь, которая напоминает крапивницу. Она способна распространяться по коже и дальше, даже если действие ультрафиолетового излучения уже прекратилось. У многих пациентов ухудшается общее самочувствие. Иногда развивается хейлит или конъюнктивит.
В обычных условиях такая сыпь пройдет через несколько суток. Но если повторно будет осуществляться воздействие ультрафиолетовых лучей, то этот срок увеличивается. Если отсутствует необходимое лечение, то заболевание переходит в хроническую форму. Кроме того, клиническая картина дополняется такими симптомами, как сухость кожных покровов и их инфильтрация. Рисунок сыпи усиливается, появляется гиперпигментация и сосудистые звездочки.
Способы диагностики
Обязательно посетите доктора если у вас есть необычные, назойливые реакции кожи после воздействия солнечных лучей. При тяжелых или стойких симптомах придется обратиться к врачу, который специализируется на диагностике и лечении кожных заболеваний (дерматолог).
Обычно диагноз фотодерматоз ставится после беседы и внешнего осмотра пациента.
Предварительный диагноз устанавливается на основе опроса пациента, его осмотра и дерматоскопии.
Если диагноз является неопределенным, используют дополнительные тесты:
- Биопсия кожи
- Анализы крови, чтобы исключить системную красную волчанку
- Фото-тестирование, в котором небольшой участок кожи подвергается воздействию измеренных количеств ультрафиолетового света
Чтобы определить вещества с фотосенсибилизирующими свойствами, проводится специальная аппликационная проба. Чтобы выявить эндогенные факторы, которые провоцируют это заболевание, необходимо провести такие исследования:
- УЗИ брюшной полости;
- УЗИ почек;
- компьютерная томография почек;
- урография экскреторного типа;
- исследования концентрации гормональных веществ;
- анализ кров (биохимический);
- анализ мочи (биохимический);
- тест Зимницкого.
Кроме того, в ходе диагностики проводится дифференциация с эритемой, дерматитом лучевого, контактного, аллергического, атопического типа, рожей, лишаем, поверхностной разновидностью СКВ. Только после этого диагноз подтверждается.
Методы лечения
Многих людей, испытавших на себе действие аллергических реакций, интересует вопрос: можно ли вылечиться от аллергии на ультрафиолет? Терапевтическая программа имеет несколько целей.
Если у пациента аллергия на солнце, лечение должно быть комплексным. Для успешного избавления от болезни следует:
- устранить воздействие провоцирующих факторов;
- ограничить контактирование с веществами фотосенсибилизирующего типа;
- применять медикаменты;
- защищать организм от воздействия ультрафиолетового излучения.
Заключение
Аллергия на солнечный свет является довольно распространенной формой дерматита. Как ни странно, но причиной этого недуга являются не столько солнечные лучи, сколько восприимчивость кожных покровов. В итоге на теле появляется сыпь разного характера, а состояние пациента только ухудшается. Обычно проводится сначала тщательная диагностика и только после этого подбирается лечение. Как правило, используются специальные кремы и мази против воспаления, препараты с антигистаминными свойствами, витамины.
Источник
 Отек Квинке – это острое состояние отечности кожного покрова, слизистых оболочек и подкожно-жировой клетчатки, которое является результатом аллергической реакции, сопровождающейся усиленной выработкой гистамина и воспалением кровеносных сосудов.
Отек Квинке – это острое состояние отечности кожного покрова, слизистых оболочек и подкожно-жировой клетчатки, которое является результатом аллергической реакции, сопровождающейся усиленной выработкой гистамина и воспалением кровеносных сосудов.
Наиболее часто симптомы отека Квинке у взрослых проявляются на лице, распространяясь на слизистую глотки и гортани. Также могут поражаться внутренние органы, мозговые оболочки, суставы.
Отечность развивается крайне быстро и считается неотложным состоянием, которое требует безотлагательной медицинской помощи.
Что это такое?
Отек Квинке (ангиоотек, гигантская крапивница, трофоневротический отек, ангионевротический отек) — развивающаяся внезапно острая аллергическая реакция организма, характеризующаяся массивным отеком слизистых оболочек, кожных покровов и подкожной жировой клетчатки.
Обычно отек Квинке развивается на шее, верхней части туловища, лице, тыльной стороне стоп и/или кистей. Гораздо реже поражает внутренние органы, суставы и оболочки мозга.
Данное патологическое проявление может развиться абсолютно у любого человека, однако наиболее часто возникает у молодых женщин и у детей.
Классификация
Существует сразу несколько классификаций АО, каждая из которых основывается на каком-либо одном критерии. Так, по течению болезнь делят на острую (длящуюся менее 6 недель) и хронескую (свыше 6 нед). По наличию крапивницы во время приступа — на сочетанный (с высыпаниями, зудом и т. д.) и изолированный ангиоотек.
Однако наиболее полной считается классификация по механизму возникновения:
- наследственный ангиоотек, связанный с генетически обусловленным и нарушениями регуляции системы комплемента — комплекса веществ, непосредственно отвечающих за аллергию;
- приобретенный ангиоотек, при котором нарушения регуляции комплементарной системы приобретены вследствие иммунных расстройств, инфекций, лимфопролиферативных заболеваний;
- ангиоотек, вызванный длительным приемом одной из категорий гипотензивных средств — ингибиторов АПФ;
- отек, спровоцированный гиперчувствительностью к определенным веществам — лекарства, пищевые продукты, яд насекомых и т. д.;
- отек, связанный с инфекциями различных органов;
- отек Квинке, обусловленный аутоиммунными заболеваниями.
Наиболее распространенными являются 2 формы ангионевротического отека — наследственная и аллергическая:
Причины отека Квинке
В основе аллергического отека лежит аллергическая реакция антиген-антитело. Выделяющиеся в предварительно сенсибилизированном организме биологически активные вещества — медиаторы (гистамин, кинины, простагландины) вызывают местное расширение капилляров и вен, происходит повышение проницаемости микрососудов и развивается отек тканей. Причиной аллергического отека может быть воздействие специфических пищевых продуктов (яйца, рыба, шоколад, орехи, ягоды, цитрусовые, молоко), лекарственных и других аллергенов (цветы, животные, укусы насекомых).
У больных с неаллергическим отеком Квинке заболевание обусловлено наследственностью. Наследование происходит по доминантному типу. В сыворотке больных понижен уровень ингибиторов С-эстераз и калликреина. Отек Квинке при этом, аналогично аллергическому отеку, развивается под влиянием веществ, вызывающих образование гистамина — тех же аллергенов. Отек развивается в сенсибилизированном организме под влиянием специфических аллергенов: цветы, животные, продукты питания, лекарства, косметические средства или неспецифических: стресс, интоксикации, инфекции, переохлаждение.
Предрасполагающими факторами могут быть заболевания печени, щитовидной железы (в особенности при ее пониженной функции), желудка, заболевания крови, аутоимунные и паразитарные заболевания. Часто в данном случае заболевание преобретает хроническое рецидивирующее течение.
В части случаев причину отека Квинке установить не удается (так называемый идиопатический отек).
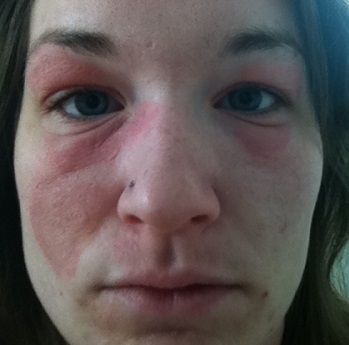
Симптомы и первые признаки
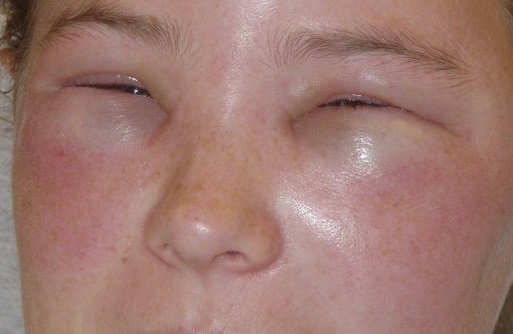
Основные и самые первые симптомы отека Квинке у детей и взрослых — это возникновение отёков в местах с развитой подкожной клетчаткой — на губах, веках, щеках, слизистой рта.
Цвет кожи при этом не меняется. Зуд отсутствует. В типичных случаях он бесследно исчезает через несколько часов (до 2—3 суток). Отек может распределяться на слизистую оболочку гортани, что может вызывать затруднение дыхания. При этом отмечается охриплость голоса, лающий кашель, затруднённое дыхание (сначала выдох, потом вдох), шумное дыхание, лицо гиперемированное, затем резко бледнеет. Возникает гиперкапническая кома и затем может наступить смерть. Также отмечается тошнота, рвота, боль в животе, усиленная перистальтика.
Ангионевротический отёк отличается от обычной крапивницы лишь глубиной поражения кожи. Следует заметить, что проявления крапивницы и ангионевротического отёка могут возникать одновременно или чередоваться.
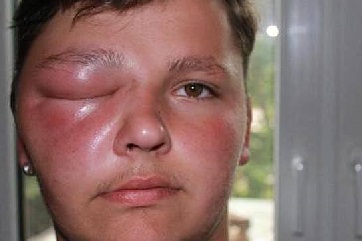
Как выглядит отек Квинке: фото
На фото можно посмотреть, как проявляется отек Квинке у взрослых и детей:
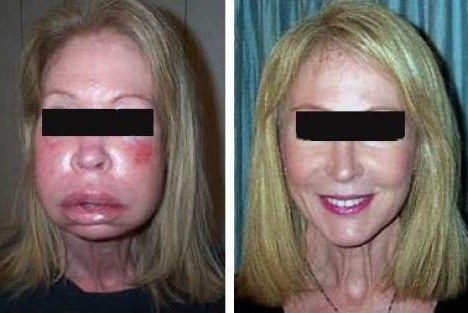
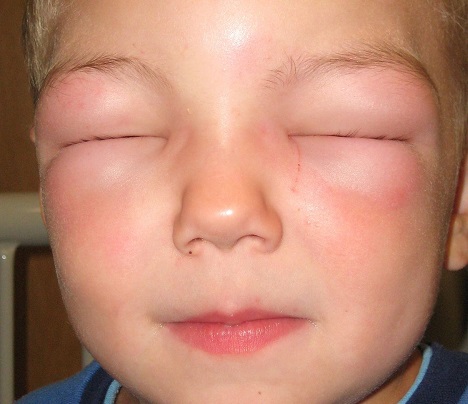
Первая помощь при отеке Квинке
В этой части речь пойдет о само- и взаимопомощи:
- Первое мероприятие, которое стоит провести при развитии отека Квинке – это вызов бригады “скорой помощи”. Если “скорая” явно не приедет, а быстрее довезти или дотащить пациента до ближайшего лечебного учреждения – тащите, предварительно выполнив пункт два или три.
- Дать антигистаминный препарат (фенкарол, диазолин, димедрол). Более действенны инъекционные формы антигистаминных препаратов, так как не исключено, что развивается отек желудочно-кишечного тракта и нарушено всасывание веществ. В любом случае необходимо принять 1 – 2 таблетки препарата, если нет возможности сделать укол. Лекарство ослабит реакцию и облегчит состояние до приезда неотложки.
- При отсутствии антигистаминов или других препаратов от аллергии, в рот взрослому или подростку заливаем банальный нафтизин (капли в нос) в дозировке 2-3 капли или в нос закапать
- Больного успокаиваем, открываем форточки, освобождаем шею и грудную клетку от стягивающей одежды, снимаем украшения (цепочки, сережки и пр.). Ребенка берем на руки, не кричим и не истерим.
- Если аллерген известен, по возможности, убираем его.
- К месту отека прикладываем холод.
- Если человек потерял сознание, проводим искусственное дыхание.
- Родственники больных с рецидивирующими отеками обычно знают о Преднизолоне и способны самостоятельно ввести этот препарат внутримышечно.
Помните, что от слаженных и разумных действий с первых минут развития отека Квинке может зависеть жизнь человека.
Неотложная помощь при отеке Квинке
Здесь наступает время квалифицированной медицинской помощи от “скорой” или персонала больницы или поликлиники:
- Прекращение контакта с аллергеном;
- Отек Квинке на фоне сниженного артериального давления требует введения подкожно 0,1% раствора адреналина в дозе 0,1-0, 5 мл;
- Глюкокортикоиды (преднизолона гимисукцинат 60-90 мг вводится внутривенно или внутримышечно или дексаметазон от 8 до 12 мг внутривенно);
- Антигистамины: супрастин 1-2 мл или клемастин (тавегил) 2 мл внутривенно или внутримышечно.
При отеке гортани:
- Прекращение воздействия аллергена;
- Ингаляция кислорода;
- Физраствор 250 мл внутривенно капельно;
- Адреналин (эпинефрин) 0,1%-0,5 мл внутривенно;
- Преднизолон 120 мг или дексаметазона 16 мг внутривенно;
- При неэффективности мероприятий – интубация трахеи. Перед этим: сульфат атропина 0,1%-0,5-1 мл внутривенно, мидазолам (дормикум) 1мл или диазепам (реланиум) 2 мл внутривенно, кетамин 1мг на кг веса внутривенно;
- Санация верхних дызательных путей;
- Однократная попытка интубации трахеи. При неэффективности или невозможности выполнения – коникотомия (рассечение связки между перстневидным и щитовидным хрящами), искусственная вентиляция легких;
- Госпитализация.
При отсутствии отека гортани госпитализация показана следующим группам пациентов:
- дети;
- если отек Квинке развился впервые;
- тяжелое течение отека Квинке;
- отек на фоне приема лекарств;
- пациенты с тяжелыми сердечнососудистыми и дыхательными патологиями;
- лица, которые накануне прививались какой-либо вакциной;
- перенесшие недавно ОРВИ, инсульт или инфаркт.
Лечение в домашних условиях
Лечение отека Квинке вне острой стадии в домашних условиях предусматривает:
- Полное исключение контакта больного с установленным аллергеном, если причиной отека развивается по типу аллергической реакции с симптомами крапивницы.
- Короткие курсы гормонов, временно «блокирующих» реакции иммунной системы, Преднизолон, Дексазон, Дексаметазон. Преднизолон. Взрослым — до 300 мг, новорожденным высчитывают дозу по формуле 2 – 3 мг на кг массы тела малыша, детям старше года и школьникам от 7 лет в той же дозировке. Дексаметазон взрослым — 60 – 80 мг, маленьким больным — в строго рассчитанной дозировке по весу: 0,02776 – 0,16665 мг на килограмм.
- Препараты для укрепления нервной системы (кальций, аскорбиновая кислота).
- Витаминные комплексы, Аскорутин для снижения проницаемости сосудов, гаммаглобулины.
- Использование средств-блокаторов Н1-рецепторов гистамина (противоаллергических) для снижения восприимчивости к аллергену и блокирования дальнейшей продукции гистамина. В начальном периоде применяют Супрастин, Димедрол, Пипольфен, Тавегил внутримышечно, переходя на применение антиаллергических средств в таблетках Зиртек, Кетотифен, Терфенадин, Астемизол, Фексофенадин, Лоратадин, Акривастин, Цетиризин.
При этом:
- Супрастин: взрослым в среднем 40 – 60 мг с учетом того, что доза на килограмм массы тела не может быть выше 2 мг. Детям: 1 – 12 месяца: 5 мг; от 12 месяцев до 6 лет: 10 мг; от 6 до 14: 10 – 20 мг.
- Кетотифен (кроме беременных женщин) показан, как действенное противоаллергическое средство при сочетании отека и спазма бронхов, часто возникающего при отеке у больных астмой или обструкцией (непроходимостью) дыхательных путей. Взрослым 1 – 2 мг 2 утром и вечером. Детям от 3 лет — по 1 мг (5 мл сиропа); от полугода до 3 лет — по 0,5 мг (2,5 мл) утром и вечером. Лечение проводят в течение 2 – 4 месяцев.
При отеке на фоне зудящих высыпаний и волдырей дополнительно используют:
- Ранитидин, Циметидин, Фамотидин – препараты, подавляющие гистаминные H2-рецепторы;
- так называемые блокаторы кальциевых каналов (20 – 60 мг Нифедипина в сутки);
- антагонисты лейкотриеновых рецепторов (Монтелукаст, 10 мг в день).
В терапии наследственного ангионевротического отека имеются существенные отличия от стандартной схемы лечения отека Квинке. Совершенно бесполезны кортикостероиды и противоаллергиеские средства, которые не помогут больному, а неправильное лечение своевременно не выявленного ангиоотека наследственного происхождения чаще всего приводит к гибели пациента.
Основная помощь нацелена на восполнение дефицита и усиление продукции С-1 ингибитора. В большинстве случаев используют:
- вливание плазмы;
- внутривенное введение транексамовой или аминокапроновой кислоты;
- Даназол в суточной дозировке 800 мг, Станозолол 12 мг;
- для длительной профилактики назначают е-аминокапроновую кислоту в суточной дозе 1 – 4 грамма при регулярном отслеживании свертываемости крови (дважды в месяц). Даназол по 100 – 600 мг в сутки.
Диета и питание
Диета при отеке Квинке разрабатывается с учетом нескольких основополагающих принципов:
- При разработке диетического меню для пациента с ангионевротическим отеком, необходимо руководствоваться принципом элиминации. Другими словами, необходимо исключить из меню пациента продукты, которые могут вызвать прямую или перекрестную аллергическую реакцию. В диетическом меню не должно быть продуктов с высоким содержанием аминов, в том числе гистамина, продуктов с высокими сенсибилизирующими свойствами. Продукты по возможности должны быть натуральными, не содержать синтетических пищевых добавок.
- Питательный рацион должен быть тщательно продуман, исключенные из него продукты грамотно заменены. Это позволит оптимально скорректировать качественный и количественный состав меню.
- Третий принцип – принцип «функциональности». Продукты должны приносить пользу, способствовать поддержанию и укреплению здоровья.
Если следовать советам и правилам лечебного питания, положительная динамика наблюдаться будет. Однако наиболее необходимым, актуальным и эффективным мероприятием диетотерапия становится в тех случаях, когда в качестве аллергена выступает некий продукт питания.
Наиболее распространенные продукты, которые могут вызывать «истинные» и псевдоаллергические реакции:
- Рыба и морепродукты, куриное мясо и яйца, соя, молоко, какао, арахис часто вызывают истинные аллергические реакции. Из растительной пищи наиболее аллергены томат, шпинат, бананы, виноград и клубника.
- Псевдоаллергические реакции могут быть вызваны теми же продуктами, что и истинная аллергия. К перечню можно добавить шоколад, специи, ананас.
- С осторожностью нужно включать в меню продукты, содержащие биогенные амины и гистамин. Это рыба (треска, сельдь, тунец) и моллюски, сыр, яйца, шпинат, ревень, помидоры, квашеная капуста. Людям – аллергикам следует отказаться от вина.
- Исключить из меню нужно продукты, в состав которых входят азотсодержащие экстрактивные соединения. Это плоды бобовых (чечевица, фасоль, горох), черный чай, кофе и какао, бульоны, тушенные и жареные блюда из мяса и рыбы.
Часто развитие аллергии и отека вызывают синтетические пищевые добавки. Среди них консерванты (сульфиты, нитриты, бензойная кислота и её производные и др.) и красители (тартразин, амарант, азорубин, эритрозин и др.), ароматизаторы (ментол, ваниль, гвоздика и корица, глутаматы) и стабилизаторы вкуса.
Осложнения и последствия
Как уже говорилось выше, самым опасным осложнением отека Квинке, затронувшего гортань или трахею, является асфиксия, ведущая к коме, и, возможно, инвалидизации или летальному исходу.
Если отек локализуется в желудочно-кишечном тракте, то не исключено осложнение в виде перитонита, а так же могут наблюдаться усиление перистальтики кишечника и диспептические расстройства. В случае поражения урогенитальной системы осложнение может проявиться через симптомы острого цистита и развитие задержки мочи.
Наибольшую тревогу вызывают отеки на лице, т. к. при их наличии существует вероятность поражения мозга или его оболочек, сопровождающегося появлением лабиринтных систем и менингиальных симптомов — все это представляет прямую угрозу жизни.
Профилактика и прогноз
Исход патологии Квинке будет зависеть от степени проявления отека, своевременности оказания неотложной помощи. К примеру, при аллергической реакции в области гортани при отсутствии быстрых лечебных действий исход может оказаться летальным. Если болезнь рецидивирующая и сопровождается крапивницей на протяжении полугода, то у 40% больных патология будет наблюдаться еще 10 лет, а у 50% — наступает продолжительная ремиссия даже без профилактического лечения. Наследственный типа ангиоотека будет рецидивировать на протяжении всей жизни.
Избежать рецидива поможет правильно подобранное профилактическое, поддерживающее лечение, которое значительно снижает вероятность развития патологии или осложнений. Мероприятия по предупреждению реакции Квинке зависят от вида патологии:
- Если в анамнезе стоит аллергический генезис, то важно соблюдать диетическое питание, исключить потенциально опасные медикаменты.
- Если удалось распознать наследственный ангиоотек, то следует избегать вирусных инфекций, травм, приема ингибиторов АПФ, стрессовых ситуаций, эстрогеносодержащих лекарств.
Источник
