Отек квинке и анафилактический шок у детей

Отек Квинке у детей – это острая, внезапно развившаяся, преимущественно аллергическая реакция, сопровождающаяся выраженным отеком слизистых и подкожной клетчатки. Клинически отек Квинке у детей проявляется опуханием век, губ, всего лица, шеи, верхней половины туловища, стоп и кистей, гениталий; наиболее тяжелой формой заболевания является отек гортани. Клинико-иммунологическое обследование при отеке Квинке у детей включает сбор аллергоанамнеза, определение уровня общего и аллергенспецифических иммуноглобулинов E, исследование иммунограммы, проведение кожных аллергопроб и провокационных проб. При отеке Квинке детям назначаются антигистаминные препараты, обильное щелочное питье, энтеросорбенты; в тяжелых случаях – кислородотерапия, интубация и ИВЛ.
Общие сведения
Отек Квинке у детей (ангионевротический отек, трофоневротический отек) — морфологическая разновидность крапивницы (гигантская крапивница), протекающая с плотным отеком дермы и подкожно-жирового слоя. В педиатрии и детской аллергологии отек Квинке диагностируется у 2% детей, чаще у девочек. Отек Квинке часто развивается у детей с аллергической крапивницей, однако может возникать и без предшествующей уртикарной сыпи. Отмечена связь отека Квинке у детей и с другими заболеваниями аллергической природы — бронхиальной астмой, поллинозом, атопическим дерматитом. В 20-25% случаев при отеке Квинке у ребенка развивается опаснейшее осложнение – отек гортани.
На основании клинических характеристик выделяют острый (до 6 недель) и хронический (свыше 6 недель) ангионевротический отек; изолированный или сочетанный с крапивницей. С учетом вероятного механизма развития отек Квинке у детей может быть аллергическим, наследственным (псевдоаллергическим), идиопатическим.
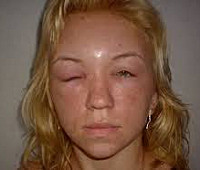
Отек Квинке у детей
Причины
Аллергический отек Квинке у детей представляет собой реакцию немедленного типа. Контакт с аллергеном приводит к выбросу медиаторов из тучных клеток (гистамина, кининов, простагландинов), повышению проницаемости подкожных и подслизистых капилляров и венул с развитием массивного отека окружающих тканей.
Неаллергический отек Квинке у детей обусловлен генетической детерминированностью патологических реакций, которые наследуются по доминантному типу. В этом случае в сыворотки крови пациентов имеется сниженный уровень ингибиторов калликреина и С1-эстеразы. В таких условиях активация системы комплемента и образование С1-эстеразы приводит к расщеплению компонентов комплемента С2 и С4, что сопровождается образованием кининоподобного пептида, ответственного за развитие отека Квинке у детей.
Непосредственными причинами, приводящими к каскаду иммунопатологических реакций и развитию отека Квинке у детей, могут служить пищевые продукты (шоколад, яйца, рыба, цитрусовые, ягоды, орехи, молоко), лекарственные препараты (аспирин, витамины группы B, препараты йода, пенициллин) и другие аллергены (пыльца, пыль, укусы насекомых).
При неаллергическом отеке Квинке у детей триггерами могут выступать как аллергены, перечисленные выше, так и неспецифические причины: инфекции, интоксикации, физические факторы (холод, солнечный свет), стресс. В части случаев причина отека Квинке у детей остается неустановленной (идиопатический ангионевротический отек).
К рецидивирующему течению отека Квинке предрасполагает наличие у детей сопутствующей хронической патологии щитовидной железы (гипотиреоза), печени (гепатита), аутоиммунных, лимфопролиферативных, паразитарных заболеваний (лямблиоза, аскаридоза), хронических очагов инфекции (кариеса зубов, хронического тонзиллита).
Симптомы отека Квинке у детей
Ангиоотек у детей может развиваться в различных клинических формах: по типу отека слизистых оболочек и подкожной клетчатки, отека гортани, абдоминального синдрома, неврологических нарушений.
При поражении слизистых и подкожной клетчатки отек развивается внезапно и держится несколько часов или суток. Нарастание отека Квинке у ребенка происходит стремительно, в течение нескольких минут. Местами излюбленной локализацией отека Квинке у детей служат губы, веки, щеки, лоб, стопы, кисти, мошонка. При возникновении отека слизистой полости рта и языка у ребенка резко затрудняется речь и глотание. При осмотре зева отмечается отечность мягкого неба, глотки, маленького язычка. В случае изолированного отека миндалин картина может напоминать катаральную ангину.
Отечность тканей сопровождается небольшим давлением, напряжением и покалыванием; кожный зуд, как правило, отсутствует. Пальпация области отека Квинке у детей безболезненна, при надавливании на отечные ткани ямки не остается.
Отек Квинке, протекающий с вовлечением гортани, представляет серьезную угрозу для жизни детей. Отек гортани характеризуется молниеносным развитием. При этом из-за внезапного затруднения дыхания ребенок становится беспокойным, его лицо синеет, возникает афония. Может отмечаться кровохарканье, вызванное множественными кровоизлияниями в слизистую полости рта, глотки и гортани. Быстрое прогрессирование данной клинической формы отека Квинке может привести к асфиксии и гибели детей, если не будет выполнена срочная трахеостомия. При сочетании отека гортани с отеком трахеи и бронхов, состояние больше напоминает приступ бронхиальной астмы; при сочетании с отеком слизистой полости носа – клинику аллергического ринита.
Абдоминальный синдром при отеке Квинке у детей обусловлен поражением слизистой пищевода, желудка и кишечника. При этом отечности подкожной клетчатки может и не быть, что в значительной мере затрудняет распознавание отека Квинке у детей. Приступ развивается внезапно и характеризуется резкими болями в животе, неукротимой рвотой, профузным поносом с примесью крови.
Реже при отеке Квинке у детей поражаются мозговые оболочки и вещество мозга. В этих случаях отек Квинке протекает с эпилептиформными припадками, расстройствами зрения, гемиплегией, транзиторной афазией, головокружением, ригидностью затылочных мышц. К исключительно редким проявлениям отека Квинке у детей относятся поражения мочевых путей (дизурия, острая задержка мочи), сердца (пароксизмальная тахикардия), суставов (гидрартроз, артралгии, лихорадка).
При аллергической форме отек Квинке у детей чаще захватывает лицо, гениталии, руки, стопы, слизистые оболочки полости рта, гортани и ЖКТ; иногда сопровождается уртикарной сыпью. Неаллергический отек Квинке у детей обычно проявляется уже в раннем возрасте и протекает с тяжелыми поражениями гортани и абдоминальным синдромом.
Диагностика
При отеке Квинке в области подкожно-жировой клетчатки и видимых слизистых диагноз не вызывает сомнения. Сложности возникают при изолированном отеке мозговых оболочек и ЖКТ у детей. Существенную роль в диагностике играет аллергологический анамнез (аллергические реакции, наследственность), эффект от применения адреналина и антигистаминных препаратов, специальные методы исследования.
В остром периоде осуществляется определение общего и специфических иммуноглобулинов Е в крови. Для выявления наследственного отека Квинке у детей главную роль играет определение концентрации компонентов комплемента С2 и С4 и уровня Clq-ингибитора в сыворотке крови. С целью исключения или подтверждения отека гортани выполняется ларингоскопия. Поиск специфического аллергена проводится под руководством детского аллерголога-иммунолога и включает ведение «пищевого дневника», назначение диагностических элиминационных диет, постановку кожных аллергопроб (через 2-3 месяца после купирования отека Квинке у детей).
Абдоминальный синдром при отеке Квинке у детей необходимо дифференцировать от кишечной непроходимости, перитонита, панкреатита, аппендицита. При отеке подкожной клетчатки следует исключить контактный дерматит, лимфостаз, рожистое воспаление, периостит, синдром Мелькерсона-Розенталя. В случае преобладания неврологической симптоматики проводится дифференциальная диагностика с менингитом.
Неоднозначность трактовки диагноза отека Квинке у детей требует исключения других неотложных состояний с помощью консультаций детского невролога, детского гастроэнтеролога, детского уролога, детского ревматолога.
Лечение отека Квинке у детей
В случае диагностики отека Квинке у детей, в первую очередь, необходимо прекратить контакт с предполагаемым аллергеном. Для элиминации уже попавшего в организм аллергена ребенку необходимо дать обильное щелочное питье, энтеросорбенты (энтеросгель, активированный уголь).
Препаратами первого ряда при аллергическом отеке Квинке у детей являются антигистаминные препараты (кетотифен, клемастин, лоратадин, хлоропирамин, дифенгидрамин). Наряду с ними могут применяться системные кортикостероиды (дексаметазон, преднизолон, гидрокортизон), мочегонные средства (фуросемид, ацетазоламид). С целью снижения проницаемости сосудов назначают аскорутин.
В дальнейшем, для предотвращения возникновения повторного аллергического отека Квинке у детей может проводиться специфическая гипосенсибилизация известным аллергеном. Важным этапом лечения рецидивирующего отека Квинке у детей должно стать устранение очагов хронической инфекции, терапия хронических заболеваний ЖКТ, печени и желчных путей, дегельминтизация. При наследственном отеке Квинке детям показано введение свежей плазмы, содержащей ингибитор С1-эстеразы, ингибиторов протеаз (апротинина, аминокапроновой кислоты).
При развитии отека гортани, кроме перечисленных мероприятий, проводится ингаляционная небулайзерная терапия с адреномиметиками (сальбутамолом), кортикостероидными препаратами; кислородотерапия, гемосорбция. В случае нарастания дыхательной недостаточности необходима немедленная интубация или трахеостомия и ИВЛ.
Прогноз и профилактика
Аллергический отек Квинке у детей, как правило, имеет доброкачественное течение и благоприятный прогноз. Прогностически неблагоприятным является часто рецидивирующий отек Квинке у детей, протекающий с развитием отека гортани и внутренних органов, бронхоспазма, анафилактического шока.
Профилактика ангионевротического отека Квинке у детей требует соблюдения низкоаллергенного режима (исключения или уменьшения контакта с аллергеном), элиминационной диеты, периодического приема антигистаминных препаратов. Решение вопроса о проведении профилактической вакцинации детям, имеющим в анамнезе отек Квинке, требует индивидуального подхода и взвешенной оценки степени рисков.
Источник
Главная » Аллергия у детей »
Самым опасным видом аллергической реакции у детей является анафилактический шок. Он может развиваться при попадании в ткани ребенка различных веществ. Анафилактический шок у детей представляет угрозу для жизни. Летальность достигает 2%.

Что такое анафилактический шок?
Анафилактический шок – это разновидность острой аллергической реакции немедленного типа.
Выделяют следующие разновидности шока:
- Асфиксическую. При данной патологии развивается острая дыхательная недостаточность.
- Гемодинамическую. Характеризуется поражением сердечно-сосудистой системы.
- Церебральную. Характеризуется неврологическими симптомами.
- Абдоминальную. Наблюдается клиника «острого живота».

Причины возникновения шокового состояния
В основе развития шока лежит сильная аллергическая реакция. Она возникает при повторном контакте с веществом после сенсибилизации организма. При попадании антигена (чаще всего белковой природы) начинают вырабатываться медиаторы (лейкотриены, простагландины, гистамин). В организме ребенка происходит связывание чужеродного вещества с иммуноглобулинами класса E.
На фоне этого нарушается работа органов и систем (усиливается сосудистая проницаемость, развивается отек, повышается выработка слизи, сокращается скелетная мускулатура, уменьшается объем циркулирующей крови и снижается давление).
Вызвать шок могут:
- Споры грибков.
- Пыль (уличная, домашняя, производственная).
- Средства бытовой химии.
- Продукты (орехи, яйца, мед).
- Пищевые добавки (сульфиты).
- Яды насекомых, паукообразных и змей.
- Медикаментозные средства (сульфаниламиды, Бициллин, инсулин, гормоны).
- Аллергены животных (шерсть).
- Вакцины, сыворотки, иммуноглобулины.
Попадать в организм детей они могут разными способами (аэрозольным, пищевым, контактно-бытовым, инъекционным, перкутанным).

К предрасполагающим факторам развития шока у детей относятся:
- Бесконтрольный прием лекарств.
- Наличие заболеваний аллергической природы (астмы, аллергического дерматита, ринита, сенной лихорадки).
- Воздействие физических факторов.
- Наличие экссудативного диатеза.
- Стресс.
- Укусы насекомых (пчел, муравьев), змей и паукообразных.
- Контакт с растениями (борщевиком, амброзией, тополиным пухом).
- Контакт с чужими домашними и дикими животными (аллергены могут находиться на их шерсти).

Симптомы у детей
На развитие шока у ребенка указывают следующие симптомы:
- Внезапная, беспричинная слабость.
- Тошнота.
- Головная боль.
- Головокружение.
- Сыпь по типу крапивницы. Морфологическими элементами сыпи являются волдыри розово-красного цвета. Высыпания могут бледнеть и исчезать уже через несколько часов. Волдыри болезненные, множественные, локализуются на любых участках тела, размером 3-5 мм. Нередко поражаются внутренние поверхности конечностей.
- Чувство тревоги и страха.
- Нехватка воздуха.
- Шумное дыхание.
- Тахикардия.
- Снижение остроты зрения.
- Ухудшение слуха.
- Жар.
- Отек лица. Опухают язык и губы. В тяжелых случаях наблюдается отек гениталий, гортани и ног.
- Респираторные расстройства (затруднение дыхания через нос и рот, чувство нехватки воздуха, кашель, хрипы разного калибра, осиплость).
- Угнетение и потеря сознания.
- Наличие липкого и холодного пота на коже.
- Нарушение мочеиспускания.
- Артериальная гипотензия.
- Кожный зуд.
- Бледность кожи.
- Боль в груди.
- Расстройство пищеварения. Возможны рвота, диарея, тошнота, затруднение глотания и боль в животе.
- Туман перед глазами.
- Судороги.
- Цианоз.
Особенности состояния у грудничков и новорожденных
Шок у детей грудного возраста и новорожденных встречается крайне редко. Причиной может быть введение лекарств при развитии врожденной патологии. Диагностика анафилаксии в этом возрасте затруднена. Наблюдаются симптомы нарушения функций сердца и мозга, плаксивость, отказ детей от грудного молока, беспокойство.

Как распознать анафилаксию у ребенка?
Диагноз шока ставится на основании типичной клинической картины, уровня артериального давления, частоты сердцебиения, результатов лабораторных и инструментальных исследований. Большое значение имеет анамнез.
Для постановки диагноза требуются:
- Физикальный осмотр (выслушивание сердца и легких, пальпация, перкуссия).
- Измерение давления и пульса.
- Внешний осмотр.
- Осмотр гортани.
- Оценка неврологического статуса.
- Общий (клинический) анализ крови. Выявляет анемию (снижение гемоглобина и эритроцитов), большое содержание лейкоцитов и повышение эозинофилов.
- Биохимический анализ крови.
- Иммуноферментный анализ.
- Аллергологические пробы. Определяется содержание триптазы, интерлейкина-5, гистамина и иммуноглобулина.
- Кожные аллергические пробы. Проводятся после оказания помощи.
- Инструментальные исследования (УЗИ сердца, электрокардиография).
При шоке предварительный диагноз ставится на основании только клинической картины. Анализы и другие исследования проводятся позже ввиду неотложности лечения.
Дифференциальная диагностика анафилактического шока (таблица)
Шок нужно отличать от сердечной патологии и других неотложных состояний.
| Патология | Причины возникновения | Преобладающие симптомы |
| Анафилактический шок | Контакт с аллергеном | Снижение давления, чувство страха, нарушение сознания, высыпания, отеки |
| Кардиогенный шок | Инфаркт, миокардит, отравления, тампонада, тромбоэмболия, тяжелые инфекции | Иррадиирующая боль за грудиной, признаки дыхательной недостаточности и отека легких |
| Острая сердечная недостаточность | Ишемическая болезнь сердца, дилатационная кардиомиопатия, аритмии, гипертоническая болезнь | Приступы удушья, чувство нехватки воздуха, кашель с мокротой, набухание шейных вен, цианоз кожи, падение АД, нитевидный пульс |
| Септический шок | Очаги гнойной инфекции, длительная госпитализация, загрязненные раны, иммунодефицит | Стойкая артериальная гипотензия, повышение температуры |
| Инфаркт миокарда | Сахарный диабет, атеросклероз коронарных артерий, тромбоз венечных сосудов, курение, стенокардия, высокое давление, нарушение липидного обмена, неправильное питание, ожирение | Боль груди длительностью более получаса, не купируемая нитратами, повышение давления с последующим его падением, одышка, возбуждение, тахикардия, повышение температуры |
| Эпилептический статус | Эпилепсия, черепно-мозговые травмы, опухоли, энцефалит, кисты, застой спинномозговой жидкости, диабет, отравления | Низкое давление, нарушение сознания, судороги, рвота, частое сердцебиение, нарушение функции тазовых органов, расширение зрачков, дыхательные расстройства |
| Гипогликемическая кома | Несоблюдение дозировка и кратности введения инсулина и пероральных гипогликемических средств, незнание техники инъекций, пропуски приема пищи | Чувство голода, холодный и липкий пот, слабость, потеря сознания, поверхностное дыхание, сонливость, тремор рук, судороги |
| Тромбоэмболия легочной артерии | Закупорка тромбом глубоких вен, тромбофилия, сердечно-сосудистые заболевания, сепсис, антифосфолипидный синдром | Артериальная гипотензия (давление может быть в норме), обморок, одышка, тахикардия |
Доврачебные методы помощи
При симптомах шока у ребенка нужно вызвать бригаду скорой помощи. При оказании доврачебной помощи алгоритм действий следующий:
- Успокоить и удобно уложить ребенка (на спину). Ноги должны быть немного приподняты.
- Повернуть голову вбок.
- Удалить инородные предметы из полости рта (остатки пищи, протезы).
- Открыть окно или дверь для притока кислорода.
- Прекратить поступление аллергена в организм. При необходимости накладывают жгут выше места укуса насекомого или места инъекции.
- В случае отсутствия пульса (остановки сердца) провести непрямой массаж сердца.
- Начать искусственное дыхание при его прекращении.
Квалифицированная медицинская помощь
После того как оказана первая помощь, проводится медикаментозное лечение. Применяются Адреналин, раствор Димедрола (Тавегил или Супрастин), Дексаметазон или Преднизолон, кристаллоидные и коллоидные растворы, противосудорожные, мочегонные (Фуросемид) и транквилизаторы. Адреналин вводят внутривенно и подкожно. Можно обкалывать область укуса. Могут понадобиться реанимационные мероприятия, тройной прием Сафара и интубация трахеи.

Домашняя аптечка для аллергика
Дома аллергикам нужно иметь аптечку, в которую должны входить:
- раствор Эпинефрина;
- стероидные мази, капли, спреи и кремы;
- антигистаминные средства (блокаторы H1-гистаминовых рецепторов) в форме таблеток и раствора;
- шприцы с иглами;
- препараты, расширяющие бронхи;
- ингалятор;
- раствор Дексаметазона или Преднизолона.
Последствия и возможные осложнения
Последствиями шока могут быть:
- длительная артериальная гипотензия;
- миокардит;
- поражение нервов;
- гепатит;
- рецидивирующая крапивница;
- отек Квинке;
- поражение органа слуха (шум в ушах, снижение слуха) и вестибулярного аппарата;
- астма;
- периартериит;
- гломерулонефрит;
- асфиксия;
- гипоксия мозга;
- летальный исход.
Профилактика анафилактического шока
Чтобы предупредить шок, нужно лечить имеющиеся у ребенка аллергические патологии, исключить его контакт с потенциальными опасными веществами (пылью, пыльцой, пищевыми добавками, лекарствами), ядовитыми насекомыми, предупреждать укусы змей и паукообразных, проводить влажную уборку дома, повышать иммунитет, вести активный образ жизни и обеспечить больному гипоаллергенную диету.
Источник
