Отек колена после остеосинтеза бедра
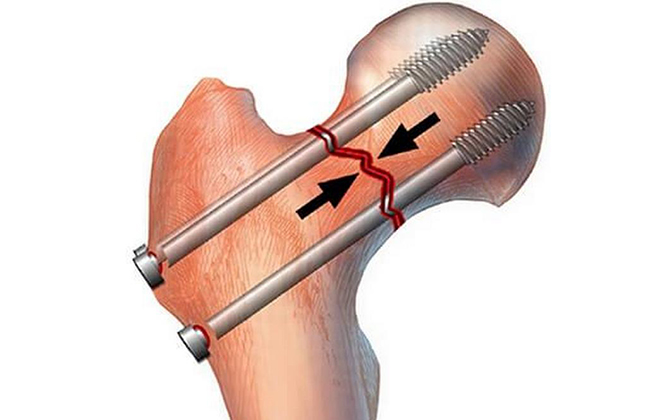
Эндопротезирование тазобедренного или коленного сустава – замена пораженного сочленения искусственным. Патология сустава влечет необратимые последствия в виде ограничения движений вплоть до инвалидности. Пациент вынужден постоянно пить лекарства, которые дают осложнения на почки, печень, органы кроветворения, желудочно — кишечного тракта.
Оперативное вмешательство позволяет купировать боль, восстановить подвижность сустава, предупредить побочные действия медикаментов и инвалидность. Операция с последующей реабилитацией позволяет значительно улучшить качество жизни пациента. Но во время и после хирургического вмешательства возможны осложнения. Одно из самых распространенных последствий – отек ноги.
Что такое отёк
Отёк — скопление жидкости в органах и тканях. Почему это происходит? По механизму образования отеки бывают:
- гидростатические – в результате повышенного давления в капиллярах (при нарушении кровообращения);
- гипопротеинемические – как следствие нарушения метаболизма (при длительном голодании);
- мембраногенные – обусловлены воспалительными процессами, что ведет к повышению проницаемости капилляров.
По локализации отеки делятся на:
- местные – в определенной области организма;
- общие – охватывают все органы.
Сначала развивается предотек – значительное накопление жидкости в организме, затем формируется собственно отек, который виден невооруженным глазом (после надавливания остаётся ямка).
Накопление жидкости происходит вследствие гормональных нарушений. При заболеваниях внутренних органов происходит повышенная выработка гормона альдостерона, в результате в тканях организма задерживаются ионы натрия и, как следствие, – жидкость.
Параллельно с этим процессом увеличивается выработка вазопрессина – антидиуретического гормона, что ведет к повышению всасываемости воды в канальцах почек и развитию отека. Отечные ткани после операции по замене ТБС горячие наощупь, гиперемированы, ощущается болезненность при дотрагивании.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Почему отек появляется после эндопротезирования
Отек после операции может появиться по следующим причинам:
- Гематогенная – проникновение в кровь патогенных микроорганизмов при инфицировании оперированного места, вызывает воспаление, сопровождающееся болью и отечностью тканей.
- Лимфогенная – инфекция попадает в лимфатические узлы, что ведет к воспалению и отекам.
- Тромбоз вен нижних конечностей – обусловлен застоем крови из-за неподвижности суставов.
- Повреждение протеза или изменение его положения – в результате падения, удара.
- Отторжение протеза организмом – несовместимость материалов, из которых изготовлен протез, с тканями организма, что ведет к воспалению и отечности.
Последняя причина встречается довольно редко, так как постоянно проводятся исследования новых материалов для протезирования, которые обеспечивают максимальную прочность, совместимость и безболезненность. Протезы изготавливают из специальных металлических сплавов, керамики и сверхпрочного полиэтилена. Отторжение возникает лишь при индивидуальной реакции организма на компоненты протеза.
Основная причина отека это повреждение тканей и мелких сосудов во время операции, поэтому полное отсутствие отека после хирургии невозможно!
Факторы риска возникновения отека
Факторами, провоцирующими развитие отеков после операции, являются:
- возраст старше 60 лет;
- воспалительные процессы в организме;
- предшествующие операции на тазобедренном суставе;
- хронические формы соматических, эндокринных, системных заболеваний;
- повторная замена сустава.
Что делают в условиях стационара для предотвращения или уменьшения отека
Во избежание возникновения отеков, в условиях стационара осуществляют следующие мероприятия:
На этапе подготовки к операции:
- проведение терапии хронических болезней до достижения полной ремиссии;
- клинический осмотр больного, проведение лабораторной и инструментальной диагностики для исключения воспалительных процессов;
- за 2 ч применяют антибиотики широкого спектра действия, действующие на возбудителей многих инфекций;
- за 12 ч до операции назначают антикоагулянты – средства, разжижающие кровь (гепарин) для профилактики тромбоза;
- тщательная дезинфекция операционной.
Во время операции – высокопрофессиональное проведение с минимальной травматичностью в стерильных условиях. Индивидуальный подбор протеза с учетом возраста, состояния пациента. Протез должен быть изготовлен из материалов, оптимально совместимых с тканями организма. Протезирование необходимо провести так, чтобы не была нарушена целостность имплантанта, не возникло инфицирование и воспаление.
В послеоперационном периоде:
- продолжение терапии антибиотиками и антикоагулянтами еще 5 — 7 дней после вмешательства;
- начало реабилитации с первых суток во избежание застоя крови и развития отеков – ЛФК, физиотерапии, дыхательной гимнастики;
- профессиональная обработка раны с целью предупреждения инфицирования;
- в случае появления отеков (обычно на 2 — 3 день) – устранение причины, приведшей к проблеме, применение мочегонных средств, мазей и гелей, снижающих отечность, специальный комплекс лечебной гимнастики;
- специалистами проводится лимфатический дренаж — чередование легкого поглаживания кожи и глубокого массажа лимфоузлов;
- обучение пациента выполнению ЛФК в домашних условиях, информирование о возможных осложнениях и мерах профилактики для их предотвращения.
Компрессионные манжеты для предотвращения отека и тромбоза.
Что делать в домашних условиях
После операции по замене ТБС, при отсутствии осложнений больного выписывают на 8 – 10 день. Если отек к этому времени сохраняется, в домашних условиях необходимо проводить комплексное лечение, включающее медикаментозную терапию, народные средства, ЛФК, массаж и диету.
Традиционное лечение включает прием диуретиков (Верошпирон, Фуросемид, Диакарб). При этом необходимо учитывать, что кроме Верошпирона (калийсберегающего), остальные препараты этой группы вместе с жидкостью выводят калий. Поэтому одновременно назначаются препараты, содержащие калий (Калия оротат, Аспаркам). Лекарства принимают внутрь по специальной схеме, при выраженных отеках делают инъекции.
Местно показаны мази и гели, нормализующие циркуляцию жидкости в тканях (Троксевазиновая, Гепариновая мази, Эссавен гель).
Из средств народной медицины применяются отвары, настои, компрессы, ванночки. Народные средства являются лишь дополнением к основной терапии. Перед применением средств народной медицины надо проконсультироваться с врачом.
Лечебная гимнастика и массаж
Комплекс ЛФК подбирается индивидуально для каждого пациента специалистами в стационаре. Сложность упражнений зависит от этиологии отека, степени тяжести операции, состояния и возраста пациента. При выписке комплекс продолжают проводить дома. Общие правила:
- выполнять упражнения в медленном и плавном темпе;
- сочетать упражнения с дыхательной гимнастикой во избежание отека легких;
- делать гимнастику в первые дни только на спине, а после – сидя в кровати.
- ежедневно ходить дома босиком 10-15 мин, чередуя с поднятием на носки.
Дополнением к лечению отека служит массаж, способствующий нормализации кровообращения. Классический – улучшает отток лимфы, повышает дренажные свойства межклеточной ткани. Холодный проводится кубиками льда и лечебными травяными отварами.
Рекомендации при отеке
Для достижения оптимального эффекта, необходимо следовать таким рекомендациям:
- Соблюдать диету – уменьшить соленое и острое, задерживающее жидкость в организме, добавить фрукты и овощи, имеющие мочегонный эффект. Если хорошая переносимость – есть больше кисломолочных продуктов. Есть через равные промежутки времени, без больших интервалов, небольшими количествами.
- Держать отечную ногу в приподнятом положении.
- Уменьшить физическую нагрузку на ТБС.
- Не делать горячие ванны, провоцирующие отечность, принимать контрастный душ, улучшающий кровообращение.
- Стараться избегать прямых солнечных лучей.
- Носить удобную обувь.
- Использовать компрессионный трикотаж (носки, колготы), улучшающий кровообращение в конечностях.
- Исключить употребление алкоголя.
При сохранении отека более месяца, несмотря на принятые терапевтические меры; при присоединении температуры и других признаков воспаления необходимо немедленно обратиться к врачу.
Источник
Хруст в колене после остеосинтеза бедра
1) 29 лет
2) женский
3) 165
4) 98
5) работа в основном сидячая, но с периодическими вылазками на чердаки, в поля, под мосты и проч. с целью фотофиксации объектов и мероприятий, активный путешественник.
6) нет
7) в целом на здоровье не жалуюсь, ттт
8) 1 марта этого года попала в ДТП (производственная травма, машина Газель – лобовое столкновение).
9) В результате получила: закрытый неосложненный оскольчатый перелом средней-нижней 1/3 левого бедра со смещением. Рвано-ушибленная рана левой голени. Шок 1 степени.
01.03.13 сделана операция: ПХО раны левой голени, Стабилизация левого бедра в КДА МКЦ. 07.03.13 сделана вторая операция: Демонтаж КДА, Закрытый блокируемый ретроградный интрамедуллярный остеосинтез левого бедра стержнем Деост.
Колено разрабатывать начала на следующий день после операции – спускала с кровати и нога «отвисала» вниз. Выписалась из стационара 23.03.13г. Продолжила амбулаторное лечение в местной поликлинике. Сейчас колено сгибается самостоятельно градусов на 85, разгибается полностью.
10. Недавно вернулась из санатория, где неудачно приземлилась на сломанную ногу, потянула связки, там сделали рентген, травматолог из санатория повреждений не обнаружил, а хруст списал на артроз.
Снимки сделаны в конце июня:
[Ссылки доступны только зарегистрированным пользователям ]
[Ссылки доступны только зарегистрированным пользователям ]
[Ссылки доступны только зарегистрированным пользователям ]
[Ссылки доступны только зарегистрированным пользователям ]
В целом боли не беспокоят, только «на погоду» или после длительной ходьбы, поврежденное колено в обхвате на 3 см. больше здорового, небольшой отек остается. Колено начало хрустеть уже давно, при пассивном сгибании-разгибании (когда кто-то разгибает) хруста не слышно, или он незначительный, но когда сама начинаю сгибать ногу (а особенно разгибать, что пока дается с трудом) слышен звонкий хруст (скрежет) и появляются неприятные ощущения и движения в колене. В настоящее время все еще нахожусь на больничном, занимаюсь ЛФК, сгибаю колено, кручу педали на тренажере и плаваю.
Хирург в поликлинике никак не реагировал на хруст, говорил, что это нормально. Вот только он ушел в отпуск и новый хирург сказал, что хруст может быть из-за стержня, а значит, его нужно вынимать. Когда я выписывалась из больницы, мой травматолог сказал, что этот стержень на всю жизнь и что вынимать его намного сложнее, чем ставить, я в принципе с этим смирилась. Он видел снимки после санатория и написал, что свежих повреждений нет, стержень стоит крепко, перелом срастается хорошо, соответственно срокам, а колено хрустит в связи с конфликтом конца стержня в суставе с крестообразными связками. А еще подписал, что рекомендуется удаление стержня в срок не ранее 1 года после операции, после полной консолидации перелома. Теперь не знаю, что думать и к чему готовиться, поэтому прошу вас посмотреть снимки, вдруг действительно что-то не так, какие могут быть последствия, действительно стержень необходимо удалять?
Заранее благодарна!
Источник
Для фиксации фрагментов перелома большеберцовой и малоберцовой кости используют специальные приспособления. Одним из послеоперационных осложнений является тугоподвижность коленного сустава после остеосинтеза голени.
Особенности лечебной процедуры
Остеосинтез проводится при сложных переломах голени. В процессе операции сломанные кости в правильном положении надежно фиксируются при помощи пластин, стержней, спиц, проволоки и винтов. Приспособления выполнены из нержавеющей стали, хромо никелевых и титановых сплавов. А также это могут быть искусственные материалы, рассасывающиеся в теле.
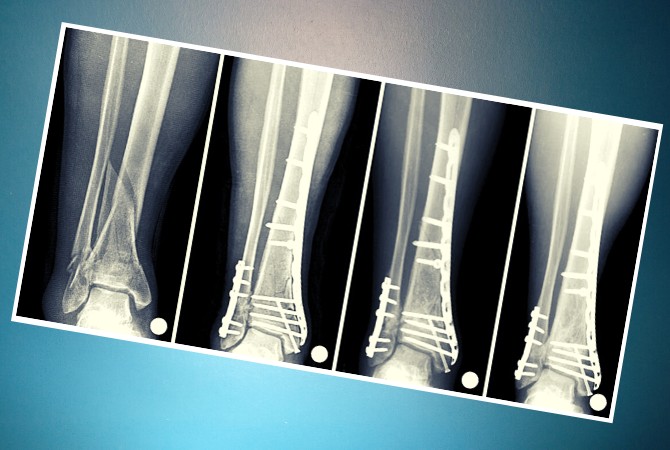
Рентгеновский снимок перелома костей голени и остеосинтез
Операцию остеосинтеза выполняют через 2-3 дня после травмы. При тяжелом общем состоянии пациента, через 2-3 недели. Успех манипуляции зависит от сохранности костных отломков, их точного сопоставления. С минимальным повреждением мягких тканей и сохранением кровоснабжения в месте перелома. Правильно спланированным восстановительным периодом.
Есть несколько способов фиксации отломков:
- Репозиционный предусматривает удержание костей в нужном положении без последующей нагрузки на конечность. После операции на ногу накладывают гипсовую повязку или лонгету.
- Функционально-стабильный метод оказывает хороший укрепляющий эффект и возможность двигать конечностью. В первый период минимальная нагрузка, затем постепенно увеличивается до полной.
Осложнение после операции
Тугоподвижность или контрактура возникает у 7-38% больных после повреждения костей и связок, формирующих коленный сустав. Реже патология появляется из-за длительной иммобилизации конечности в послеоперационный период.
Другие причины тугоподвижности в результате перелома костей:
- образование рубцов на мышцах бедра и голени;
- костные препятствия, рубцово-спаечный процесс в полости сустава и окружающих его тканях;
- перерождение мышечной ткани в рубцовую в результате неправильно сросшегося перелома или формирования ложного сустава;
- развитие остеомиелита.
В зависимости от недостатка тех или иных движений, контрактуры колена бывают сгибательные, разгибательные и смешанные. Чтобы не допустить появления контрактур, на 2-3 день после остеосинтеза пациенту показаны физические упражнения.
Периоды реабилитации
Все мероприятия направлены на восстановление функций коленного сустава и устранение тугоподвижности. Срок периода зависит от сложности полученной травмы, возраста человека, положительного настроя и неукоснительного выполнения назначений и рекомендаций доктора. Весь этап, начиная от операции и до полного восстановления функций конечности, условно делится на несколько частей.
Медицинская реабилитация
Она продолжается от 3 до 5 дней. В это время нужен постельный режим, конечность должна быть приподнята. Пациенту выполняют перевязки. Швы снимают через 2 недели. Для предупреждения контрактур используют шину. Она позволяет изменять угол сгибания ноги в коленном суставе. Для предупреждения развития пневмонии назначают дыхательную гимнастику.
Физиотерапия – это неотъемлемая часть реабилитационного периода. Лечение снижает боль, уменьшает отеки, способствует заживлению раны и сращиванию костей, предупреждает атрофию мышц и появление контрактур.
В условиях стационара пациенту делают следующие процедуры:
- для формирования витамина D назначают ультрафиолетовое облучение;
- снимает отечность тканей и воспаление процедура УВЧ;
- электрофорез с кальцием способствует срастанию костей;
- аппликации с парафином и лечебные грязи.
Для здоровой конечности и дистальных суставов прооперированной ноги показан общеукрепляющий комплекс. Для коленного сустава назначают изометрические упражнения и идеомоторную гимнастику. Это мысленное прорабатывание элементов тренировки. При этом мозг посылает определенные импульсы, и мышцы приходят в тонус.
Мобилизационный период
Этот этап длится с 5 дня и до консолидации перелома и появления костной мозоли. Если был произведен стабильно-функциональный остеосинтез, допустимы активные движения в умеренных количествах. Для устранения тугоподвижности расширяют двигательный режим, гимнастику дополняют легкими упражнениями. Выполнять их следует с осторожностью, до появления слабой боли. Через несколько дней можно добавить упрощенный вариант упражнений с сопротивлением.

Остеосинтез кости
После снятия иммобилизующего устройства пациент должен ходить. Рекомендации по нагрузке врач травматолог дает в индивидуальном порядке. Все зависит от вида оперативного вмешательства, тяжести реабилитационного периода, присутствия болевых ощущений, веса и возраста пациента.
Для устранения отека и улучшения кровотока полезны растирания. Их делают с использованием медикаментозных мазей, специальных кремов, а также пихтового или кедрового масла. Средство втирают в кожу разминающими и поглаживающими движениями.
Для предупреждения контрактур в домашних условиях можно делать массаж, при условии, что нет тромбоза. Предварительно необходима консультация флеболога и дуплексное сканирование вен нижних конечностей.
Через 4-5 недель включают занятия в бассейне. Учитывая физические свойства воды, выполнять упражнения в ней намного легче. Продолжительность комплекса полчаса, количество повторов упражнений до 12 раз. Комфортная температура не ниже 30°С. Движения делают медленно, лежа на спине или животе, придерживаясь рукой за бортик. Можно выполнять ходьбу в воде, учитывая разрешенную нагрузку на ногу.
Правильное питание
Не последняя роль отводится рациональному питанию. Иммобилизация нарушает стабильное кровообращение, и поврежденные кости не получают важные элементы. Поэтому в рацион должны входить продукты, богатые кальцием и кремнием. Это редис и репа, черная смородина и малина, груши.
А также:
- молоко и творог;
- из орехов лучше лесные, можно кунжут;
- бобовые – это соя, фасоль, в том числе и стручковая;
- цветная капуста и другие зеленые овощи;
- фрукты, особенно хурма;
- хлеб с отрубями.
В зимний и ранний весенний период можно использовать аптечные комплексы с обязательным содержанием витамина D, C, E и группы B.
Восстановление навыков
Период длится от начала консолидации и до полного выздоровления. В это время больные могут ходить без костылей. Реабилитация направлена на укрепление мышц, восстановление координации движений, возвращение к выполнению работ по дому или профессиональным навыкам. На смену лечебной физкультуре приходит механотерапия. Это упражнения на маятниковых аппаратах и блоках, велотренажерах. Если самочувствие не нарушено, постепенно наращивают нагрузки.
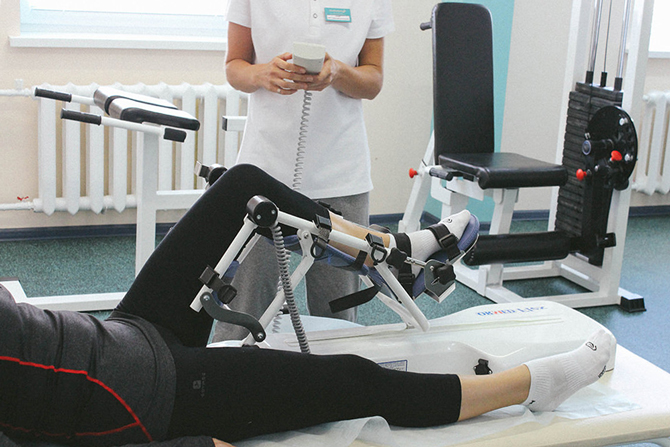
Аппарат механотерапии для реабилитации после остеосинтеза
После клинического и рентгенологического подтверждения срастания перелома и восстановления функций конечности, необходима повторная операция по удалению металлических конструкций из организма. Процедуру проводят через 8-10 месяцев. В противном случае возможно обрастание металлических частей мягкими тканями. Швы снимают через 2 недели. После этого разрешены привычные физические нагрузки. Полное выздоровление при остеосинтезе голени происходит через 12-18 месяцев.
Восстановительный период после операции – важный момент в процессе выздоровления. Он требует не только времени, но значительных физических и моральных усилий. Страх повторного перелома снижает двигательную активность. Чтобы быстрее вернуть былую подвижность, следует неукоснительно соблюдать правила реабилитации.
Как происходит реабилитация колена после операции, смотрите в видео:
О супрапателлярном бурсите коленного сустава писали ранее в статье.
Источники:
- https://лечим-суставы.рф/tugopodvizhnost-kolennogo-sustava-posle-osteosinteza-goleni-shtiftom/
- https://sustavy-info.ru/tugopodvizhnost-kolennogo-sustava-posle-osteosinteza-goleni-shtiftom/
- https://artrozamnet.ru/reabilitaciya-posle-osteosinteza/#p003
- https://otnogi.ru/travmy/vosstanovlenie-posle-pereloma-goleni.html#i-2
- https://www.zao-orto.ru/rehabilitation-after-osteosynthesis
- https://nogostop.ru/golen/osteosintez-goleni.html
Источник
