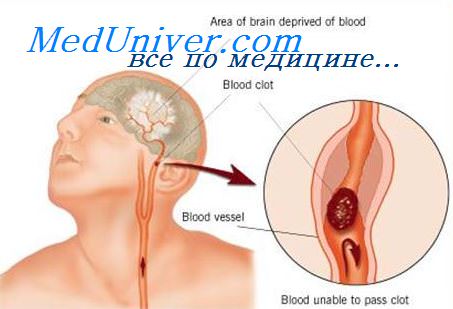
Отек головного мозга при кишечной инфекции

Сосудистые заболевания головного мозга и кишечные инфекции. ОНМК и кишечные инфекцииИногда приходится дифференцировать острые кишечные инфекции от некоторых сосудистых заболеваний головного мозга — субарахноидального кровоизлияния, ОНМК или ПНМК в вертебробазилярной области. В литературе имеются указания на сложность диагностики в этих ситуациях. Нами наблюдались больные, направленные в инфекционную больницу с диагнозом пищевой токсикоинфекции, у 12 из которых было диагностировано субарахноидальное кровоизлияние, у 15 — ОНМК и у 12 — ПНМК. К группе сосудистых заболеваний головного мозга надо отнести и кризовое течение гипертонической болезни (ГБ). Нами наблюдались 106 больных с гипертоническими кризами (ГК), в том числе 89 — с ГК 1-го типа и 17 — с ГК 2-го типа. Больные с субарахноидальным кровоизлиянием были в возрасте от 30 до 70 лет (9 женщин и 3 мужчин). В анамнезе у 3 больных был хронический алкоголизм, у 2 — перенесенные психические травмы. Начало болезни во всех случаях было острым. Пациенты поступали чаше всего на 2—3-й день болезни. Рвота и тошнота отмечались у всех больных, поноса не было, повышение температуры тела наблюдалось у 6 больных (преобладал субфебрилитет). На боль в области живота никто из наблюдаемых не жаловался. При поступлении в стационар у 8 из 12 больных зарегистрирован отчетливо выраженный менингеальный синдром, у 4 наличие этого синдрома вызывало сомнение. При люмбальной пункции у всех пациентов была выявлена кровь в цереброспинальной жидкости, диагностировано субарахноидальное кровоизлияние. Эти больные были переведены в нейрохирургический стационар.
OHMК в вертебробазилярном бассейне было выявлено у 15, ПНМК —у 12 больных. Возраст наблюдаемых пациентов (5 мужчин и 22 женщины) колебался от 40 до 75 лет. Больные чаще всего поступали на 2—4-й день болезни в тяжелом состоянии. Начало заболевания у 22 больных было острым, у 5 — постепенным. При ОНМК в вертебробазилярном бассейне отмечались головная боль, тошнота и повторная рвота, слабость, нарушение зрения, дыхания и сердечной деятельности, нередко — артериальная гипотензия. Диарея беспокоила 3 больных, стул был не более 5 раз в сутки. При ПНМК в вертебробазилярной области отмечались головная боль, тошнота, повторная рвота, ощущение слабости и недостатка воздуха, вазомоторные реакции, нарушения конвергенции и кратковременные расстройства сознания. Все указанные проявления болезни прошли в течение 1 сут. Диарея продолжительностью 2 сут беспокоила лишь 2 больных (стул был не более 5 раз в сутки). Бактериологические исследования кала у этих пациентов были отрицательными. К группе ПНМК многие исследователи относят гипертонические кризы ГК. Нами наблюдались 106 пациенток, направленных в стационар с диагнозом пищевой токсикоинфекции, у которых был также ГК (в возрасте 40—50 лет — 8, 51 год — 60 лет — 20, 61 год — 70 лет — 48, свыше 70 лет — 30). Во всех случаях регистрировалось острое начало болезни. Основные симптомы: головная боль (у 106 больных, из них у 39 — разлитая, у 67 — локализованная в затылочной или заднешейной области), тошнота (у 105 больных), рвота (у 104 больных, из них у 21 — однократная, у 83 — многократная), диарея (у 18 больных) — не более 5 раз в сутки. У подавляющего большинства кал имел консистенцию жидкой каши; боль в области живота (у 5), озноб (у 92 больных), повышение температуры тела до 37,5 °С (у 24), головокружения (у 93 — в 88 случаях Усиливались при перемене положения головы), нарушения координационных проб (у 33), статическая атаксия (у 33), шум в ушах (у 14), нистагм (преимущественно горизонтальный) — у 15 больных. На боль в области сердца сжимающего характера жаловались 5 пациентов, у 35 систолическое АД было выше 200 мм рт.ст., у 19 больных пульсовое АД превышало 100 мм рт.ст., у 21 было менее 60 мм рт.ст. ГК 1-го типа был диагностирован у 69 больных (65,1 %) и 2-го типа — у 32 (30,2 %). У 5 пациентов (4,7 %) отмечался гипертонический кардиальный криз, что подтверждалось динамикой клинической картины болезни и изменениями на ЭКГ. Бактериологические исследования кала во всех случаях были отрицательными. Успешное проведение дифференциальной диагностики между сосудистыми заболеваниями головного мозга и пищевыми токсикоинфекциями позволяет провести в указанных жизнеопасных состояниях своевременную рациональную терапию. Надо иметь в виду, что пищевые токсикоинфекции могут быть фактором риска возникновения ГК при гипертонической болезни. — Также рекомендуем «Пиелонефрит и кишечные инфекции. Синдром мальабсорбции и инфекции» Оглавление темы «Кишечные инфекции и хирургическая патология»: |
Источник
Категория: Инфекционные
Отек мозговой ткани является неспецифической реакцией на различные поражения головного мозга травматического, гипоксического и токсического происхождения. Синдром отека вещества головного мозга наблюдается при многих инфекционных заболеваниях. Наиболее часто он осложняет нейроинфекции: вирусный энцефалит (клещевой, японский, коревой), бактериальный и вирусный менингит различной этиологии и пр. При всех инфекционных заболеваниях, сопровождающихся выраженной интоксикацией, можно ожидать развития отека мозга, например при менингококцемии, гриппе, пневмонии, лептоспирозе и некоторых других.
Клиническая картина отека мозга характеризуется большой вариабельностью, зачастую маскируясь клиническими проявлениями основного заболевания. При одних инфекционных болезнях отек развивается бурно и имеет яркие клинические признаки (менингит, грипп), при других — более медленно, исподволь (малярия, коревой энцефалит). Диагностика во втором случае более сложна, особенно в ранних стадиях, на догоспитальном этапе.
Основным признаком диффузного отека мозга является нарушение сознания — от легкой дезориентации и заторможенности до глубокой комы. Если сознание сохранено, больные жалуются на сильную головную боль (ведущая жалоба независимо от основного заболевания), отмечается многократная рвота, светобоязнь, часто наблюдается психомоторное возбуждение — признаки внутричерепной гипертензии.
При объективном исследовании больных, как правило, выявляются гиперемия кожных покровов преимущественно лица и шеи, цианоз или акроцианоз. Дыхание учащено до 30— 40 в минуту, глубина его снижена.
Изменения со стороны сердечно-сосудистой системы характеризуются приглушенностью или глухостью сердечных тонов, пульс частый — до 120 в минуту, иногда отмечается экстрасистолия. Брадикардия — известный признак внутричерепной гипертензии — в практике инфекционных болезней, осложненных отеком головного мозга, почти не встречается. АД, как правило, повышено, и это повышение является не патологической, а защитной реакцией организма, направленной на сохранение мозгового кровотока на оптимальном уровне, поэтому применение сосудорасширяющих препаратов на первом этапе лечения отека мозга не показано.
Могут наблюдаться как непроизвольное мочеиспускание, так и рефлекторная задержка мочи, и следует помнить, что при бессознательном состоянии больных необходимо определять (перкуторно) состояние мочевого пузыря.
Внутричерепное давление, регистрируемое во время спинномозговой пункции, повышено, ликвор вытекает струей.
Если отек мозга своевременно не купирован, то неизбежно развивается вклинение его с ущемлением продолговатого мозга между миндаликами мозжечка в большом затылочном отверстии с нарушением жизненно важных функций. Первые признаки этого процесса — нарушение ритма дыхания (дыхание типа Чейна—Стокса), усиление цианоза. Характерно шумное поверхностное дыхание с участием вспомогательной мускулатуры в результате обструкции верхних дыхательных путей при западении языка, параличе надгортанника, скоплении слизистого секрета. Иногда наблюдается редкое поверхностное дыхание или внезапная его остановка без предшествующих нарушений. АД становится лабильным с наклонностью к значительному снижению. Часто развивается судорожный синдром, появляются пирамидные знаки, иногда моно- и гемипарез, в ряде случаев повышается температура. Смерть наступает от остановки дыхания.
Таким образом, своевременная и правильная диагностика отека головного мозга при инфекционных заболеваниях очень важна, причем адекватное лечение необходимо начинать уже на догоспитальном этапе, продолжая его в отделениях интенсивной терапии, куда больных предпочтительно доставлять на специализированных машинах скорой помощи.
Комплексное лечение отека мозга должно быть направлено на ликвидацию причин, его вызвавших, снижение внутричерепного давления и уменьшение гидрофильности мозговой ткани, улучшение церебральной циркуляции, нормализацию метаболизма и снижение энергетических потребностей мозга, уменьшение проницаемости гематоэнцефалического барьера.
Наиболее эффективными средствами дегидратации являются осмотические диуретики — маннитол и мочевина.
Мочевину назначают внутривенно в виде 30% раствора в 5—10% растворе глюкозы из расчета 1,0—1,5 г на 1 кг массы тела больного. Максимальный эффект наблюдается через 30—60 мин после введения. Дегидратационное действие мочевины сохраняется не более 6 ч, а затем развивается регидратация мозга, и к 12— 18-му часу внутричерепное давление возвращается к исходному уровню. Вторичное повышение внутричерепного давления, так называемый «феномен отдачи», объясняется постепенным накоплением мочевины в ткани мозга и снижением ее концентрации в плазме, изменением направления осмотического градиента.
Маннитол обладает рядом преимуществ перед мочевиной. Он не вызывает азотемии, не противопоказан при поражении почек и не приводит к столь выраженной «отдаче» внутричерепного давления. Маннитол применяют в дозе 1,0—1,5 г на 1 кг массы тела в 10—20% физиологическом растворе. Осмотические диуретики следует вводить сравнительно быстро— в течение 30—40 мин. При введении маннитола отмечается еще более выраженное увеличение диуреза, чем при введении мочевины (не следует забывать о катетеризации мочевого пузыря во избежание его перерастяжения), давление спинномозговой жидкости понижается на 50— 90% и исходного уровня может достигнуть через 4—8 ч. О «феномене отдачи» и его сроках при применении осмотических диуретиков необходимо помнить, чтобы своевременно корригировать лечение.
Для борьбы с отеком мозга и внутричерепной гипертензией широко и с успехом применяют мочегонные препараты. В настоящее время наиболее распространен фуросемид (лазикс). Механизм его дегидратационного действия связан с усилением выделения воды почками в результате блокады реабсорбции натрия, сгущением крови, повышением ее осмотического и онкотического давления с последующим отвлечением воды из отечного мозга. Лазикс вводят внутривенно или внутримышечно в средней дозе 40—60 мг в день.
Проведение дегидратационной терапии без ликвидации причин, определяющих развитие отека мозга (у инфекционных больных это в первую очередь интоксикация и гипоксия), малоэффективно. Поэтому параллельно с введением дегидратационных средств необходима дезинтоксикация. С этой целью широко применяют изоэлектролитные кристаллоидные растворы (трисоль, ацесоль, хлосоль, квартасоль), которые содержат в достаточном количестве ионы нация, столь необходимые при форсировании диуреза, так как в этом случае всегда развивается дефицит калия.
Для купирования гипоксии в ряде случаев бывает достаточно обеспечить проходимость верхних дыхательных путей введением ротоглоточной трубки и эвакуацией секрета. При недостаточной эффективности этих способов рекомендуется дополнительная оксигенация через носовые катетеры или интубация трахеи.
Улучшение мозгового кровообращения у больных с отеком мозга достигается введением сосудорасширяющих и тонизирующих средств (2,4% раствор эуфиллина по 10 мл 2—3 раза в сутки, внутривенно никотиновая кислота, хлорид кальция) и препаратов, улучшающих реологические свойства крови (реополиглюкин, гемодез)..
Снижение энергетических потребностей мозга лучше всего достигается как можно более ранней краниоцеребральной гипотермией с помощью пузырей со льдом на голову и область шеи (на сонные артерии). Из медикаментозных средств подобным образом действует оксибутират натрия, который снижает чувствительность мозга к гипоксии, одновременно оказывая наркотическое и противосудорожное действие. Его вводят внутривенно или внутримышечно в дозе 50—80 мг на 1 кг массы тела в виде 20% раствора 3—4 раза в сутки.
Для пополнения энергетических ресурсов мозга назначают 5% глюкозу с инсулином и хлористым калием, АТФ, панангин и кокарбоксилазу. Инсулин способствует проникновению калия и глюкозы в клетку, панангин содержит ионизированный калий, который легче усваивается. При лечении отека мозга все шире назначают кортикостероидные гормоны. Они стабилизирующе действуют на стенку капилляра, снижая ее проницаемость, положительно влияют на церебральную микроциркуляцию, нормализуют функцию клеточных мембран, препятствуют накоплению воды и ионов натрия в ткани мозга. Синтетический препарат дексаметазон, который в 7 раз активнее преднизолона, является одним из лучших гормональных средств в этих случаях, поскольку не приводит к задержке воды и солей. Лечение начинают с внутривенного введения 8 мг этого препарата, а затем назначают его по 4 мг внутримышечно через 4—6 ч. Терапевтический эффект начинает проявляться через 12—18 ч, достигая максимума через несколько дней.
Развитие острой дыхательной недостаточности, сопровождающей отек головного мозга, усугубляет его и ведет к повышению внутричерепного давления. При появлении малейших признаков нарушения ритма дыхания следует прибегнуть к. искусственной вентиляции легких. С помощью гипервентиляции удается снизить внутричерепное давление на 25—30%. При лечении отека мозга у инфекционных больных важное место должны занимать мероприятия, воздействующие на проницаемость сосудов, которая под воздействием токсинов почти всегда увеличивается. Из лекарственных препаратов в этих целях показаны нейроплегики (аминазин, пропазин, дроперидол) в сочетании с антигистаминными препаратами (димедрол, супрастин, пипольфен), которые усиливают терапевтическую эффективность нейроплегиков и уменьшают их побочное действие.
Следует отметить, что эффект нейро- и ганглиоплегиков не ограничивается лишь влиянием на тонус и проницаемость сосудов. Помимо снижения фильтрационного давления в капиллярах и понижения потребления кислорода, в особенности в сочетании с охлаждением, они, по-видимому, оказывают также действие на обмен ионов внутри- и внеклеточной жидкости.
Таким образом, успешное купирование угрожающего жизни синдрома — отека головного мозга при инфекционных болезнях возможно только путем комплексного лечения. В случаях отсутствия рекомендованных лекарственных средств необходимо использовать в качестве временной помощи тот минимум медикаментов и мероприятий, которыми располагает медицинский пункт или машина скорой помощи. Это сернокислая магнезия, глюкозоновокаиновая смесь, эуфиллин, мочегонные препараты, регионарное охлаждение головы. Лекарственные препараты предпочтительно вводить внутривенно для более быстрого эффекта.
В сопроводительном документе для госпитализации больного необходимо указать не только дозы, но и время введения лекарств. Больные с отеком головного мозга госпитализируются в отделения или палаты интенсивной терапии инфекционных больниц, минуя приемное отделение.
Источник
В клинике инфекционных болезней регистрируется 2 типа острых церебральных расстройств, являющихся наиболее частыми неотложными состояниями:
1. характеризующиеся нарушением сознания с развитием прекомы и комы;
2. протекающие с нарушениями микроциркуляции в церебральных сосудах с возникновением отёка – набухания головного мозга, повышением внутричерепного давления и гипертензивным синдромом.
Оба эти состояния патогенетически взаимосвязаны и взаимозависимы. С одной стороны отёк мозга, сопровождаясь расстройствами микроциркуляции в церебральных сосудах, ухудшает условия энергообеспечения, что способствует формированию комы, с другой, всегда развивающаяся при коматозных состояниях церебральная гипоксия приводит к нарастанию РаСО2 ацидоза, вазодилатации и, в конечном счёте, к ухудшению условий венозного оттока из полости черепа.
Возникающий «порочный круг» определяет прогрессирование церебральных расстройств. В клинической практике при тяжёлом и особо тяжёлом течении инфекции болезней признаки прекомы и комы, и отёка мозга нередко выявляется в их сочетании.
Понятие отёк-набухание головного мозга (ОНГМ) соответствует сочетанному развитию 2-х процессов – собственно отёка с накоплением жидкости в межклеточных пространствах мозга и набуханием клеток в результате задержки в них натрия, увеличивающего объём внутриклеточной жидкости. Отёк локализуется преимущественно в белом, а набухание в сером веществе головного мозга. Формирование ОНГМ связано с прогрессирующим расстройством церебральной микроциркуляции в сочетании со снижением онкотического давления плазмы. В зависимости от характера основного заболевания может преобладать цитотоксический и вазогенный отёк мозга, которые могут явиться как компонентами, так и последовательными стадиями одного процесса.
В начальных стадиях своего развития ОНГМ является защитной реакцией в ответ на повреждение, т.к. гипергидратация уменьшает концентрацию токсинов. Однако, прогрессирование процесса приводит к резкому повышению внутричерепного давления и развитию дислокационных явлений, которые, воздействуя на центры мозга, могут вести к нарушению жизненно-важных функций и даже смерти больного. Этим объясняется необходимость своевременной интенсивной терапии ОНГМ.
Этиопатогенез.ОНГМ может развиваться при очень многих патологических процессах. В клинике инфекционных болезней ОНГМ возникает в основном при нейроинфекции (менингоэнцефалитах, энцефалитах, менингитах различной этиологии), протекающей с обширными воспалительными изменениями в мозге и мозговых оболочках, с повышенной продукцией цереброспинальной жидкости и развитием внутричерепной гипертензии, с повышением проницаемости гематоэнцефалического барьера, токсическим поражением вещества мозга, нарушением мозгового кровообращения, особенно микроциркуляции, нарушением ликвородинамики, гипоксией мозга.
ОНГМ закономерно развивается как при менингококковых менингитах, так и при тяжёлом течении первичных неменингококковых гнойных менингитах, а также практически при всех вирусных энцефалитах – арбовирусных, герпетических, коревых и др. В отличие от вирусных энцефалитов менингиты, как правило, протекают легче, не вызывая ОНГМ.
На втором месте по частоте развития ОНГМ стоят гипертоксические формы гриппа, протекающие с резко выраженным нейротоксикозом. Развивающийся при этом церебральный васкулит протекает с выраженными расстройствами микроциркуляции. Близкие механизмы патогенеза определяют угрозу развития ОНГМ при тяжёлом течении ГЛПС, сыпного тифа, а также при септических процессах.
Третью группу составляют острые кишечные инфекции – сальмонеллёз, дизентерия и др., — при тяжёлом течении которых может развиться ОНГМ. Патогенез ОНГМ в этом случае связан с резко выраженной общей интоксикацией с избирательным гипернейротоксикозом.
Четвёртую группу составляют заболевания с преимущественным поражением выделительных органов с развитием острой печёночной или почечной недостаточности. Причинами острой печёночной недостаточности могут стать вирусы гепатита А, В, С, D, Е, а также вирусы герпеса, цитомегаловирус, вирус инфекционного мононуклеоза, простого и опоясывающего лишая, коксаки, кори.
Наиболее часто ОНГМ развивается при фульминантной форме вирусных гепатитов, осложнённой печёночной энцефалопатией. Патогенез развития последней обусловлен массивным некрозом печени, при котором в процессе аутолиза гепатоцитов образуются церебротоксические вещества (низкомолекулярные жирные кислоты, пировиноградная кислота, фенол и др.), вызывающие расстройства ЦНС, а также с накоплением кишечных аутотоксинов (аммиака, фенола, индола и др.), вследствие выпадения нейтрализующей функции печени. Угнетение процессов окислительного фосфорилирования со снижением синтеза фосфорных соединений и падением биоэнергетического потенциала церебральных клеток сопровождается нарушением окислительных процессов и приводит к развитию церебральной гипоксии и гипогликемии. Полная дезинтеграция биологических мембран церебральных клеток приводит к нарушению соотношения электролитов (со снижением калия в клетках) и сдвигом КОС (гипокалиемический внутриклеточный ацидоз с внеклеточным алкалозом).
Развитию отёка мозга способствуют прогрессирующие расстройства дыхания с гиперкапнией и гипоксией, накопление РаСО2 и снижением РаО2 приводят к увеличению объёма церебрального кровотока и повышению внутричерепного давления.
Острая почечная недостаточность при инфекционных болезнях встречается преимущественно в преренальной – инфекционно – токсический, дегидратационный шоки, брюшной тиф (при кишечных кровотечениях), геморрагический синдром при ОПеченочной Н — и ренальной (лептоспироз, ГЛПС, малярия) формах.
Патогенез ОНГМ при ОПН связан с прогрессирующим нарушением гемостаза в олигоанурической стадии (повышение концентрации креатинина, мочевины, аммиака, калия в крови, при анурии – развития гипергидратации) и развитием уремического синдрома с преобладанием признаков поражения ЦНС. Гипергидратация с отёком мозга может быть также обусловлена избыточной инфузионной терапией.
Клиника. Клинические проявления ОНГМ в основном соответствует гипертензивному синдрому, этот симптомокомплекс включает — нарастающие головные боли, головокружение, усиливающиеся при малейшем движении, повторную рвоту, не приносящую даже временного облегчения. Артериальное давление чаще повышено. Развиваются одышка, брадикардия, сменяющаяся тахикардией. Облигатным является выраженный менингеальный симптомокомплекс, независимо от наличия или отсутствия воспалительных изменений в ликворе. Легко возникают расстройства сознания (психомоторное возбуждение, состояние оглушения, кома).
Характерен внешний вид больного: лицо гиперемировано, синюшно, часто одутловато, покрыто потом. При исследовании неврологического статуса отмечаются сначала повышение, а затем снижение брюшных и сухожильных рефлексов, появление патологических рефлексов, клонуса стоп, нистагма, парезов черепных нервов, мозжечковой атаксии. В более позднюю фазу возникают приступы судорог, особенно мышц лица и верхних конечностей чаще в виде фибриллярных подёргиваний.
При исследовании глазного дна выявляются застойные диски зрительных нервов. Синдром ОНГМ обычно развивается на фоне выраженной гипертермии. На ЭЭГ регистрируются медленные тэта и дельта волны, свидетельствующие о выраженной церебральной гипоксии. Характерны изменения рео – и эхоэнцефалограммы.
Синдром ОНГМ относится к критическим состояниям в связи с реальной угрозой смещения вещества головного мозга и его вклинения в большое затылочное отверстие или вырезку намёта мозжечка. При этом появляются симптомы поражения нижних отделов ствола мозга, резкого угнетения функций продолговатого мозга.
Как правило, вклинение мозга в большое затылочное отверстие развивается остро на фоне неуклонно прогрессирующего угнетения сознания и развития глубокой комы. Возникает общий цианоз. Отсутствует двигательная активность, отмечается атония конечностей. Зрачки максимально расширены, реакция их на свет отсутствует. Исчезают активные движения глазными яблоками и окулоцефалический рефлекс. Сухожильные рефлексы резко снижены или отсутствуют, патологические пирамидные знаки не вызываются. Отмечаются непроизвольные мочеиспускание и дефекация. Характерны нарастающие брадипноэ и брадикардия, артериальная гипотензия. Постепенно снижается температура тела. Поддержание жизни возможно лишь с помощью ИВЛ и постоянной коррекции гемодинамики. Прогноз неблагоприятный.
При тяжёлых формах энцефалитов или поражений головного мозга, обусловленных метаболическими расстройствами (тяжёлая гриппозная инфекция, гипоксия), может произойти вклинение в вырезку мозжечкового намёта. При этом наблюдается неравномерность зрачков со слабой реакцией на свет. Возможны размашистые, беспорядочные движения. Двигательная активность менее выражена в нижних конечностях, отмечается экотензорная поза нижних и флексированая – верхних конечностей. Резко повышены сухожильные рефлексы и патологические пирамидные симптомы. Характерны вначале гипервентиляция, а затем дыхание типа Биота или Чейна-Стокса. Отмечается резкая тахикардия, артериальная гипертензия. Повышается температура тела на фоне резкой потливости.
В результате ущемления ствола мозга миндалинами мозжечка пережимаются питающие его сосуды, что приводит к острой ишемии и гипоксии мозга. При отсутствии немедленной помощи быстро наступает летальный исход.
Диагностика.
1. Анамнестические данные.
2. Результаты клинического обследования (симптомы раздражения мозговых оболочек, признаки ИТЭ).
3. Данные исследования спиномозговой жидкости.
4. Измерение величины внутричерепного давления. Линейной зависимости между уровнем внутричерепного давления и клиническими проявлениями ОНМ нет. Первостепенное значение имеет скорость его повышения. Это объясняют сравнительно широкими возможностями компенсации возрастающего объёма внутричерепных структур за счёт перераспределения ликвора в субарахноидальные и другие резервные пространства. Поэтому даже при удвоении величины внутричерепного давления (до 300-500 мм водн. ст., при средней норме 150-200 мм водн. ст.) при относительно постепенном его развитии, риск возникновения вклинения продолговатого мозга в затылочное отверстие сравнительно невелик.
5. Исследование глазного дна (застойные диски зрительных нервов).
6. ЭЭГ (регистрируются медленные А и Б–волны – церебральная гипоксия).
7. Реоэнцефалография – кривая в виде «петушинного гребня» (в наиболее тяжёлых случаях внутричерепной гипертензии).
8. Эхоэнцефалография – при расширении желудочковой системы, увеличенным количеством жидкости вследствие ВИГ М-эхо состоит из двух или нескольких импульсов. Наблюдается также расширение основания М-эха. «Отдавливание» дополнительных сигналов, отражение от латеральных стенок боковых желудочков к конечным комплексам, служит вторым признаком гидроцефалии. Третий признак – «отдавливание» сигналов, отраженных от медиальных стенок боковых желудочков к М-эху. Четвертым признаком ВИГ является изменение количества и амплитуды пульсации отражённых сигналов, увеличение их линейной протяжённости и появление слитных сигналов. Эхо-ЭГ выявляет не столько сам отёк, сколько вызванную им ВИГ, достаточно выраженную чтобы вызвать смещение внутримозговых структур.
Дата добавления: 2016-11-24; просмотров: 1132 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org — Контакты — Последнее добавление
Источник