Отек глаз эндокринная офтальмопатия
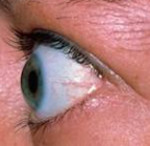

Эндокринная офтальмопатия – это органоспецифическое прогрессирующее поражение мягких тканей орбиты и глаза, развивающееся на фоне аутоиммунной патологии щитовидной железы. Течение эндокринной офтальмопатии характеризуется экзофтальмом, диплопией, отечностью и воспалением тканей глаза, ограничением подвижности глазных яблок, изменениями роговицы, ДЗН, внутриглазной гипертензией. Диагностика эндокринной офтальмопатии требует проведения офтальмологического обследования (экзофтальмометрии, биомикроскопии, КТ орбиты); исследования состояния иммунной системы (определение уровня Ig, Ат к ТГ, Ат к ТПО, антиядерных антител и др.), эндокринологического обследования (Т4 св., Т3 св., УЗИ щитовидной железы, пункционной биопсии). Лечение эндокринной офтальмопатии направлено на достижение эутиреоидного состояния; может включать медикаментозную терапию или удаление щитовидной железы.
Общие сведения
Эндокринная офтальмопатия (тиреоидная офтальмопатия, офтальмопатия Грейвса, аутоиммунная офтальмопатия) – аутоиммунный процесс, протекающий со специфическим поражением ретробульбарных тканей и сопровождающийся экзофтальмом и офтальмоплегией различной степени выраженности. Впервые заболевание было подробно описано К. Грейвсом в 1776 г.
Эндокринная офтальмопатия — проблема, представляющая клинический интерес для эндокринологии и офтальмологии. Эндокринной офтальмопатией страдает примерно 2 % всего населения, при этом среди женщин заболевание развивается в 5-8 раз чаще, чем среди мужчин. Возрастная динамика характеризуется двумя пиками манифестации офтальмопатии Грейвса – в 40-45 лет и 60-65 лет. Эндокринная офтальмопатия также может развиваться в детском возрасте, чаще у девочек первого и второго десятилетия жизни.
Эндокринная офтальмопатия
Причины
Эндокринная офтальмопатия возникает на фоне первичных аутоиммунных процессов в щитовидной железе. Глазная симптоматика может появиться одновременно с клиникой поражения щитовидной железы, предшествовать ей или развиваться в отдаленные сроки (в среднем через 3-8 лет). Эндокринная офтальмопатия может сопутствовать тиреотоксикозу (60-90%), гипотиреозу (0,8-15%), аутоиммунному тиреоидиту (3,3%), эутиреоидному статусу (5,8-25%).
Факторы, инициирующие эндокринную офтальмопатию, до сих пор окончательно не выяснены. В роли пусковых механизмов могут выступать:
- респираторные инфекции,
- малые дозы радиации,
- инсоляция,
- курение,
- соли тяжелых металлов,
- стресс,
- аутоиммунные заболевания (сахарный диабет и пр.), вызывающие специфический иммунный ответ.
Отмечена ассоциация эндокринной офтальмопатии с некоторыми антигенами HLA-системы: HLA-DR3, HLA-DR4, HLA-B8. Мягкие формы эндокринной офтальмопатии чаще встречаются среди лиц молодого возраста, тяжелые формы заболевания характерны для пожилых людей.
Патогенез
Предполагается, что вследствие спонтанной мутации Т-лимфоциты начинают взаимодействовать с рецепторами мембран клеток глазных мышц и вызывают в них специфические изменения. Аутоиммунная реакция Т-лимфоцитов и клеток-мишеней сопровождается высвобождением цитокинов (интерлейкина, фактора некроза опухолей, γ-интерферона, трансформирующего фактора роста b, фактора роста тромбоцитов, инсулиноподобного фактора роста 1), которые индуцируют пролиферацию фибробластов, образование коллагена и выработку гликозаминогликанов. Последние, в свою очередь, способствуют связыванию воды, развитию отека и увеличению объема ретробульбарной клетчатки. Отек и инфильтрация тканей орбиты со временем сменяются фиброзированием, в результате чего экзофтальм становится необратимым.
Классификация
В развитии эндокринной офтальмопатии выделяют фазу воспалительной экссудации, фазу инфильтрации, которая сменяется фазой пролиферации и фиброза. С учетом выраженности глазной симптоматики выделяют три формы эндокринной офтальмопатии:
- Тиреотоксический зкзофтальм. Характеризуется незначительной истинной или ложной протрузией глазных яблок, ретракцией верхнего века, отставанием века при опускании глаз, тремором закрытых век, блеском глаз, недостаточностью конвергенции.
- Отечный экзофтальм. Об отечном экзофтальме говорят при выстоянии глазных яблок на 25–30 мм, выраженном двустороннем отеке периорбитальных тканей, диплопии, резкой ограниченности подвижности глазных яблок. Дальнейшее прогрессирование эндокринной офтальмопатии сопровождается полной офтальмоплегией, несмыканием глазных щелей, хемозом конъюнктивы, язвами роговицы, застойными явлениями на глазном дне, болями в орбите, венозным стазом. В клиническом течении отечного экзофтальма выделяют фазы компенсации, субкомпенсации и декомпенсации.
- Эндокринную миопатию. При эндокринной миопатии имеет место слабость чаще прямых глазодвигательных мышц, приводящая к диплопии, невозможности отведения глаз кнаружи и кверху, косоглазию, отклонению глазного яблока книзу. Вследствие гипертрофии глазодвигательных мышц прогрессирующе нарастает их коллагеновая дегенерация.
Для обозначения выраженности эндокринной офтальмопатии в России обычно используются классификация В. Г. Баранова, согласно которой выделяют 3 степени эндокринной офтальмопатии.
- Критериями эндокринной офтальмопатии 1 степени служат: невыраженный экзофтальм (15,9 мм), умеренная отечность век. Ткани конъюнктивы при этом интактны, функция глазодвигательных мышц не нарушена.
- Эндокринная офтальмопатия 2 степени характеризуется умеренно выраженным экзофтальмом (17,9 мм), значительным отеком век, выраженным отеком конъюнктивы, периодическим двоением.
- При эндокринной офтальмопатии 3 степени выявляются выраженные признаки экзофтальма (20,8 мм и более), диплопия стойкого характера, невозможность полного смыкания век, изъязвление роговицы, явления атрофии зрительного нерва.
Симптомы эндокринной офтальмопатии
К ранним клиническим проявлениям эндокринной офтальмопатии относятся преходящие ощущения «песка» и давления в глазах, слезотечение либо сухость глаз, светобоязнь, отечность периорбитальной области. В дальнейшем развивается экзофтальм, который вначале носит асимметричный или односторонний характер.
На стадии развернутых клинических проявлений названные симптомы эндокринной офтальмопатии становятся постоянными; к ним добавляется заметное увеличение выстояния глазных яблок, инъекция конъюнктивы и склеры, припухлость век, диплопия, головные боли. Невозможность полного смыкания век приводит к образованию язв роговицы, развитию конъюнктивита и иридоциклита. Воспалительная инфильтрация слезной железы усугубляется синдромом сухого глаза.
Осложнения
При выраженном экзофтальме может возникать компрессия зрительного нерва, приводящая к его последующей атрофии. Механическое ограничение подвижности глазных яблок приводит к увеличению внутриглазного давления и развитию, так называемой, псевдоглаукомы; в некоторых случаях развивается окклюзия вен сетчатки. Вовлечение глазных мышц нередко сопровождается развитием косоглазия.
Диагностика
Диагностический алгоритм при эндокринной офтальмопатии предполагает обследование пациента эндокринологом и офтальмологом с выполнением комплекса инструментальных и лабораторных процедур.
1. Эндокринологическое обследование направлено на уточнение функции щитовидной железы и включает исследование тиреоидных гормонов (свободных Т4 и Т3), антител к ткани щитовидной железы (Ат к тиреоглобулину и Ат к тиреопероксидазе), проведение УЗИ щитовидной железы. В случае выявления узлов щитовидной железы диаметром более 1 см, показано выполнение пункционной биопсии.
2. Функциональное офтальмологическое обследование при эндокринной офтальмопатии преследует цель уточнения зрительной функции. Функциональный блок включает:
- визометрию
- периметрию
- исследование конвергенции
- электрофизиологические исследования
- биометрические исследования глаза (экзофтальмометрия, измерение угла косоглазия) — позволяют определить высоту выстояния и степень отклонения глазных яблок
3. Методы визуализации направлены на морфлогическую оценку структур глаза. Включают следующие исследования:
- осмотр глазного дна (офтальмоскопия) производится для исключения развития нейропатии зрительного нерва
- биомикроскопия — с целью оценки состояния структур глаза
- тонометрия — выполняется для выявления внутриглазной гипертензии
- УЗИ, МРТ, КТ орбит) позволяют дифференцировать эндокринную офтальмопатию от опухолей ретробульбарной клетчатки.
4. Иммунологическое обследование. При эндокринной офтальмопатии чрезвычайно важным представляется обследование иммунной системы больного. Изменения клеточного и гуморального иммунитета при эндокринной офтальмопатии характеризуется снижением числа CD3+ T-лимфоцитов, изменением соотношения CD3+ и лимфоцитов, уменьшением количества CD8+T-cynpeccopoв; возрастанием уровня IgG, антиядерных антител; повышением титра Ат к ТГ, ТПО, АМАb (глазным мышцам), второму коллоидному антигену. По показаниям выполняется биопсия пораженных глазодвигательных мышц.
Экзофтальм при эндокринной офтальмопатии следует дифференцировать с псевдоэкзофтальмом, наблюдаемым при высокой степени близорукости, орбитальном целлюлите (флегмоне глазницы), опухолях (гемангиомах и саркомах орбиты, менингиомах и др.).
Лечение эндокринной офтальмопатии
Патогенетическая терапия
Лечебная тактика определяется стадией эндокринной офтальмопатии, степенью нарушения функции щитовидной железы и обратимостью патологических изменений. Все варианты лечения направлены на достижение эутиреоидного состояния.
- Иммуносупрессивная терапия. Включает назначение глюкокортикоидов (преднизолон), оказывающих противоотечное, противовоспалительное и иммуносупрессивное действие. Кортикостероиды применяются внутрь и в виде ретробульбарных инъекций. При угрозе потери зрения проводится пульс-терапия метилпреднизолоном, рентгенотерапия орбит. Использование глюкокортикоидов противопоказано при язвенной болезни желудка или двенадцатиперстной кишки, панкреатите, тромбофлебитах, артериальной гипертензии, нарушении свертываемости крови, психических и онкологических заболеваниях.
- Экстракорпоральная гемокоррекция. Методами, дополняющими иммуносупрессивную терапию, служат плазмаферез, гемосорбция, иммуносорбция, криоаферез.
- Коррекция функции ЩЖ. При наличии нарушений функции щитовидной железы проводится ее коррекция тиростатиками (при тиреотоксикозе) или тиреоидными гормонами (при гипотиреозе).
- Хирургическая тактика. При невозможности стабилизации функции щитовидной железы может потребоваться выполнение тиреоидэктомии с последующей ЗГТ.
Офтальмологическое лечение
Симптоматическая терапия при эндокринной офтальмопатии направлена на нормализацию метаболических процессов в тканях и нервно-мышечной передачи. В этих целях назначаются инъекции актовегина, прозерина, инстилляции капель, закладывание мазей и гелей, прием витаминов А и Е. Из методов физиотерапии при эндокринной офтальмопатии используется электрофорез с лидазой или алоэ, магнитотерапия на область орбит.
Возможное хирургическое лечение эндокринной офтальмопатии включает три типа офтальмологических операций:
- Декомпрессия орбиты. Направлена на увеличение объема глазницы и показана при прогрессирующей нейропатии зрительного нерва, выраженном экзофтальме, изъязвлениях роговицы, подвывихе глазного яблока и др. ситуациях. Декомпрессия орбиты (орбитотомия) достигается путем резекции одной или нескольких ее стенок, удаления ретробульбарной клетчатки.
- Операции на глазодвигательных мышцах. Показаны при развитии стойкой болезненной диплопии, паралитического косоглазия, если его не удается скорригировать призматическими очками.
- Операции на веках. Представляют большую группу разнообразных пластических и функциональных вмешательств, выбор которых диктуется развившимся нарушением (ретракцией, спастическим заворотом, лагофтальмом, пролапсом слезной железы, грыжей с выпадением орбитальной клетчатки и пр.).
Прогноз
В 1-2 % случаев наблюдается особо тяжелое течение эндокринной офтальмопатии, приводящее к тяжелым зрительным осложнениям или остаточным явлениям. Своевременное медицинское вмешательство позволяет добиться индуцированной ремиссии и избежать тяжелых последствий заболевания. Результатом терапии у 30% больных служит клиническое улучшение, у 60% — стабилизация течения эндокринной офтальмопатии, у 10% — дальнейшее прогрессирование заболевания.
Источник
Врач-офтальмолог Е. Н. Удодов, г. Минск, Беларусь.
Эндокринная офтальмопатия (тиреоид-ассоциированная орбитопатия, офтальмопатия Грейвса, сокращенно — ЭОП) – аутоиммунный процесс, часто сочетающийся с аутоиммунными заболеваниями щитовидной железы, поражающий орбитальные и периорбитальные ткани и приводящий к их дистрофическим изменениям. Она может предшествовать, сопутствовать либо являться одним из проявлений системных осложнений нарушения уровня гормонов щитовидной железы. В некоторых случаях ЭОП проявляется совокупно с миастенией гравис, болезнью Аддисона, витилиго, пернициозной анемией, иерсиниозом. Существует явная взаимосвязь риска развития проявлений тиреоид-ассоциированной орбитопатии и их тяжести с курением. Применение радиойодтерапии в лечении заболеваний щитовидной железы может способствовать манифестации и прогрессированию ЭОП.
Причины возникновения
В настоящее время не существует единого мнения относительно патогенеза развития ЭОП. Однако все суждения сходятся в том, что ткани орбиты вызывают патологический иммунный ответ организма, в результате чего проникновение в эти ткани антител приводит к воспалению, отеку, а в дальнейшем, спустя 1-2 года, к рубцеванию. По одной из теорий предполагается, что клетки тканей щитовидной железы и ретроорбитального пространства обладают общими фрагментами антигенов (эпитопами), которые, вследствие различных причин, начинают распознаваться иммунной системой человека, как чужеродные. Как аргумент, выдвигается тот факт, что диффузный токсический зоб и ЭОП в 90% случаев сопутствуют друг другу, выраженность глазных симптомов при достижении эутиреоза снижается, а уровень антител к рецептору тиреотропного гормона при данном сочетании заболеваний высокий. По другой теории, ЭОП представляется как самостоятельное заболевание с преимущественным поражением тканей орбиты. Аргументом в пользу данной теории является то, что при ЭОП приблизительно в 10% случаев не выявляется дисфункция щитовидной железы.
Причина ЭОП, вопреки распространенному мнению, кроется не в щитовидной железе и регуляция ее функции не может обратить развитие этого заболевания вспять. Скорее, аутоиммунный процесс затрагивает данную эндокринную железу вкупе с глазными мышцами и клетчаткой орбиты. Тем не менее, восстановление нормального уровня гормонов щитовидной железы может облегчить течение ЭОП, хотя в некоторых случаях это не помогает остановить ее прогрессирование.
У большого количества пациентов с ЭОП отмечается гипертиреоидное состояние, однако в 20% случаев встречается эутиреоз, а иногда даже выявляются заболевания, сопровождающиеся понижением уровня тиреоидных гормонов — тиреоидит Хашимото, рак щитовидной железы. При наличии гипертиреоза глазные симптомы обычно развиваются в течение 18 месяцев.
Заболеваемость составляет в среднем около 16 и 2,9 случаев на 100000 женщин и мужчин соответственно. Таким образом, женщины гораздо больше предрасположены к этому заболеванию, но при этом более тяжелые случаи отмечаются все же у мужчин. Средний возраст больных составляет 30-50 лет, тяжесть проявлений напрямую коррелирует с возрастом (чаще после 50 лет).
Симптомы эндокринной офтальмопатии
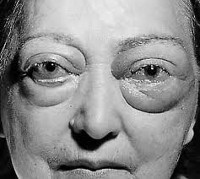
Симптоматика ЭОП зависит от наличия сопутствующих заболеваний щитовидной железы, которые добавляют свои характерные проявления. Глазными же проявлениями эндокринной офтальмопатии являются ретракция (подтянутость кверху) века, чувство сдавливания и боль, сухость глаз, нарушение цветовосприятия, экзофтальм (выступание глазного яблока кпереди), хемоз (отек конъюнктивы), периорбитальный отек, ограничение глазных движений, приводящее к значительным функциональным и косметическим нарушениям. Симптомы могут наблюдаться как с одной стороны, так и с обеих. Их проявление и выраженность зависят от стадии заболевания.
У ЭОП существует множество симптомов, названных по именам авторов, впервые их описавших:
• симптом Гифферда-Энроса (Gifferd — Enroth) — отек век;
• симптом Дальримпля (Dalrymple) — широко раскрытые глазные щели вследствие ретракции век;
• симптом Кохера (Kocher) — появление видимого участка склеры между верхним веком и радужкой при взгляде вниз;
• симптом Штельвага (Stelwag) — редкое мигание;
• симптом Мебиуса-Грефе-Минза (Mebius — Graefe — Means) — отсутствие координации движений глазных яблок;
• синдром Похина (Pochin) — загибание век при их закрытии;
• симптом Роденбаха (Rodenbach) — дрожание век;
• симптом Еллинека (Jellinek) — пигментация век.
Хотя подавляющее большинство случаев ЭОП не приводит к потере зрения, они могут вызывать его ухудшение из-за развития кератопатии, диплопии, компрессионной оптиконейропатии.
Диагностика
При выраженной клинической картине ЭОП для диагностики может быть достаточно офтальмологического осмотра. В него входят исследование оптических сред глаза, визометрия, периметрия, исследование цветового зрения и глазных движений. Для измерения степени экзофтальма применяется экзофтальмометр Гертеля. В неясных случаях, а также для оценки состояния глазодвигательных мышц, тканей ретробульбарной области могут проводиться УЗИ, МРТ и КТ- исследования. При сочетании ЭОП с тиреоидной патологией исследуется гормональный статус (уровень общих Т3 и Т4, связанных Т3 и Т4, ТТГ). Также на наличие ЭОП могут указывать повышенная экскреция гликозамингликанов с мочой, наличие в крови антитиреоглобулиновых и ацетилхолинэстеразных антител, офтальмопатического Ig, экзоофтальмогенного Ig, AT к «64кД» глазному протеину, альфа-галактозил-AT, антител к микросомальной фракции.
Классификация
Существует несколько классификаций ЭОП. Самая простая из них выделяет два типа, которые, впрочем, не взаимоисключают друг друга. К первому относят ЭОП с минимальными признаками воспаления и рестриктивной миопатии, ко второму – со значительными их проявлениями.
За рубежом пользуются классификацией NOSPECS.
Класс | Изменения | Степень выраженности | |
N (no signs or symptoms) — нет признаков или симптомов | |||
1 | O (only sings) — признаки ретракции верхнего века | ||
2 | S (soft-tissue involvement) — вовлечение мягких тканей с симптомами и признаками | Отсутствуют | |
a | Минимальные | ||
b | Средней степени выраженности | ||
c | Выраженные | ||
3 | P (proptosis) — наличие экзофтальма | < 23 мм | |
a | 23-24 мм | ||
b | 25-27 мм | ||
c | > 28 мм | ||
4 | E (extraocular muscle involvement) — вовлечение глазодвигательных мышц | Отсутствует | |
a | Ограничение подвижности глазных яблок незначительное | ||
b | Явное ограничение подвижности глазных яблок | ||
c | Фиксация глазных яблок | ||
5 | C (сorneal involvement) — вовлечение роговицы | Отсутствует | |
a | Умеренное повреждение | ||
b | Изъязвления | ||
c | Помутнения, некрозы, перфорации | ||
6 | S (sight loss) — вовлечение зрительного нерва (снижение зрения) | > 0,67 | |
a | 0,67-0,33 | ||
b | 0,32-0,10 | ||
c | < 0,10 | ||
К тяжелым формам по этой классификации относят: класс 2, степень с; класс 3, степень b или с; класс 4, степень b или с; класс 5, все степени; класс 6, степень а. Класс 6, степени b и с рассматриваются как очень тяжелые.
В России более широко пользуются классификацией Баранова.
Степени | Проявления |
1 | Небольшой экзофтальм (15,9 ± 0,2 мм), припухлость век, периодически возникающее непостоянное ощущение «песка» в глазах, иногда слезотечение. Нарушения со стороны функции глазодвигательных мышц отсутствуют. |
2 (средней тяжести) | Умеренный экзофтальм (17,9 ± 0,2 мм) с нерезкими изменениями со стороны конъюнктивы и легким либо умеренным нарушением функции экстраокулярных мышц, ощущение засоренности в глазах («песка»), слезотечение, светобоязнь, нестойкая диплопия. |
3 (тяжелый) | Резко выраженный экзофтальм (22,2 ±1,1 мм), как правило, с нарушением смыкания век и изъязвлением роговицы, стойкая диплопия, резко выраженные нарушения функции глазодвигательных мышц, признаки атрофии зрительных нервов. |
Также существует классификация Бровкиной, выделяющая три формы ЭОП: тиреотоксический экзофтальм, отечный экзофтальм и эндокринную миопатию. Каждая из этих форм может переходить в последующую.
Лечение эндокринной офтальмопатии
Лечение ЭОП зависит от стадии процесса и наличия сопутствующей патологии щитовидной железы, однако есть общие рекомендации, которых следует придерживаться независимо от этого:
1) прекращение курения;
2) использование увлажняющих капель, глазных гелей;
3) поддержание стойкого эутиреоза (нормальной функции щитовидной железы).
При наличии нарушения функции щитовидной железы проводится ее коррекция под контролем эндокринолога. При гипотиреозе применяется заместительная терапия тироксином, а при гипертиреозе – лечение тиреостатическими препаратами. При неэффективности консервативного лечения возможно хирургическое удаление части или всей щитовидной железы.
Консервативное лечение
Для устранения симптомов воспаления, отека наиболее часто системно применяют глюкокортикоиды, или стероиды. Они позволяют снизить продукцию клетками-фибробластами мукополисахаридов, играющих важную роль в иммунных реакциях. Существует много различных схем применения глюкокортикоидов (преднизолон, метилпреднизолон), рассчитанных на период от нескольких недель до нескольких месяцев. Альтернативой стероидам может быть циклоспорин, который также может применяться в комбинации с ними. При тяжелом воспалении или компрессионной оптиконейропатии может проводиться пульс-терапия (введение сверхвысоких доз в короткое время). Оценка ее эффективности производится спустя 48 часов. В случае отсутствия эффекта целесообразно выполнение хирургической декомпрессии.
В постсоветских странах до сих пор широко используется ретробульбарное введение глюкокортикоидов. Однако за рубежом в последнее время отказались от такого метода лечения пациентов с данной патологией по причине его травматичности, образования рубцовой ткани в области введения препарата. Кроме того, эффект глюкокортикоидов связан больше с их системным действием, нежели с местным. Обе точки зрения являются предметом дискуссий, поэтому использование данного метода введения остается на усмотрение врача.
Для лечения умеренного и тяжелого воспаления, диплопии, снижения зрения может применяться лучевая терапия. Ее действие связывается с оказанием повреждающего эффекта на фибробласты и лимфоциты. Ожидаемый результат проявляется через несколько недель. По причине того, что рентгеновское излучение временно может усиливать воспаление, пациентам назначаются стероидные препараты в течение первых недель облучения. Наилучший эффект лучевой терапии достигается в стадии активного воспаления, лечение которого было начато в срок до 7 месяцев от начала ЭОП, а также в комбинации с глюкокортикоидами. К возможным рискам его относят развитие катаракты, лучевой ретинопатии, лучевой оптиконейропатии. Так, в одном из исследований образование катаракты было зафиксировано у 12% пациентов. Также не рекомендовано применение лучевой терапии у больных с сахарным диабетом из-за возможного прогрессирования ретинопатии.
Хирургическое лечение
Около 5% пациентов с ЭОП нуждаются в хирургическом лечении. Часто оно может потребовать нескольких этапов. При отсутствии таких серьезных осложнений ЭОП, как компрессионная оптиконейропатия или тяжелое поражение роговицы, вмешательство должно быть отложено до затихания активного воспалительного процесса или проводиться в стадии рубцовых изменений. Также важен порядок выполнения этапов вмешательств.
Декомпрессия орбиты может проводиться как в качестве первичного этапа лечения компрессионной оптиконейропатии, так и при неэффективности консервативной терапии. Потенциальными осложнениями его могут быть слепота, кровотечение, диплопия, потеря чувствительности в периорбитальной зоне, смещение век и глазного яблока, синусит.
Хирургия косоглазия обычно выполняется в неактивном периоде ЭОП, когда угол отклонения глаза стабилен в течение не менее 6 месяцев. Лечение в первую очередь проводится с целью минимизации диплопии. Достичь постоянного бинокулярного зрения часто бывает затруднительно, а одного вмешательства может быть недостаточно.
С целью уменьшить легкий и умеренно выраженный экзофтальм могут проводиться хирургические вмешательства, направленные на удлинение век. Они являются альтернативой введению ботулин-токсина в толщу верхнего века и триамцинолона субконъюнктивально. Возможно также выполнение боковой тарзоррафии (сшивание латеральных краев век), позволяющей уменьшить ретракцию века.
Финальным этапом хирургического лечения ЭОП являются блефаропластика и пластика слезных точек.
Перспективы в лечении эндокринной офтальмопатии
В настоящее время разрабатываются новые методы и препараты для лечения ЭОП. Эффективность приема микроэлемента — селена (антиоксидант), противоопухолевого средства — ритуксимаба (антитела к CD20 антигену), ингибиторов фактора некроза опухолей – этанерцепта, инфликсимаба, даклизумаба, находится на стадии клинических исследований.
Существуют методы лечения ЭОП, которые не являются основными, но могут с успехом применяться в некоторых ситуациях. К таким, например, относят введение пентоксифиллина и никотинамида, которые блокируют образование мукополисахаридов фибробластами в ретроорбитальной области.
Одним из возможных медиаторов патологического процесса в орбитах является инсулиноподобный фактор роста 1. В связи с этим для лечения ЭОП применяется аналог соматостатина – октреотид, рецепторы к которому имеются в ретробульбарных тканях. В последнее время начато использование длительно действующего аналога соматостатина – ланреотида.
Роль плазмофереза и внутривенного введения иммуноглобулина в лечении ЭОП в настоящее время не достаточно изучена. Применение последнего в сравнении с пероральным применением преднизолона в одном из исследований показало аналогичный эффект, но при меньшем количестве побочных эффектов.
Источник
