От чего отек толстой кишки

Отек кишечника является сигналом изменения работы ЖКТ и может быть следствием онкологии. Раннее исследование и вовремя начатое лечение поможет сохранить здоровье и защитить от многих последствий. Для предотвращения болезни следует вести активный образ жизни и позаботиться о мерах профилактики.

Отек кишечника зачастую встречается при патологиях, сопровождаемых повышенной потерей белка. Синдром характеризуется изменениями слизистой оболочки и может привести к плачевным последствиям. Более чем в 50% кишечная непроходимость и отечность являются признаками онкологического заболевания. Дальнейший прогноз зависит от своевременной диагностики и лечебных мероприятий.
Причины появления
Воспаление отделов толстого кишечника может иметь инфекционное и неинфекционное происхождение. В число самых распространенных причин входят:
- Преобладание вредной пищи в ежедневном рационе;
- Несбалансированный режим питания;
- Вредные привычки;
- Аллергические реакции;
- Прием медикаментов.
Болезнь Уиппла
Основную часть пациентов, страдающих данным заболеванием, составляют люди в возрасте от 30 до 50 лет (большинство мужчин). Заболевание проявляется в виде высокой температуры, озноба, появления пигментных пятен, анемии, диареи, плеврита, ухудшение памяти. Пострадавший ощущает сильные спазмы в области живота.
Кишечная лимфангиэктазия

Лимфангиэктазия появляется в результате врожденного или приобретенного поражения лимфатических сосудов на тонкой кишке. Воспаление лимфоузлов или сосудов приводит к нарушению лимфатического оттока, диареи и отекам.
Опухоли тонкого кишечника
Отек может быть следствием новообразований кишечника. Симптом встречается при лимфосаркоме, сопровождаемый диареей. Диагноз имеет неблагоприятный прогноз – большинство случаев заканчивается летальным исходом.
У некоторых пациентов при лимфосаркоме отечность появляется из-за нарушения оттока лимфы, которой препятствует набухание опухолей в органе. Они появляются на ранней стадии, имеют несимметричную форму и четко очерченные границы.
Симптомы отечности кишки
Симптоматика, характерная для патологических отклонений, может проявляться в поражениях различных отделов организма в зависимости от причины.
Местные признаки изменения работы кишечного тракта:

- Быстрая утомляемость;
- Низкий уровень белка в плазме;
- Головная боль и головокружение;
- Поражения других участков в организме;
- Анемия;
- Сухость и бледность кожных покровов.
При попадании продуктов жизнедеятельности возникает интоксикация организма. Больного мучают головные боли, вялость, тошнота, общая слабость, температура выше нормы, боли в суставах, анемия и нарушение работы внутренних органов.
Энтероколит проявляется повышенной температурой, переменным стулом, одутловатостью, калом с посторонними примесями (слизью, кровью, гноем).
При функциональном изменении работоспособности, возникает острое болевое состояние в пораженной области, перебои со стулом, не проходящая тошнота, рвота, отрыжка. Не принятые вовремя меры могут привести к интоксикации и перитониту.
В случае кишечной закупорки характерными симптомами являются запоры, с которыми не удается справиться с помощью клизмы, болезненность. Наряду с этим могут пострадать мочевой пузырь и детородные функции у женщин. Появляются болезненные и частые позывы к мочеиспусканию, нарушение менструального цикла, посторонние выделения из влагалища, примеси крови в моче.
Диагностика

Для диагностики патологий применяются различные методики, исходя из показателей конкретного пострадавшего. Первоначально проводится проверка кала на наличие примесей крови. Подобная процедура рекомендована для ежегодного прохождения людям, входящим в группу риска.
В случае положительного результата необходимы дополнительные обследования:
- Колоноскопия;
- Гистология;
- Ректороманоскопия;
- Осмотр эндоскопом слизистых оболочек.
Исследование верхних отделов органа выполняется через ротовую полость. Наличие опухоли в толстом кишечнике выявляется через прямую кишку. В современной медицине для определения признаков болезни применяется капсула с видеокамерой. Пациенту необходимо проглотить ее, запив водой. Это метод позволяет осмотреть все области ЖКТ, выводя картинку на экран. Безопасный и результативный способ диагностики.
Для постановки точного диагноза пациентам назначается ряд дополнительных процедур:
- УЗИ, рентген, МРТ;
- Пальпация;
- Биохимический анализ и биопсия;
- В некоторых случаях генетический тест.
Комплексные диагностические мероприятия позволяют максимально точно поставить диагноз и назначить правильное лечение.
Профилактика

Отеки и опухоли могут появиться внезапно. Для пациентов из группы риска особое внимание стоит уделять профилактическим мероприятиям. К ним относятся:
- Ежедневный распорядок, исключающий присутствие пагубных привычек;
- Регулярная физическая активность;
- Ежедневное включение растительной клетчатки в рацион;
- В качестве профилактики патологий органа, после 40 лет рекомендуется употреблять 10 мг ацетилсалициловой кислоты ежедневно;
- Каждый год сдавать анализ кала на проверку содержания частиц крови.
Избежать негативных последствий поможет исследование на начальной стадии заболевания с помощью позитронно-ремиссионной томографии. Любые отклонения в состоянии и работе желудочно-кишечного тракта являются поводом для незамедлительного обращения к специалисту. Нельзя заниматься самостоятельным лечением, это может повлечь ухудшение состояния и необратимые перестройки в организме.
Источник
Опухоли толстого кишечника – это группа новообразований злокачественного либо доброкачественного характера, локализующихся в разных отделах толстой кишки. Симптомы зависят от вида и расположения неоплазии. Основные проявления – боли в животе, проблемы со стулом, метеоризм, кровотечения, анемия. Диагностируют патологию с помощью аноскопии, ректороманоскопии, колоноскопии, ирригоскопии с двойным контрастированием. Дополнительные методы – УЗИ органов брюшной полости, КТ, анализ на опухолевые маркеры. Лечение хирургическое, при злокачественных неоперабельных опухолях проводят паллиативную терапию.
Общие сведения
Опухоли толстого кишечника – это доброкачественные либо злокачественные новообразования разной этиологии, которые развиваются из эпителиальной или другой ткани стенок толстой кишки и могут поражать любые ее отделы. Доброкачественные опухоли довольно распространены, по разным данным они выявляются у 16-40% населения. Во многих случаях доброкачественный процесс со временем переходит в злокачественный. Раковые опухоли толстого кишечника занимают третье место среди другой злокачественной патологии пищеварительной системы (после рака желудка и опухолей пищевода).
Среди всей онкопатологии злокачественные опухоли толстого кишечника по частоте уступают только раку легких, раковым новообразованиям в желудке и раку молочной железы. По статистике, в Британии каждый год от этой патологии умирает около 16 000 тысяч больных, а в США – 50 000 пациентов. У мужчин заболевания данной группы, особенно злокачественные, выявляют несколько чаще, нежели у женщин. Актуальность опухолей толстого кишечника возрастает с каждым годом, преимущественно в развитых странах северного полушария. Доброкачественные процессы так же опасны, как и злокачественные, поскольку имеют склонность к малигнизации.
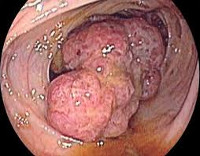
Опухоли толстого кишечника
Причины
Причины, которые приводят к возникновению опухолей толстого кишечника, изучаются давно, но к единому мнению ученые, клинические онкологи и проктологи так и не пришли. Все сходятся во мнении, что данная группа заболеваний является полиэтиологичной. Основные этиофакторы:
- Особенности питания. Большое значение имеет диета, богатая животными белками, жирами и бедная клетчаткой. Такой рацион ведет к частым запорам, дисбалансу кишечной флоры. Содержимое кишечника с высоким содержанием желчных кислот и фенолов, обладающих канцерогенными свойствами, дольше контактирует со стенками, что повышает возможность развития опухолей толстого кишечника. Именно с этим связывают большее распространение опухолей толстого кишечника в развитых странах. Также имеют значение канцерогены, которые содержатся в промышленных консервантах, копченых продуктах.
- Воспалительные заболевания кишечника. При длительном течении (5 лет и больше) они могут осложняться раком. Наиболее опасным в этом плане является неспецифический язвенный колит: почти у половины пациентов, которые болеют больше 30 лет, диагностируют злокачественные опухоли. Несколько меньший процент малигнизации отмечается у пациентов с болезнью Крона.Вирусная теория возникновения доброкачественных полипов кишечника пока окончательно не подтверждена.
- Наследственность и возраст. Генетическая предрасположенность полностью доказана в случае таких заболеваний, как диффузный полипоз кишечника, частично доказана при колоректальном раке. Риск формирования патологии повышается с возрастом.
Классификация
Виды опухолей
Опухоли толстого кишечника делят на доброкачественные и злокачественные, а также на опухоли эпителиального и неэпителиального происхождения. По международной морфологической классификации выделяют следующие новообразования:
- Эпителиальные опухоли кишечника: тубулярная аденома, ворсинчатая аденома, тубулярно-ворсинчатая аденома, аденоматоз.Эпителиальные опухоли самые распространенные, они составляют около 92% всех новообразований, имеют большую склонность к злокачественному перерождению.
- Неэпителиальных опухоли кишечника : липома, лейомиома, лейомиосаркома, ангиосаркома и саркома Капоши.
Также среди доброкачественных процессов выделяют опухолеподобные поражения толстой кишки (гамартомы): полип Пейтца-Егерса, ювенильный полип. Среди опухолей толстого кишечника встречаются гетеротопии: гиперпластический или метапластический полип, доброкачественный лимфоидный, воспалительный и глубокий кистозный полип. По распространенности различают одиночные, множественные (сгруппированные и расположенные рассеяно) полипы, диффузный полипоз.
Злокачественные опухоли толстого кишечника по характеру роста разделяют на четыре типа:
- экзофитно-полиповидные опухоли, которые растут в просвет кишки;
- эндофитно-язвенные опухоли, распространяющиеся в стенке кишки, часто дают изъязвления;
- диффузно-инфильтративные опухоли (злокачественные клетки имеют диффузное распространение внутри стенок органа);
- аннулярные опухоли — растут по окружности кишки.
В двух последних случаях трудно определяются гистологические границы опухолевого процесса, клетки могут проникать в участки, которые на первый взгляд выглядят здоровыми.
Стадирование опухолей
При классификации злокачественных опухолей толстого кишечника большое значение имеет стадия процесса. Стадийность определяют с помощью международной общепринятой классификации TNM, где T – это степень прорастания опухоли в ткани, N – наличие или отсутствие метастазирования в регионарные лимфатические узлы, M – отдаленное метастазирование.
- T0 – нет признаков опухолевого роста
- Tx – невозможна оценка достоверная первичной опухоли
- Tis – carcinoma in situ, или рак «на месте», не прорастает слизистую
- T1 – распространение опухоли на подслизистый слой
- T2 – прорастание опухолью мышечного слоя
- T3 – распространение опухоли на мышечный слой и проникновение в ткани вокруг толстого кишечника, не покрытые брюшиной.
- Т4 – прорастание опухолью висцеральной брюшины либо распространение на органы и ткани, расположенные по соседству.
Nx – невозможно оценить состояние регионарных лимфатических узлов. N0 – метастазов в регионарных лимфоузлах нет. N1 – метастазы в 1-3 лимфоузлах, находящихся вокруг толстого кишечника. N2 – метастазы в четырех и более лимфоузлах, расположенных вокруг толстого кишечника. N3 – метастазы в лимфоузлах, которые находятся вдоль сосудов. Мx– удаленные метастазы невозможно определить. М0 – метастазов нет. М1 – есть метастазы в отдаленных органах.
Соответственно классификации TNM выделяют четыре стадии раковых опухолей толстого кишечника. Нулевая стадия — TisN0M0. Первая стадия — T1N0M0 или T2N0M0. Вторая стадия — T3N0M или T4N0M0. Третья стадия – любые показатели Т и N1M0, любые показатели T и N2M0 либо любые показатели T и N3M0. Четвертая стадия – любые показатели Т и N, М1.
Наряду с данной классификацией, во многих Европейских странах и странах Северной Америки используют классификацию опухолей С. Е. Dukes, предложенную еще в 1932 году. Опухоли толстого кишечника также разделяют на четыре стадии, обозначенные латинскими буквами. Стадия А – опухолевый процесс распространяется в пределах слизистого и подслизистого слоя (T1N0M0 и T2N0M0). Стадия В – опухоль прорастает во все слои стенок кишечника (T3N0M и T4N0M0). Стадия С – опухоль может быть любого размера, но есть метастазы в регионарные лимфоузлы. Стадия D – есть отдаленные метастазы.
Симптомы опухолей кишечника
Доброкачественные новообразования
Доброкачественные опухоли толстого кишечника часто протекают бессимптомно и выявляются случайно. Иногда у больных появляется дискомфорт в животе, неустойчивый стул или кровь в кале. Большого размера ворсинчатые опухоли из-за гиперпродукции слизи могут вызывать нарушение водно-электролитного баланса, изменения белкового состава крови, анемию. Также крупные доброкачественные опухоли иногда приводят к непроходимости кишечника, провоцируют инвагинации. Симптоматика при множественном или диффузном полипозе может быть более ярко выражена.
Злокачественные новообразования
Раковые опухоли толстого кишечника развиваются достаточно медленно и в самом начале могут клинически не проявляться. Одними из первых симптомов заболевания являются кровотечения и анемия. При опухолях ректума и дистального отдела сигмовидной кишки кровь алая, не смешивается со слизью. Если патологический процесс затрагивает нисходящую ободочную кишку – кровь темная, равномерно перемешанная со слизью и калом. Кровотечения при злокачественном процессе в проксимальных отделах очень часто бывают скрытыми и проявляются только анемией.
Кроме кровотечений, при раковых опухолях толстого кишечника у пациентов могут появиться боли в животе, тенезмы, проблемы со стулом. Запоры возникают на поздних стадиях процесса, в запущенных случаях часто развивается кишечная непроходимость. Раковые поражения прямой кишки вызывают у больных ощущение неполного опорожнения, тенезмы. Пациенты жалуются на общую слабость, потерю аппетита, отмечают резкую потерю веса. С прогрессированием болезни увеличивается печень, появляются признаки асцита.
Диагностика
Для диагностики опухолей толстого кишечника используют целый ряд методик: эндоскопических, рентгеновских
- Эндоскопия кишечника. При аноскопии и ректороманоскопии обнаруживают опухоли и полипы в прямой кишке, дистальном участке сигмовидной кишки.Следующий этап исследования – проведение колоноскопии, которая позволяет выявить небольшие по размеру опухоли толстого кишечника, осмотреть его на всем протяжении. Также с помощью этого метода можно взять биоптат и удалить небольшого размера полипы.

Колоноскопия. Доброкачественное образование (тубулярная аденома) толстой кишки.
- Рентген кишечника. Ирригоскопию с двойным контрастированием путем введения в кишечник воздуха и бариевой взвеси. Методика позволяет выявить опухоли толстого кишечника разного размера; трудности в диагностике могут возникнуть, если процесс локализирован в слепой кишке. КТ имеет большую чувствительность по сравнению с ирригоскопией, но наиболее достоверные результаты можно получить при выполнении виртуальной колоноскопии.

КТ ОБП. Опухоль поперечной ободочной кишки, прорастающая в переднюю брюшную стенку. (фото Вишняков В.Н.)
Для выявления метастазов при злокачественных опухолях толстого кишечника используют УЗИ органов брюшной полости, компьютерную томографию, сканирование костной системы, при наличии неврологических симптомов – КТ головного мозга. Опухолевые маркеры имеют скорее прогностическое, чем диагностическое значение. При низкодифференцированных новообразованиях повышается раково-эмбриональный антиген, хотя он не специфичен для этого типа опухолей. Самыми информативными маркерами при выявлении первичных опухолей толстого кишечника считаются маркеры СА-19-9 и СА-50, но при рецидивах они могут и не определяться.
Лечение опухолей толстого кишечника
Единственный действенный метод лечения опухолей толстого кишечника в современной онкологии – хирургический. При небольших доброкачественных процессах без признаков малигнизации проводят удаление новообразования, при множественном поражении – часть толстого кишечника Оперативные вмешательства при опухолях прямой кишки проводят путем трансректального доступа.
При злокачественных опухолях толстого кишечника объем операции более радикальный — расширяется до гемиколэктомии, тотальной колэктомии. Удаляют не только новообразование, но и региональные лимфатические узлы, даже если в них не выявлены метастазы. По возможности во время хирургических вмешательств стараются сохранить естественный путь пассажа кишечного содержимого. Если такой возможности нет, выводят колостому на переднюю брюшную стенку. Кроме оперативного лечения, назначают химиотерапию 5-фторурацилом, фторофуром, лучевую терапию.
Прогноз и профилактика
Прогноз при опухолях толстого кишечника не всегда благоприятный. Даже доброкачественные эпителиальные опухоли или полипы имеют высокую склонность к злокачественному перерождению. Во многом выживаемость больных зависит от своевременной диагностики и адекватно проведенной хирургической операции.
Профилактика опухолей толстого кишечника состоит, прежде всего, в правильном питании. Необходимо меньше употреблять копченых и консервированных продуктов, мяса и животных жиров. При выборе продуктов нужно отдавать предпочтение тем, которые содержат большое количество клетчатки. Следует пересмотреть образ жизни: низкая двигательная активность благоприятствует возникновению опухолей толстого кишечника. Необходимо вовремя выявлять и лечить различные воспалительные заболевания желудочно-кишечного тракта.
Источник
Над статьей доктора
Хитарьян А. Г.
работали
литературный редактор
Елена Бережная,
научный редактор
Сергей Федосов
Дата публикации 14 февраля 2018Обновлено 22 июля 2019
Определение болезни. Причины заболевания
Новообразования (опухоли) ободочной кишки — это обширная группа заболеваний толстого кишечника, большой раздел в работе врача, в частности, колопроктолога, включающий в себя как доброкачественные, так и злокачественные новообразования ободочной кишки, клеточный аппарат которых изменился на генетическом уровне и характеризуется усилением роста и дифференцировки — «специализации» клетки.
Доброкачественные новообразования ободочной кишки чаще всего проявляют себя в виде полипов и полипозных синдромов, таких как синдром Гарднера, Ольфилда, Тюрко, Золлингера-Элиссона, Пейтца-Егерса, Кронкайта-Канады. К доброкачественным новообразованиям ободочной кишки также относят неэпителиальные опухоли, такие как лейомиомы и лейомиосаркомы, карциноид, мезенхиомы параректальной клетчатки, а также эндометриоз толстой кишки.[1]
К злокачественным образованиям ободочной кишки относят рак толстого кишечника.
Чаще всего из доброкачественных новообразований толстой кишки в клинической практике врач-колопроктолог встречается с полипами ободочной кишки. Как правило, это случайная находка при обследовании толстого кишечника, таком как колоноскопия. Данные медицинских источников гласят, что у пациентов развитых стран в возрасте более 60 лет, без жалоб на работу толстого кишечника, полипы обнаруживаются в 30% исследований — колоноскопий. Само их существование у пациента на первый взгляд кажется безобидным, но это обманчиво. Полипы являются основной (до 98% случаев) причиной рака толстой кишки, статистика гласит: каждый 5 полип озлокачествляется — превращается в рак.[7]
На современном этапе определение полипов не отличается ни четкими критериями, ни лаконичностью. В него включают: «разрастание железистого эпителия, возвышающегося над уровнем слизистой оболочки кишки в различных видах — как на «узком», так и «широком» основании, в виде «гриба» или «ветвистого образования», различных форм и размеров. Могут полипы отличаться и по клеточному составу: гиперпластические (2%), железистые (51,6%), железисто-ворсинчатые (21,5%), ворсинчатые (14,7%). В скобках указан процент встречаемости полипов по клеточному составу.[5]
В определение понятия «рак толстого кишечника» входят разнообразные по локализации, форме и гистологическому строению злокачественные новообразования различных отделов ободочной кишки: слепого, восходящего, поперечно-ободочного, нисходящего, сигмовидного отделов, селезеночного и печеночного угла, ректосигмоидного перехода, прямой кишки и анального канала, синдром Линча.
Актуальность проблемы рака толстого кишечника в развитых странах велика. К примеру, в Великобритании ежегодно от рака толстого кишечника регистрируется до 15-16 тыс. смертей, в США — до 50 тыс. В России он занимает 3 место после рака легкого и желудка.[5]
Ведущие эксперты-онкологи не выделяют какой-либо одной причины, которая обуславливала возникновение рака ободочной кишки, и все сходятся во мнении, что заболевание вызывает сочетание множества причин. К основным относят наследственность, неблагоприятные (токсичные) экологические факторы, несбалансированное питание, хронические болезни ободочной кишки.
Итак по порядку. Учеными давно отмечен высокий риск развития онкологических заболеваний у родственников, особенно близких. Даже выделяют «наследственные» болезни: синдромы Гарднера, Тюрко, семейный диффузный полипоз, при которых практически в 100% случаев неудаленные полипы или вся кишка перерождается в раковые клетки.
Неблагоприятные экологические факторы также способствуют увеличению частоты встречаемости раковых заболеваний. Механизм заболевания объясняет химическая теория: канцерогены — опасные химические и физические факторы — вызывают мутации в клетках, которые трансформируют клетку в опухолевую.
Несбалансированное питание, преимущественное потребление мясных блюд, консервированных, копченых продуктов обеспечивает попадание канцерогенных веществ в толстый кишечник и запускает механизм канцерогенеза. А вот растительная пища, содержащая большое количество клетчатки, полезна, так как увеличивает объем каловых масс, адсорбирует, «связывает» канцерогены, увеличивает скорость движения каловых масс по кишечнику и тем самым ограничивает время соприкосновения токсических веществ со стенкой ободочной кишки, уменьшая риск развития рака ободочной кишки.
Длительно существующие — хронические заболевания ободочной кишки также увеличивают риск перехода в раковые, так как в данном случае задействованы механизмы и воспаления, и замедления движения каловых масс по кишке.[1][2][3][4][8]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы опухоли толстой кишки
У большинства пациентов доброкачественные новообразования ободочной кишки никак себя не проявляют или вызывают скрытые кровотечения, которые человек никак не видит, и их обнаруживают только при эндоскопическом обследовании.
В единичных случаях пациенты жалуются на неспецифические проявления: боли в животе спастического характера, а при росте полипа более 2-3 см могут обнаруживать кровянисто-слизистые выделения в стуле, запоры или поносы, анальный зуд, при обильных потерях крови может развиваться клиническая картина анемии, дислипопротеинемии, нарушения водно-электролитного обмена. При гигантских размерах полипов возможно появление симптомов кишечной непроходимости.[1][5]
К сожалению, какого-то одного точного клинического симптома у рака ободочной кишки нет. Чаще всего он начинает себя «проявлять» при росте, длительном нахождении: изменением цвета кала — кровью в стуле, его консистенции, формы, нарушением стула, болевыми ощущениями в животе, потерей аппетита, «резким» похудением. Но нередко проявления отсутствуют. И лишь проведя определенный комплекс обследований — «онкопоиск» — врач-специалист может поставить данный диагноз.[1][5][7]
Патогенез опухоли толстой кишки
Одним из главных факторов развития полипов толстого кишечника являются особенности диеты. Замечено, что риск увеличения числа встречаемости полипов толстой кишки выше в тех странах, где чаще употребляют мясные блюда и мало — растительных. Причина проста: мясные продукты повышают концентрацию жирных кислот, под воздействием желудочного сока, желчи и соков поджелудочной железы эти кислоты превращаются в канцерогены, которые вызывают рост полипов. Под действием канцерогенов клетки полипов начинают «мутировать», озлокачествляться. Недостаток растительной пищи, и в частности растительной клетчатки, приводит и к нарушениям работы кишечника, нарушениям «моторики кишечника», плохому опорожнению. Это хорошо прослеживается на примере жителей Африки, в рационе которых много растительной пищи и частота встречаемости полипов и рака ободочной кишки в разы меньше и нет проблем с запорами. К факторам риска также относят консервированные, копченые продукты, продукты, насыщенные жирными кислотами, газированные напитки.[6]
К факторам риска образования и роста полипов толстой кишки относят её хронические воспалительные заболевания: синдром раздраженного кишечника, хронические колиты и т. д., а также малоподвижный образ жизни. Нельзя забывать, что запоры могут быть обусловлены приемом лекарственных средств, таких как атропин, различных наркотических, психотропных препаратов (транквилизаторов, антидепрессантов), препаратов железа.[7]
Классификация и стадии развития опухоли толстой кишки
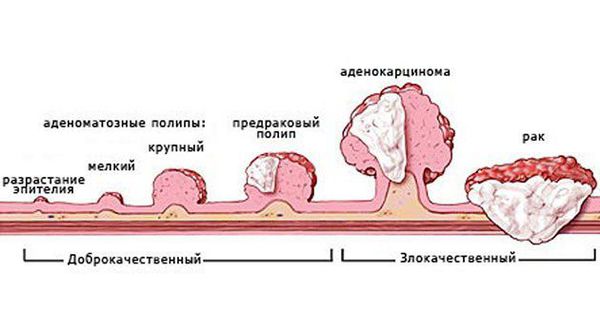
На рисунке наглядно показаны стадии заболевания — рост полипа, переход из доброкачественного в злокачественный.
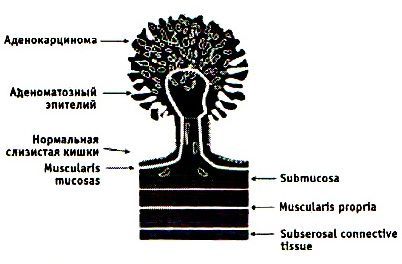
В современной классификации все доброкачественные образования толстого кишечника принято разделять на две основные группы: эпителиальные опухоли (встречаются в 92% случаев, риск роста и малигнизации самый высокий) и редкие новообразования (встречаются в 8% наблюдений, риск роста и малигнизации низкий).[6]
Полипы также классифицируют по размерам (от размера зависит степень злокачественности: чем больше, тем она выше), количеству (одиночные, множественные, диффузные) и по гистологическому строению — клеточному составу (см. выше).
Стадии заболевания протекают от предшественников: появления железистых полипов, далее по мере роста они могут подвергаться ворсинчатой трансформации, а в ворсинках — могут находить признаки озлакочествления. Таким образом, рост полипов происходит от простейшего строения к атипии и малигнизации, вплоть до рака ободочной кишки. По времени этот процесс в среднем протекает до 10-15 лет, но не менее 5 лет.[1][2][5][7][6]
Рак
В настоящее время специалисты онкологи выработали множество классификаций: в зависимости от формы роста, клеточного строения, стадии заболевания. Но большинство онкологов пользуются единой международной классификацией по TNM, где T — это Tumor — первичная опухоль, N — Nodules — лимфатические узлы, M — Metastasis — метастазы. На этом «едином языке», своего рода коде, шифре заболевания онкологи кодируют все полученные данные о раке ободочной кишки, где и как он расположен. Этот код помогает в выборе правильной тактики лечения.[1][5]
Осложнения опухоли толстой кишки
Осложнения полипов толстой кишки на ранних стадиях практически не встречаются, а вот при росте полипа в размерах их количество и тяжесть растет. К наиболее встречаемым осложнениям относят:
- развитие анемии (при обильной кровопотере);
- развитие водно-электролитных нарушений (особенно при стремительном, прогрессирующем росте новобразований);
- дислипопротеинемии (потерю белков вследствие потерь при образовании слизи);
- явления кишечной непроходимости (при «гигантских размерах полипов» происходит обтурация, закрытие просвета ободочной кишки как пробкой);
- самым грозным осложнением является озлокачествление полипа — перерождение в рак ободочной кишки.
Чаще всего осложнениями рака ободочной кишки могут быть нарушения работы кишечника (запоры, кишечная непроходимость — вследствие перекрытия просвета ободочной кишки раковым образованием), анемии (чаще всего при локализации опухоли в правых отделах ободочной кишки или массивных кровотечениях), воспаления в стенке новообразования, разрывы — перфорации с развитием калового перитонита. Никогда не надо дожидаться развития осложнения, ведь чем тяжелее состояние, тем выше риск неблагоприятного исхода. Ранняя диагностика и лечение улучшают прогноз.[1][3][5][4]
Диагностика опухоли толстой кишки
Диагностика доброкачественных образований
По жалобам или клиническим проявлениям можно только заподозрить наличие проблемы, и лишь эндоскопические методы диагностики, такие как колоноскопия, позволяют не только найти, но и определить степень проблемы (после взятия биопсии и его гистологическом исследовании — изучении клеток под микроскопом). На современном этапе используется высокоразрешающая световая колоноскопия, а также используются современные технологии выявления мельчайших трансформаций слизистой оболочки толстого кишечника, предраковых заболеваний и ранних раков: хромоколоноскопия, узкоспектральная (narrow band imaging — NBI), увеличительная и аутофлюоресцентная эндоскопия (autofluorescence imaging — AFI).
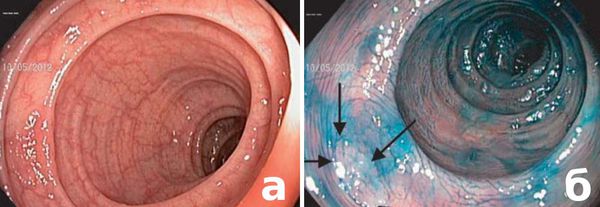
а — стандартный осмотр в белом свете: определяется патологический участок слизистой оболочки ободочной кишки с нарушенным сосудистым рисунком;
б — после окрашивания аденома имеет четкие границы (отмечены стрелками).
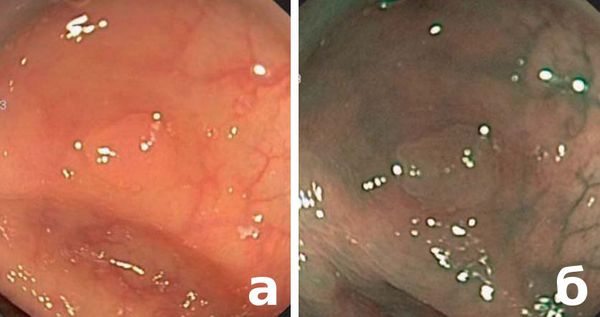
Плюсы фиброколоноскопии:
- можно провести визуальную оценку состояния слизистой оболочки (её цвет), можно детально рассмотреть самые мелкие структуры;
- можно взять материал на гистологические исследования;
- можно провести лечебные мероприятия (полипэктомию).
Минусы:
- инвазивность;
- болезненность (устраняется дополнительной седацией);
- зависимость от анатомических особенностей (стриктур, резкостей углов поворота кишечника);
- травмоопасность при выраженных воспалительных изменениях стенки кишки или анатомических дефектах.
В помощь для определения показаний к прохождению колоноскопии создан тест на скрытую кровь («тест-полоска для одномоментного определения скрытой фекальной крови «Acon Bioteh Co»).
Подводя итог, можно утверждать, что колоноскопию нужно проводить всем лицам с заболеваниями толстого кишечника, а в качестве скрининга — это исследование хорошо проводить всем старше 45 лет, с частотой 1 раз в 2-3 года.[6]
Что касается злокачественных образований, то современные методы исследования позволяют выявить рак не только в «запущенном» состоянии, но и на ранних этапах заболевания. Врач-специалист всегда поможет подобрать верный алгоритм — провести «онкопоиск».
Чаще всего в него включают сбор жалоб, истории заболевания и жизни, наследственность, клиническое исследование (ректальное исследование, аноскопия, ректороманоскопия, ректосигмоскопия, колоноскопия, ОАК, анализ каловых масс на «скрытую кровь», ирригоскопию, УЗИ органов брюшной полости и малого таза, эндоректальное УЗИ, биопсию найденного «подозрительного» места или образования, КТ, МРТ или СКТ органов брюшной полости и малого таза). Сопоставив результаты, врач поставит или исключить раковое заболевания ободочной кишки.[1][6]
Лечение опухоли толстой кишки
Терапевтических методов лечения полипов ободочной кишки в настоящий момент не существует. Никакая таблетка, настой, настойка, «волшебный» порошок, из?
