Не атопические заболевания отек квинке
 Отек Квинке – это острое состояние отечности кожного покрова, слизистых оболочек и подкожно-жировой клетчатки, которое является результатом аллергической реакции, сопровождающейся усиленной выработкой гистамина и воспалением кровеносных сосудов.
Отек Квинке – это острое состояние отечности кожного покрова, слизистых оболочек и подкожно-жировой клетчатки, которое является результатом аллергической реакции, сопровождающейся усиленной выработкой гистамина и воспалением кровеносных сосудов.
Наиболее часто симптомы отека Квинке у взрослых проявляются на лице, распространяясь на слизистую глотки и гортани. Также могут поражаться внутренние органы, мозговые оболочки, суставы.
Отечность развивается крайне быстро и считается неотложным состоянием, которое требует безотлагательной медицинской помощи.
Что это такое?
Отек Квинке (ангиоотек, гигантская крапивница, трофоневротический отек, ангионевротический отек) — развивающаяся внезапно острая аллергическая реакция организма, характеризующаяся массивным отеком слизистых оболочек, кожных покровов и подкожной жировой клетчатки.
Обычно отек Квинке развивается на шее, верхней части туловища, лице, тыльной стороне стоп и/или кистей. Гораздо реже поражает внутренние органы, суставы и оболочки мозга.
Данное патологическое проявление может развиться абсолютно у любого человека, однако наиболее часто возникает у молодых женщин и у детей.
Классификация
Существует сразу несколько классификаций АО, каждая из которых основывается на каком-либо одном критерии. Так, по течению болезнь делят на острую (длящуюся менее 6 недель) и хронескую (свыше 6 нед). По наличию крапивницы во время приступа — на сочетанный (с высыпаниями, зудом и т. д.) и изолированный ангиоотек.
Однако наиболее полной считается классификация по механизму возникновения:
- наследственный ангиоотек, связанный с генетически обусловленным и нарушениями регуляции системы комплемента — комплекса веществ, непосредственно отвечающих за аллергию;
- приобретенный ангиоотек, при котором нарушения регуляции комплементарной системы приобретены вследствие иммунных расстройств, инфекций, лимфопролиферативных заболеваний;
- ангиоотек, вызванный длительным приемом одной из категорий гипотензивных средств — ингибиторов АПФ;
- отек, спровоцированный гиперчувствительностью к определенным веществам — лекарства, пищевые продукты, яд насекомых и т. д.;
- отек, связанный с инфекциями различных органов;
- отек Квинке, обусловленный аутоиммунными заболеваниями.
Наиболее распространенными являются 2 формы ангионевротического отека — наследственная и аллергическая:
Причины отека Квинке
В основе аллергического отека лежит аллергическая реакция антиген-антитело. Выделяющиеся в предварительно сенсибилизированном организме биологически активные вещества — медиаторы (гистамин, кинины, простагландины) вызывают местное расширение капилляров и вен, происходит повышение проницаемости микрососудов и развивается отек тканей. Причиной аллергического отека может быть воздействие специфических пищевых продуктов (яйца, рыба, шоколад, орехи, ягоды, цитрусовые, молоко), лекарственных и других аллергенов (цветы, животные, укусы насекомых).
У больных с неаллергическим отеком Квинке заболевание обусловлено наследственностью. Наследование происходит по доминантному типу. В сыворотке больных понижен уровень ингибиторов С-эстераз и калликреина. Отек Квинке при этом, аналогично аллергическому отеку, развивается под влиянием веществ, вызывающих образование гистамина — тех же аллергенов. Отек развивается в сенсибилизированном организме под влиянием специфических аллергенов: цветы, животные, продукты питания, лекарства, косметические средства или неспецифических: стресс, интоксикации, инфекции, переохлаждение.
Предрасполагающими факторами могут быть заболевания печени, щитовидной железы (в особенности при ее пониженной функции), желудка, заболевания крови, аутоимунные и паразитарные заболевания. Часто в данном случае заболевание преобретает хроническое рецидивирующее течение.
В части случаев причину отека Квинке установить не удается (так называемый идиопатический отек).

Симптомы и первые признаки
Основные и самые первые симптомы отека Квинке у детей и взрослых — это возникновение отёков в местах с развитой подкожной клетчаткой — на губах, веках, щеках, слизистой рта.
Цвет кожи при этом не меняется. Зуд отсутствует. В типичных случаях он бесследно исчезает через несколько часов (до 2—3 суток). Отек может распределяться на слизистую оболочку гортани, что может вызывать затруднение дыхания. При этом отмечается охриплость голоса, лающий кашель, затруднённое дыхание (сначала выдох, потом вдох), шумное дыхание, лицо гиперемированное, затем резко бледнеет. Возникает гиперкапническая кома и затем может наступить смерть. Также отмечается тошнота, рвота, боль в животе, усиленная перистальтика.
Ангионевротический отёк отличается от обычной крапивницы лишь глубиной поражения кожи. Следует заметить, что проявления крапивницы и ангионевротического отёка могут возникать одновременно или чередоваться.
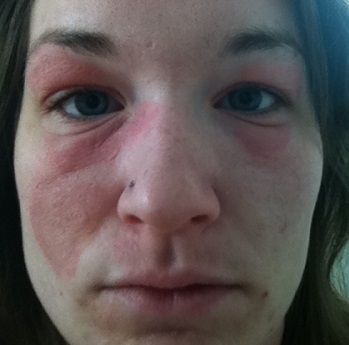
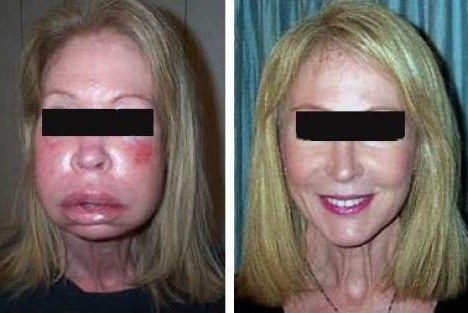
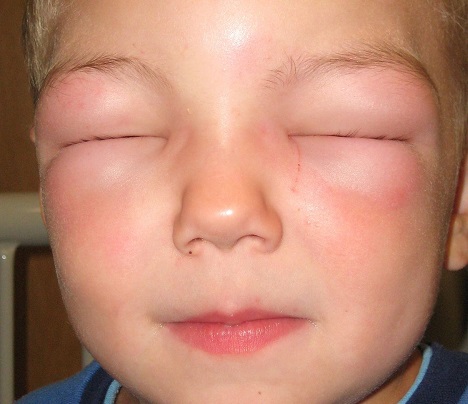
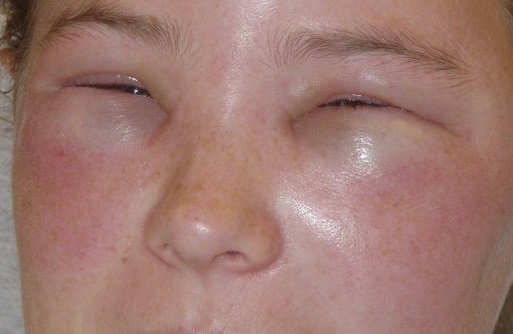
Как выглядит отек Квинке: фото
На фото можно посмотреть, как проявляется отек Квинке у взрослых и детей:
Первая помощь при отеке Квинке
В этой части речь пойдет о само- и взаимопомощи:
- Первое мероприятие, которое стоит провести при развитии отека Квинке – это вызов бригады “скорой помощи”. Если “скорая” явно не приедет, а быстрее довезти или дотащить пациента до ближайшего лечебного учреждения – тащите, предварительно выполнив пункт два или три.
- Дать антигистаминный препарат (фенкарол, диазолин, димедрол). Более действенны инъекционные формы антигистаминных препаратов, так как не исключено, что развивается отек желудочно-кишечного тракта и нарушено всасывание веществ. В любом случае необходимо принять 1 – 2 таблетки препарата, если нет возможности сделать укол. Лекарство ослабит реакцию и облегчит состояние до приезда неотложки.
- При отсутствии антигистаминов или других препаратов от аллергии, в рот взрослому или подростку заливаем банальный нафтизин (капли в нос) в дозировке 2-3 капли или в нос закапать
- Больного успокаиваем, открываем форточки, освобождаем шею и грудную клетку от стягивающей одежды, снимаем украшения (цепочки, сережки и пр.). Ребенка берем на руки, не кричим и не истерим.
- Если аллерген известен, по возможности, убираем его.
- К месту отека прикладываем холод.
- Если человек потерял сознание, проводим искусственное дыхание.
- Родственники больных с рецидивирующими отеками обычно знают о Преднизолоне и способны самостоятельно ввести этот препарат внутримышечно.
Помните, что от слаженных и разумных действий с первых минут развития отека Квинке может зависеть жизнь человека.
Неотложная помощь при отеке Квинке
Здесь наступает время квалифицированной медицинской помощи от “скорой” или персонала больницы или поликлиники:
- Прекращение контакта с аллергеном;
- Отек Квинке на фоне сниженного артериального давления требует введения подкожно 0,1% раствора адреналина в дозе 0,1-0, 5 мл;
- Глюкокортикоиды (преднизолона гимисукцинат 60-90 мг вводится внутривенно или внутримышечно или дексаметазон от 8 до 12 мг внутривенно);
- Антигистамины: супрастин 1-2 мл или клемастин (тавегил) 2 мл внутривенно или внутримышечно.
При отеке гортани:
- Прекращение воздействия аллергена;
- Ингаляция кислорода;
- Физраствор 250 мл внутривенно капельно;
- Адреналин (эпинефрин) 0,1%-0,5 мл внутривенно;
- Преднизолон 120 мг или дексаметазона 16 мг внутривенно;
- При неэффективности мероприятий – интубация трахеи. Перед этим: сульфат атропина 0,1%-0,5-1 мл внутривенно, мидазолам (дормикум) 1мл или диазепам (реланиум) 2 мл внутривенно, кетамин 1мг на кг веса внутривенно;
- Санация верхних дызательных путей;
- Однократная попытка интубации трахеи. При неэффективности или невозможности выполнения – коникотомия (рассечение связки между перстневидным и щитовидным хрящами), искусственная вентиляция легких;
- Госпитализация.
При отсутствии отека гортани госпитализация показана следующим группам пациентов:
- дети;
- если отек Квинке развился впервые;
- тяжелое течение отека Квинке;
- отек на фоне приема лекарств;
- пациенты с тяжелыми сердечнососудистыми и дыхательными патологиями;
- лица, которые накануне прививались какой-либо вакциной;
- перенесшие недавно ОРВИ, инсульт или инфаркт.
Лечение в домашних условиях
Лечение отека Квинке вне острой стадии в домашних условиях предусматривает:
- Полное исключение контакта больного с установленным аллергеном, если причиной отека развивается по типу аллергической реакции с симптомами крапивницы.
- Короткие курсы гормонов, временно «блокирующих» реакции иммунной системы, Преднизолон, Дексазон, Дексаметазон. Преднизолон. Взрослым — до 300 мг, новорожденным высчитывают дозу по формуле 2 – 3 мг на кг массы тела малыша, детям старше года и школьникам от 7 лет в той же дозировке. Дексаметазон взрослым — 60 – 80 мг, маленьким больным — в строго рассчитанной дозировке по весу: 0,02776 – 0,16665 мг на килограмм.
- Препараты для укрепления нервной системы (кальций, аскорбиновая кислота).
- Витаминные комплексы, Аскорутин для снижения проницаемости сосудов, гаммаглобулины.
- Использование средств-блокаторов Н1-рецепторов гистамина (противоаллергических) для снижения восприимчивости к аллергену и блокирования дальнейшей продукции гистамина. В начальном периоде применяют Супрастин, Димедрол, Пипольфен, Тавегил внутримышечно, переходя на применение антиаллергических средств в таблетках Зиртек, Кетотифен, Терфенадин, Астемизол, Фексофенадин, Лоратадин, Акривастин, Цетиризин.
При этом:
- Супрастин: взрослым в среднем 40 – 60 мг с учетом того, что доза на килограмм массы тела не может быть выше 2 мг. Детям: 1 – 12 месяца: 5 мг; от 12 месяцев до 6 лет: 10 мг; от 6 до 14: 10 – 20 мг.
- Кетотифен (кроме беременных женщин) показан, как действенное противоаллергическое средство при сочетании отека и спазма бронхов, часто возникающего при отеке у больных астмой или обструкцией (непроходимостью) дыхательных путей. Взрослым 1 – 2 мг 2 утром и вечером. Детям от 3 лет — по 1 мг (5 мл сиропа); от полугода до 3 лет — по 0,5 мг (2,5 мл) утром и вечером. Лечение проводят в течение 2 – 4 месяцев.
При отеке на фоне зудящих высыпаний и волдырей дополнительно используют:
- Ранитидин, Циметидин, Фамотидин – препараты, подавляющие гистаминные H2-рецепторы;
- так называемые блокаторы кальциевых каналов (20 – 60 мг Нифедипина в сутки);
- антагонисты лейкотриеновых рецепторов (Монтелукаст, 10 мг в день).
В терапии наследственного ангионевротического отека имеются существенные отличия от стандартной схемы лечения отека Квинке. Совершенно бесполезны кортикостероиды и противоаллергиеские средства, которые не помогут больному, а неправильное лечение своевременно не выявленного ангиоотека наследственного происхождения чаще всего приводит к гибели пациента.
Основная помощь нацелена на восполнение дефицита и усиление продукции С-1 ингибитора. В большинстве случаев используют:
- вливание плазмы;
- внутривенное введение транексамовой или аминокапроновой кислоты;
- Даназол в суточной дозировке 800 мг, Станозолол 12 мг;
- для длительной профилактики назначают е-аминокапроновую кислоту в суточной дозе 1 – 4 грамма при регулярном отслеживании свертываемости крови (дважды в месяц). Даназол по 100 – 600 мг в сутки.
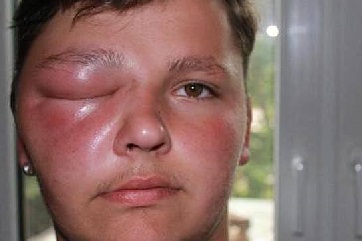
Диета и питание
Диета при отеке Квинке разрабатывается с учетом нескольких основополагающих принципов:
- При разработке диетического меню для пациента с ангионевротическим отеком, необходимо руководствоваться принципом элиминации. Другими словами, необходимо исключить из меню пациента продукты, которые могут вызвать прямую или перекрестную аллергическую реакцию. В диетическом меню не должно быть продуктов с высоким содержанием аминов, в том числе гистамина, продуктов с высокими сенсибилизирующими свойствами. Продукты по возможности должны быть натуральными, не содержать синтетических пищевых добавок.
- Питательный рацион должен быть тщательно продуман, исключенные из него продукты грамотно заменены. Это позволит оптимально скорректировать качественный и количественный состав меню.
- Третий принцип – принцип «функциональности». Продукты должны приносить пользу, способствовать поддержанию и укреплению здоровья.
Если следовать советам и правилам лечебного питания, положительная динамика наблюдаться будет. Однако наиболее необходимым, актуальным и эффективным мероприятием диетотерапия становится в тех случаях, когда в качестве аллергена выступает некий продукт питания.
Наиболее распространенные продукты, которые могут вызывать «истинные» и псевдоаллергические реакции:
- Рыба и морепродукты, куриное мясо и яйца, соя, молоко, какао, арахис часто вызывают истинные аллергические реакции. Из растительной пищи наиболее аллергены томат, шпинат, бананы, виноград и клубника.
- Псевдоаллергические реакции могут быть вызваны теми же продуктами, что и истинная аллергия. К перечню можно добавить шоколад, специи, ананас.
- С осторожностью нужно включать в меню продукты, содержащие биогенные амины и гистамин. Это рыба (треска, сельдь, тунец) и моллюски, сыр, яйца, шпинат, ревень, помидоры, квашеная капуста. Людям – аллергикам следует отказаться от вина.
- Исключить из меню нужно продукты, в состав которых входят азотсодержащие экстрактивные соединения. Это плоды бобовых (чечевица, фасоль, горох), черный чай, кофе и какао, бульоны, тушенные и жареные блюда из мяса и рыбы.
Часто развитие аллергии и отека вызывают синтетические пищевые добавки. Среди них консерванты (сульфиты, нитриты, бензойная кислота и её производные и др.) и красители (тартразин, амарант, азорубин, эритрозин и др.), ароматизаторы (ментол, ваниль, гвоздика и корица, глутаматы) и стабилизаторы вкуса.
Осложнения и последствия
Как уже говорилось выше, самым опасным осложнением отека Квинке, затронувшего гортань или трахею, является асфиксия, ведущая к коме, и, возможно, инвалидизации или летальному исходу.
Если отек локализуется в желудочно-кишечном тракте, то не исключено осложнение в виде перитонита, а так же могут наблюдаться усиление перистальтики кишечника и диспептические расстройства. В случае поражения урогенитальной системы осложнение может проявиться через симптомы острого цистита и развитие задержки мочи.
Наибольшую тревогу вызывают отеки на лице, т. к. при их наличии существует вероятность поражения мозга или его оболочек, сопровождающегося появлением лабиринтных систем и менингиальных симптомов — все это представляет прямую угрозу жизни.
Профилактика и прогноз
Исход патологии Квинке будет зависеть от степени проявления отека, своевременности оказания неотложной помощи. К примеру, при аллергической реакции в области гортани при отсутствии быстрых лечебных действий исход может оказаться летальным. Если болезнь рецидивирующая и сопровождается крапивницей на протяжении полугода, то у 40% больных патология будет наблюдаться еще 10 лет, а у 50% — наступает продолжительная ремиссия даже без профилактического лечения. Наследственный типа ангиоотека будет рецидивировать на протяжении всей жизни.
Избежать рецидива поможет правильно подобранное профилактическое, поддерживающее лечение, которое значительно снижает вероятность развития патологии или осложнений. Мероприятия по предупреждению реакции Квинке зависят от вида патологии:
- Если в анамнезе стоит аллергический генезис, то важно соблюдать диетическое питание, исключить потенциально опасные медикаменты.
- Если удалось распознать наследственный ангиоотек, то следует избегать вирусных инфекций, травм, приема ингибиторов АПФ, стрессовых ситуаций, эстрогеносодержащих лекарств.
Источник
Íàñëåäñòâåííûé àíãèîíåâðîòè÷åñêèé îòåê (ÍÀÎ) õðîíè÷åñêîå çàáîëåâàíèå, îòíîñÿùååñÿ ê ãðóïïå ïåðâè÷íûõ èììóíîäåôèöèòîâ ñ àóòîñîìíî-äîìèíàíòíûì íàñëåäîâàíèåì è íåïîëíîé ïåíåòðàíòíîñòüþ, ñâÿçàííîå ñ êà÷åñòâåííûì èëè êîëè÷åñòâåííûì ãåíåòè÷åñêè äåòåðìèíèðîâàííûì äåôåêòîì ãåíîâ, êîäèðóþùèõ ñèíòåç èíãèáèòîðà ýñòåðàçû êîìïîíåíòà êîìïëåìåíòà C1 (Ñ1inh), êîòîðîå ïðîÿâëÿåòñÿ â âèäå ðåöèäèâèðóþùèõ îòåêîâ (Î.) êîæè è ñëèçèñòûõ îáîëî÷åê äûõàòåëüíûõ ïóòåé, æåëóäî÷íî-êèøå÷íîãî (ÆÊÒ) è óðîãåíèòàëüíîãî òðàêòîâ. Ïåðâûå óïîìèíàíèÿ î ïîäîáíûõ Î. áûëè ñäåëàíû Ãèïïîêðàòîì â IV â. äî í. ý.
 íàñòîÿùåå âðåìÿ èçâåñòíû 3 ðàçëè÷íûõ äåôåêòà, êîòîðûå êëèíè÷åñêè íåðàçëè÷èìû:
-ïåðâûé â 8092% ñëó÷àåâ êîëè÷åñòâåííûé äåôèöèò Ñ1inh ïðè îïðåäåëåíèè èììóíîëîãè÷åñêèìè è ýíçèìàòè÷åñêèìè ìåòîäàìè ÍÀÎ I òèïà;
-âòîðîé â 15% ñëó÷àåâ ñòðóêòóðíûé äåôåêò ñî ñíèæåíèåì ôóíêöèîíàëüíîé àêòèâíîñòè ïðè íîðìàëüíîì èëè ïîâûøåííîì óðîâíå Ñ1inh ÍÀÎ II òèïà;
-òðåòèé â 15% ñëó÷àåâ ñòðóêòóðíî èçìåíåííûé Ñ1inh (ñ âîçìîæíûì ↑ êîíöåíòðàöèè â 3-4 ðàçà); îáðàçóþòñÿ àãðåãàòû ñ ãëîáóëèíàìè (èëè àëüáóìèíîì) ñûâîðîòêè êðîâè èëè àêòèâíîñòü Ñ1inh áëîêèðîâàíà àóòîàíòèòåëàìè ÍÀÎ III òèïà. Îñíîâíîé ìåõàíèçì àíãèîýäåìû ïðè ÍÀÎ ñâÿçàí ñ ýôôåêòàìè ìåäèàòîðîâ áðàäèêèíèíà, ãèñòàìèíà, ïðîèçâîäíûõ àðàõèäîíîâîé êèñëîòû, öèòîêèíîâ.
Ñ1-èíãèáèòîð âûñîêîãëèêîçèëèðîâàííûé áåëîê ñûâîðîòêè, ñèíòåçèðóåìûé â ïå÷åíè è óãíåòàþùèé ïðîòåîëèòè÷åñêóþ àêòèâíîñòü ñóáêîìïîíåíòîâ Clr è Cls, ïðåäóïðåæäàåò àêòèâàöèþ Ñ4- è Ñ2-êîìïîíåíòîâ êîìïëåìåíòà. Ñòðóêòóðà èíãèáèòîðà Ñ1 çàêîäèðîâàíà â õðîìîñîìå 11, ýòîò ïðîòåèí ÿâëÿåòñÿ a2-ãëîáóëèíîì è âûðàáàòûâàåòñÿ ïðåèìóùåñòâåííî â ãåïàòîöèòàõ, õîòÿ àêòèâèðîâàííûå ìîíîöèòû, ìåãàêàðèîöèòû, ýíäîòåëèàëüíûå êëåòêè è ôèáðîáëàñòû ñïîñîáíû ñèíòåçèðîâàòü åãî â íåáîëüøîì êîëè÷åñòâå.
Îñíîâíûìè ôóíêöèÿìè Ñ1-ýñòåðàçû ÿâëÿþòñÿ:
ïðåäîòâðàùåíèå ñïîíòàííîé àêòèâàöèè êëàññè÷åñêîãî êàñêàäà êîìïëåìåíòà;
ðåãóëèðîâàíèå àêòèâàöèè êàñêàäà ñâåðòûâàíèÿ êðîâè, ïðè èíãèáèðîâàíèè ôàêòîðîâ ñâåðòûâàíèÿ êðîâè XIa è XIIa;
èíãèáèðîâàíèå ïðåâðàùåíèÿ ïëàçìèíîãåíà â ïëàçìèí â ïðîöåññå ôèáðèíîëèçà;
èíãèáèðîâàíèå àêòèâèðîâàííîãî êàëëèêðåèíà â ðåàêöèÿõ êàëëèêðåèí-áðàäèêèíèíîâîé öåïè.
Ïðè äåôèöèòå Ñ1-èíãèáèòîðà óâåëè÷èâàåòñÿ ñîäåðæàíèå êàëëèêðåèíà, êîòîðûé, â ñâîþ î÷åðåäü, ïîâûøàåò îáðàçîâàíèå áðàäèêèíèíà. Íåäîñòàòî÷íîñòü Ñ1-èíãèáèòîðà ïðèâîäèò ê íåêîíòðîëèðóåìîé àêòèâàöèè ðàííèõ êîìïîíåíòîâ êîìïëåìåíòà. Ëîêàëüíûé äåôèöèò èíãèáèòîðà Ñ1 ïðèâîäèò ê íàðóøåíèþ ðåãóëÿöèè è ïîâûøåíèþ ïðîäóêöèè âàçîàêòèâíûõ ïåïòèäîâ è, ñîîòâåòñòâåííî, ê ðàçâèòèþ ëîêàëüíîãî îòåêà. Íåêîòîðûå êîíå÷íûå ïðîäóêòû ïåðå÷èñëåííûõ êàñêàäîâ, òàêèå êàê áðàäèêèíèí èëè êîìïîíåíòû êîìïëåìåíòà, ÿâëÿþòñÿ âàçîàêòèâíûìè ïåïòèäàìè, ñòèìóëèðóþùèìè ïîâûøåíèå ïðîíèöàåìîñòè êàïèëëÿðîâ è ýêñòðàâàçàöèþ ïëàçìû, à òàêæå ñïàçì ãëàäêîé ìóñêóëàòóðû ïèùåâàðèòåëüíîãî òðàêòà è ïîëûõ îðãàíîâ.  íàñòîÿùåå âðåìÿ îáñóæäàåòñÿ âåäóùàÿ ðîëü áðàäèêèíèíà â ðàçâèòèè ñèìïòîìîâ êîìïëåìåíòçàâèñèìûõ îòåêîâ.
Êðèòåðèè äèàãíîçà ÍÀÎ
1. Ïîëîæèòåëüíûé ãåíåòè÷åñêèé (ñåìåéíûé) àíàìíåç â 7080% ñëó÷àåâ (íà ïðîòÿæåíèè 3-4 è äàæå áîëåå ïîêîëåíèé), íî îòðèöàòåëüíûé íàñëåäñòâåííûé àíàìíåç íå ÿâëÿåòñÿ êðèòåðèåì èñêëþ÷åíèÿ äèàãíîçà ÍÀÎ.
2. Îñîáåííîñòè îòåêà (êàê îòëè÷èòü îò îòåêà Êâèíêå):
-áëåäíûé, î÷åíü ïëîòíûé, èìåþùèé ÷åòêóþ ãðàíèöó ñî çäîðîâîé êîæåé, çàõâàòûâàþùèé îò 3-4 ñì â äèàìåòðå äî áîëüøèõ ó÷àñòêîâ;
-áåç ãèïåðåìèè («õîëîäíûå îòåêè»), ñ ÷óâñòâîì «íàïðÿæåíèÿ», «ðàñïèðàíèÿ òêàíåé». Õàðàêòåðíû áîëåçíåííûå îòåêè ëèöà, òóëîâèùà, êîíå÷íîñòåé, íåðåäêî îäíîé è òîé æå ëîêàëèçàöèè («öèêëè÷íûå îòåêè»). Ïðè íàäàâëèâàíèè íà îòåê ÿìêè íå îñòàåòñÿ.
ÍÀÎ
3. ×åòêàÿ ñâÿçü îòåêà êîæè è/èëè ñëèçèñòûõ îáîëî÷åê, àáäîìèíàëãèé (áîëåé â æèâîòå) ñ òðèããåðàìè (ïðîâîöèðóþùèìè ôàêòîðàìè):
-ìåõàíè÷åñêîé òðàâìîé, èíòåíñèâíîñòü êîòîðîé ìîæåò áûòü ñàìîé ðàçíîé îò ëåãêîãî ñäàâëåíèÿ îäåæäîé èëè ëåãêîãî óøèáà è äî ïåðåëîìà êîñòè (â òîì ÷èñëå ñïîðòèâíûå è ïðîèçâîäñòâåííûå òðàâìû);
-âîçíèêíîâåíèå îòåêà ïîñëå ýêñòðàêöèè çóáà, õèðóðãè÷åñêèõ îïåðàöèé, äèàãíîñòè÷åñêèõ ìàíèïóëÿöèé èíâàçèâíîãî õàðàêòåðà. ×àñòî òàêèì ïàöèåíòàì ñòàâèòñÿ äèàãíîç àëëåðãèè íà ÂÑÅ àíåñòåòèêè, õîòÿ ïðè÷èíà îòåêà íåïîñðåäñòâåííî èíúåêöèÿ, íåâàæíî êàêèì ïðåïàðàòîì;
4. Âîçíèêíîâåíèå îòåêà êîæè è/èëè ñëèçèñòûõ îáîëî÷åê è àáäîìèíàëãèé ïðè èíòåíñèâíîé ôèçè÷åñêîé íàãðóçêå, îõëàæäåíèè, ïñèõîýìîöèîíàëüíîé ïåðåãðóçêå, íà ôîíå èíôåêöèîííûõ çàáîëåâàíèé, ìåíñòðóàöèé (÷àñòî äåáþò â ïîäðîñòêîâîì âîçðàñòå), ïðèåìå ïåðîðàëüíûõ êîíòðàöåïòèâîâ, âî âðåìÿ áåðåìåííîñòè.
5. Ëîêàëèçàöèÿ îòåêà: ÷àñòî â îáëàñòè äèñòàëüíûõ (êèñòè, ñòîïû) îòäåëîâ êîíå÷íîñòåé, âåðõíèõ äûõàòåëüíûõ ïóòåé (áîëåå 20% ñëó÷àåâ) è ÆÊÒ (áîëåå 40% ñëó÷àåâ).
6. Ñðîêè ðàçâèòèÿ è äèíàìèêà èçìåíåíèé îòåêà, òå÷åíèå çàáîëåâàíèÿ:
-îòåê ôîðìèðóåòñÿ íà ïðîòÿæåíèè íåñêîëüêèõ ÷àñîâ (îò 1 äî 36 ÷)
-ðåãðåññèÿ (ñàìîðàçðåøåíèå èëè ïîñëå ëå÷åíèÿ) â òå÷åíèå 1072 ÷ (ìàêñèìàëüíî äî 714 äíåé). Õàðàêòåðíû ðåìèññèè îò 710 äíåé äî 12 ìåñ, âîçìîæíû íåïðåðûâíûå àòàêè, à òàêæå ëàòåíòíîå (ñóáêëèíè÷åñêîå) òå÷åíèå.
7. Ðàçâèòèå êîëüöåâèäíîé ýðèòåìû (erithema annulare) áîëåå ÷åì â 50% ñëó÷àåâ.
8. Êðàïèâíèöà, ìåñòíàÿ ãèïåðåìèÿ è çóä íå õàðàêòåðíû.
9. Àáäîìèíàëãèè â ñî÷åòàíèè ñ àíãèîýäåìîé èëè èçîëèðîâàííî ïðè àòèïè÷íîì òå÷åíèè.
10. Ñèìïòîì «ãåîãðàôè÷åñêîãî æèâîòà» — ÷àñòî òàêèõ áîëüíûõ ìíîãîêðàòíî îïåðèðóþò ïî ïîâîäó îñòðûõ áîëåé â æèâîòå, óäàëÿþò àïïåíäèêñ, ÷àñòè êèøå÷íèêà, æåíñêèå ïîëîâûå îðãàíû (òðóáû, ÿè÷íèêè, ìàòêó)
11. Êà÷åñòâåííûé èëè êîëè÷åñòâåííûé äåôèöèò Ñ1inh â ìîìåíò ïðèñòóïà îòåêà è/èëè àáäîìèíàëãèè
12. Ñíèæåíèå Ñ4-, Ñ2-, C1-êîìïîíåíòîâ êîìïëåìåíòà â ïåðèôåðè÷åñêîé êðîâè (íàáëþäàåòñÿ íå âñåãäà). Ïðè ñíèæåíèè Ñ8, Ñ9 âîçìîæíî áîëåå òÿæåëîå òå÷åíèå.
13. Ïåðèôåðè÷åñêàÿ ýîçèíîôèëèÿ, ↑ îáùåãî IgE, ïîëîæèòåëüíûå ñêàðèôèêàöèîííûå (èëè ïðèê-) àëëåðãîïðîáû ñ áûòîâûìè, ýïèäåðìàëüíûìè, ïûëüöåâûìè è ïèùåâûìè àëëåðãåíàìè íå âûÿâëÿþòñÿ (âîçìîæíî ðåäêîå ñî÷åòàíèå àòîïèè è ÍÀÎ).
14. Ïîëîæèòåëüíûé âûðàæåííûé ýôôåêò ïðè â/â ââåäåíèè î÷èùåííîãî Ñ1inh, íàòèâíîé ïëàçìû, ýïñèëîí-àìèíîêàïðîíîâîé êèñëîòû (Ý-ÀÊÊ), äàíàçîëà, ñòàíàçîëà, ìåòèëòåñòîñòåðîíà, èêàòèáàíòà.
15. Íåýôôåêòèâíîñòü àíòèãèñòàìèííûõ ïðåïàðàòîâ, ãëþêîêîðòèêîñòåðîèäîâ (ýôôåêò ñëàáûé èëè îòñóòñòâóåò), íîðàäðåíàëèíà, àíòèáèîòèêîâ, ïðîòèâîïàðàçèòàðíûõ ïðåïàðàòîâ, ôåðìåíòîâ, âåãåòîïðîòåêòîðîâ è äóðãèõ ïðåïàðàòîâ.
Îñîáåííîñòè êëèíè÷åñêîé êàðòèíû
Ïåðâûå ïðèçíàêè ÍÀÎ ìîãóò âîçíèêíóòü óæå â âîçðàñòå íåñêîëüêèõ ìåñÿöåâ, íî ÷àùå ïîñëå 1-2 ëåò æèçíè. Ó áîëüøèíñòâà áîëüíûõ ÍÀÎ äåáþò çàáîëåâàíèÿ âîçíèêàåò äî 20 ëåò (60%), ãîðàçäî ðåæå â ñðåäíåì è äàæå ïîæèëîì âîçðàñòå.  ïóáåðòàòíîì ïåðèîäå òå÷åíèå çàáîëåâàíèÿ ìîæåò óòÿæåëèòüñÿ â ñâÿçè ñ ãîðìîíàëüíîé ïåðåñòðîéêîé. Áîëüíûå íåîäíîêðàòíî íàáëþäàþòñÿ ó ðàçëè÷íûõ ñïåöèàëèñòîâ è íå ñðàçó îáðàùàþòñÿ ê àëëåðãîëîãó-èììóíîëîãó (à åñëè îáðàùàþòñÿ, òî, ÷àñòî, âåðíûé äèàãíîç íå ñòàâèòñÿ ãîäàìè èç ìîåãî ëè÷íîãî îïûòà).
Îòñóòñòâèå â ñåìåéíîì àíàìíåçå ñâåäåíèé î ÍÀÎ íå èñêëþ÷àåò âîçìîæíîñòè ïîñòàíîâêè ïîäîáíîãî äèàãíîçà. Êëèíè÷åñêèå ïðîÿâëåíèÿ ó ïàöèåíòîâ õàðàêòåðèçóþòñÿ ðåöèäèâèðóþùèìè îòåêàìè ðàçëè÷íîé ëîêàëèçàöèè: êîæè ëèöà (ãóáû, ïåðèîðáèòàëüíàÿ îáëàñòü), øåè, òóëîâèùà, êîíå÷íîñòåé, ñëèçèñòûõ îáîëî÷åê âåðõíèõ îòäåëîâ äûõàòåëüíûõ ïóòåé, â òîì ÷èñëå ãîðòàíè, æåëóäî÷íî-êèøå÷íîãî (ïðèñòóïîîáðàçíûå áîëè â æèâîòå) è óðîãåíèòàëüíîãî òðàêòîâ. Îòåê ìîæåò ðàñïðîñòðàíÿòüñÿ íà âåðõíèå äûõàòåëüíûå ïóòè ñ âîâëå÷åíèåì ïèùåâîäà, ãîðòàíè è ïðîÿâëÿåòñÿ äèñôàãèåé (íàðóøåíèåì ãëîòàíèÿ), äèñôîíèåé (íàðóøåíèåì ãîëîñà), ñèìïòîìàòèêîé îáñòðóêöèè (çàêóïîðêè) äûõàòåëüíûõ ïóòåé, íàïîìèíàþùåé â ðÿäå ñëó÷àåâ áðîíõèàëüíóþ àñòìó, è ïðîãðåññèðîâàòü âïëîòü äî àñôèêñèè (ðåçêîå íàðóøåíèå äûõàíèÿ). Ñìåðòíîñòü ïðè ÍÀÎ ñîñòàâëÿåò 2030%. Áîëüíûì ñ îòåêîì áåç ñèìïòîìîâ êðàïèâíèöû è êîæíîãî çóäà ñëåäóåò óäåëÿòü îñîáîå âíèìàíèå, òàê êàê ó íèõ ìîæåò áûòü ÍÀÎ ñ ñèíäðîìîì íåäîñòàòî÷íîñòè Ñ1inh, íîñÿùèé íàñëåäñòâåííûé õàðàêòåð.
Èíòåðâàëû ìåæäó îáîñòðåíèÿìè ó êàæäîãî áîëüíîãî èíäèâèäóàëüíû: ó íåêîòîðûõ áîëüíûõ îòåêè âîçíèêàþò òîëüêî ïîñëå çíà÷èòåëüíîé òðàâìû, ó äðóãèõ îáîñòðåíèÿ ïðîÿâëÿþòñÿ ÷åðåç êàæäûå 9 14 äíåé, âíå çàâèñèìîñòè îò âíåøíèõ âîçäåéñòâèé, íà ïðîòÿæåíèè ìíîãèõ ëåò. Íåðåäêî ó áîëüíûõ íàáëþäàåòñÿ àóðà â âèäå ñëàáîñòè, ðàçáèòîñòè, ìðàìîðíîñòü êîæè, îáèëüíûõ áëåäíûõ âûñûïàíèé òèïà êîëüöåâèäíîé ýðèòåìû, ñîõðàíÿþùåéñÿ âî âðåìÿ îòåêà, íå ñîïðîâîæäàþùèåñÿ çóäîì, ææåíèåì è ↑ t°. Îòåê ìîæåò âîçíèêàòü íà ëþáîì ó÷àñòêå êîæè èëè ñëèçèñòûõ îáîëî÷åê.
Ó áîëåå ïîëîâèíû áîëüíûõ íàáëþäàþòñÿ âûðàæåííûå áîëè â æèâîòå (âûçâàíû îòåêîì ðàçëè÷íûõ ó÷àñòêîâ ñëèçèñòîé îáîëî÷êè ÆÊÒ). Ðàçâèòèþ ïðèñòóïîâ àáäîìèíàëãèè ïðè ÍÀÎ ÷àñòî ïðåäøåñòâóþò îùóùåíèÿ ñïàçìîâ â îêîëîïóïî÷íîé îáëàñòè, ñëàáîñòü, òîøíîòà, ñïàñòè÷åñêèå áîëè â ýïèãàñòðèè. Àáäîìèíàëãèÿ íåðåäêî ñîïðîâîæäàåòñÿ ðâîòîé è æèäêèì ñòóëîì, õàðàêòåðíà áîëåçíåííîñòü æèâîòà ïðè ïàëüïàöèè. Êëèíè÷åñêè áîëåâîé ñèíäðîì ïðîÿâëÿåòñÿ â âèäå ðàçëèòîé áîëè â áðþøíîé ïîëîñòè, êèøå÷íûõ êîëèê, âîçìîæíà òîíêîêèøå÷íàÿ íåïðîõîäèìîñòü. Ó ðÿäà ïàöèåíòîâ íàáëþäàåòñÿ ïåðâè÷íûé ãåíåç ðåöèäèâèðóþùåé òîíêîêèøå÷íîé íåïðîõîäèìîñòè êàê forme fruste (ïðèîñòàíîâëåíèå â ðàçâèòèè èëè ñêðûòîå òå÷åíèå çàáîëåâàíèÿ), è òîëüêî èññëåäîâàíèå êîíöåíòðàöèè Ñ4-ôðàêöèè êîìïëåìåíòà ïîçâîëÿåò ïðàâèëüíî ïîñòàâèòü äèàãíîç (äàëåêî íå âñåãäà èç ìîåé ïðàêòèêè). Íåêîòîðûå ïàöèåíòû ïðåäúÿâëÿþò æàëîáû íà îùóùåíèÿ «îòåêîâ âíóòðåííèõ îðãàíîâ».
Áîëè â æèâîòå áûâàþò íàñòîëüêî èíòåíñèâíûìè, ÷òî èõ èíîãäà íàçûâàþò «áðþøíàÿ ìèãðåíü», à ñîïðîâîæäàþùèå áîëåâîé ñèìïòîì îáùèå ÿâëåíèÿ (òàõèêàðäèÿ, êîëåáàíèÿ ÀÄ, ãîëîâîêðóæåíèå, ãîëîâíàÿ áîëü è äð.) «âåãåòàòèâíàÿ áóðÿ». Èç-çà àáäîìèíàëãèè áîëüíûå ÷àñòî ïîäâåðãàþòñÿ ëàïàðîòîìèè, ïðè îïåðàöèè âûÿâëÿþò îãðàíè÷åííûé îòåê êèøå÷íèêà, ïðèçíàêè àñåïòè÷åñêîãî âîñïàëåíèÿ (÷àñòî íè÷åãî íå âûÿâëÿþò, à ïðîñòî óäàëÿþò îðãàíû).
 áîëåå ðåäêèõ ñëó÷àÿõ ïðè ëîêàëèçàöèè îòåêà íà ëèöå ìîãóò âîâëåêàòüñÿ ìåíèíãåàëüíûå (ìîçãîâûå) îáîëî÷êè ñ ïðîÿâëåíèåì ìåíèíãåàëüíûõ ñèìïòîìîâ (ðèãèäíîñòü çàòûëî÷íûõ ìûøö, ðåçêàÿ öåôàëãèÿ, ðâîòà, èíîãäà ñóäîðîãè), ïðè ïîðàæåíèè ëàáèðèíòíûõ ñèñòåì ðàçâèâàåòñÿ ñèíäðîì Ìåíüåðà, ÷òî âûðàæàåòñÿ ãîëîâîêðóæåíèåì, òîøíîòîé, ðâîòîé. Âñå ýòè ñèìïòîìû ìîãóò âñòðå÷àòüñÿ êàê îäíîâðåìåííî, òàê è ïî îòäåëüíîñòè. Ïðè àòèïè÷íîì òå÷åíèè îòåêà ìîãóò îòñóòñòâîâàòü, òàêæå âîçìîæíû èçîëèðîâàííûå àáäîìèíàëãèè, õàðàêòåðíû ïîëèàðòðàëãèè, ñíèæåíèå Ñ4-ôðàêöèè êîìïëåìåíòà.  î÷åíü ðåäêèõ ñëó÷àÿõ îïèñàíû: ýïèëåïòè÷åñêèé ïðèñòóï, óðòèêàðèè, êîæíàÿ ïóðïóðà, ôåíîìåí Ðåéíî. Ïðè ëàáîðàòîðíîì îáñëåäîâàíèè áîëüíûõ ÍÀÎ îáíàðóæèâàåòñÿ: Ñ1inh îáû÷íî íå áîëåå 2030% îò íîðìàëüíîãî (èëè îòñóòñòâèå äàæå â ïåðèîä ïîëíîé ðåìèññèè), êîíöåíòðàöèè Ñ2- è Ñ4-êîìïîíåíòîâ íå áîëåå 3040% îò íîðìàëüíûõ (íå âñåãäà), óðîâíè Ñ1 è Ñ3 â ïëàçìå ÷àùå íîðìàëüíûå.  ðåçóëüòàòå íàðóøåíèÿ èíãèáèðîâàíèÿ àêòèâíîñòè Ñ1 ïîñòîÿííî ïðîèñõîäèò àêòèâàöèÿ êîìïëåìåíòà.
 80-õ ãã. J. T. Chiu è ñîàâò. îïèñàëè ðåäêèå ñëó÷àè ïðèîáðåòåííîé ãèïîêîìïëåìåíòåìèè è ïðèñòóïîâ ÀÍÎ ñî ñíèæåíèåì ñîäåðæàíèÿ Ñ1inh â ïëàçìå, ÷òî íàáëþäàåòñÿ ïðè àêòèâàöèè è ïîòðåáëåíèè êîìïëåìåíòà ïðè èíôåêöèîííûõ çàáîëåâàíèÿõ è îáîñòðåíèè áîëåçíåé, îáóñëîâëåííûõ öèðêóëÿöèåé «èììóííûõ êîìïëåêñîâ» (ÖÈÊ). Èçâåñòíî ðåäêîå ÿâëåíèå ïåðñèñòèðóþùèé ïðèîáðåòåííûé äåôèöèò Ñ1inh â ñî÷åòàíèè ñ ↓ ñîäåðæàíèÿ Ñ1, Ñ4 è Ñ2 ó áîëüíûõ Â-êëåòî÷íûìè ëèìôîìàìè.
Ïî ñðàâíåíèþ ñ âðîæäåííîé ôîðìîé, ïðèîáðåòåííûé ÀÍÎ (ÏÀÍÎ) ñ äåôèöèòîì Ñ1inh, âñòðå÷àåòñÿ ðåæå, ïðè ýòîì ó äðóãèõ ÷ëåíîâ ñåìüè áîëüíîãî íå îáíàðóæèâàþòñÿ àíîìàëèè óðîâíÿ Ñ1inh. Ýòî êîìïëåìåíò-çàâèñèìûé ÏÀÍÎ ñâÿçàí ñ óñêîðåíèåì ìåòàáîëèçìà Ñ1inh â 2-3 ðàçà.
Êðîìå ↓ óðîâíÿ Ñ4 è Ñ1inh äëÿ áîëüíûõ ñ ïðèîáðåòåííîé ôîðìîé çàáîëåâàíèÿ õàðàêòåðíî ↓ Ñ1 è Ñ1q, ÷òî ïîìîãàåò ïðîâîäèòü äèôôåðåíöèàëüíóþ äèàãíîñòèêó. ÏÀÍÎ ìîæíî îòëè÷èòü îò ÍÀÎ ïî îòñóòñòâèþ äåôåêòíîñòè ñèñòåìû êîìïëåìåíòà ó çäîðîâûõ ðîäñòâåííèêîâ è ↓ ñîäåðæàíèÿ Ñ1-êîìïîíåíòà, ïðè íàñëåäñòâåííîé ôîðìå îáû÷íî ñîäåðæàùåãîñÿ â íîðìàëüíîì êîëè÷åñòâå.
Ðåêîìåíäàöèè ïî ëå÷åíèþ è âåäåíèþ ïàöèåíòîâ ïðè ÍÀÎ
Ïàöèåíòû ñ ÍÀÎ òðåáóþò íå òîëüêî äèôôåðåíöèðîâàííîãî èíäèâèäóàëüíîãî ïîäõîäà, íî è íàçíà÷åíèÿ ïðåïàðàòîâ, ó÷èòûâàÿ âîçìîæíûé ðèñê, èçìåíåíèå êà÷åñòâà æèçíè. Òàêèå ïðåäïîñûëêè îáóñëîâëåíû òåì, ÷òî äåáþò çàáîëåâàíèÿ ÷àùå ïðîèñõîäèò â ïóáåðòàòíûé ïåðèîä, êîãäà èìåþòñÿ íå òîëüêî ýíäîêðèííûå, íî è ïñèõîëîãè÷åñêèå ïðîáëåìû ó ïàöèåíòîâ ñ ÍÀÎ.
 ñëó÷àå äåáþòà ÍÀÎ ó äåâî÷åê â ïóáåðòàòíîì ïåðèîäå èëè æåíùèí âî âðåìÿ áåðåìåííîñòè è ëàêòàöèè ðåêîìåíäóåòñÿ íà÷èíàòü ëå÷åíèå ñ ââåäåíèÿ íàòèâíîé ïëàçìû.
Îáÿçàòåëüíûé ïðèåì äàíàçîëà (äàíîâàëà) (ÍÀÑÊÎËÜÊÎ ÇÍÀÞ ÍÀ ÄÀÍÍÛÉ ÌÎÌÅÍÒ ÏÐÀÊÒÈ×ÅÑÊÈ ÍÅÒ Â ÐÎÑÑÈÈ, íàøëà öåíó â èíòåðíåòå îêîëî 15 000 çà 60 êàïñ ïî 200ìã) ïîñòîÿííî, ïî æèçíåííûì ïîêàçàíèÿì, åæåäíåâíî ïî ñõåìå: 200 ìã 3 ðàçà â äåíü (600 ìã) â òå÷åíèå 1014 äíåé, çàòåì 200 ìã â äåíü (ïî 1 òàáë. 2 ðàçà â ñóòêè) 1 ìåñ, 100 ìã/ñóò 6 ìåñ, èçìåíåíèå äîçû âîçìîæíî ïîä êîíòðîëåì àëëåðãîëîãà. Èëè ïðèåì ìåòèëòåñòîñòåðîíà (êóïèòü Ìåòèëòåñòîñòåðîí äîñòàòî÷íî ñëîæíî, òàê êàê ïðåïàðàò îòñóòñòâóåò â ñâîáîäíîì îáîðîòå, íàøëà öåíó îêîëî 50 $ çà 100 òàá 25 ìã) â íà÷àëüíîé äîçèðîâêå 0,01 ã (ïî 0,005 ã 2 ðàçà â ñóòêè, ñóáëèíãâàëüíî; ìàêñèìàëüíàÿ ñóòî÷íàÿ äîçà ñîñòàâëÿåò íå áîëåå 0,025 ã) åæåäíåâíî. Êîíòðîëü â êðîâè êîìïëåìåíòà äëÿ êîððåêöèè äîçû äàíàçîëà.
 ïåðèîä îáîñòðåíèÿ ÍÀÎ, ïðè îòåêå æèçíåííî âàæíûõ îðãàíîâ: ñâåæåçàìîðîæåííàÿ (èëè ñâåæàÿ) íàòèâíàÿ (õðàíåíèå ïëàçìû ïðè -30°Ñ âîçìîæíî íå áîëåå 2 ìåñ) èëè 5% ð-ð Ý-ÀÊÊ. Äëÿ êóïèðîâàíèÿ îñòðûõ îòåêîâ ââåäåíèå Ý-ÀÊÊ ìåíåå ýôôåêòèâíî, ÷åì íàòèâíîé ïëàçìû.
Âìåñòî Ý-ÀÊÊ ìîæíî èñïîëüçîâàòü òðàíåêñàìîâóþ êèñëîòó 1-1,5 ã âíóòðü 2-3 ðàçà â äåíü.
Òàê æå äëÿ êóïèðîâàíèÿ îòåêà âûñîêî ýôôåêòèâåí ïðåïàðàò Ôèðàçèð (äëÿ îäíîêðàòíîãî ââåäåíèÿ òðåáóåòñÿ 3 ìë (1 àìïóëà), öåíà çà àìïóëó îêîëî 150 000 ðóá)
Äëÿ ëå÷åíèÿ îñòðûõ ïðèñòóïîâ ïðèìåíÿþò î÷èùåííûé êîíöåíòðàò Ñ1inh 3000 6000 ÅÄ 1-2 àìïóëû. Ðåêîìåíäóåòñÿ ïðèìåíÿòü î÷èùåííûé Ñ1inh íå ìåíåå 3 ðàç â ãîä. Ê ñîæàëåíèþ, ïðåïàðàò Ñ1inh äîðîãîñòîÿùèé è íå çàðåãèñòðèðîâàí â ÐÔ, ïîýòîìó íå ìîæåò ðåêîìåíäîâàòüñÿ äëÿ øèðîêîãî èñïîëüçîâàíèÿ â íàøåé ñòðàíå.
Ïðè îòåêå ãîðòàíè èíãàëÿöèîííî 0,1% ð-ð àäðåíàëèíà, 5% ð-ð ýôåäðèíà, Â-àäðåíîñòèìóëÿòîðû, ãîñïèòàëèçàöèÿ â ËÎÐ-îòäåëåíèå.
Ïðè ðàçâèòèè àáäîìèíàëüíîãî ñèíäðîìà íàáëþäåíèå õèðóðãà. Ïðè âûðàæåííûõ áîëÿõ, ðâîòå, ïîíîñå íåîáõîäèìî ââåäåíèå àíàëüãåòèêîâ è ñïàçìîëèòèêîâ (áàðàëãèí, ïëàòèôèëëèí, íî-øïà è äð.) ïîä ïîñòîÿííûì íàáëþäåíèåì õèðóðãà, òàê êàê äëèòåëüíî ñóùåñòâóþùèé îòåê ñòåíêè êèøå÷íèêà ìîæåò âûçâàòü íåêðîç è ïîòðåáîâàòü îïåðàòèâíîãî ëå÷åíèÿ.
Áîëüíûì ñ îòíîñèòåëüíûìè ïðîòèâîïîêàçàíèÿì (îáû÷íî ïðè íåâîçìîæíîñòè êóïèòü) ê ïðèåìó äàíàçîëà è ìåòèëòåñòîñòåðîíà ïðèåì Ý-ÀÊÊ 412 ã/ñóò ïîä êîíòðîëåì ñâåðòûâàþùåé ñèñòåìû êðîâè êàæäûå 1014 äíåé.
Ñëåäóåò èçáåãàòü íàõîæäåíèÿ è ðàáîò â ñûðûõ, çàïûëåííûõ ïîìåùåíèÿõ, ïñèõîýìîöèîíàëüíûõ íàãðóçîê. Ïðîòèâîïîêàçàíû èíòåíñèâíàÿ ôèçè÷åñêàÿ íàãðóçêà, ìåõàíè÷åñêîå âîçäåéñòâèå íà êîæó è ñëèçèñòûå îáîëî÷êè. Ñâîåâðåìåííàÿ ñàíàöèÿ î÷àãîâ õðîíè÷åñêîé èíôåêöèè. Ëå÷åíèå àíòèáèîòèêàìè ñòðîãî ïî ïîêàçàíèÿì è ïî íàçíà÷åíèþ âðà÷à, ñ îïðåäåëåíèåì ÷óâñòâèòåëüíîñòè ìèêðîôëîðû, ïðè íåîáõîäèìîñòè, ïðèìåíåíèå ïðîòèâîãðèáêîâûõ ñðåäñòâ.
Èñêëþ÷èòü ïðåïàðàòû ïåíèöèëëèíîâîãî ðÿäà è èõ ïðîèçâîäíûå, Â-áëîêàòîðû, ôèòîïðåïàðàòû, èíãèáèòîðû ÀÏÔ.
Äèíàìè÷åñêîå íàáëþäåíèå àëëåðãîëîãà-èììóíîëîãà, äðóãèõ ñïåöèàëèñòîâ ïî ïîêàçàíèÿì.
Ïàöèåíòû ñ ÍÀÎ íåðåäêî íóæäàþòñÿ â ïñèõîëîãè÷åñêîé è ñîöèàëüíîé ðåàáèëèòàöèè (êîíå÷íî, êîãäà ïî 15-20 ëåò íå áûë óñòàíîâëåí äèàãíîç, à, åñëè ïîâåçëî è óñòàíîâèëè, íåâîçìîæíî êóïèòü ïðåïàðàòû äëÿ ëå÷åíèÿ).
Äëÿ ìíîãèõ ïàöèåíòîâ çðåëîãî âîçðàñòà õàðàêòåðíî ìíîãîëåòíåå è áåçóñïåøíîå ëå÷åíèå ó âðà÷åé ðàçëè÷íûõ ñïåöèàëüíîñòåé òåðàïåâòîâ, ãàñòðîýíòåðîëîãîâ, ãèíåêîëîãîâ, õèðóðãîâ, âðà÷åé ïðèåìíûõ êîìèññèé âîåíêîìàòîâ è äð.  ñâÿçè ñ ýòèì áîëüíûì ÍÀÎ ÷àñòî ñòàâÿò íåïðàâèëüíûé äèàãíîç (îòåê Êâèíêå, êðàïèâíèöà, àëëåðãèÿ, îñòðûé æèâîò, îñòðûé àïïåíäèöèò, îñòðûé õîëåöèñòèò, ñòåíîç ÷ðåâíîãî ñòâîëà, àíãèíà, ðåâìàòîëîãè÷åñêîå çàáîëåâàíèå, êðîâîèçëèÿíèå â ìîçã, ìèãðåíü, ýïèëåïñèÿ è äð.) è íàçíà÷àþò íåàäåêâàòíóþ äëÿ äàííîãî çàáîëåâàíèÿ òåðàïèþ, ÷òî ñòàíîâèòñÿ ïðè÷èíîé âûñîêîé ñìåðòíîñòè òàêèõ ïàöèåíòîâ. Îêîëî 25% áîëüíûõ óìèðàþò îò Î. ãîðòàíè â âîçðàñòå äî 30 ëåò. Ìíîãèì áîëüíûì íåîäíîêðàòíî ïðîâîäÿò ëàïàðîòîìèè è òðàõåîòîìèè èç-çà íåêóïèðóþùèõñÿ îòåêîâ.
https://www.lvrach.ru/2004/03/4531137/ ñ ìîåé ðåäàêöèåé
Ñëó÷àé èç ìîåé ïðàêòèêè (ïðîñòèòå çà êàïñ):
ß âñòåðèëàñü ñ ÍÀÎ â ïåðâûå ïîë ãîäà ðàáîòû àëëåðãîëîãîì.  ìîé êàáèíåò çàøëà æåíùèíà ñ îòåêîì ëèöà, êîòðûé ìíå ñðàçó ïîêàçàëñÿ ñòðàííûì è íåïîõîæèì íà îòåê Êèâíêå, à ïîõîæèì êàê ðàç íà ÍÀÎ. Ïîñêîëüêó îòåê ìíå ïîêàçàëñÿ òàêîâûì, ÿ íà÷àëà áîëåå òùàòåëüíî ñîáèðàòü àíàìíåç è îí ïîøåë êàê ïî ó÷åáíèêó. Âñå êðèòåðèè, îïèñàííûå âûøå, ñîâïàëè, ÂÑÅ! Ïðè ýòîì ïàöèåíòêà ñòðàäàëà îòåêàìè ñ 13 ëåò (íà ìîìåíò îáðàùåíèÿ åé áûëî 45-46 ëåò), êîíñóëüòèðîâàíà ÂÑÅÌÈ àëëåðãîëîãàìè ìîåãî ãîðîäà, â òîì ÷èñëå è âåäóùèì àëëåðãîëîãîì êðàÿ. ÄÈÀÃÍÎÇ ÍÀÎ ÍÅ ÁÛË ÓÑÒÀÍÎÂËÅÍ È ÄÀÆÅ ÇÀÏÎÄÎÇÐÅÍ! Ïàöèåíòêà ìíîãîêðàòíî áûëà ïðîëå÷åíà ñòåðîèäàìè è àíòèãèñòàìèííûìè ïðåïàðàòàìè áåçóñïåøíî. ß, çàïîäîçðèâ ÍÀÎ, áåãó ê ñâîåìó çàâåäóùåìó, îí ñìîòðèò è ãîâîðèò î÷åíü ïîõîæå. Ãîñïèòàëèçèðóåì, êàïàåì ãàììà-àìèíîêàïðîíêó, îòåê êóïèðóåòñÿ çà 2 ñóòîê. Äî ýòîãî íà «ñòàíäàðòíîì» ëå÷åíèè îòåê äëèëñÿ äî 7-10 äíåé.
Ýòîò ñëó÷àé áûë ïåðâûì â íàøåì îòäåëåíèè è ÿâèëñÿ ïóñêîâûì ìîìåíòîì äëÿ íàëàæèâàíèÿ äèàãíîñòèêè è ëå÷åíèÿ ÍÀÎ ó íàñ. Äëÿ ëàáîðàòîðíîãî ïîäòâåðæäåíèÿ ÍÀÎ òðåáóåòñÿ àíàëèç íà óðîâåíü è ôóíêöèîíàëüíóþ àêòèâíîñòü Ñ1-èíãèáèòîðà. Ðåàãåíòû äëÿ ýòîãî àíàëèçà íå çàðåãèñòðèðîâàíû â Ðîññèè äëÿ ïðèìåíåíèÿ â êëèíè÷åñêîé ïðàêòèêå. Ñóùåñòâóåò îäíà ëàáîðàòîðèÿ â Ìîñêâå, êîòîðàÿ ïðîâîäèò ýòîò àíàëèç, ó íèõ ðåàãåíòû çàðåãèñòðèðîâàíû äëÿ ïðèìåíåíèÿ â íàó÷íûõ öåëÿõ. Ìîé çàâåäóþùèé íàøåë åå, ñâÿçàëñÿ è äîãîâîðèëñÿ îá îòïðàâêå ïëàçìû êðîâè òàêèõ áîëüíûõ ê íèì íà àíàëèç. Ýòà ïàöèåíòêà áûëà ïåðâîé â èñòîðèè ìîåãî ãîðîäà, êîòîðîé áûë ïðîâåäåí äàííûé àíàëèç è ðåçóëüòàò 100% ïîäòâåðäèë äàííûé äèàãíîç. ÍÀÎ íàõîäèòñÿ â ñïèñêå îðôàííûõ çàáîëåâàíèé, ëå÷åíèå êîòîðûõ ôèíàíñèðóåòñÿ ãîñóäàðñòâîì. Åäèíñòâåííîå, ÷òî ìû ñìîãëè äëÿ íåå «âûáèòü» — ýòî áåñïëàòíî ïîëó÷åíèå ãàììà-àìèíîêàïðîíîâîé êèñëîëòû. Òàê æå ìîé çàâåäóþùèé óáåäèë ãëàââðà÷à çàêóïèòü ïðåïàðàò Ôèðàçèð äëÿ ýêñòðåííîé ïîìîùè áîëüíûì ÍÀÎ. Íà äàííûé ìîìåíò â íàøåì ãîðîäå îí èìååòñÿ òîëüêî ó íàñ.
Ñåé÷àñ ó íàñ ïîä íàáëþäåíèåì íàõîäèòñÿ 4 ïàöèåíòà ñ ïîäòâåðæäåííûì äèàãíîçîì ÍÀÎ!
Источник
