Интенсивная терапия при отеки
Интенсивная терапия кардиогенного отека легких.Интенсивную терапию при отеке легких начинают с придания больному сидячего или полусидячего положения в кровати. При необходимости транспортировку больного осуществляют только на сидячей каталке. Укладывание больного на спину категорически противопоказано. Оксигенотерапию проводят путем ингаляции кислорода через носовые катетеры, через маску наркозного аппарата. Кислород необходим уже на самых начальных этапах отека легких, т. к. диффузионная проницаемость альвеолярно-капиллярной мембраны для кислорода в 20-25 раз меньше, чем для углекислого газа. Поэтому при кардиогенном отеке легких первоначально наблюдается снижение диффузии кислорода через альвеолярно-капиллярную мембрану, что вызьюает гипоксемию с нормо- или с гипокапнией (при тахипноэ). Кроме того, оксигенотерапия снимает, уменьшает или замедляет развитие бронхоспазма, возникающего в ответ на гипоксемию, и тем самым уменьшает отрицательное (повышение энергозатрат на дыхание, отрицательное давление в альвеолах) влияние бронхоспазма на развитие отека легких. В фазе альвеолярного отека в воздухопроводящих путях появляется пенистая мокрота, которая повьппает сопротивление газотоку, нарушает распределение и диффузию потока газа в бронхиальном дереве. Для «пеногашения» используют ингаляции 30% этилового спирта. Этиловый спирт применяется и внутривенно (5 мл 96° спирта, разведенного в 15 мл 5-10% растворе глюкозы). Считается, что этиловый спирт снижает поверхностное натяжение пены и тем самым способствует ее осаждению. В условиях отека легких при кардиалгии и/или при психомоторном возбуждении целесообразно назначить 5-10 мг морфина внутривенно, который обладает обезболивающим, седативным эффектом, вызьюает периферическую вазодилятацию и снижает активность дыхательного центра. Однако следует помнить, что у больных с хронической легочной недостаточностью, с респираторным или метаболическим ацидозом угнетение морфином деятельности дыхательного центра с последующей гиповентиляцией может способствовать значительному снижению рН крови.
Противопоказаниями для применения морфина служат ОНМК, отек мозга, отсутствие сознания, судорожный синдром, дыхание типа Чейна-Стокса, обструктивная ОДН. Морфин целесообразно использовать у пациентов молодого и среднего возраста без тяжелых нарушений работы дыхательного центра и без артериальной гипертензии. Аналгетическая и седативная терапия, снижая боль и психомоторное возбуждение, уменьшает активацию симпато-адреналовой системы, потребление организмом кислорода, нормализует гемодинамические показатели и способствует более успешному лечению кардиогенного отека легких. Для снижения притока крови к «правому» сердцу рекомендуется наложение венозных жгутов на нижние (верхняя треть бедра) и/или верхние конечности (верхняя треть плеча) на 20-30 минут, причем пульс дистальнее места пережатия не должен исчезать. Снимают жгут с конечности постепенно с расслаблением в течение 1-2 минут, с тем чтобы избежать резкого повышения ОЦК. Жгуты снимаются поочередно, с интервалом 5-7 минут. Внутривенное введение ганглиоблокаторов (пентамин) позволяет эффективно проводить управляемое снижение артериального давления при отеке легких. При назначении и введении ганглиоблокаторов необходимо обеспечить мониторинг артериального давления, пульса и ЦВД. Контроль ЦВД необходим для оценки степени снижения венозного возврата крови к сердцу как одного из факторов, влияющих на отек легкого и показатель оценки лечебного эффекта ганглионарной блокады. Эффективными препаратами для лечения отека легких являются нитроглицерин и натропруссид натрия, которые снижают как пред-, так и постнагрузку. Преимуществом нитроглицерина является коронарорасширяющее действие, что позволяет использовать препарат на фоне отека легких, вызванного острым инфарктом миокарда. Нитропруссид нария за счет сравнительно более выраженного снижения поетаагрузки целесообразно применять в случаях острой недостаточности артериального клапана или разрыва межжелудочковой перегородки. Нитроглицерин назначается под язык в дозе 0,4-0,6 мг с интервалом 5-10 минут до 4-5 раз. При уровне артериального давления более 100 мм рт. ст. нитроглицерин используется внутривенно со скоростью 0,3-0,5 мкг/кг*мин. (изокет 0,1% — 10 мл, обладает по сравнению с нитроглицерином отсроченным и пролонгированным эффектом). При неэффективности нитратов, при отеке легких на фоне митральной или аортальной недостаточности, при артериальной гипертензии целесообразно назначение нитропруссида натрия в начальной дозе 0,1 мкг/кг • мин, которую постепенно увеличивают до клинического улучшения состояния больного и гемодинамических показателей. При введении препарата необходимо тщательно следить за уровнем артериального давления, в связи с опасностью развития тяжелой плохо купируемой артериальной гипотензии. Для «уплотнения» мембран, функции которых в условиях гипоксии, гиперкапнии и ацидоза нарушаются, внутривенно водят глюкокортикостероиды (преднизолон 90-120 мг, гидрокортизон 400-600 мг, дексаметазон 4-8 мг), которые показаны при отеке легких на фоне респираторного дистресс-синдрома, шока, травмы, инфекции. При кардиогенном отеке легких, развившемся по причине артериальной гипер-тензии, эффективность глюкокортикостероидов сомнительна. — Также рекомендуем «Искусственная вентиляция при отеке легких.» Оглавление темы «Кардиогенный шок. Искусственная вентиляция легких.»: |
Источник
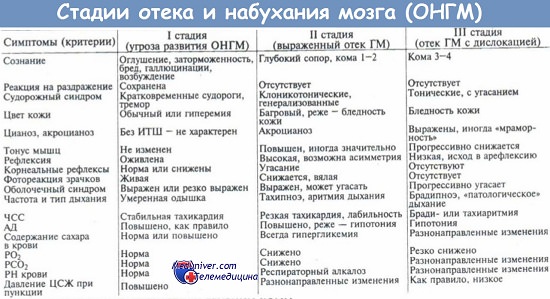
Оглавление темы «Отек мозга. Первая помощь при отеке головного мозга. Миастения ( miastenia gravis pseudoparalitica ). Миастенический криз. Первая помощь при миастеническом кризе.»: Лечение при отеке мозга. Лечение отека головного мозга в стационаре.Данный вид медицинской помощи должен осуществляться в отделениях реанимации и интенсивной терапии и быть построен на нижеприведенных принципах лечения отека головного мозга (Ш. Ш. Шамансуров и др., 1995). Коррекция нарушения дыхания и сердечной деятельности. В зависимости от степени поражения ЦНС и тяжести состояния больных с тяжелыми формами отека, нарушения дыхания и сердечной деятельности могут быть первичными и вторичными. При их коррекции используются стандартные методики. Этиологическое лечение основного заболевания. Рациональное лечение отека мозга заключается в устранении самой причины, которая этот отек вызвала. Такое лечение возможно лишь тогда, когда первопричина отека точно известна. Однако даже устранение причины отека не обязательно приводит к его ликвидации. В таких случаях терапевтические воздействия необходимо направить на сам отек мозга. Следует указать, что ни один метод лечения не устранит отек вокруг опухоли, абсцесса или гематомы, если не ликвидирован первичный патологический очаг. Патогенетическая терапия отека направлена, в первую очередь, на устранение гипоксии как наиболее неблагоприятного фактора, способствующего развитию отека. Эта терапия направлена на нормализацию гемодинамики, ликвородинамики, метаболизма нейронов. Иными словами, терапия нацелена на коррекцию основных патофизиологических механизмов (циркуляторных, васкуляторных, тканевых), участвующих в развитии отека мозга. Коррекция гематоциркуляторных нарушений включает: При коррекции васкулярного (барьерного) фактора назначают следующие препараты: Иммуностимулирующая терапия включает применение тимозина, Т-активина, В-активина, тимогена, левамизола, пропермила, витаминов группы В. Коррекция тканевого фактора включает: Коррекция нарушений водно-электролитного обмена и дегидратационная терапия. Важным патогенетическим направлением лечения отека мозга является назначение дегидратационной терапии: Хирургическая коррекция отека мозга. Когда этиологический фактор отека мозга представлен экспансивным процессом (гематома, опухоль, абсцесс и т. д.), он может быть прерван только с помощью нейрохирургического вмешательства.
— Также рекомендуем «Миастения ( miastenia gravis pseudoparalitica ). Миастенический криз. Причины ( этиология ) миастении. Патогенез миастении.» |
Источник
Внутривенное введение наркотических
анальгетиков (морфин или промедол),
эффект которых обусловлен центральным
устранением тахипное и седативным
действием, что приводит к снижение
системного потребления кислорода.
Кроме того, периферическое вазодилатирующее
действие, наиболее выраженное у морфина,
приводит к снижению венозного возврата
к сердцу.Внутривенное введение нитратов
(нитроглицерин, изосорбид). Благоприятный
эффект нитратов связан с периферической
дилатацией емкостных сосудов и снижением
венозного возврата, что приводит к
снижению давления в левом желудочке.Струйное введение быстродействующих
диуретиков (фуросемид).Оксигенотерапия – ингаляция увлажненного
кислорода через носовые катетеры,
пропущенного через пеногасители
(антифомсилан, 70-80 % этиловый спирт).Для коррекции микроциркуляторных
нарушений – гепарин.Если отек легких протекает с выраженным
бронхоспастическим компонентом,
показано введение кортикостероидов
(гидрокортизон, преднизолон).Объем инфузионной терапии должен быть
минимальным (200-300мл).В случае прогрессирования гипоксии
(появление спутанного сознания,
выраженной гипотонии) необходима
интубация трахеи и проведение аппаратной
ИВЛ.
Тромбоэмболия легочной артерии (тэла).
Это острая окклюзия тромбом ствола,
одной или нескольких ветвей легочной
артерии.
В развитых странах ежегодно 0,1% населения
погибает от ТЭЛА.
Этиология: любой венозный тромбоз
может осложниться развитием ТЭЛА. Чаще
всего это бассейн нижней полой вены,
особенно вены нижних конечностей.
Патогенез определяется триадой
Вирхова:
Повреждение эндотелия (чаще флебит)
Замедление венозного кровотока
Гиперкоагуляционный синдром.
При возникновении ТЭЛА имеют место 2
механизма патологического процесса:
Механическая обструкция сосудистого
руслаГуморальные нарушения в результате
выброса БАВ из агрегатов тромбоцитов
в тромбе (тромбоксаны, гистамин,
серотонин), вызывающие сужение сосудов.
Клиника.
Клиническая картина ТЭЛА определяется
объемом поражения легочных артерий:
Остановка сердца при тромбоэмболии в
легочный ствол.При тромбоэмболии ветвей легочной
артерии:
Одышка
Боли в грудной клетке
Кровохарканье
Тахикардия
Повышенная потливость
Рентгенография: высокое стояние купола
диафрагмы, обеднение легочного рисунка,
инфильтрация легочной ткани.ЭКГ: признаки перегрузки правых отделов
сердцаЛабораторные признаки: лейкоцитоз,
палочкоядерный сдвиг, в крови определяется
D-димер (продукт деградации
фибрина).
Лечение.
В состоянии клинической смерти –
реанимационные мероприятия.Инфузия растворов с высокой молекулярной
массой, способствующих улучшению
реологии крови (растворы ГЭК).Тромболитическая терапия в течение
72 часов после факта тромбоэмболии.
Механизм действия тромболитиков –
активация плазминогена в активный
плазмин, являющийся естественным
фибринолитиком. Тромболитическая
терапия проводится с целью быстрого
восстановления кровотока в системе
легочной артерии. Применяется в основном
стрептокиназа и альтеплаза.Антикоагулянтная терапия (гепарин) не
менее 7 дней.За 2-е суток до отмены прямых антикоагулянтов
назначаются непрямые на период не
менее 3-х месяцев.Хирургическое лечение: При рецидивирующей
ТЭЛА постановка фильтра в нижнюю полую
вену, при массивной – тромбоэмболэктомия.
Рекомендуемая
литература
Основная
Долина О.А. Анестезиология и реаниматология
[Текст] / О.А.Долина. — М.: ГЭОТАР-Медиа,
2007, — С. 576.Левитэ Е.М. Введение в
анестезиологию-реаниматологию. Учебное
пособие для студентов мед. вузов.
[Текст]/ Е.М. Левитэ.- М.: ГЭОТАР-МЕД,
2007.
Дополнительная
Гостищев, В.К. Общая хирургия [Текст]
/ В.К. Гостищев. – М.: ГЭОТАР – Медиа,
2005. -608 с.Малышев В.Д., Свиридов С.В. Анестезиология
и реаниматология [Текст] / В.Д.Малышев,
С.В.Свиридов. – М.: Медицина, 2003. — С.
528.Бунатян А.А., Мизикова В.М. Рациональная
фармакоанестезиология. Руководство
для практикующих врачей [Текст]/ А.А.
Бунатян, В.М. Мизикова. — М.: Литтерра,
2006. — С. 800.Федоровский Н.М. Руководство к
практическим занятиям по анестезиологии,
реаниматологии и интенсивной терапии
[Текст]/ Н.М.Федоровский. – М.: Медицина,
2002. — С. 240.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
06.02.201548.61 Mб23Основы учебного академического рисунка — Н.Ли.pdf
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Отеком легких называют патологическое увеличение внесосудистой жидкости в легких. В легочных капиллярах жидкость удерживается онкотическим давлением крови и полупроницаемой альвеолокапиллярной мембраной. Движение жидкости между легочным капилляром, интерстицием легких и полостью альвеолы подчиняется биофизическим закономерностям, укладывающимся в уравнение Старлинга, в котором взаимосвязано внутрикапиллярное и интерстициальное гидростатическое и онкотическое давление. В артериальной части капилляра, где гидростатическое давление преобладает над периваскулярным гидростатическим и коллоидно-осмотическим, жидкость фильтруется в интерстиций Перемещение жидкости внутри легкого при спонтанном дыхании. В венозной части, где периваскулярное коллоидно-осмотическое давление выше гидростатического, происходит резорбция жидкости. Та часть жидкости, которая не подверглась резорбции, удаляется с лимфой. Соотношение различий в гидростатическом и онкотическом давлении дает равновесие, при котором транскапиллярный ток жидкости отсутствует.
Нормальное количество жидкости в интерстиции легких поддерживается ауторегулируемым процессом, который управляется специальными юкстакапиллярными рецепторами растяжения (J-рецепторами), которые расположены в интерстициальном пространстве альвеолокапиллярной мембраны. При избытке интерстициальной жидкости J–рецепторы сложным нейрогуморальным путем увеличивают дренирование жидкости через лимфатические сосуды легких. Если этот механизм не справляется, жидкость накапливается в интерстиции и переходит в полость альвеолы. Это может произойти при низком онкотическом или слишком высоком гидростатическом давлении, при увеличении проницаемости мембран или при нарушении лимфооттока из легких.
Различают следующие формы отека легких:
1. Кардиогенный отек легких. Повышение градиента между гидростатическим давлением в легочных сосудах и гидростатическим давлением в интерстициальном пространстве возникает в результате сердечной недостаточности различной этиологии, в том числе при заболеваниях сердца, гипергидратации, артериальной гипертензии и др.
2. Отек легких, связанный с низким онкотическим давлением крови. Возникает при гипопротеинемии вследствие печеночной недостаточности, истощения, кровопотери.
3. Отек легких, связанный с повышенной проницаемостью альвеолокапиллярной мембраны. Эта форма может быть связана с избытком биологически активных веществ (например, при анафилактическом и септическом шоке, ОРДС), с ишемией и гипоксией альвеолярной ткани (например, при тромбоэмболии легочной артерии, геморрагическом шоке). Часто этот вид отека возникает при вдыхании ядовитых газов и паров.
4. Отек легких, связанный с избыточным разрежением в альвеолах. Возникает при обструкции верхних дыхательных путей, например при подскладочном стенозе гортани.
Главный механизм ДН при отеке легких — обструкция дыхательных путей пеной. Среди других механизмов следует назвать рестрикцию и снижение растяжимости отечной альвеолярной ткани. При этом возрастает работа дыхательных мышц, в связи с чем увеличивается потребление ими кислорода, благодаря чему усиливается гипоксия, а, следовательно, и отек. Нарушается диффузия газов через альвеолокапиллярную мембрану в связи с расстройствами лимфообращения и утолщением мембраны. Возникающий альвеолярный шунт еще больше увеличивает гипоксию. Отек легких всегда проходит стадию интерстициального отека, который может развиваться постепенно. Клинические признаки: умеренная одышка, некоторая гипоксемия, не сопровождающаяся гиперкапнией. При транссудации жидкости в альвеолы появляются обильные влажные хрипы, выделяется пенистая мокрота. Появляется цианоз, снижается PaО2, возрастает PaСО2. Нарушения газообмена быстро прогрессируют, нарастают расстройства кровообращения.
Принципы интенсивной терапии
1. Положение Фовлера.
2. Устранение гипоксии: ингаляция О2 через пеногаситель, при необходимости перевод на ИВЛ с ПДКВ. При применении ИВЛ обязательно использовать антибактериальные фильтры.
3. Разгрузка малого круга кровообращения: нитроглицерин в/в стартовая доза -10-20 мкг/мин., с увеличением дозы каждые 5 минут на 10-20 мкг/мин., возможно использование перорального пути введения 0,4 мг каждые 5 мин. + дроперидол с фентанилом или морфин в/в по 1-2 мл дробно.
4. При отеке легких, связанном с низким онкотическим давлением показана инфузия альбумина.
5. Фуросемид (при отсутствии гиповолемии) по 20-40 мг в/в.
6.Мембраностабилизирующие препараты (кортикостероиды, антигистаминные) показаны при повышенной проницаемости альвеоло-капиллярной мембраны.
7. Коррекция водно-электролитных расстройств
- I Срочные универсальные мероприятия (при всех видах отека).
1. Возвышенное положение туловища, опущенные ноги;
2. Оксигенотерапия (ингаляция, вспомогательная вентиляция, ИВЛ с ПДКВ);
3. Пеногасители (спирт, антифомсилан);
4. Наркотические аналгетики (морфин, фентанил)
5. Устранение избытка катехоламинов (нейролептики, адренолитики).
- II Специализированные мероприятия.
1. Снижение пред- и постнагрузки (ганглиоблокаторы, нитроглицерин);
2. При обструкции – ликвидировать ее, ПДКВ;
3. При низком коллоидно-осмотическом давлении – плазма.
Петлевые диуретики для стимуляции диуреза;
4. Борьба с гипоксией, Сердечные гликозиды, ГКС.
Источник

