Что такое отек бдс
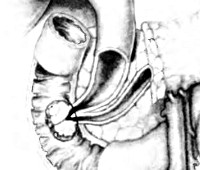
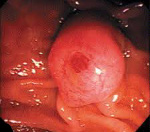
Рак большого дуоденального сосочка – злокачественная опухоль фатерова сосочка, расположенного в области двенадцатиперстной кишки. Характерен медленный рост и позднее метастазирование при раннем появлении механической желтухи. Наблюдаются боли, периодическое повышение температуры тела, увеличение печени и желчного пузыря. На поздних стадиях возможны кровотечения. Диагноз устанавливают с учетом симптоматики, данных рентгенографии, фиброгастродуоденоскопии и результатов биопсии. Лечение оперативное: гастропанкреатодуоденальная резекция, папиллэктомия, дуоденэктомия, паллиативные вмешательства.
Общие сведения
Рак большого дуоденального сосочка – злокачественная неоплазия большого дуоденального (фатерова) соска, локализующегося в нисходящей части двенадцатиперстной кишки и представляющего собой соустье главного панкреатического протока и общего желчного протока. Составляет 40% от общего количества онкологических поражений пилородуоденальной зоны, 5% от общего числа неоплазий ЖКТ и 1-2% от общего количества раков различных локализаций. Рак большого дуоденального сосочка является третьей по распространенности причиной возникновения механической желтухи. Обычно поражает пожилых пациентов, средний возраст больных составляет 54 года. Очень редко выявляется у детей. Женщины страдают реже мужчин. Лечение осуществляют специалисты в сфере онкологии, гастроэнтерологии и абдоминальной хирургии.

Рак большого дуоденального сосочка
Причины рака фатерова сосочка
Причины возникновения опухоли точно не выяснены. Специалисты отмечают, что определенное значение имеет наследственная предрасположенность – заболевание нередко диагностируется в семьях, члены которой страдают семейным полипозом. Кроме того, у некоторых пациентов выявляется генетическая мутация K-ras. Установлено, что неоплазия может развиться в результате малигнизации аденомы фатерова соска. В список факторов риска также включают хронический панкреатит и заболевания гепатобилиарной системы.
Источником рака большого дуоденального сосочка являются трансформировавшиеся клетки эпителия слизистой двенадцатиперстной кишки, панкреатического протока либо общего желчного протока. Для новообразования характерен медленный экзофитный рост. По внешнему виду неоплазия напоминает папиллому, разрастание грибовидной формы или в виде соцветья цветной капусты. Реже выявляются эндофитные формы. При экзофитных формах рака большого дуоденального сосочка желтуха чаще ремиттирующая, при эндофитных – постоянная. Диаметр узла при его хирургическом удалении в среднем составляет 3 мм.
При микроскопическом исследовании выявляются клеточные скопления и отдельно лежащие эндокринные клетки веретенообразной, треугольной и цилиндрической формы. Число эндокринных клеток уменьшается по мере снижения уровня дифференцировки неоплазии. Обычно рак большого дуоденального сосочка прорастает общий желчный проток, возможно также поражение поджелудочной железы и стенки двенадцатиперстной кишки, лимфогенное и отдаленное метастазирование. Лимфогенные метастазы обнаруживаются у 21-51% больных. Отдаленные вторичные очаги выявляются достаточно редко. Обычно поражается печень, реже – кости, головной мозг, легкие и надпочечники.
Рак большого дуоденального сосочка может полностью обтурировать просвет желчного протока, реже выявляется стеноз. Даже при частичном сдавлении из-за отечности слизистой возникают грубые расстройства оттока желчи, становящиеся причиной развития механической желтухи. Появляется билиарная гипертензия, сопровождающаяся дилатацией желчевыводящих путей и протоков поджелудочной железы. Кишечная непроходимость развивается очень редко. При распространении процесса возможно прорастание стенки кишечника и распад неоплазии с развитием внутреннего кровотечения.
Симптомы рака фатерова сосочка
Первым проявлением болезни часто становится механическая желтуха, возникшая на фоне соматического благополучия. Вначале желтуха обычно перемежающаяся, нормализация биохимических показателей крови обусловлена уменьшением отека в области стенозированного желчного протока. При прогрессировании рака большого дуоденального сосочка желтуха становится более стойкой, изменение цвета кожи выявляется после интенсивных болей, сопровождающихся ознобами и проливными потами. Пациенты жалуются на выраженный зуд. Интермиттирующий характер желтухи на поздних стадиях (выявляется в 51% случаев) обусловлен распадом рака большого дуоденального сосочка, сопровождающегося временным восстановлением проходимости желчного протока.
При пальпации определяется гепатомегалия. У 60% пациентов под нижним краем печени прощупывается увеличенный желчный пузырь (симптом Курвуазье). При продолжительной обтурации желчевыводящих путей возникают цирроз печени и хронический панкреатит. При инвазии рака большого дуоденального сосочка в стенку кишечника и последующем распаде опухоли возможны кровотечения (острые массивные либо повторяющиеся незначительные) с развитием анемии. При региональном метастазировании отмечается изменение болевого синдрома.
Характерной особенностью рака большого дуоденального сосочка является ранняя потеря веса. Причиной похудания становятся стеноз либо обструкция панкреатических протоков, из-за которых в ЖКТ перестают поступать ферменты, необходимые для расщепления белков и жиров. Нарушение проходимости общего желчного протока еще больше усугубляет расстройства всасывания жиров и ухудшает всасываемость витаминов. Снижение веса и авитаминоз становятся причиной адинамии.
У больных раком большого дуоденального сосочка часто наблюдаются поносы, сопровождающиеся вздутием и болями в животе. Каловые массы зловонные, глинисто-серые. В запущенных случаях может выявляться жировой кал. При появлении регионарных метастазов отмечается изменение характера болевого синдрома. На поздних стадиях определяются истощение и расстройства функций органов, пораженных отдаленными метастазами.
Диагностика рака фатерова сосочка
Постановка диагноза сопряжена с существенными затруднениями из-за неспецифичности симптоматики. В процессе диагностики онколог ориентируется на жалобы, данные объективного осмотра, рентгенографии, чреспеченочной или внутривенной холангиографии, дуоденального зондирования, фиброгастродуоденоскопии и других исследований. При желтухе определяется высокий уровень билирубина с преобладанием прямой фракции, стеркобилин в кале отсутствует. На поздних стадиях рака большого дуоденального сосочка выявляется анемия.
Достаточно достоверным исследованием является дуоденальное зондирование, при проведении которого часто удается обнаружить кровь в дуоденальном содержимом. Иногда в ходе этого исследования выявляются клетки неоплазии и ферменты поджелудочной железы. Рентгенографическими признаками рака большого дуоденального сосочка являются неровность контуров либо дефект наполнения в зоне внутренней стенки двенадцатиперстной кишки, а также отсутствие проходимости либо деформация желчного протока в зоне, приближенной к фатеровому соску.
При проведении фиброгастродуоденоскопии обнаруживают опухолевидное образование и выполняют эндоскопическую биопсию подозрительного участка. В некоторых случаях диагноз рака большого дуоденального сосочка не удается установить при помощи стандартных методик, для уточнения характера патологии приходится проводить лапаротомию, рассекать фатеров сосок, осуществлять забор ткани, а затем принимать решение об объеме операции на основании данных срочного гистологического исследования. Дифференциальный диагноз осуществляют с гепатитом, раком головки поджелудочной железы и раком желчных путей.
Лечение рака фатерова сосочка
Основным способом лечения данной патологии является оперативное вмешательство, которое, в зависимости от распространенности процесса, может быть радикальным либо паллиативным. Группа паллиативных операций включает в себя около десяти различных вариантов анастомозов, позволяющих восстановить отток желчи в пищеварительный тракт либо (реже) предотвратить сдавление двенадцатиперстной кишки растущим раком большого дуоденального сосочка.
Радикальная операция является тяжелым и сложным вмешательством, поэтому проводится только после тщательного отбора пациентов в соответствии со стандартами, включающими в себя допустимую степень истощения, уровень белков в крови, определенные показатели пульса и жизненной емкости легких и т. д. Больным раком большого дуоденального сосочка проводят гастропанкреатодуоденальную резекцию. При наличии противопоказаний к радикальному вмешательству выполняют условно радикальные операции: папиллэктомию, дуоденэктомию либо экономную панкреатодуоденальную резекцию. Радиотерапия и химиопрепараты при раке большого дуоденального сосочка малоэффективны.
Источник
Рак фатерова сосочка (большой дуоденальный сосочек, БДС) относится к редко встречающимся типам опухолей пищеварительной системы. Заболевание длительное время протекает бессимптомно, а на поздних стадиях проявляет себя тяжелыми осложнениями в виде желтухи и эндогенной интоксикации. Своевременная диагностика злокачественных новообразований большого дуоденального сосочка повышает шансы пациента на полное излечение.
Общая информация
Фатеров сосочек — это анатомическое образование, расположенное в складке слизистой оболочки двенадцатиперстной кишки. Он имеет вид сферического возвышения, на котором имеется отверстие — место выхода желчи и панкреатического сока из общего желчного и панкреатического протоков. Внутри фатерова сосочка располагается мышечный жом, регулирующий поступление пищеварительных ферментов в просвет двенадцатиперстной кишки — сфинктер Одди.
Рак БДС наблюдается менее, чем у 2% у всех пациентов со злокачественными новообразованиями пищеварительной системы. В структуре общей онкологической заболеваемости опухоли фатерова сосочка составляют до 1,6%. Средний возраст пациентов — 56-65 лет. Заболевание чаще встречается у мужчин.
Причины и факторы риска
Достоверные причины и механизм развития злокачественных новообразований БДС остаются неизвестными. Среди факторов риска выделяют следующие:
- желчнокаменная болезнь в анамнезе (камнеобразование в желчном пузыре или протоках);
- курение и злоупотребление алкоголем;
- хронический панкреатит;
- повышение литогенности (изменение нормального состава) желчи на фоне несбалансированного питания и избыточной массы тела;
- заболевания печени;
- воспалительные заболевания двенадцатиперстной кишки и фатерова сосочка — дуоденит, папиллит, оддит;
- прием эстрогенных препаратов с целью контрацепции или заместительной гормональной терапии;
- гиперхолестеринемия и дислипидемия — повышение уровня холестерина, изменение жирового обмена и нормального соотношения липидов в крови.
При наличии доброкачественных опухолей в области БДС (например, аденомы) может произойти ее трансформация в злокачественную. По данным разных авторов, онкологическое перерождение встречается в 60-65% всех случаев рака фатерова сосочка.
Классификация и виды
Рак БДС классифицируется по международной системе TNM, где T — характеристика опухоли, N — метастазы в близлежащих лимфатических узлах, M — гематогенное (через кровь) метастазирование в другие органы.
Клиническая классификация, основанная на системе TNM, предполагает 4 стадии заболевания:
- 0 ст. — преинвазивный рак без прорастания в рядом лежащие ткани (Tis, или карцинома in situ) и без метастазирования (N0, M0);
- IA ст. — опухоль ограничена только сфинктером Одди или фатеровым сосочком (T1), лимфогенные и отдаленные метастазы отсутствуют (N0, M0);
- IB ст. — злокачественное новообразование распространяется на двенадцатиперстную кишку (T2), метастазирования нет (N0, M0);
- IIA ст. — опухоль прорастает в поджелудочную железу (T3), лимфогенных и гематогенных метастазов нет (N0, M0);
- IIB ст. — злокачественное новообразование T1, T2 или T3, имеются метастазы в регионарные лимфатические узлы (N1, M0);
- III ст. — опухоль распространяется на жировую клетчатку, расположенную возле поджелудочной железы, а также затрагивает другие анатомические структуры (T4), количество пораженных близлежащих лимфоузлов не имеет значения, гематогенных метастазов нет (N1, M0);
- IV ст. — размер опухоли и количество пораженных регионарных лимфоузлов не имеет значения, есть отдаленные метастазы (M1).
Злокачественное новообразование БДС может иметь экзофитный (в просвет кишки), эндофитный (в терминальные отделы желчных путей) или смешанный рост. Смешанный характер роста встречается чаще остальных и составляет около 45-50% всех случаев.
По морфологической картине рак БДС может быть представлен следующими формами:
- железистый — аденокарцинома,
- скиррозный — фиброзный,
- плоскоклеточный — из многослойной плоской эпителиальной выстилки.
По степени дифференцировки («зрелости») клеточного состава выделяют опухоли недифференцированные, низко-, средне- и высоко дифференцированные. Недифференцированные новообразования, как правило, характеризуются быстрым агрессивным ростом и частым гематогенным метастазированием.
Клиническая картина
На ранних стадиях заболевание ничем себя не проявляет. У небольшого количества пациентов наблюдается преходящая несильная болезненность в эпигастральной области, которую пациенты связывают с нарушением режима питания. С прогрессированием заболевания появляется ряд признаков, которые могут свидетельствовать об онкологическом заболевании.
Болевой синдром нечасто беспокоит пациентов даже на терминальных стадиях рака фатерова сосочка. Обычно боли появляются при распространении злокачественного процесса на стенку двенадцатиперстной кишки или поджелудочную железу. При этом они локализуются в левом подреберье и эпигастрии, нередко имеют опоясывающий характер и отдают в спину.
Желтуха — еще один симптом рака большого дуоденального сосочка. На более ранних стадиях она имеет волнообразный характер, в запущенных ситуациях — присутствует постоянно. Для нее характерно желтушное окрашивание кожи и склер глаз, кожный зуд, обесцвечивание кала и потемнение мочи.
Желтуха — следствие нарушения поступления желчи в двенадцатиперстную кишку через пораженный опухолью фатеров сосок и накопления билирубина в крови.
Среди общих симптомов заболевания — астено-вегетативный синдром (слабость, утомляемость, пониженная работоспособность), снижение массы тела, потеря аппетита и изменение пищевых предпочтений (например, отказ от мясных продуктов).
Диагностика
Для выявления рака фатерова сосочка используется ряд лабораторно-инструментальных исследований:
- зондовая дуоденография и зондирование двенадцатиперстной кишки;
- эндоскопическое исследование с прицельной биопсией;
- УЗ-исследование органов брюшной полости и малого таза;
- компьютерная и магнитно-резонансная томография;
- эндоскопическая ретроградная панкреатохолангиография.
Диагноз устанавливается только после получения результатов гистологического исследования. Врач-патоморфолог исследует биопсийный материал, определяет клеточную атипию, ее характер и степень дифференцировки опухоли. Без гистологического заключения диагноз считается неподтвержденным.
Лечение
Основной метод лечения — хирургический. На первой стадии заболевания возможно проведение малоинвазивного оперативного вмешательства — трансдуоденальной папиллэктомии. Суть операции заключается во вскрытии просвета двенадцатиперстной кишки небольшим разрезом и иссечении ампулы большого дуоденального сосочка в пределах здоровых тканей. Если опухоль имеет небольшие размеры и не проросла дальше слизистой оболочки, то возможно проведение папиллэктомии эндоскопическим способом.
На остальных стадиях заболевания проводится панкреатодуоденальная резекция. Классическая операция предполагает иссечение выходной части желудка с малым и большим сальником, удаление участка поджелудочной железы и всей двенадцатиперстной кишки. При этом также удаляются лимфатические узлы определенных групп. Количество иссекаемых лимфоузлов определяется распространенностью онкологического процесса. Восстановление непрерывности пищеварительной трубки осуществляется путём наложения анастомозов — соустьев (сообщений) между участками удаленных органов.
Стандартная и расширенная панкреатодуоденальная резекция относятся к радикальным операциям. Однако из-за высокой травматичности они имеют ряд противопоказаний. К ним относятся:
- канцероматоз брюшины;
- общее тяжелое состояние пациента;
- декомпенсация имеющихся хронических заболеваний;
- запущенные формы рака фатерова сосочка;
- вовлечение в онкологический процесс крупных артериальных или венозных сосудов;
- гематогенное метастазирование.
Среди осложнений операции — несостоятельность сформированных анастомозов, абсцессы, послеоперационный панкреатит и желудочно-кишечное кровотечение.
В дополнение к хирургическому вмешательству используется химиотерапия. Она может проводиться как перед операцией (неоадъювантная), так и после (адъювантная). У неоперабельных пациентов химиотерапия направлена на уменьшение размеров злокачественного новообразования и прекращение роста опухоли.
Лечением рака фатерова сосочка в Европейской клинике занимаются квалифицированные специалисты с большим опытом работы. Каждый пациент может рассчитывать на профессиональный подход, современные и эффективные методики и достижение максимально возможного результата.
Источник
Дисфункции большого дуоденального сосочка (БДС) — функциональные заболевания, проявляющиеся нарушением механизмов расслабления и сокращения сфинктера Одди с преобладанием повышения тонуса и спазма (гипермоторная, гиперкинетическая) или расслабления и атонии (гипомоторная, гипокинетическая), без органических и воспалительных изменений, вызывающие нарушение поступления желчи и панкреатического сока в двенадцатиперстную кишку.
Дискинезия желчных протоков обычно возникает в результате нарушения нейрогуморальной регуляции механизмов расслабления и сокращения сфинктеров Одди, Мартынова–Люткенса и Мирицци. В одних случаях преобладают атония общего желчного протока и спазм сфинктера Одди вследствие повышения тонуса симпатического отдела вегетативной нервной системы, в других — гипертония и гиперкинезия общего желчного протока при расслаблении упомянутого выше сфинктера, что связано с возбуждением блуждающего нерва. В клинической практике чаще встречается гипермоторная дискинезия. Причина — психогенное воздействие (эмоциональные перенапряжения, стрессы), нейроэндокринные расстройства, воспалительные заболевания желчного пузыря, поджелудочной железы, двенадцатиперстной кишки. Дисфункции БДС часто сочетаются с гипермоторными и гипомоторными дискинезиями желчного пузыря.
Классификация:
1. Дисфункция по гипертоническому типу:
- с гипермоторной, гиперкинетической дискинезией желчного пузыря;
- с гипомоторной, гипокинетической дискинезией желчного пузыря.
2. Дисфункция по гипотоническому типу (недостаточность сфинктера Одди):
- с гипермоторной, гиперкинетической дискинезией желчного пузыря;
- с гипомоторной, гипокинетической дискинезией желчного пузыря.
Клиника:
- тупая или острая, выраженная, устойчивая боль в эпигастральной области или правом подреберье с иррадиацией в правую лопатку, левое подреберье, может носить опоясывающий характер с иррадиацией в спину;
- не сопровождается повышением температуры, ознобом, увеличением печени или селезенки;
- боль связана с приемом пищи, но может появляться ночью;
- может сопровождаться тошнотой и рвотой;
- наличие идиопатического рецидивирующего панкреатита;
- исключение органической патологии органов гепатопанкреатической области;
- клинический критерий: рецидивирующие приступы сильных или умеренных болей продолжительностью более 20 минут, чередующиеся с безболевыми интервалами, повторяющиеся на протяжении не менее 3 месяцев, нарушающие трудовую деятельность.
Клинические типы дисфункции БДС:
1. Билиарный (встречается чаще): характерны боли в эпигастрии и правом подреберье, иррадиирующие в спину, правую лопатку:
- вариант 1 — болевой синдром в сочетании со следующими лабораторно-инструментальными признаками:
- повышение аспартатаминотрансферазы (АСТ) и/или щелочной фосфатазы (ЩФ) в 2 и более раз при 2-кратном исследовании;
- замедленное выведение контрастного вещества из желчных протоков при эндоскопической ретроградной панкреатохолангиографии (ЭРПХГ) более 45 мин;
- расширение общего желчного протока более 12 мм;
- вариант 2 — боль в сочетании с 1–2 вышеперечисленными лабораторно-инструментальными признаками;
- вариант 3 — приступ боли «билиарного» типа.
2. Панкреатический — боли в левом подреберье, иррадиируют в спину, уменьшаются при наклоне вперед, не отличаются от болей при остром панкреатите, могут сопровождаться повышением активности панкреатических ферментов при отсутствии причин (алкоголь, желчнокаменная болезнь):
- вариант 1 — болевой синдром в сочетании со следующими лабораторно-инструментальными признаками:
- повышение активности сывороточной амилазы и/или липазы в 1,5–2 раза выше нормы;
- расширение панкреатического протока при ЭРПХГ в головке поджелудочной железы свыше 6 мм, в теле — 5 мм;
- превышение времени выведения контрастного вещества из протоковой системы в положении лежа на спине на 9 мин по сравнению с нормой;
- вариант 2 — боль в сочетании с 1–2 вышеперечисленными лабораторно-инструментальными признаками;
- вариант 3 — приступ болей по «панкреатическому» типу.
3. Смешанный — боли в эпигастрии или опоясывающие, могут сочетаться с признаками как билиарного, так и панкреатического типа дисфункции.
Диагноз «гипертония сфинктера Одди» ставят в случаях, когда фаза закрытого сфинктера длится дольше 6 мин, а выделение желчи из общего желчного протока замедлено, прерывисто, иногда сопровождается сильной коликообразной болью в правом подреберье.
Недостаточность БДС — чаще всего бывает вторичной, у больных желчнокаменной болезнью, хроническим калькулезным холециститом, вследствие прохождения конкремента, воспаления поджелудочной железы, слизистой двенадцатиперстной кишки, при дуоденальной непроходимости. При дуоденальном зондировании сокращается фаза закрытого сфинктера Одди менее 1 мин или отмечается отсутствие фазы закрытия сфинктера, отсутствие тени желчного пузыря и протоков при холецистохолангиографии, заброс контрастного вещества в желчные протоки при рентгеноскопии желудка, наличие газа в желчных протоках, снижение показателей остаточного давления при холангиоманометрии, уменьшение времени поступления радиофармпрепарата в кишку менее 15–20 мин при гепатобилисцинтиграфии.
_500.gif)
Диагностика
1. Трансабдоминальная ультрасонография. Ультразвуковой скрининговый метод обследования занимает ведущее место в диагностике дискинезий (табл.), позволяет с высокой точностью выявить:
- особенности структурных изменений желчного пузыря и желчных протоков, а также печени, поджелудочной железы (форму, расположение, размеры желчного пузыря, толщину, структуру и плотность стенок, деформации, наличие перетяжек);
- характер гомогенности полости желчного пузыря;
- характер внутрипросветного содержимого, наличие внутриполостных включений;
- изменение эхогенности паренхимы печени, окружающей желчный пузырь;
- сократительную способность желчного пузыря.
Ультразвуковые признаки дискинезий:
- увеличение или уменьшение объема;
- неоднородность полости (гиперэхогенная взвесь);
- снижение сократительной функции;
- при деформации желчного пузыря (перегибы, перетяжки, перегородки), которые могут быть следствием воспаления, дискинезии встречаются значительно чаще;
- остальные признаки свидетельствуют о воспалительном процессе, перенесенном воспалении, желчнокаменной болезни, служат для дифференциальной диагностики.
2. Ультразвуковая холецистография. Дает возможность исследовать моторно-эвакуаторную функцию желчного пузыря в течение 1,5–2 часов от момента приема желчегонного завтрака до достижения первоначального объема. В норме через 30–40 мин после стимуляции желчный пузырь должен сократиться на 1/3–1/2 объема. Удлинение латентной фазы более 6 мин свидетельствует об усилении тонуса сфинктера Одди.
3. Динамическая гепатобилисцинтиграфия. Основана на регистрации временных показателей пассажа короткоживущих радионуклидов по билиарному тракту. Позволяет оценить поглотительно-выделительную функцию печени, накопительно-эвакуаторную функцию желчного пузыря (гипермоторная, гипомоторная), проходимость терминального отдела общего желчного протока, выявить обструкцию желчных путей, недостаточность, гипертонус, спазм сфинктера Одди, стеноз БДС, дифференцировать органические и функциональные нарушения при помощи пробы с Нитроглицерином или Церукалом. При гипертонусе сфинктера Одди отмечается замедление поступления препарата в двенадцатиперстную кишку после желчегонного завтрака. Этот метод наиболее точно позволяет установить тип дискинезии и степень функциональных нарушений.
4. Фракционное хроматическое дуоденальное зондирование. Дает информацию о:
- тонусе и моторике желчного пузыря;
- тонусе сфинктера Одди и Люткенса;
- коллоидной стабильности пузырной и печеночной фракции желчи;
- бактериологическом составе желчи;
- секреторной функции печени.
5. Гастродуоденоскопия. Позволяет исключить органические поражения верхних отделов желудочно-кишечного тракта, оценить состояние БДС, поступление желчи.
6. Эндоскопическая ультрасонография. Позволяет более четко визуализировать терминальный отдел общего желчного протока, БДС, головку поджелудочной железы, место впадения вирсунгова протока с целью диагностики конкрементов, дифференциальной диагностики органических поражений БДС и гипертонуса.
7. Эндоскопическая ретроградная холангиопанкреатография. Метод прямого контрастирования желчных путей, позволяет выявить наличие конкрементов, стеноз БДС, расширение желчных путей, произвести прямую манометрию сфинктера Одди, играет большое значение в дифференциальной диагностике органических и функциональных заболеваний.
8. Компьютерная томография. Позволяет выявить органическое поражение печени и поджелудочной железы.
9. Лабораторная диагностика. При первичных дисфункциях лабораторные анализы не имеют отклонений от нормы, что имеет значение для дифференциальной диагностики. Транзиторное повышение уровня трансаминаз и панкреатических ферментов может отмечаться после приступа при дисфункции сфинктера Одди.
Лечение
Основная цель — восстановление нормального оттока желчи и панкреатического сока в двенадцатиперстную кишку.
Основные принципы лечения:
1) нормализация процессов нейрогуморальной регуляции механизмов желчевыделения — лечение неврозов, психотерапия, устранение гормональных расстройств, конфликтных ситуаций, отдых, правильный режим питания;
2) лечение заболеваний органов брюшной полости, которые являются источником патологических рефлексов на мускулатуру желчного пузыря и желчных протоков;
3) лечение дискинезии, которое определяется ее формой;
4) устранение диспептических проявлений.
Лечение при гипертонической форме дискинезии
1. Устранение невротических расстройств, коррекция вегетативных нарушений:
- седативные препараты: настои трав валерианы и пустырника, Корвалол, Ново-пассит — оказывают седативный эффект, нормализуют сон, расслабляют гладкую мускулатуру;
- транквилизаторы: Рудотель (медазепам) — утром и днем по 5 мг, вечером — 5–10 мг; Грандаксин — 50 мг 1–3 раза в сутки;
- психотерапия.
2. Диетотерапия:
- режим питания с частыми (5–6 раз в сутки), дробными приемами пищи;
- исключают алкогольные и газированные напитки, копченые, жареные, жирные, острые, кислые блюда, приправы, животные жиры, масла, концентрированные бульоны (диета № 5);
- исключают или ограничивают употребление яичных желтков, сдобы, кремов, орехов, крепкого кофе, чая;
- показаны гречневая каша, пшено, пшеничные отруби, капуста.
3. Спазмолитики:
- Но-шпа (дротаверин) — 40 мг 3 раза в сутки в течение 7–10 дней до 1 месяца, для снятия болевого приступа — 40–80 мг, или 2–4 мл 2% раствора внутримышечно, внутривенно капельно в физиологическом растворе хлористого натрия;
- Папаверин — 2 мл 2% раствора внутримышечно, внутривенно капельно; в таблетках 50 мг 3 раза в сутки;
- Дюспаталин (мебеверин) — 200 мг 2 раза в сутки за 20 мин до еды.
4. Прокинетики: Церукал (метоклопрамид) — 10 мг 3 раза в сутки за 1 час до еды.
5. Одестон (гимекромон) — обладает спазмолитическим действием, расслабляет сфинктер желчного пузыря, желчных протоков и сфинктер Одди, не влияя на моторику желчного пузыря — 200–400 мг 3 раза в сутки в течение 2–3 недель.
Лечение при гипотонической форме дискинезии
1. Диетотерапия:
- дробное питание — 5–6 раз в сутки;
- в состав диеты входят продукты, оказывающие желчегонное действие: растительное масло, сметана, сливки, яйца;
- в меню должно входить достаточное количество клетчатки, пищевых волокон в виде фруктов, овощей, ржаного хлеба, так как регулярное опорожнение кишечника действует тонизирующим образом на желчевыводящие пути.
2. Холеретики — стимулируют желчеобразовательную функцию печени:
- Фестал — 1–2 таблетки 3 раза в сутки после еды;
- Холосас, Холагол — 5–10 капель 3 раза в сутки за 30 мин до еды, отвар желчегонных трав — 3 раза в сутки — 10–15 дней.
3. Оказывающие спазмолитическое и желчегонное действие:
- Одестон — 200–400 мг 3 раза в сутки — 2–3 недели. Эффективен в случаях одновременного наличия гипомоторной дисфункции желчного пузыря и гипермоторной дисфункции сфинктера Одди;
- Эссенциале Форте Н — 2 капсулы 3 раза в сутки.
4. Холекинетики — повышают тонус желчного пузыря, снижают тонус желчных путей:
- 10–25% раствор магния сульфата по 1–2 столовые ложки 3 раза в сутки;
- 10% раствор сорбита по 50–100 мл 2–3 раза в сутки за 30 мин до еды;
- средства растительного происхождения.
5. Прокинетики:
- Церукал (метоклопрамид) — 10 мг 3 раза в сутки за 1 час до еды;
- Мотилиум (домперидон) — 10 мг 3 раза в сутки за 30 мин до еды.
6. «Слепой тюбаж» — дуоденальное зондирование и дуоденальное промывание с теплой минеральной водой, введение 20% раствора сорбита, что уменьшает или устраняет спазм сфинктеров, усиливает отток желчи — 2 раза в неделю.
Одестон эффективен в случаях одновременного наличия гипомоторной дисфункции желчного пузыря и гипермоторной дисфункции сфинктера Одди. При сочетании гиперкинетической, нормокинетической дисфункции желчного пузыря и гиперкинетической дисфункции сфинктера Одди эффективность терапии Но-шпой достигает 70–100%. При сочетании гипокинетической дисфункции желчного пузыря и гиперкинетической сфинктера Одди показано назначение Церукала или Мотилиума, возможно в сочетании с Но-шпой. При сочетании гипермоторной дисфункции желчного пузыря и гипомоторной сфинктера Одди эффективно назначение экстракта артишоков 300 мг 3 раза в сутки.
Спазмолитики являются основным медикаментозным средством для лечения гипертонических, гиперкинетических дисфункций желчного пузыря и сфинктера Одди при остром болевом приступе и болях в межприступный период. Миотропные спазмолитики оказывают целенаправленное воздействие на гладкую мускулатуру всей желчевыводящей системы. Результаты многочисленных исследований показали, что дротаверин (Но-шпа) является препаратом выбора из группы миотропных спазмолитиков, позволяет купировать болевой синдром, восстановить проходимость пузырного протока и нормальный отток желчи в двенадцатиперстную кишку, устранить диспептические нарушения. Механизм действия — ингибирование фосфодиэстеразы, блокирование Ca2+-каналов и кальмодулина, блокирование Na+-каналов, в результате снижение тонуса гладкой мускулатуры желчного пузыря и желчных протоков. Лекарственные формы: для парентерального применения — ампулы 2 мл (40 мг) дротаверина, для приема внутрь — 1 таблетка препарата Но-Шпа (40 мг дротаверина), 1 таблетка препарата Но-Шпа форте (80 мг дротаверина).
Преимущества препарата Но-Шпа:
- Быстрая абсорбция: пик концентрации препарата в плазме наступает через 45–60 минут, 50-процентная абсорбция достигается за 12 минут, что характеризует дротаверин как быстро всасывающийся препарат.
- Высокая биодоступность: при приеме внутрь составляет 60%, после однократного приема внутрь 80 мг дротаверина гидрохлорида максимальная концентарация в плазме достигается через 2 часа, хорошо проникает в сосудистую стенку, печень, стенку желчного пузыря и желчных протоков.
- Главный путь метаболизма — окисление дротаверина до монофенольных соединений, метаболиты быстро конъюгируются с глюкуроновой кислотой.
- Полная элиминация: период полувыведения составляет 9–16 часов, около 60% при пероральном приеме выделяется через желудочно-кишечный тракт и до 25% — с мочой.
- Наличие лекарственной формы Но-шпы как для перорального, так и парентерального введения делает возможным широкое использование препарата в неотложных ситуациях.
- Препарат Но-шпа может применяться в период беременности (после тщательного взвешивания соотношения преимущества и риска).
- Быстрое начало действия, продолжительный эффект: парентеральное введение дротаверина (Но-Шпы) обеспечивает быстрый (в течение 2–4 мин) и выраженный спазмолитический эффект, что особенно важно для купирования острых болей.
- Таблетированная форма характеризуется также быстрым началом действия.
- Высокая клиническая эффективность в небольших дозах: составляет 70%, у 80% больных отмечается купирование симптомов спазма и боли в течение 30 мин.
- Отсутствие существенной разницы в скорости достижения спазмолитического эффекта между монотерапией препаратом Но-шпа и комбинированной терапией.
- Проверенная временем безопасность, отсутствие серьезных побочных эффектов за период более 50 лет. Отсутствие анти
