Что делать при ангионевротическом отеке

Ангионевротический отек (отек Квинке) – острое состояние, для которого характерно быстрое развитие локального отека слизистой оболочки, подкожной клетчатки и самой кожи. Чаще возникает на лице (языке, щеках, веках, губах) и значительно реже затрагивает слизистые оболочки мочеполовых органов, желудочно-кишечного тракта, дыхательных путей.
Ангионевротический отек – распространенная патология. Он хотя бы раз в жизни возникает у каждого пятого человека, при этом в половине случаев сочетается с аллергической крапивницей.
Внимание! Фотография шокирующего содержания.
Для просмотра нажмите на ссылку.
Причины
В большинстве случаев ангионевротический отек – проявление аллергической реакции немедленного типа в ответ на попадание в организм аллергенов (ядов жалящих насекомых, лекарственных препаратов, пищевых аллергенов).
Попав в организм, аллергены запускают реакцию «антиген – антитело», которая сопровождается выбросом в кровь серотонина, гистамина и других медиаторов аллергии. Эти вещества обладают высокой биологической активностью; в частности, они способны резко повышать проницаемость стенок кровеносных сосудов, расположенных в подслизистом слое и подкожно-жировой клетчатке. В результате жидкая часть крови начинает пропотевать из просвета сосудов, что и приводит к развитию ангионевротического отека, который бывает и локальным, и распространенным.
Ангионевротический отек также может быть проявлением псевдоаллергической реакции, в основе которой лежит индивидуальная повышенная чувствительность к некоторым медикаментам или продуктам питания. Но в данном случае в патологическом механизме развития отека отсутствует иммунологическая стадия.
Для профилактики повторного аллергического ангионевротического отека пациенту следует придерживаться гипоаллергенной диеты, не принимать никаких лекарственных препаратов без назначения врача.
Ангионевротический отек может развиваться как осложнение терапии ингибиторами АПФ или антагонистами рецепторов ангиотензина II. Названная форма обычно диагностируется у лиц пожилого возраста. В основе развития отека в обозначенной ситуации лежит блокада лекарственными средствами ангиотензинпревращающего фермента. В результате этого замедляется разрушение брадикинина и снижается активность ангиотензина II, что приводит к стойкому расширению кровеносных сосудов и повышению проницаемости их стенок.
 Аллергены, способные вызвать ангионевротический отек
Аллергены, способные вызвать ангионевротический отек
Еще одной причиной развития ангионевротического отека является дефицит C1-ингибитора, регулирующего активность белков крови, ответственных за процессы свертывания, контролирования активности воспалительных процессов и уровня артериального давления, болевых ощущений. Дефицит C1-ингибитора в организме возникает в результате недостаточного его синтеза, что обычно связано с генными нарушениями. Другими причинами дефицита C1-ингибитора могут стать его ускоренные разрушение и расходование. Эти процессы вызываются некоторыми инфекционными заболеваниями, злокачественными новообразованиями, аутоиммунными патологиями. Приобретенный или наследственный дефицит C1-ингибитора приводит к повышенному образованию С2-кинина и брадикинина – веществ, повышающих проницаемость стенок кровеносных сосудов и способствующих развитию ангионевротического отека.
Виды
В зависимости от продолжительности патологического процесса выделяют острый и хронический ангионевротический отек. О переходе состояния в хроническую форму свидетельствует его продолжительность свыше 1,5 месяцев.
Ангионевротический отек может сочетаться с крапивницей или быть изолированным.
Исходя из особенностей механизма развития, выделяют наследственные и приобретенные виды ангионевротического отека. Приобретенные, в свою очередь, подразделяются таким образом:
- аллергические;
- псевдоаллергические;
- связанные с применением ингибиторов АПФ;
- связанные с аутоиммунными процессами и инфекционными заболеваниями.
В 50% случаев аллергический и псевдоаллергический ангионевротический отек сопровождается развитием крапивницы, анафилактического шока.
Выделяют также идиопатическую форму. О ней говорят тогда, когда установить причину патологической проницаемости сосудистой стенки не удается.
Признаки
В большинстве случаев ангионевротический отек развивается остро в течение 3-4 минут. Значительно реже наблюдается нарастание ангиоотека на протяжении 2–5 часов.
Обычно он локализуется в области губ, щек, век, полости рта, а у мужчин – еще в области мошонки. Клиническая картина во многом определяется местом локализации. Так, при отеке подслизистого слоя органов желудочно-кишечного тракта у пациента возникают следующие симптомы:
- боли в животе;
- тошнота;
- рвота;
- нарушения стула.
При ангионевротическом отеке гортани у больного возникает характерное стридорозное дыхание, отмечаются нарушения речи и осиплость голоса.
Наибольшую опасность представляет ангионевротический отек гортани, способный стать причиной асфиксии и гибели пациента.
Значительно реже наблюдаются ангионевротические отеки других локализаций:
- плевры (характеризуется общей слабостью, затрудненным дыханием, болями в области грудной клетки);
- нижнего отдела мочевыводящей системы (влечет болезненное мочеиспускание, острую задержку мочи);
- головного мозга (диагностируются признаки преходящего нарушения мозгового кровообращения);
- суставов;
- мышц.
В 50% случаев аллергический и псевдоаллергический ангионевротический отек сопровождается развитием крапивницы, анафилактического шока.
Отличительные признаки наследственного и приобретенного ангионевротического отека:
Наследственная форма клинически проявляется до 20 лет. Отек в этом случае нарастает медленно и подвергается обратному развитию в течение недели. Чаще всего он локализуется в подслизистом слое либо гортани, либо органов пищеварительной системы. Наследственный ангионевротический отек склонен к частым рецидивам, которые возникают несколько раз в год под влиянием самых разных провоцирующих факторов.
Читайте также:
5 самых необычных аллергических реакций
6 способов избавиться от аллергического ринита в домашних условиях
15 растений, проростки семян которых стоит включить в рацион
Диагностика
При локализации ангионевротического отека в области лица или других открытых участков тела диагностика обычно не представляет затруднений, но в ряде случаев требуется проведение дифференциальной диагностики с отеками, вызванными иными причинами:
- дерматомиозитом;
- заболеваниями почек;
- синдромом сдавления верхней полой вены;
- гипотиреозом.
Ангионевротический отек хотя бы раз в жизни возникает у каждого пятого человека.
Достаточно сложно поставить правильный диагноз при ангионевротическом отеке головного мозга и органов пищеварительного тракта, так как в этих случаях на первый план выходят симптомы соответственно транзиторного нарушения мозгового кровообращения или «острого живота».
Лабораторная диагностика при ангионевротическом отеке носит скорее вспомогательный характер. В анализах крови при аллергическом типе отмечают повышение уровня иммуноглобулинов класса Е, эозинофилию. Для неаллергического отека характерны снижение активности и уровня C1-ингибитора в сыворотке крови, выявление лабораторных признаков лимфопролиферативных или аутоиммунных заболеваний.
Лечение
Наибольшую опасность представляет ангионевротический отек гортани, способный стать причиной асфиксии и гибели пациента. В этом случае необходимо в экстренном порядке восстановить проходимость дыхательных путей (при помощи воздуховода, интубации трахеи, коникотомии).
При аллергической форме патологии показано введение антигистаминных препаратов, глюкокортикоидных гормонов, назначение энтеросорбентов, проведение инфузионной терапии.
В остром периоде ангионевротического отека наследственного генеза показано введение C1-ингибитора. При отсутствии данного препарата проводят переливание нативной свежезамороженной плазмы. Назначают также андрогены и антифибринолитические средства. При выраженном отеке, особенно локализованном в области шеи, внутривенно вводят мочегонные препараты и глюкокортикоидные гормоны.
В период ремиссии наследственного ангионевротического отека для профилактики рецидивов продолжают поддерживающий курс андрогенов и антифибринолитических средств.
Первая помощь при отеке Квинке до приезда скорой помощи:
Профилактика
Для профилактики повторного аллергического ангионевротического отека пациенту следует придерживаться гипоаллергенной диеты, не принимать никаких лекарственных препаратов без назначения врача.
Для предотвращения рецидивов наследственного ангионевротического отека больным необходимо избегать стрессовых ситуаций, вирусных инфекций, травматических повреждений. Они не должны принимать эстрогенсодержащие препараты, а также ингибиторы АПФ.
Пациентам, страдающим наследственным ангионевротическим отеком, перед проведением плановых хирургических вмешательств или стоматологических процедур нужно обязательно проводить профилактическое лечение, включающее назначение транексамовой кислоты, инфузию свежезамороженной нативной плазмы.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Источник
Что такое ангионевротический отёк?
Ангионевротический отёк (синонимы: ангиоотёк, ангиодистрофия, ангиоэдема, отёк Квинке) — это воспалительная реакция кожи, подобная крапивнице, характеризующаяся внезапным появлением отека на участках кожи, слизистой и подслизистых оболочках. Симптомы ангионевротического отека могут поражать любую часть тела, но наиболее часто поражают глаза, губы, язык, горло, гениталии, руки и ноги.
Ангионевротический отек в более серьезных случаях поражает также внутреннюю подкладку дыхательных путей и верхнюю часть кишечника, вызывая боль в груди или животе. Ангиоотек кратковременен: обычно отек в области поражения длится от одного до трех дней.
В большинстве случаев реакция безвредна и не оставляет никаких следов, даже без лечения. Единственная опасность заключается в том, что при этом может пострадать горло или язык, так как их сильная отечность может вызвать быструю обструкцию дыхательных путей, одышку и потерю сознания.
Чем ангиоотёк отличается от крапивницы?
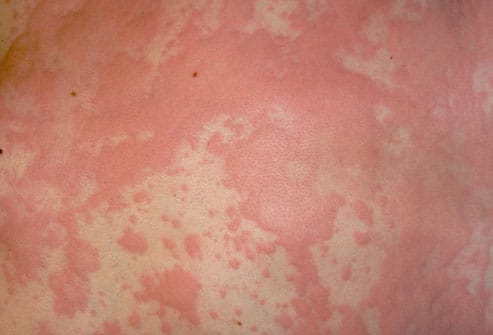
Ангионевротический отек и крапивница являются результатом одного и того же патологического процесса, поэтому в некоторых отношениях они схожи:
- Часто оба клинических проявления сосуществуют и перекрываются: крапивница сопровождается ангиоотеком в 40-85% случаев, в то время как ангионевротический отек может возникнуть без крапивницы только в 10% случаев.
- Крапивница менее тяжелая, так как поражает только поверхностные слои кожи. Ангионевротический отек, с другой стороны, затрагивает глубокие подкожные ткани.
- Крапивница характеризуется временным возникновением эритематозной и зудящей реакции в четко определенных участках дермы (появление более или менее красных и приподнятых волдырей). При ангионевротическом отеке, с другой стороны, кожа сохраняет нормальный внешний вид без волдырей. Кроме того, отёк может протекать без зуда.
Основные различия между крапивницей и ангионевротическим отёком показаны в следующей таблице:
| Особенность | Ангионевротический отёк | Крапивница |
| Вовлеченные ткани | Гиподерма (подкожный слой) и подслизистая (ниже дермы). | Эпидермис (внешний слой кожи) и дерма (внутренний слой кожи). |
| Пораженные органы | Кожа и слизистые оболочки, в частности веки, губы и ротоглотка. | Только кожа. |
| Продолжительность | Переходный (24-96 часов). | Переходный (обычно <24 часа). |
| Физические признаки | Отек (вздутие) под поверхностью кожи. | Эритематозные и волдыристые пятна на поверхности кожи. |
| Симптомы | Зуд может присутствовать или не присутствовать. Ангиодистрофия часто сопровождается болью и отеком. | Сыпь, связанная с крапивницей, обычно зудит. Боль и отек не являются распространенными симптомами. |
Причины
В зависимости от причин возникновения ангионевротический отек можно классифицировать в разных формах: острая аллергическая, лекарственная (неаллергическая), идиопатическая (возникающий самостоятельно), наследственная и приобретенная.
| Тип ангионевротического отека и клинические особенности | Причины |
| Аллергический ангионевротический отек. Отек вызван острой аллергической реакцией, почти всегда связанной с крапивницей, которая возникает в течение 1-2 часов после воздействия аллергена. Иногда это сопровождается анафилаксией. Реакции являются самоограничивающимися и проходят в течение 1-3 дней, но могут возникать снова в случае многократных воздействий или из-за взаимодействия с перекрестно-реактивными веществами. |
|
| Неаллергическая лекарственная реакция. Некоторые лекарства могут вызывать ангионевротический отек как побочный эффект. Начало может произойти через несколько дней или месяцев после первого приема препарата из-за каскада эффектов, которые вызывают активацию системы хинин-калликреин, метаболизма арахидоновой кислоты и образование оксида азота. |
Менее распространенные причины вызванного лекарством ангионевротического отека включают прием:
|
| Идиопатический ангионевротический отек. В некоторых случаях нет никакой известной причины ангионевротического отека, хотя некоторые факторы могут вызвать симптомы. Идиопатическая форма часто является хронической и рецидивирующей и обычно возникает вместе с крапивницей. У некоторых людей, когда состояние возникает годами без очевидной причины, у основания может существовать аутоиммунный процесс. |
|
| Наследственный ангионевротический отек. Аутосомно-доминантное наследственное заболевание. Наследственный ангионевротический отек характеризуется низким уровнем ингибитора сериновой протеазы (ингибитора C1 или C1-INH), который помогает поддерживать стабильность кровеносных сосудов и регулирует выход жидкости в ткани. Снижение активности ингибитора C1 приводит к избытку калликреина, который, в свою очередь, продуцирует брадикинин, мощный вазодилататор. |
|
| Приобретенный ангионевротический отек. Приобретенный дефицит ингибитора С1. |
|
Независимо от причины ангионевротического отёка, основной патологический процесс одинаков во всех случаях: отек является результатом потери жидкости из стенок мелких кровеносных сосудов, которые снабжают подкожные ткани.
В кожу высвобождаются гистамин и другие воспалительные химические медиаторы, которые вызывают покраснение, зуд и отек. В различных процессах принимают участие тучные клетки кожи или слизистой оболочки.
Дегрануляция* тучных клеток высвобождает первичные вазоактивные медиаторы, такие как гистамин, брадикинин и другие кинины; впоследствии высвобождаются вторичные медиаторы, такие как лейкотриены и простагландины, которые способствуют воспалительным реакциям как рано, так и поздно, с повышенной проницаемостью сосудов и утечкой жидкости в поверхностные ткани.
Триггеры и механизмы, участвующие в высвобождении этих медиаторов воспаления позволяют определить различные виды ангионевротического отека.
*Дегрануляция — выделение из тучных клеток биологически активных веществ (химических медиаторов аллергии).
Симптомы (фото)
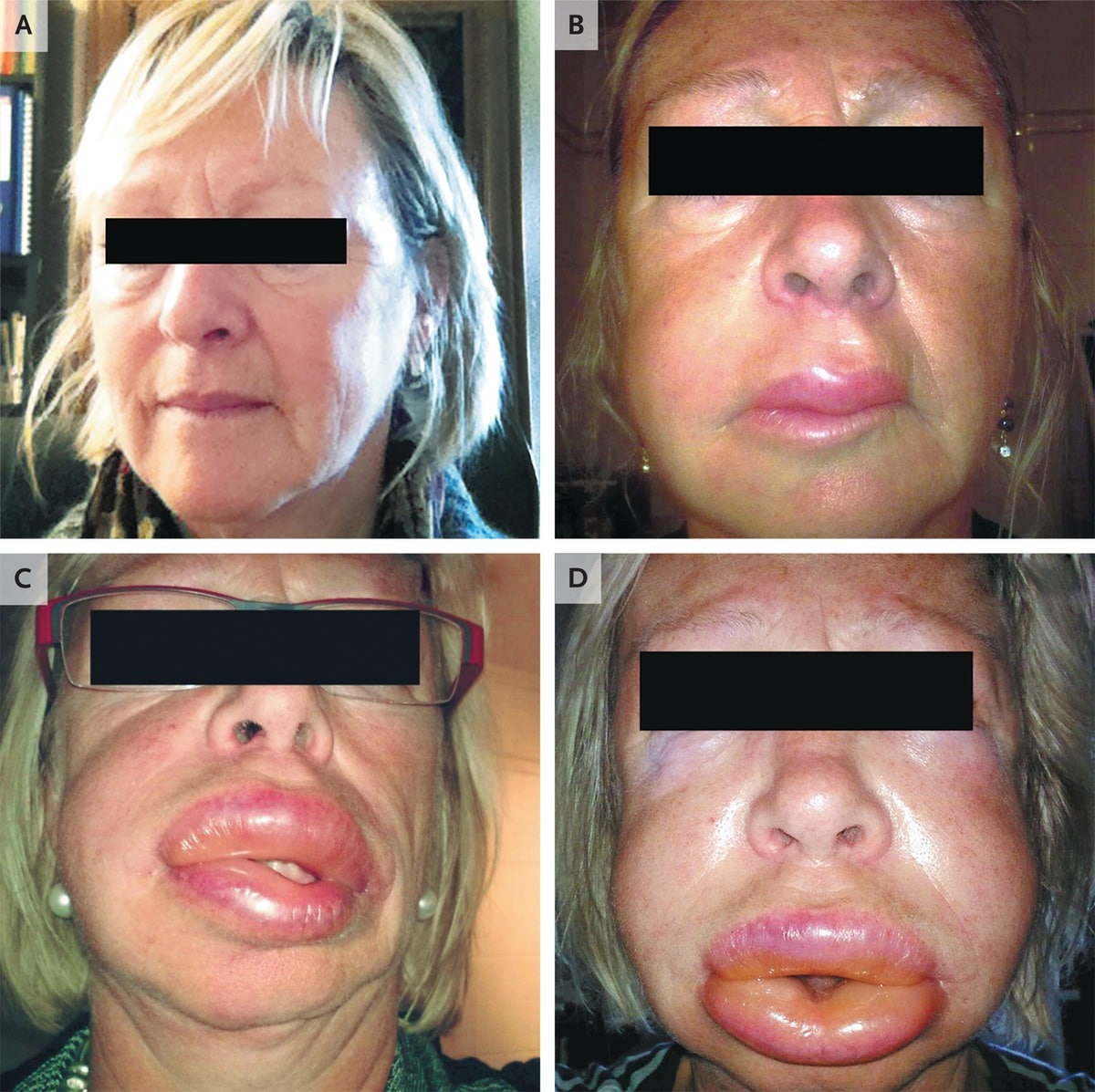
Клинические признаки ангионевротического отека могут незначительно отличаться между различными формами, но в целом появляются следующие проявления:
- Локальный отек, обычно поражающий периорбитальную область, губы, язык, ротоглотку и половые органы (см. фото выше);
- Кожа может казаться нормальной, то есть без крапивницы или других высыпаний;
- Боль, жар, зуд, покалывание или жжение в пострадавших районах;
Другие симптомы могут включать в себя:
- Боли в животе, вызванные отеком слизистой оболочки желудочно-кишечного тракта, с тошнотой, рвотой, судорогами и диареей;
- Отек мочевого пузыря или мочеиспускательного канала, который может вызвать затруднения мочеиспускания;
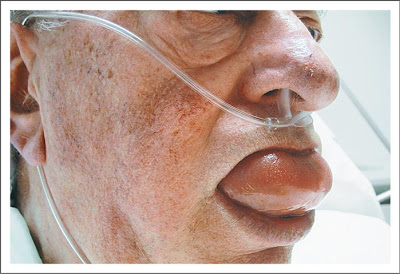
- В тяжелых случаях отек горла и/или языка может затруднить дыхание и глотание (см. фото ниже).
Диагностика
Диагностика ангионевротического отека относительно проста. Благодаря своему внешнему виду врач должен быть в состоянии распознать его после простого медицинского осмотра и подробного медицинского анамнеза.
Для точного определения типа ангионевротического отека могут потребоваться дополнительные анализы, такие как анализ крови.
Для обнаружения аллергенов (аллергический ангионевротический отек) могут быть выполнены аллергопробы. Наследственный ангионевротический отек может быть диагностирован с помощью анализа крови для проверки уровня белков, регулируемых геном C1-INH: очень низкий уровень подтверждает наличие заболевания.
Диагностика и лечение наследственного ангионевротического отека являются строго специализированными и должны выполняться специалистом в области клинической иммунологии.
Ангионевротический отек может быть связан с другими медицинскими проблемами, такими как железодефицит, заболевания печени и щитовидной железы, которые врачи будут исследовать с помощью простых анализов крови (полезно проверить или исключить наличие этих заболеваний).
Идиопатический ангионевротический отек обычно подтверждается методом, известным как “исключающий диагноз”; на практике диагноз подтверждается только после проведения различных исследований, исключающих любое другое заболевание или состояние с аналогичными проявлениями.
Лечение и профилактика
Лечение ангионевротического отёка зависит от тяжести состояния. В случаях поражения дыхательных путей первоочередной задачей является обеспечение того, чтобы дыхательные пути были открыты. Пациентам может понадобиться неотложное стационарное лечение и интубация.
Во многих случаях припухлость самоограничена и проходит самопроизвольно через несколько часов или дней. Между тем, чтобы смягчить более легкие симптомы, вы можете попытаться применить на практике эти меры:
- Устранить конкретные запускающие факторы;
- Примите холодный душ (но не слишком долго) или наложите холодный пакет на пораженный участок;
- Оденьте свободную одежду;
- Старайтесь не тереть и не царапать пораженный участок;
- Примите антигистаминное средство, чтобы облегчить зуд.
В серьезных случаях, если опухоль, зуд или боль постоянны, могут быть показаны следующие лекарства:
- Кортикостероиды для перорального или внутривенного введения;
- Антигистаминные препараты перорально или инъекцией;
- Инъекции адреналина (эпинефрина).
Целью лечения ангионевротического отека является снижение симптомов до приемлемого уровня и обеспечение нормальной деятельности (например, работы или ночного отдыха).
Ангионевротический отек, связанный с хронической аутоиммунной или идиопатической крапивницей, часто трудно поддается лечению, а реакция на лекарственные средства варьируется. В общем, рекомендуются следующие этапы обработки, где после каждого шага добавляется следующий, если терапия не дает адекватного ответа:
- Шаг 1: неседативные антигистаминные препараты, например Цетиризин;
- Шаг 2: седативные антигистаминные препараты, например, Димедрол;
- Шаг 3:
- а) пероральные кортикостероиды, например, Преднизон;
- б) иммунодепрессанты, например Циклоспорин и Метотрексат.
Источник
