Через сколько спадает отек после вазотомии
Больные с хроническими оториноларингологическими заболеваниями часто не обращаются за квалифицированной медицинской помощью. К таким заболеваниям можно отнести и вазомоторный ринит, который со временем приводит к хронической гипоксии, ухудшению общего самочувствия за счет кислородного голодания.
Таким больным часто назначают антигистаминные средства, глюкокортикоидные препараты, хотя помимо консервативных методов существуют и оперативные. Так, стойкого положительного эффекта при вазомоторном рините, хроническом заболевании, можно добиться при помощи подслизитой вазотомии. Об этой операции и пойдет речь в настоящей статье.
Что такое вазотомия носовых раковин?
Вазотомия носовых раковин — что это такое? (Фото). Эта процедура позволяет навсегда избавиться от проблем с носовым дыханием. Вместе с ней могут выполняться и другие манипуляции — например, коррекция искривленной перегородки, исправление носа “картошкой” и т.д. Наименее травматичной и популярной операцией является лазерная вазотомия носовых пазух.

Подслизистая вазотомия предполагает рассечение сосудистых соединений между слизистой и надкостницей носовых раковин. Цель лечения — восстановить физиологически правильное дыхание. Сосудистые сплетения и являются причиной чувства постоянной заложенности носа. Так, в ходе лечения слизистая сокращается, купируется хронический отек мягких тканей, уменьшаются раковины. Цены на вазотомию носовых раковин зависят от метода, сложности вмешательства.
Кроме того, операция может дополняться конхопексией, предполагающей надламывание раковины у основания и прижимание к боковой стенке носа — так добиваются расширения носовых ходов. Обращаются и к частичному удалению. Посмотрите видео о вазотомии носовых раковин.
Практикуются электрохирургические и радиохирургические технологии рассечения мягких тканей. Антисептические свойства, меньший травматизм тканей, быстрый процесс заживления и более короткий восстановительный период — все это выгодно отличает перечисленные выше технологии от традиционных хирургических методов.
Однако выбор оптимального вида лечения остается за врачом, который учитывает индивидуальные особенности, и определяет, какие методы будут наиболее эффективны в каждом конкретном случае. При своевременном обращении и грамотно подобранном комплексном лечении прогнозы при вазомоторном рините благоприятные.
Что касается условий, в которых выполняются оперативные вмешательства. Госпитализации для выполнения контактных поверхностных лазерных и радиочастотных вазотомий носовых раковин в оториноларингологические стационары не требуется — операции выполняются в условиях амбулатории. Методы отличаются высокой эффективностью — согласно результатам исследований, восстанавливается дыхание в среднем у 96% пациентов, что подтверждается результатам исследований мукоцилиарного транспорта, а также показателями активной риноманометрии.
Что касается более консервативных методов, простота выполнения не исключает необходимости госпитализации в оториноларингологический стационар, выполнения тампонады полости носа.
В борьбе с вазомоторным ринитом также следует устранить вероятные эндо- и экзогенные факторы, провоцирующие развитие вазомоторного ринита. Пролечить сопутствующие ЛОР-заболевания — гаймориты, тонзиллиты, аденоиды и т.д. Также пересмотреть принимаемые препараты, и по возможности отказаться от лекарственных средств, нарушающих тонус сосудов и, соответственно, ухудшающих течение заболевания.
В целом подслизистая вазотомия нижних носовых раковин сравнивается с лазерным воздействием — вместе они значительно опережают ультразвуковую вазотомию (ультразвуковую) дезинтеграцию и электрокаустику по совокупности положительного влияния на функциональное состояние полости носа.
Важно, что операция отличается и минимальными побочными эффектами, в сравнении с другими методами. Вместе с тем — тампонада после операции, нахождение в стационаре в раннем послеоперационном периоде ограничивается проведение таких операций в амбулаторной практике. Детям вазотомия носовых раковин также проводится.
Показания к проведению операции
Операция показана при различных формах хронических ринитов, в том числе — вазомоторного ринита.
Так, подслизистая вазотомия носовых раковин рекомендуется при лечении гипертрофического ринита, нейровегетативной формы вазомоторного ринита, круглогодичном аллергическом рините. Однако в последнем случае, согласно исследованиям, рассматриваемый метод уступает ультразвуковой дезинтеграции. В остальных же — превосходит ее. Проводится операция как детям, так и взрослым.

Противопоказания к проведению вазотомии носовых раковин
Осуществляется строгий контроль к показателям свертывающей системы крови и к общему соматическому состоянию. Поэтому противопоказаниями являются патологии гемостаза, а также хронические, тяжелые, декомпенсированные соматические заболевания, особенно в период обострения.
Также противопоказаниями будут служить острые инфекционные заболевания, ЛОР-органов в том числе.

Подготовка к операции
Подготовка предполагает первичную консультацию специалиста, сбор анамнеза, осмотр, оценку общего состояния. Далее врач дает направления на лабораторные и инструментальные исследования, результаты которых необходимы для дальнейшего планирования лечения.
Потребуется сдать как минимум общий анализ крови, пройти эндоскопическое исследование, эхосинусоскопию. В зависимости от конкретной ситуации могут потребоваться дополнительные исследования и консультации других узких специалистов по показаниям.
За 2 недели до назначенной операции отказаться от употребления спиртного. За несколько дней до вазотомии постараться избегать стрессов. Кроме того, заранее отменяются антикоагулянты — проконсультироваться со специалистом, назначившим эти препараты. К антикоагулянтам относят, к примеру, всем известный Аспирин.
Виды вазотомии: как делают операцию?
И хотя классические хирургические операции все чаще уступают менее травматичным малоинвазивным вмешательствам, нельзя однозначно сказать, какой метод лечения наиболее хорош. Оптимальный вид лечения подбирается с учетом индивидуальных особенностей.
Хирургическая операция
Открытое хирургическое вмешательство — классический вариант, предполагающий применение таких методик как:
- Латеропексия. Носовая раковина смещается к стенке ноздри и закрепляется. Это позволяет облегчить дыхание за счет увеличения диаметра воздухоносных путей.
- Подслизистая. В ходе операции отделяется слизистая оболочка, разрушаются подслизистые сосудистые сплетения.
- Конхопластика. В ходе операции подвергается резекции часть носовой раковины и слизистая этого участка.
Операция может выполняться как под общим наркозом, так и с применением лишь местной анестезии.

Турбинопластика
Радикальный метод лечения, предполагающий удаление фрагмента раковины. Является довольно травматичным, а потому длительность восстановительного периода более продолжительна в сравнении с малоинвазивными методиками. Операция должна выполняться опытным специалистом — за счет высокой травматичности возникновение осложнений является нередким явлением.
Шейверная деструкция
Это также хирургический метод, который предполагает использование шейвера, представляющего собой вращающийся нож с соединенным электроотсосом. При помощи шейвера могут осуществляться все перечисленные выше методики.
Лазерная вазотомия носовых пазух
Лазерная вазотомия носа предполагает удаление сосудистых сплетений при помощи лазера.
Это востребованная процедура — она проста в исполнении, малотравматична, восстановительный период короткий, осложнения наблюдаются редко. Стоимость лазерной вазотомии носовых раковин относительно невысокая.

Радиоволновая вазотомия
Радиоволновая вазотомия — еще один современный метод лечения, также именуемый радиоволновой деструкцией. Суть его заключается в коагуляции сосудов — так быстро, безболезненно решается проблема вазомоторного ринита и других хронических заболеваний носа. Радиоволновая вазотомия получает положительные отзывы.
Холодноплазменная вазотомия
Является одним из методов радиоволновой хирургии. Коблация, так называют этот метод, способствует нагреванию тканей до 70 градусов. Метод сочетает в себе высокую эффективность и низкую травматичность.
Ультразвуковая вазотомия
Метод основан на склеивании стенок сосудов слизистой, за счет чего уменьшается отек и восстанавливается дыхание. Метод хорош при незначительных гипертрофических изменениях, а в более тяжелых случаях рекомендуют другие методы.
Криодеструкция
Слизистая обрабатывается криозондом, в результате чего отечность проблемной слизистой проходит.
Электрокаутеризация
Суть заключается в прижигании тканей, которые впоследствии рубцуются, сдавливают сосудистые сплетения, что позволяет восстановить дыхание. Сегодня процедура выполняется все реже, ведь появилось множество более современных и менее травматичных видов лечения, которые не травмируют окружающие здоровые ткани.
Совместное проведение септопластики и вазотомии
Помимо проблем со слизистой причиной может стать искривление перегородки, врожденное или ставшее результатом травмы.
В ходе септопластики выпрямляется перегородка. Эндоскопическая операция предполагает быструю реабилитацию после вмешательства.
Возможно одновременное проведение септопластики и вазотомии при наличии соответствующих показаний.
После септопластики кончик станет более прямым, эта операция считается пластической.
Что касается коррекции формы носа, показаниями к ринопластике служат такие несовершенства как широкий нос “картошкой”, наличие горбинки, кривая перегородка. Операция может быть как закрытой, так и открытой. Для коррекции горбинки и вовсе предлагается инъекционный метод, который не требует оперативного вмешательства — безоперационный. Что касается инвазивных операций, окончательные результаты оцениваются через полгода-год.
Стоимость операции
Стоимость операции варьируется в зависимости региона, ценовой политики клиники, опыта и имени врача.
Также цена на вазотомию зависит от применяемой методики.
В оториноларингологических отделениях государственных медучреждений операция может выполняться абсолютно бесплатно. Можно обратиться и в частную клинику. В столичных городах России стоимость варьируется от нескольких тысяч рублей до нескольких десятков.
Восстановительный период
Продолжительность восстановительного периода зависит от методики лечения.
После операции должно войти в привычку использование солевых растворов для промывания носа. Это отличная процедура, которая пойдет на пользу и здоровым членам семьи. Использовать можно, к примеру, Аквамарис, Аквалор и подобные средства.
Могут назначаться антибиотики широкого спектра действия, чтобы исключить присоединение инфекции. Для купирования болевого синдрома назначают обезболивающие средства.
Возможные осложнения после операции
Чтобы минимизировать риск осложнений, следует четко соблюдать предписания врача.
Появление отечности, густого обильного отделяемого, корок — явление абсолютно нормальное. Если лечение проводилось по малоинвазивной методике, то примерно на 4 день состояние должно нормализоваться. Если же речь идет о хирургическом вмешательстве, то для восстановления понадобится не менее месяца, и уже тогда оцениваются конечные результаты. После вазотомии в первое время ухудшено обоняние, дыхание затруднено. Когда ткани окончательно заживут, устранится отечность, окончательно восстановится нормальное функционирование.
В некоторых случаях может потребоваться повторная вазотомия носовых раковин.
В качестве частого осложнения выступает присоединение инфекции. Также может наблюдаться атрофия слизистой, проявляющаяся неприятными ощущениями, сухостью.
При отсутствии должного ухода за полостью носа после операции возможно образование синехий — а это показание к повторной операции. Неудачные результаты могут потребовать повторного вмешательства.
Отзывы
Вазотомия носовых раковин — отзывы после операции:
Игорь, 34 года: “Со школьных лет был неразлучен с каплями для носа, и даже из дома без лекарства не выходил. Жаль, что о вазотомии так поздно! После лазерной вазотомии, наконец, могу полноценно дышать, о каплях и вовсе забыл благодаря операции на носовые раковины”.
Ольга, 40 лет: “Наконец, спустя многие годы начинаю забывать, что такое хроническая заложенность. Обратившись к специалисту, получила направление на рентген, а далее — на операцию. С стационаре пробыла 5 дней, после чего выписали. Но окончательно восстановилась примерно через неделю. Рада, что решила делать вазотомию носовых раковин”.
Наталья, 29 лет: “Из-за постоянно заложенности часто болела и кружилась голова, было плохое самочувствие, вялость и усталость даже в первой половине дня. Начала решать проблему — обратилась в поликлинику к лору, после осмотра, анализов и исследований мне предложили сделать операцию в государственной больнице. Врач чисто выполнил работу, осложнений не было, но первое время приходилось привыкать к тампонаде, дыханию ртом. Восстанавливалась в течение нескольких недель, поэтому заранее брала отпуск. Результатом довольна, лазерная вазотомия носовых раковин того стоит”.
Источник
Çäðàâñòâóéòå, ìíå 21 è ó ìåíÿ àäåíîìà ãèïîôèçà. Ïîñòàðàþñü îïèñàòü ñâîé, òàê ñêàçàòü, ýêñïèðèåíñ. Âîçìîæíî áóäåò ìíîãî íå î÷åíü íóæíîé èíôîðìàöèè, íî îíà ìîæåò ïîìî÷ü êîìó òî âîâðåìÿ çàïîäîçðèòü ó ñåáÿ áîëÿ÷êó, òàê ÷òî ñèëüíî íå ïèíàéòå.
*  âîçðàñòå 2 ëåò ñèëüíî óäàðèëñÿ îá óãîë òóìáî÷êè ãîëîâîé, çàøèâàëè, îñòàëñÿ øðàì;
* Â 7 ëåò ðàçáèë íîñ îá ëåä;
*  9 ñëåòåë ñ êàðóñåëè è óäàðèëñÿ îá ñîñåäñòâóþùóþ êà÷åëü ëèöîì. Ïîë ëèöà áûëî â ñèíÿêàõ, äàæå óõî. Øàòàëèñü íåìíîãî 8 ïåðåäíèõ, óæå êîðåííûõ, çóáîâ. Òàê çàðàáîòàë ñåáå íåáîëüøîå èñêðèâëåíèå íîñîâîé ïåðåãîðîäêè;
* â 13 ëåò ëåæàë äíåé 9 â áîëüíèöå ïî ïîâîäó ñêà÷êîâ äàâëåíèÿ, ãîëîâîêðóæåíèé, êðîâè èç íîñà (ïðåèìóùåñòâåííî èç ïðàâîé íîçäðè). Íàïèñàëè äèàãíîç ÂÑÄ, íî ìû âåäü çíàåì, ÷òî ýòî íå äèàãíîç, è åãî ñòàâÿò, êîãäà íå çíàþò, ÷å ñ òîáîé ïðîèñõîäèò.
Íó è âîîáùå â äåòñòâå ìåíÿ ÷àñòåíüêî òîøíèëî îò âñÿêèõ õèìîçíûõ çàïàõîâ, çàïàõîâ â ñàëîíå àâòîìîáèëÿ, îò ïàõó÷åê âñÿêèõ, óêà÷èâàëî â òðàíñïîðòå, êðóæèëàñü ãîëîâà è èíîãäà òåêëà êðîâü èç íîñà. Íà ñ÷åò êðîâè èç íîñà îáðàùàëñÿ ê ËÎÐó. Ãîâîðèë, ÷òî èñêðèâëåíà ïåðåãîðîäêà è ñîñóäû â íîñó ëîìêèå è ñëàáûå, íóæíî ïðèíèìàòü àñêîðóòèí è êàïàòü àìèíîêàïðîíîâóþ êèñëîòó. Åñëè èñêðèâëåííàÿ ïåðåãîðîäêà íå ìåøàåò äûõàíèþ, òî åå ëó÷øå íå òðîãàòü.
Äàëåå âðîäå êàê ëó÷øå ñåáÿ ÷óâñòâîâàòü ñòàë, âèäèìî, ïåðåðîñ áîëÿ÷êè.  ïîäðîñòêîâîì âîçðàñòå ðîñëè óñû êàê ó âñåõ, íî âîò ìíå 21, à áîðîäû äî ñèõ ïîð íåò. Âûðàñòàåò ïàðó âîëîñèíîê è âñå. Áðåþñü 1-2 ðàçà â ìåñÿö. Çàìåòèë óõóäøåíèå îáùåãî ñàìî÷óâñòâèÿ ëåò â 16-17, âåðíóëèñü íîñîâûå êðîâîòå÷åíèÿ, ïîÿâèëñÿ îòòåê â ïðàâîé íîçäðå, çàìåòíûé òîëüêî ïðè ñìîðêàíèè ïî óòðàì, à òàê íå ìåøàþùèé äûõàíèþ. Âðà÷è ïî ñòàðîé ñõåìå íàïèñàëè ÂÑÄ, ïåðåãîðîäêà, êàïàéòå àìèíîêàïðîíêó è êóøàéòå àñêîðóòèí. Åñëè äûõàíèå áóäåò óõóäøàòüñÿ, òî íåîáõîäèìà îïåðàöèÿ, à ýòî çàïèñûâàòüñÿ, åõàòü â äðóãîé ãîðîä, æäàòü ñâîåé î÷åðåäè è ò.ä.
Âîîáùå â ñòàðøåé øêîëå êàê òî íàñòðîåíèå ïîìåíÿëîñü è ìîÿ ëè÷íîñòü. Íå ìîã ïîíÿòü, òî ëè âñå ýòî îò ïåðåõîäíîãî âîçðàñòà, ó÷åáîé, ïðåäñòîÿùèìè ýêçàìåíàìè, ïîñòóïëåíèåì â ÂÓÇ è ïðî÷èìè ïðîáëåìàìè. Ðàíüøå âñåãäà áûë íà âåñåëå, äóøà êîìïàíèè è ïðî÷åå. À ïîòîì âäðóã ñòàë èíòðîâåðòîì è íåìíîãî çàíóäîé.
Íà 1 êóðñå óíèâåðà æèë â îáùàãå, áîðîëñÿ ñ ïèçäåöîì 1 êóðñà, îáùàæíîé æèçíè è ïðî÷èì. ×àñòî ïðîñòóæàëñÿ, è îäèí ðàç êàê òî ñëèøêîì çàòÿæíî áîëåë. Âðîäå êàê òîëüêî-òîëüêî âûëå÷èëñÿ, à òóò îïÿòü ïðîñòóäèëñÿ äà åùå è ñ òåìïåðàòóðîé ïîä 38. Âðà÷ ïîëèêëèíèêè ïðè óíèâåðå ïðîïèñàëà àíòèáèîòèêè, âðîäå ïðîëå÷èëñÿ, à çàëîæåííîñòü íîñà êàê òî íå ïðîõîäèò, õîòü è íå ïðîñòóæåí.
Ïîòîì âäðóã ïîÿâèëàñü áîðîäàâêà íà ïàëüöå ðóêè, äåðìàòîëîã ñêàçàë, ÷òî îáû÷íàÿ áîðîäàâêà, ìîæíî óäàëÿòü. Óäàëèëè æèäêèì àçîòîì.
Âðîäå âñå íîðìóëü áûëî, è ãäå òî ÷åðåç ãîä çàìåòèë ó ñåáÿ ñëàáîñòü, óòîìëÿåìîñòü, äåïðåññèþ, íî äóìàë, ÷òî ïðè ñòóäåí÷åñêîì îáðàçå æèçíè, íåäîñûïàíèÿõ, ñáèòîì ðåæèìå, íåðâîòðåïêàõ è ïðî÷èì — ýòî íîðìàëüíî, è íóæíî ïðîñòî îòäîõíóòü.
Ïîòîì áûëè ñ äðóãàíàìè â áàòóòíîì ïàðêå, è äðóãîé ïîñåòèòåëü ñëó÷àéíî çàðÿäèë ìíå íîãîé ïî ãîëîâå. Íå òîøíèëî, ãîëîâà íå êðóæèëàñü, ñîçíàíèå íå òåðÿë. Ðàçâå ÷òî ãîëîâà áîëåëà, øåÿ è ïðè ñìîðêàíèÿõ íåìíîãî êðîâè áûëî. Íà ñëåäóþùèé äåíü ïîøåë â òðàâìïóíêò, ñäåëàëè ðåíòãåí ãîëîâû, ñîòðÿñåíèÿ ìîçãà íåò è âîîáùå âñå íîðìóëü, íóæíî ïðîñòî îáåçáîëèâàþùèå ïîïèòü è âñå.
Çàëîæåííîñòü íîñà ïðîãðåññèðîâàëà, ïðè õîäüáå êàê òî ïîáàëèâàëî ìåæäó áðîâÿìè è áóëüêàëî. Ïðè ïðûæêàõ è áåãå áîëåëî â îñíîâíîì ìåæäó áðîâÿìè è âî ëáó. ß ïîíèìàë, ÷òî íàäî áû óæå ñõîäèòü ê ËÎÐó è çàïèñàòüñÿ íà îïåðàöèþ. Ñíîâà ïîÿâèëàñü áîðîäàâêà íà ïàëüöå óæå äðóãîé ðóêè, óäàëèëè æèäêèì àçîòîì.  ñåðåäèíå 3 êóðñà îáðàòèëñÿ ê ËÎÐó, ñäåëàëè ðåíòãåí, ãàéìîðèòà èëè ÷åãî òî òàêîãî íå îáíàðóæèëè, ïàçóõè ÷èñòûå. Ìåíÿ çà÷åì òî ëå÷èëè âèáðîöèëîì è ëîðàòîäèíîì, õîòÿ ÿ ãîâîðèë, ÷òî ó ìåíÿ íåò àëëåðãèè. Ëå÷åíèå, åñòåñòâåííî, ïîìîãëî íå î÷åíü. Äàëåå óæå ïîñòàâèëè äèàãíîç âàçîìîòîðíûé ðèíèò, ïðîïèñàëè íàçîíåêñ è ñóïðàñòèíåêñ (äîðîãèå áëýò). Ëå÷èëñÿ ñóïðàñòèíåêñîì 1 ìåñÿö, à íàçîíåêñîì 3 ìåñÿöà. Êàêèå òî çàìåòíûå óëó÷øåíèÿ íàñòóïèëè òîëüêî ñïóñòÿ ìåñÿö ëå÷åíèÿ. Ïîòîì äûøàëîñü î÷åíü äàæå õîðîøî, íî çàìå÷àë, ÷òî â ïðàâîé íîçäðå êàê áóäòî ÷å òî ìåøàåò, ãðåøèë íà ïåðåãîðîäêó.
Ïîñëå ïðåêðàùåíèÿ ëå÷åíèÿ, íåäåëè ÷åðåç 2 ñíîâà âåðíóëñÿ îòòåê â íîñó. Îáðàòèëñÿ ê ËÎÐó, ñêàçàëè, ÷òî íóæíî çàïèñàòüñÿ òóäà òî, è ïðîéòè êîíñóëüòàöèþ î ïðîâåäåíèè îïåðàöèè ïîä íàçâàíèåì âàçîòîìèÿ (óäàëåíèå íèæíèõ íîñîâûõ ðàêîâèí). Çàïèñàëñÿ, ÷åðåç 2 íåäåëè ïðèøåë, ìåíÿ ïîñìîòðåëè, íèêàêèõ ïîëèïîâ è ïðî÷åãî â ïîëîñòè íîñà íå îáíàðóæèëè, òîëüêî îòòåê â íîñó èç-çà ðàçðîñøèõñÿ íèæíèõ íîñîâûõ ðàêîâèí è íåìíîãî èñêðèâèâøóþñÿ ïåðåãîðîäêó. Çàïèñàëè íà îïåðàöèþ, îíà àæ ÷åðåç ïîë ãîäà, ñïðîñèëè ïîä íàðêîçîì èëè ìåñòíîé àíåñòåçèåé õî÷ó äåëàòü îïåðàöèþ (ðàñêîøåëüòåñü íà óëüòðàêàèí 1000ð, åñëè ìåñòíàÿ) è äàëè íàïðàâëåíèå íà âñÿêèå àíàëèçû è îáñëåäîâàíèÿ.

Îáðàòèòå âíèìàíèå íà 1 ïóíêò, ãäå íàïèñàíî, ÷òî íóæåí Îáùèé Àíàëèç Êðîâè, íî ÍÈÃÄÅ ÍÅ ÍÀÏÈÑÀÍÎ, ×ÒÎ ÍÓÆÅÍ ÈÌÅÍÍÎ ÐÀÑØÈÐÅÍÍÛÉ. Èç-çà ýòîãî íåäî÷åòà ìíå ïðèøëîñü ýêñòðåííî ñäàâàòü êðîâü â ïëàòíîé êëèíèêå, ÷òîáû ìåíÿ ïîëîæèëè â ïàëàòó. Òàê áû ïðèøëîñü ñíîâà çàïèñûâàòüñÿ, ïðîõîäèòü ýòè îáñëåäîâàíèÿ, æäàòü ïîë ãîäà è òðàòèòü äåíüãè.
Äàëåå çàëîæåííîñòü íîñà ïðîãðåññèðîâàëà, äîøëî äî òîãî, ÷òî âäîõíóòü ìîã, à âûäîõíóòü åëå êàê. Õîðîøî ÷òî äî îïåðàöèè ìåñÿöà 2 îñòàâàëîñü. Óäèâëÿëñÿ, êàê ëþäè òåðïÿò ãîäàìè òàêîå ñîñòîÿíèå è òóïî áðûçãàþò ñîñóäîñóæàþùèå. Ñíîâà áîðîäàâêà íà äðóãîì ïàëüöå, óæå ñïðàøèâàþ îò ÷åãî ýòî âäðóã îíè ëåçóò è ëåçóò. Ãîâîðÿò ÷òî ãîðîä áîëüøîé, äåíüãè òðîãàåøü, ïåðèëà è âñå òàêîå, íó è èììóíèòåò, âîçìîæíî, îñëàá. Èç-çà íåïðàâèëüíîãî ðåæèìà ñíà áûâàëî áîëåëà ãîëîâà, áûëè êàêèå òî ñòðåëÿþùèå áîëè îò ïðàâîé ÷àñòè øåè è äî ïðàâîãî âèñêà èëè ãëàçà.
Ïðî îïåðàöèþ ìîæíî îòäåëüíûé ïîñò ïèëèòü, íî ïîñòàðàþñü âêðàòöå. Ïðèõîäèøü â îòäåëåíèå, äîêóìåíòû, âñå äåëà, ðàñïîëàãàåøüñÿ â ïàëàòå, äåëàþò ìàçîê èç íîñà, ïîòîì òåáÿ îïðàøèâàþò è ñìîòðÿò, âñòàâëÿþò â íîñ äëèííûå ìåòàëëè÷åñêèå ïàëî÷êè ñ ëåêàðñòâîì íà âàòêå, ÷òîáû óáðàòü îòòåê, è ñíîâà ñìîòðÿò. Ëè÷íî ìíå ñêàçàëè, ÷òî õâàòèò âàçîòîìèè, è ïåðåãîðîäêó òðîãàòü íå íóæíî, îíà íå ìåøàåò íîñîâîìó äûõàíèþ. Äàëåå ó âðà÷åé ïðîõîäèò êîíñèëèóì. Êàæäîìó ãîâîðÿò êîãäà áóäóò îïåðèðîâàòü, à êòî ïîä íàðêîçîì, ñ íèìè åùå áåñåäóåò àíåñòåçèîëîã.
Óòðîì ïåðåä îïåðàöèåé ìåðÿþò äàâëåíèå, òû ðàçäåâàåøüñÿ äî òðóñîâ è íàäåâàåøü ÷óëî÷êè, áåðåøü ñ ñîáîé óëüòðàêàèí, òåáÿ êëàäóò íà êàòàëêó, íàêðûâàþò ïðîñòûíêîé è âåçóò â õîëîäíþùèå ïîäâàëüíûå ïîìåùåíèÿ, ãäå íàõîäèòñÿ îïåðàöèîííàÿ. Òàì ÿ ëåæàë è æäàë ìèíóò 40. Óñïåë çàìåðçíóòü. Æåíùèíà, êîòîðàÿ òàê æå ëåæàëà íà ñîñåäíåé êàòàëêå, ïîïðîñèëà ìèìîïðîõîäÿùóþ ìåäñåñòðó íàêðûòü åå åùå îäíîé ïðîñòûíêîé. ß ïîïðîñèë òîæå. Ïîòîì ìåíÿ çàâåçëè íåïîñðåäñòâåííî â îïåðàöèîííóþ. Ïðèøåë îïåðèðóþùèé âðà÷ ïðîâåë ââîäíûé èíñòðóêòàæ, ÷òî íóæíî íå äåðãàòüñÿ, îñîáî íå ðàçãîâàðèâàòü, è âñå, ÷òî áóäåò ïîïàäàòü â ãîðëî, ãëîòàòü :D.
Äàëåå íàêðûâàþò òåáå ëèöî ïëîòíîé òêàíüþ, ÷òîáû òû íè÷åãî íå âèäåë, îñòàâèâ ìåñòî òîëüêî äëÿ îïåðèðóåìîé çîíû è ðòà, ïðîòèðàþò íîñ è âîêðóã íåãî àäñêèì ñïèðòîì è íà÷èíàþò êîëîòü íîñ, âíóòðè íîñà è í¸áî óëüòðàêàèíîì. Ïîòîì ðàñêðûâàþò îäíó íîçäðþ êàêîé òî àäñêîé øòóêîé, îò êîòîðîé ó òåáÿ õðóñòÿò êîñòè è õðÿùèêè â íîñó, ìàæóò âñÿêèìè ëåêàðñòâàìè è ìàçþêàìè, ðåæóò ýòó íèæíþþ íîñîâóþ ðàêîâèíó, çàøèâàþò/ïðèæèãàþò è ïåðåõîäÿò íà ñëåäóþùóþ íîçäðþ.
Êîãäà ñ ýòèì áûëî çàêîí÷åíî, îïåðèðóþùèé âðà÷ íà÷àë ïðîñìàòðèâàòü ïàçóõè è ÷å òî çàìåòèë. Ñêàçàë, ÷òî ùàñ âåðíåòñÿ. Ïðèøåë, ãîâîðèò, ÷òî â ïðàâîé ïàçóõå íà ãëóáèíå 6-7 ñì ñèäèò àòðîõîàëüíûé ïîëèï, ïðè îñìîòðå åãî íå óâèäåë íèêòî (ÿ äåëàë òîëüêî ðåíòãåí, ïîòîìó ÷òî ìíå íå òðåáîâàëîñü äåëàòü ÊÒ, ÿ åå ìîã ñäåëàòü òîëüêî äëÿ ñâîåãî óñïîêîåíèÿ ïëàòíî), è âîò íóæíî óäàëÿòü. Íó îê, óäàëèëè. Êîãäà åãî äîñòàëè èç íîñà, ÿ ïî÷óâñòâîâàë íóòðîì, ÷òî âðà÷è áóäòî áû â àõóå, ïîïðîñèëè íå ãëîòàòü, ñîáðàëè êðîâóøêó (êàê ÿ ïîòîì ïîíÿë, äëÿ ãèñòîëîãèè), ñïðàøèâàëè î ñàìî÷óâñòâèè. Íó ó ìåíÿ âñå õîðîøî. ß ñïðîñèë, ÷å òàì, êàê, âñå íîðìàëüíî? Âðà÷ ñêàçàë, ÷òî íîðìàëüíî. Ñìîòðèò ó ìåíÿ â íîñó è ïðîñèò ñêàçàòü ðàç, äâà, òðè. ß ñêàçàë, ïîòîì ñïðîñèë, à äëÿ ÷åãî ýòî? Ìíå îòâåòèëè, ÷òîáû ïîñìîòðåòü, êàê ïåðåãîðîäêà ðàáîòàåò. Âðà÷è çàêîí÷èëè, âñòàâèëè ìíå â íîñ òàìïîíû (äîâîëüíî íåïðèÿòíî), ïðèêðåïèëè ê íîñó «ïàìïåðñ», ñîáðàëè èíñòðóìåíòû, óáðàëè íàêèäêó ñ ëèöà. Âðà÷ ñïðîñèë, õî÷ó ëè ÿ ïîñìîòðåòü, ÷å íàäåðãàëè èç ìåíÿ, ÿ ñêàçàë: êîíå÷íî. Ìíå ïîêàçàëè, ÷òî âîò ëåâàÿ íîñîâàÿ ðàêîâèíà, âîò ïðàâàÿ, à âîò… ïîëèï. Ñìîòðþ, à òàì êàêàÿ òà íåïîíÿòíàÿ åáîòà, âðîäå âûãëÿäèò êàê îáû÷íûé ïîëèï, íî íà íåì ñîñóäû êàêèå òî, è öâåò ìåñòàìè ñåðîâàòûé. ß ñêàçàë, óæàñ, è îòâåðíóëñÿ, íó è ìåíÿ óâåçëè.
×åðåç ñóòêè íàñ ïîçâàëè íà âûíèìàíèå òàìïîíîâ. Çàõîäèì ïî î÷åðåäè, 3-4 âðà÷à ñèäÿò è âûíèìàþò òàìïîíû. Òàì áûë è îïåðèðóþùèé ìåíÿ âðà÷. Îí âäðóã ïîäîçâàë ê ñåáå èìåííî ìåíÿ, õîòÿ ÿ ìîã ïîäîéòè ê ëþáîìó èç ïðèñóòñòâóþùèõ âðà÷åé. Âûíóë òàìïîíû, êðîâü ñòåêëà. Îí ïîñìîòðåë, ñêàçàë, ÷òî âñå õîðîøî. Ìíå ïðîìàçàëè ëåêàðñòâîì â íîñó äî ãîðëà äëèííþùèìè ìåòàëëè÷åñêèìè ïàëî÷êàìè ñ âàòêîé, ïðèëîæèëè ê íîñó êóñîê ìàðëè, ÷òîáû òóäà êðîâü îñòàâøàÿñÿ ñòåêàëà, ñêàçàëè ïðîìûâàòü íîñ 3-4 ðàçà â äåíü àêâàìàðèñîì èëè àêâàëîðîì è îòïðàâèëè â ïàëàòó. ×óâñòâîâàë ÿ ñåáÿ çàåáèñü. Íà ñëåäóþùèé äåíü ñíîâà ïðîìàçûâàíèå. Ñïðîñèëè î ñàìî÷óâñòâèè, ÿ îòâåòèë, ÷òî âñå îòëè÷íî. Òàê ÿ ïðîëåæàë íåäåëþ, à ïîòîì ìåíÿ âûïèñàëè, äàâ ñïðàâêó.

×åðåç 2 íåäåëè ìíå ïîçâîíèëè è ñêàçàëè, ÷òî íóæíî ÿâèòüñÿ íà äîîáñëåäîâàíèå. ß ñïðîñèë çà÷åì, ïîñêîëüêó ìåíÿ íè÷åãî íå òðåâîæèò è ÿ ñåáÿ õîðîøî ÷óâñòâóþ, ðàçâå ÷òî îòõîäíÿêè ïîñëåîïåðàöèîííûå. Îòâåòèëè, ÷òî íå ïî òåëåôîíó, íóæíî ïðèéòè. Íó îê. Ïðèøåë, ïîêàçûâàþò çàêëþ÷åíèå ãèñòîëîãèè:
* Ñëèçèñòàÿ ðåñïèðàòîðíîãî òèïà ñ ñîñóäèñòûì ñïëåòåíèåì;
* Íåäèôôåðåíöèðîâàííûé ðàê ñ âîñïàëåíèåì è êðîâîèçëèÿíèåì.
Øîê, ñòóïîð, ñòðàõ, íåïîíèìàíèå. ß ñïðàøèâàþ, ÷òî íóæíî äåëàòü? Ìíå ãîâîðÿò, ÷òî íóæíî çàïèñàòüñÿ òàì òî, ÷òîáû âàñ çàïèñàëè â îíêîëîãèþ. Òàì ïåðåñìîòðÿò âàøè ñòåêëà (òàì êðîâü) è áëîêè (êóñî÷êè òêàíåé). Ìíå âûäàëè ìîè ñòåêëà è áëîêè, è ÿ ïîøåë äîìîé. Ðåøèë ïîêà íèêîìó íå ðàññêàçûâàòü, âäðóã íå ïîäòâåðäèòñÿ.
Èòàê, ÿ â îíêîëîãèè. Ïðèøåë ê ËÎÐó-îíêîëîãó, îòïðàâèëè íà ïåðåñìîòð:
* â îäíîì èç ïîëèïîâ ìîíîìîðôíàÿ, êðóïíîêëåòî÷íàÿ íèçêîäèôôåðåíöèðîâàííàÿ îïóõîëü. Ãèñòîãåíåíç íà ñâåòîîïòè÷åñêîì óðîâíå çàòðóäíåí. Ñóêàáëÿò
Âåðíóëñÿ ê ËÎÐó-îíêîëîãó, âûøëà ìåäñåñòðà, ñîáðàëà êàðòû è çàøëà â êàáèíåò. Ïî î÷åðåäè âûíîñÿò ëþäÿì çàêëþ÷åíèÿ, ÷òî ìîë âñå íîðìóëü, íå ïîäòâåðäèëîñü. Ñèæó æäó ñâîåé î÷åðåäè. Ìîþ êàðòó âñ¸ íå âûíîñÿò. Ñèæó íåðâíè÷àþ. Ïîäîæäàë åùå ïîë ÷àñà. Ïîñòó÷àëñÿ è ñïðîñèë, íå çàáûëè ëè ïðî ìåíÿ? Îòâåòèëè, ÷òî ñåé÷àñ âûçîâóò. Âûçâàëè, íà÷àëè îïðàøèâàòü íà æàëîáû, ùóïàòü ìåíÿ, ñìîòðåòü ãîðëî è íîñ. Ïîòîì ñêàçàëè, ÷òîáû óçíàòü, ÷òî ýòî òàêîå, íóæíî äåëàòü åùå èññëåäîâàíèÿ, ìîë ãëàçîì â ìèêðîñêîï íå âñå óâèäèøü. Âîò ïðîõîäè áûñòðåå îáñëåäîâàíèÿ è ìû äóìàåì, ÷òî äèàãíîç íå ïîäòâåðäèòñÿ. Ïðåäâàðèòåëüíî íàïèñàëè Ñ30.0 Ç.Í. ïîëîñòè íîñà? ÄÍ? Äàëè íàïðàâëåíèå:
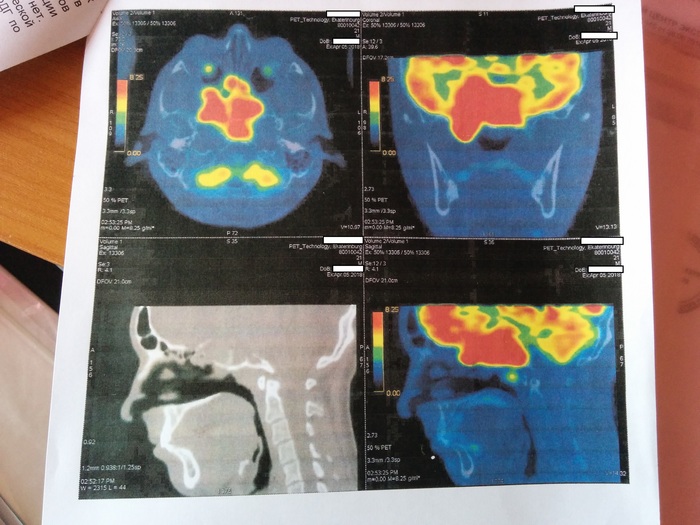
* ÏÝÒ/ÊÒ äëÿ îöåíêè ìåòàáîëè÷åñêîé àêòèâíîñòè îñíîâíîãî î÷àãà, íàëè÷èÿ ìòñ (ïîõîäó, ìåòàñòàç);
* ÈÃÕ â ÑÎÏÀÁå (ïàòîëîãîàíàòîìè÷åñêîå áþðî).
Ñðàçó ïîøåë â çäàíèå ÏÝÒ-Òåõíîëîäæè, ìíå ñêàçàëè, ÷òî çàïèñü ÷åðåç 10 äíåé. ß ñîîáùèë, ÷òî ìíå âðà÷ ñêàçàë ïðîõîäèòü èññëåäîâàíèå êàê ìîæíî áûñòðåå. Ìíå îòâåòèëè, ÷òî áûâàåò òàê, ÷òî ëþäè íå ìîãóò ïðèéòè èëè åùå êàêèå íèáóäü ïðè÷èíû, è áûâàåò îñâîáîæäàåòñÿ ìåñòî.  îáùåì íàäî áûòü ãîòîâûì ê çâîíêó ñ 6 äî 10 óòðà è íå êóøàòü â ýòî âðåìÿ. Åñëè â ýòî âðåìÿ âàì íå ïîçâîíèëè, òî ìîæíî êóøàòü è æäàòü ñëåäóþùåãî äíÿ. Äàëè àìïóëó ñ êîíòðàñòîì, àíêåòó è ïàìÿòêó.

Ñòîèò îòìåòèòü, ÷òî ÏÝÒ/ÊÒ ïîäðàçóìåâàåò ââåäåíèå ÷åðåç âåíó ÐÔÏ (ðàäèîôàðì ïðåïàðàòà), è òîëüêî ÷åðåç 8 ÷àñîâ îí ðàñïàäàåòñÿ äî ïðèåìëåìîãî óðîâíÿ. Ïîêà îí íå âûâåëñÿ èç îðãàíèçìà è íå ðàñïàëñÿ, âû ÿâëÿåòåñü èñòî÷íèêîì èçëó÷åíèÿ. Ïîýòîìó ïîñëå îáñëåäîâàíèÿ ïüåì ìíîãî âîäû, áëèçêî ê ðîäñòâåííèêàì íå ïîäõîäèì è íå çàäåðæèâàåìñÿ â îáùåñòâåííûõ ìåñòàõ.
 îáùåì ïðèøåë äîìîé, ðàññêàçàë îáî âñåì áðàòó (ñíèìàåì êâàðòèðó íà ïåðèîä îáó÷åíèÿ). Íà âñÿêèé ñëó÷àé óæå ñòàë ïðèäåðæèâàòüñÿ äèåòû, à òî âäðóã óæå íà ñëåäóþùèé äåíü ïîçâîíÿò (íå ïðîãàäàë). Óòðîì ïîøåë íà ó÷åáó, íå êóøàë, â ïîë 10 óòðà çâîíÿò è ãîâîðÿò ïðèõîäèòü ïîñëå îáåäà. Ñâàëèë ñ ó÷åáû, ïðèøåë äîìîé, íà÷àë ðàçâîäèòü àìïóëó ê êîíòðàñòîì è ïèòü ïî èíñòðóêöèè. Ïðèåõàë â ÏÝÒ-Òåõíîëîäæè, ìåíÿ îòïðàâèëè íà êîíñóëüòàöèþ ê ðàäèîëîãó. Îáúÿñíèëè ÷òî è êàê, îïðîñèëè ìåíÿ, èçìåðèëè ðîñò è âåñ, ïðîâåðèëè ñàõàð â êðîâè ãëþêîìåòðîì, ñïðîñèëè îá àëëåðãèÿõ. Ðàäèîëîã ñêàçàë, ÷òî ïîñëå îïåðàöèè ïðîøåë òîëüêî ìåñÿö, æåëàòåëüíî áû 3 ìåñÿöà. À òî â ìåñòå î÷àãà ñåé÷àñ èäåò âîññòàíîâèòåëüíûé ïðîöåññ, è ïîýòîìó òàì âñå çàñâåòèò è íè÷åãî òîëêîì âèäíî íå áóäåò, è íåëüçÿ áóäåò îïðåäåëèòü ðàñïðîñòðàíåíèå â ãîëîâíîì ìîçãå. Íî áóäåò ñêàíèðîâàíèå âñåãî òåëà, è ïîñìîòðÿò íàëè÷èå ìåòàñòàç. Íó îê.
Æäó ñâîåé î÷åðåäè. Ìåíÿ ïîäçûâàþò è âåäóò ïî áîëüøèì, ïðîñòîðíûì è ñâåòëûì êîðèäîðàì, âåçäå êîäîâûå äâåðè, ïðåäóïðåæäåíèÿ, çíà÷êè ðàäèàöèè. Ïðèâîäÿò â êàáèíåò, ñàäÿò íà çäîðîâåííîå êðåñëî-ñòóë, ïîõîæåå íà ñòîìàòîëîãè÷åñêîå. Ïåðñîíàë ñïðàøèâàåò, êòî ýòî ìåíÿ òàêîãî ìîëîäîãî ê íèì ïðèâåë. Ïîêà ÿ ðàññêàçûâàë, ìíå âñòàâèëè â âåíó êàòåòåð, ÷åðåç îêîøêî ïåðñîíàëó ïåðåäàëè ðàäèîôàðì ïðåïàðàò â ìåòàëëè÷åñêîì ñóíäó÷êå, ââåëè åãî ìíå â âåíó, ÿ íè÷åãî íå ïî÷óâñòâîâàë. Îòâåëè â ïîìåùåíèå ðåëàêñà, ãäå ëþäè ïðîñòî ëåæàò íå äâèãàÿñü, ÷òîáû ðàäèîôàðì ïðåïàðàò ðàâíîìåðíî ðàñïðåäåëèëñÿ ïî òåëó. Ïåðåîäåëñÿ â òåïëóþ îäåæäó (â êîìíàòå ñ òîìîãðàôîì î÷åíü õîëîäíî) áåç çàñòåæåê è ìåòàëëè÷åñêèõ ÷àñòåé è ëåã îòäûõàòü (ìèíóò 20). Ïîòîì îòâåëè ê äâåðè, ãäå íàõîäèòñÿ òîìîãðàô, óñàäèëè íà äèâàí÷èê, è ñêàçàëè æäàòü, ïîêà ïîçîâóò.
Ïîçâàëè, ÿ ëåã â òîìîãðàô, ñêàçàëè íå äâèãàòüñÿ, íå êàøëÿòü è ïðî÷åå. Îáñëåäîâàíèå ìèíóò 15-20 ïðîõîäèëî â ìîåì ñëó÷àå. Íó çàãðóçèëè ìåíÿ, ïîêàòàëè íåìíîãî íà ñòîëèêå òóäà ñþäà. Êîãäà ëó÷ ïðîõîäèò ÷åðåç òåëî, äîâîëüíî òåïëî ñòàíîâèòñÿ. Êàê âñå çàêîí÷èëîñü, îòâåëè â êîìíàòó ñ äèâàí÷èêîì è òåëåâèçîðîì ñ æóðíàëü÷èêàìè, ñêàçàëè îòäûõàòü ìèíóò 10-15 è èäòè äîìîé. Çà ðåçóëüòàòîì ÷åðåç 3-4 äíÿ. ÏÝÒ/ÊÒ áûëà áåñïëàòíîé. Êîãäà øåë äîìîé, âî âñåì òåëå áûëî î÷åíü òåïëî, ìóòèëî, êðóæèëàñü ãîëîâà. Ïîòîì íà÷àëî ïîáàëèâàòü ãîðëî, âîñïàëèëèñü äåñíû, ãîëîâà ïèçäåö êðóæèëàñü.
Íà ñëåäóþùèé äåíü ïîøåë â ïàòîëîãîàíàòîìè÷åñêîå áþðî äëÿ ÈÃÕ, òàì ñêàçàëè, ÷òî åñëè åñòü êàêèå òî èññëåäîâàíèÿ, òî äàòü èì, ÷òîáû äèàãíîç áûë òî÷íåå. ß ñêàçàë, ÷òî âîò ñäåëàë ÏÝÒ/ÊÒ è æäó ðåçóëüòàòû. Îòâåòèëè, ÷òîáû ÿ èì íà ïî÷òó ñêèíóë èõ, âñå ðàâíî èññëåäîâàíèå 3-4 íåäåëè äåëàåòñÿ. Óòî÷íèëè, ÷òî ýòî èññëåäîâàíèå áóäåò ïëàòíûì, ò.ê. ñòåêëà è áëîêè ïîëó÷åíû â 40 áîëüíèöå. À åñëè áû îíè áûëè ïîëó÷åíû ïðè áèîïñèè ó îíêîëîãà, òî áûëî áû áåñïëàòíî. Ñòîèëî ýòî ìíå îêîëî 6500 ðóá.
Òåì âðåìåíåì ïîëó÷èë ðåçóëüòàò ÏÝÒ/ÊÒ.



Îòîñëàë ðåçóëüòàòû â ïàòîëîãîàíàòîìè÷åñêîå áþðî.
Îáðàòèëñÿ ê íåâðîëîãó ïî ïîâîäó ãîëîâîêðóæåíèÿ è áîëåé â ãîëîâå. Ïîêàçàë äîêóìåíòû, ÷òî ó ìåíÿ íå âñå òàê ïðîñòî. Ïðîïèñàëà âåñòèêàï 1 ìåñÿö ïèòü. Ýôôåêò áóäåò ãäå òî ÷åðåç ìåñÿö. Áîëè âîçìîæíî èç-çà øåéíîãî îñåîõîíäðîçà, íóæíî äåëàòü ÌÐÒ.
 ãîðëå êîãäà áîëåëî, çàìåòèë, ÷òî â ìèíäàëèíàõ ïîÿâèëèñü òîíçèëëèòíûå ïðîáî÷êè. Ïðèøåë ê ËÎÐó, ãîâîðèò, ÷òî âîñïàëèòåëüíîãî ïðîöåññà è àíãèíû íåò, ìèíäàëèíû íå óâåëè÷åíû è âàùå ïî õóéíå ó ìåíÿ, ùàñ ïðîïèøåì òåáå äîðîãóùèé ïîëèîêñèäîíèé íà 10 äíåé, òîíçèëãîí è ïîëîñêàíèå ãîðëà ñîëüþ, ñîäîé è éîäîì — áóäåøü êàê áû÷àðà. Âî âðåìÿ ëå÷åíèÿ ïàðî÷êó ïðîáîê ìàëåíüêèõ âûëåçëî è âñå. Îñîáîãî ýôôåêòà â ëå÷åíèè íå çàìåòèë. Ñíîâà ËÎÐ. Ãîâîðèò, ÷òî íóæíî óçíàòü, ïî÷åìó ëå÷åíèå íå ïîìîãëî, è íàäî ñäåëàòü ìàçîê èç ãîðëà è íîñà íà ìèêðîôëîðó è óñòîé÷èâîñòü ê àíòèáèîòèêàì. Íó îê.
Òåì âðåìåíåì ïîëó÷èë ðåçóëüòàò ÈÃÕ.

Ãîâîðÿò ìíå, ÷òî ïîíàïèñûâàëè âàì òàì âñÿêîãî, à ó âàñ âñå ïîïðîùå, íóæíî ïîëå÷èòüñÿ è âñå.
Ñ ðåçóëüòàòàìè ÏÝÒ/ÊÒ è ÈÃÕ, ïîøåë ê ËÎÐó-îíêîëîãó, îí ãîâîðèò, ÷òî îïóõîëü äîáðîêà÷åñòâåííàÿ, íî âîò îíà èíâàçèâíàÿ, ÷òî õàðàêòåðíî çëîêà÷åñòâåííûì, âî âñÿêîì ñëó÷àå, ÿ âàñ íàïðàâëÿþ ê íåéðîõèðóðãàì, îíè ýòèìè îïóõîëÿìè çàíèìàþòñÿ.
Ïðèøåë ê íåéðîõèðóðãàì, ðàññêàçàë âñå ÷òî âñïîìíèë (ðàññêàçàë åùå î òîì, ÷òî ðàäèîëîã ïåðåä ÏÝÒ/ÊÒ ñêàçàë: ïîñëå îïåðàöèè ïðîøåë òîëüêî ìåñÿö, æåëàòåëüíî áû 3 ìåñÿöà. À òî â ìåñòå î÷àãà ñåé÷àñ èäåò âîññòàíîâèòåëüíûé ïðîöåññ, è ïîýòîìó òàì âñå çàñâåòèò è íè÷åãî òîëêîì âèäíî íå áóäåò, è íåëüçÿ áóäåò îïðåäåëèòü ðàñïðîñòðàíåíèå â ãîëîâíîì ìîçãå), îíè ãîâîðÿò íóæíî äåëàòü ÌÐÒ ñ êîíòðàñòîì, íî ó íàñ êîíòðàñòà ñåé÷àñ íåò. Íî ó òåáÿ êàêîé ëèáî êëèíèêè ÷åòêîé íåò, ïîýòîìó çàíèìàéñÿ ó÷åáîé, ïîëó÷àé äèïëîì (òàì ìåñÿöà ïîëòîðà îñòàâàëîñü), ñõîäè ê ýíäîêðèíîëîãó è îêóëèñòó. À ïîòîì ê íàì, êîíòðàñò óæå áóäåò.
Ñõîäèë ê ýíäîêðèíîëîãó. Îñìîòðåëà, îïðîñèëà, âñå íîðìàëüíî. Âûïèñàëà íàïðàâëåíèå íà àíàëèç êðîâè íà ãîðìîíû: ÒÒÃ, Ïðîëàêòèí, ÈÔÐ-1, Êîðòèçîë, ËÃ, ÔÑÃ è Òåñòîñòåðîí. Ñêàçàëà, ÷òî íóæíî ÌÐÒ ãèïîôèçà ñ êîíòðàñòîì.
Ñõîäèë ê îêóëèñòó, âñå ó ìåíÿ íîðìóëü, òîëüêî àãèîïàòèÿ ñîñóäîâ, íî ãîâîðèò, ÷òî ïîñëå ïåðåíåñåííîé îïåðàöèè ýòî íîðìàëüíî, è íàäî ïîêàïàòü ãëàçà âèä-êîìîäîì 1 ìåñÿö.
Ñäàë êðîâü íà ãîðìîíû, ñäåëàë ìàçîê èç ãîðëà è íîñà.
Ó÷åáà, äèïëîì, âñå äåëà.
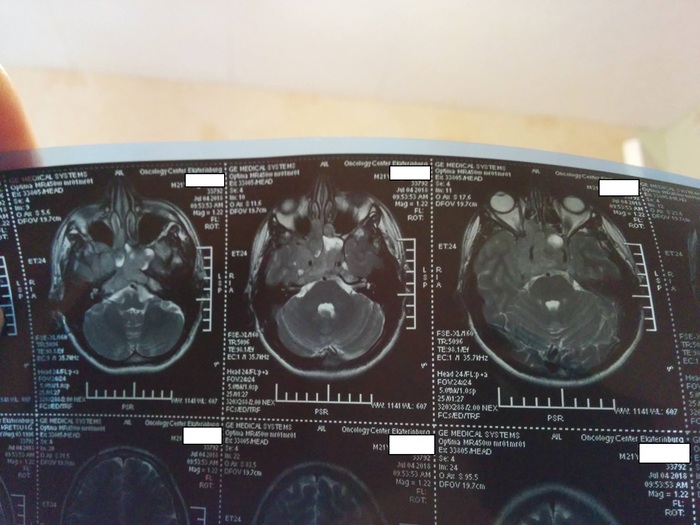
ß ñíîâà ó íåéðîõèðóðãîâ, ñäåëàëè ÌÐÒ.

Ñíèìêè âûáðàë ñàìûå èíòåðåñíûå.