Аллергический отек квинке патогенез
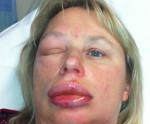

Отек Квинке — отек области тела, имеющей рыхлую подкожно-жировую клетчатку: нижняя половина лица, веки и шея. Синонимом термина является ангионевротический отек. Достаточно редко, отек Квинке встречается на нижних конечностях.
Патогенез отека Квинке
Механизм отека Квинке схож с другими аллергическими реакциями. Но, здесь более выражен сосудистый компонент.
Как и другие виды аллергии, ангионевротический отек начинается с реакции аллерген-антитело. Но, пока по не понятным причинам, эти антитела в большом количестве находятся на мембранах базофилов, которых очень много именно в клетчатке, окружающей сосуды и нервы нижней половины лица и шей.
В результате этой реакции из базофилов выделяются химически активные вещества — медиаторы аллергии. Они, действуя на нервные стволы и сосуды, приводят к нарушению их работы. Сосуды расширяются, увеличивается проницаемость и плазма начинает проходить в межклеточное пространство, что приводит к отеку. Кроме того, нарушение работы нейронов приводит к парализации нервных стволов и они прекращают свое депрессивное влияние на сосуды. То есть, последние не могут проходить в тонус. Это еще больше усиливает расслабление стенки сосудов.
Клинические проявления отека Квинке
Все начинается с достаточно быстрого (от нескольких минут до 1-2 часов) отека шеи, нижней половины лица. Явление сыпи на отечных участках практически не наблюдается. Кожа над ними не изменена или может быть слегка красной. При сочетании с крапивницей, на остальных участках появляется сыпь.
Внешне, бросается в глаза одутловатость лица (за счет отека его нижней половины и век), сглаженность подбородка и отек шеи в виде «воротника».
Больной жалуется на затруднение дыхания и чувство комка в горле. Это связанно с отеком глубоких тканей шеи и корня языка.
Лечение отека Квинке
К основным препаратам, применяемым при отеке Квинке относят следующие группы препаратов:
- гормональные (преднизолон, дексаметазон, гидрокортизон).
- антигистаминные (димедрол, супрастин, пипольфен, тавегил, лоратадин и др.).
Остальные считаются вспомогательными и используются как дополнительные лекарственные средства.
- кромогликаны (кромонил-натрий).
В редких случаях могут применяться катехоламины (адреналин и эфедрин).
Оказание помощи начинают с первых двух групп: гормоны и антигистаминные препараты. Причем, лучше всего использовать инъекционные формы, так как велика вероятность того, что происходит отекание слизистой желудочно-кишечного тракта. А это снижает всасывание препарата. Но все равно, до приезда «скорой», необходимо принять 1-2 таблетки антигистаминного средства.
Все случаи отека Квинке подлежат госпитализации в стационар из-за опасности развития асфиксии — удушья.
В больнице, больной обычно находиться на общем режиме с противоаллергической диетой. То есть в палате терапевтического отделения. Введение препаратов осуществляется ежедневно на протяжении 3-5 дней. Обычно, гормоны вводят внутривенно при помощи капельницы, а антигистаминные препараты — внутримышечно.
В случае развития такого жизнеугрожающиго осложнения, как асфиксия, показана интубация трахей с одновременным введением миорелаксантов. Введение больного в состояние наркоза, обычно, не требуется. При таком развитие событий, оправданным считается добавление к основным противоаллергическим препаратам, катехоламинов. Весь курс лечения может занимать несколько недель.
Источник

Отек Квинке – это остро возникающее заболевание, характеризующееся появлением четко ограниченного ангиоотека кожи, подкожной клетчатки, а также слизистой оболочки различных органов и систем организма. Основные причинные факторы – истинная и ложная аллергия, инфекционные и аутоиммунные заболевания. Ангиоотек остро возникает и проходит в течение 2-3 суток. Лечебные мероприятия при отеке Квинке включают купирование осложнений (восстановление проходимости дыхательных путей), проведение инфузионной терапии (в том числе C1-ингибитора и аминокапроновой кислоты при наследственных отеках), введение глюкокортикоидов, антигистаминных препаратов.
Общие сведения
Отек Квинке (ангиоотек) – остро развивающаяся локальная отечность кожи, подкожной клетчатки, слизистых оболочек аллергической или псевдоаллергической природы, наиболее часто возникающая на лице (на губах, веках, щеке, языке), реже – на слизистых оболочках (дыхательные пути, желудочно-кишечный тракт, мочеполовые органы). При развитии отека Квинке в области языка и гортани может нарушаться проходимость дыхательных путей, и возникать угроза асфиксии. У 25% пациентов диагностируется наследственная форма, у 30% — приобретенная, в остальных случаях выявить причинный фактор не удается. По данным статистики, в течение жизни отек Квинке встречается примерно у 20% населения, причем в 50% случаев ангиоотек сочетается с крапивницей.
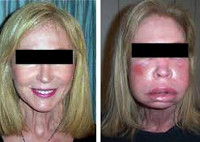
Отек Квинке
Причины
Приобретенный отек Квинке нередко развивается в ответ на проникновение в организм аллергена – медикаментозного средства, пищевого продукта, а также при укусах и ужалениях насекомых. Возникающая при этом острая аллергическая реакция с выбросом медиаторов воспаления повышает проницаемость сосудов, расположенных в подкожно-жировой клетчатке и подслизистом слое, и приводит к появлению локального или распространенного отека тканей на лице и в других местах организма. Отек Квинке может развиваться и при псевдоаллергии, когда гиперчувствительность к некоторым медикаментам, пищевым продуктам и добавкам к пище развивается при отсутствии имммунологической стадии.
Еще один из причинных факторов, способствующих возникновению отека – прием таких лекарственных препаратов, как ингибиторы АПФ (каптоприл, эналаприл), а также антагонистов рецепторов ангиотензина II (валсартана, эпросартана). В этом случае ангиоотеки наблюдаются в основном у лиц пожилого возраста. Механизм возникновения отека при употреблении этих препаратов обусловлен блокадой ангиотензинпревращающего фермента, в результате чего снижается сосудосуживающее действие гормона ангиотензина II и замедляется разрушение вазодилататора брадикинина.
Отек Квинке может развиваться также при врожденном (наследственном) или приобретенном дефиците C1-ингибитора, регулирующего активность системы комплемента, свертывания крови и фибринолиза, калликреин-кининовой системы. При этом дефицит C1-ингибитора возникает как при его недостаточном образовании, так и при повышенном использовании и недостаточной активности этого компонента. При наследственном отеке в результате генных мутаций нарушается структура и функция C1-ингибитора, возникает избыточная активация комплемента и фактора Хагемана, и как следствие – повышенное образование брадикинина и C2-кинина, которые повышают сосудистую проницаемость и приводят к образованию ангиоотеков. Приобретенный отек Квинке, обусловленный дефицитом C1-ингибитора, развивается при его ускоренном расходовании или разрушении (выработка аутоантител) при злокачественных новообразованиях лимфатической системы, аутоиммунных процессах, некоторых инфекциях.
Иногда встречается вариант наследственного отека Квинке с нормальным уровнем C1-ингибитора, например, при семейной мутации гена фактора Хагемана, а также у женщин, когда усиленная продукция брадикинина и его замедленное разрушение обусловлено торможением активности АПФ эстрогенами. Нередко различные причинные факторы сочетаются между собой.
Классификация
По клиническим проявлениям различают острое течение отека Квинке, продолжающее менее 1,5 месяцев и хроническое течение, когда патологический процесс продолжается 1,5-3 месяца и дольше. Выделяют изолированные и сочетающиеся с крапивницей ангиоотеки.
В зависимости от механизма развития отека различают заболевания, обусловленные нарушением регуляции системы комплемента: наследственные (имеется абсолютный или относительный дефицит C1-ингибитора, а также его нормальная концентрация), приобретенные (с дефицитом ингибитора), а также ангиоотек, развивающийся при употреблении ингибиторов АПФ, вследствие аллергии или псевдоаллергии, на фоне аутоиммунных и инфекционных заболеваний. Выделяют и идиопатический отек Квинке, когда выявить конкретную причину развития ангиоотека не удается.
Симптомы отека Квинке
Ангионевротический отек развивается, как правило, остро в течение 2-5 минут, реже ангиоотек может формироваться постепенно с нарастанием симптоматики на протяжении нескольких часов. Типичные места локализации – участки тела, где имеется рыхлая клетчатка: в области век, щек, губ, на слизистой оболочке полости рта, на языке, а также на мошонке у мужчин. Если отек развивается в области гортани, появляется осиплость голоса, нарушается речь, возникает свистящее стридорозное дыхание. Развитие в подслизистом слое пищеварительного тракта приводит к картине острой кишечной непроходимости – появлению сильных болей в области живота, тошноты, рвоты, расстройства стула. Значительно реже встречается отек Квинке с поражением слизистой оболочки мочевого пузыря и мочеиспускательного канала (отмечается задержка мочи, боли при мочеиспускании), плевры (боли в грудной клетке, одышка, общая слабость), головного мозга (симптомы преходящего нарушения мозгового кровообращения), мышц и суставов.
Отек Квинке при аллергической и псевдоаллергической этиологии в половине случаев сопровождается крапивницей с зудом кожи, волдырями, а также может сочетаться с реакциями со стороны других органов (полость носа, бронхолегочная система, ЖКТ), осложняться развитием анафилактического шока.
Наследственный отек, связанный с нарушением работы системы комплемента, как правило, возникает в возрасте до 20 лет, проявляется медленным развитием симптомов заболевания и их нарастанием в течение суток и постепенным обратным развитием в течение 3-5 дней, частым поражением слизистой оболочки внутренних органов (абдоминальный синдром, отек гортани). Отек Квинке вследствие наследственных нарушений имеет тенденцию к рецидивированию, повторяясь от нескольких раз в году до 3-4 раз в неделю под влиянием самых различных провоцирующих факторов – механического повреждения кожных покровов (слизистой оболочки), простудного заболевания, стресса, приема алкоголя, эстрогенов, ингибиторов АПФ и т. д.
Диагностика
Характерная клиническая картина, типичная для отека Квинке с локализацией на лице и других открытых участках тела, позволяет быстро установить правильный диагноз. Труднее ситуация при появлении картины «острого живота» или транзиторной ишемической атаки, когда приходится дифференцировать наблюдаемые симптомы с целым рядом заболеваний внутренних органов и нервной системы. Еще сложнее разграничить наследственный и приобретенный ангиоотек, выявить конкретный причинный фактор, вызвавший его развитие.
Тщательный сбор анамнестических сведений позволяет определить наследственную предрасположенность в плане аллергических заболеваний, а также наличие у родственников больного случаев отека Квинке без выявления у них каких-либо аллергозов. Стоит расспросить и о случаях смерти родственников от удушья или частых обращений к хирургам по поводу приступов повторных сильных болей в животе без проведения им каких-либо оперативных вмешательств. Необходимо также выяснить, болел ли сам пациент каким-либо аутоиммунным или онкологическим заболеванием, принимает ли он ингибиторы АПФ, блокаторы рецепторов ангиотензина II, эстрогены.
Анализ жалоб и данных осмотра нередко позволяет ориентировочно разграничить наследственный и приобретенный отек Квинке. Так, для наследственных ангиоотеков характерны медленно нарастающие и длительно сохраняющиеся отеки, часто поражающие слизистую гортани и пищеварительного тракта. Симптоматика нередко появляется после незначительной травмы у молодых людей при отсутствии какой-либо связи с аллергенами, при чем антигистаминные препараты и глюкокортикоиды неэффективны. При этом нет других проявлений аллергии (крапивницы, бронхиальной астмы), что характерно для отеков аллергической этиологии.
Лабораторная диагностика при ангиоотеках неаллергической природы позволяет выявить снижение уровня и активности C1-ингибитора, аутоиммунную патологию и лимфопролиферативные заболевания. При отеке Квинке, связанном с аллергией, выявляется эозинофилия крови, повышение уровня общего IgE, положительные кожные пробы.
При наличии стридорозного дыхания при отеке гортани может потребоваться проведение ларингоскопии, при абдоминальном синдроме – внимательный осмотр хирурга и проведение необходимых инструментальных исследований, в том числе эндоскопических (лапароскопия, колоноскопия). Дифференциальная диагностика отека Квинке проводится с другими отеками, обусловленными гипотиреозом, синдромом сдавления верхней полой вены, патологией печени, почек, дерматомиозитом.
Лечение отека Квинке
В первую очередь при ангиоотеке любой этиологии необходимо устранить угрозу для жизни. Для этого важно восстановить проходимость дыхательных путей, в том числе путем интубации трахеи или коникотомии. При аллергическом ангиоотеке вводятся глюкокортикоиды, антигистаминные препараты, устраняется контакт с потенциальным аллергеном, выполняется инфузионная терапия, энтеросорбция.
При отеке Квинке наследственного генеза в острый период рекомендуется введение C1-ингибитора (при наличии), свежезамороженной нативной плазмы, антифибринолитических лекарственных средств (аминокапроновой или транексамовой кислоты), андрогенов (даназола, станозола или метилтестостерона), а при ангиоотеке в области лица и шеи – глюкокортикоидов, фуросемида. После улучшения состояния и достижения ремиссии лечение андрогенами или антифибринолитиками продолжают. Применение андрогенов противопоказано в детском возрасте, у женщин во время беременности и кормления грудью, а также у мужчин со злокачественными опухолями предстательной железы. В этих случаях используют прием внутрь раствор аминокапроновой (или транексамовой) кислоты в индивидуально подобранных дозах.
Больным с наследственным отеком Квинке перед проведением стоматологических процедур или оперативных вмешательств в качестве краткосрочной профилактики рекомендуется прием транексамовой кислоты за двое суток до операции или андрогенов (при отсутствии противопоказаний) за шесть суток до хирургической процедуры. Непосредственно перед инвазивным вмешательством рекомендуется провести инфузию нативной плазмы или аминокапроновой кислоты.
Прогноз и профилактика
Исход отека Квинке зависит от тяжести проявлений и своевременности проведения лечебных мероприятий. Так отек гортани при отсутствии неотложной помощи заканчивается смертью. Рецидивирующая крапивница, сочетающаяся с отеком Квинке и продолжающаяся в течение шести месяцев и более, у 40% пациентов далее наблюдается еще на протяжении 10 лет, а у 50% может наступить длительная ремиссия даже без поддерживающего лечения. Наследственные ангиоотеки периодически рецидивируют на протяжении всей жизни. Правильно подобранное поддерживающее лечение позволяет избежать осложнений и значительно улучшает качество жизни больных отеком Квинке.
При аллергическом генезе заболевания важно соблюдать гипоаллергенное питание, отказаться от приема потенциально опасных медикаментов. При наследственном ангиоотеке необходимо избегать повреждений, вирусных инфекций, стрессовых ситуаций, приема ингибиторов АПФ, эстрогенсодержащих средств.
Источник
КВИНКЕ ОТЁК (H. I. Quincke, нем. врач-терапевт, 1842—1922; син.: ангионевротический отек, гигантская крапивница) — заболевание, характеризующееся внезапным развитием ограниченного или диффузного отека подкожной жировой клетчатки и слизистых оболочек. Впервые К. о. описан Г. Квинке в 1882 г. К. о. рассматривают как одну из форм крапивницы (см.); болеют взрослые (чаще женщины) и дети. Аллергический К. о. встречается чаще в возрасте после 20 лет, реже болеют дети первых лет жизни и старики; наследственный К. о. обнаруживается уже в раннем детском возрасте.
Этиология
Различают К. о. аллергического и неаллергического генеза. Причиной возникновения аллергического К. о. является ряд аллергенов, но прежде всего пищевых и лекарственных. Известны пищевые продукты, особенно часто вызывающие К. о.: яйцо, коровье молоко, пшеничный хлеб, шоколад, крабы, орехи, томаты, цитрусовые, пряности, ягоды. При аллергии к яйцу повышенная чувствительность может быть только к белку или желтку или одновременно к белку и желтку. У больных, сенсибилизированных к яйцу, употребление его даже в минимальных количествах (в креме, печенье и др.) может вызвать К. о. Описаны случаи острой смерти от К. о. в области гортани вследствие аллергии к яйцу. Нередко аллергия к куриному яйцу сочетается с повышенной чувствительностью к куриному мясу и перу. У детей аллергические проявления в виде экссудативного диатеза, пилороспазма, кишечных колик, рвоты, а затем в виде К. о. могут быть с первых недель употребления коровьего молока. Нередко у одного больного наблюдается/ повышенная чувствительность к нескольким аллергенам, один из которых (напр., пищевой) вызывает К. о., а другой (напр., пыльца растений) — приступ бронхиальной астмы без симптомов К. о. Часто К. о. наблюдается у людей, страдающих хрон, заболеваниями жел.-киш. тракта, печени и поджелудочной железы. В таких случаях вследствие ферментативной недостаточности происходит неполное переваривание съеденных продуктов с образованием вторичных аллергенов, что обусловливает возникновение заболевания. Большую роль в возникновении К. о. играют очаги хрон, инфекции (часто латентные, не беспокоящие больного), вызывая сенсибилизацию к бактериальным аллергенам. Из медикаментозных средств К. о. могут вызвать антибиотики (чаще пенициллин), ацетилсалициловая к-та, производные пиразолона, барбитураты, новокаин, бромиды, инсулин, сыворотки, вакцины. Эти препараты, за исключением сывороток и вакцин, являются гаптенами (см.), легко вступающими в организме в соединение с белками с образованием полноценного антигена. Причиной К. о. могут быть различные дезинфицирующие и моющие средства, предметы косметики, инсектициды, красители. Напр., тяжелый К. о. возникает после окраски ресниц урсолом, после вдыхания распыленного порошка ДДТ и др. Иногда К. о. возникает при физ. нагрузке в связи с аллергией к ряду метаболитов, образующихся при этом в мышцах. К. о. вызывают также ингаляционные аллергены. У больных поллинозами пыльца соответствующих растений в период их цветения вызывает развитие К. о. чаще в сочетании с симптомами поллиноза (см.). Описаны случаи К. о., связанные с инвазиями гельминтами и простейшими. Причиной К. о. могут быть различные запахи (пищевые, духов, одеколона, красок и др.), действие на кожу низких температур (холодовый К. о.), ужаления насекомых (пчел, ос, комаров, клопов).
Неаллергический К. о.— наследственное заболевание. Наследование происходит по доминантному типу. Больные являются гетерозиготными по аллелю, контролирующему синтез ингибиторов С1-эстеразы. Неаллергический К. о. возникает также при воздействии на организм веществ, способствующих освобождению гистамина и других медиаторов аллергических реакций (см.). Известно, что такими свойствами обладают соли желчных к-т, некоторые медикаменты и пищевые продукты. Содержащийся в поджелудочной железе и слизистой оболочке кишечника калликреиноген под влиянием различных факторов переходит в активную форму — калликреин, который вызывает К. о.
Патогенез
Патогенез аллергического и неаллергического К. о. различен. В основе патогенеза аллергического К. о. лежит аллергическая реакция антиген— антитело (см. Антиген-антитело реакция), причем К. о. является клин, проявлением патофизиол, стадии аллергической реакции. Выделяющиеся в результате реакции медиаторы (гистамин, кинины, простагландины) вызывают местное расширение капилляров и вен, что приводит к увеличению их проницаемости и отеку окружающей ткани. В патогенезе приступов неаллергического К. о. иммунол, механизмы повреждения тканей не принимают участия. В сыворотке крови этих больных обнаружено снижение уровня ингибитора C1-эстеразы и калликреина, который представляет собой белок — альфа2-нейраминогликопротеид. Поэтому такие факторы, как травма (бытовая или хирургическая) могут легко активировать систему комплемента или калликреин-кининовую. При активации системы комплемента в результате цепи последовательных реакций образуется Gl-эстераза. Активированная C1-эстераза в отсутствие своего ингибитора расщепляет компоненты комплемента C2 и C4 с образованием кининоподобного пептида, который является медиатором, ответственным за возникновение К. о. В сыворотке крови больных обнаружено снижение уровня факторов C2 и C4 и дефицит ингибитора C1-эстеразы. Снижение уровня факторов C2 и С4 используют для диагностики неаллергического К. о. У таких больных получена резкоположительная реакция на внутрикожное введение калликреина. В патогенезе неаллергического К. о. не исключена роль дефицита и других ингибиторов протеаз (альфа1-антитрипсина, альфа2-макроглобулина и др.).
Патоморфология
Макроскопически при исследовании ткани гортани больных, погибших от асфиксии во время острого отека гортани, отмечается резкий отек слизистой оболочки, распространяющийся на мышцы гортани.
Для микроскопической картины аллергического К. о. характерны изменения, встречающиеся при аллергических реакциях немедленного типа. Отмечается расширение кровеносных и лимфатических капилляров, артериол и венул, явления периваскулярного отека с разрыхлением соединительной ткани и сдавлением сосудов и клеток, находящихся в зоне отека. При разрыве лимфатических капилляров к отечной жидкости примешивается лимфа. Отечная жидкость бедна клеточными элементами: встречаются в небольшом количестве эозинофилы, возможна примесь базофилов. При локализации К. о. в области гортани в отечной слизистой оболочке полости рта, глотки и гортани отмечаются множественные геморрагии. Нередко К. о. в области гортани сочетается с отеком слизистой оболочки носа и всего трахеобронхиального дерева. Неаллергический К. о. отличается от аллергического по клеточному составу отечной жидкости, где в основном обнаруживают нейтрофилы.
Клиническая картина
К. о. встречается в следующих клин, проявлениях: 1) поражение подкожной клетчатки и слизистых оболочек, 2) отек гортани, 3) абдоминальный синдром, 4) неврол, нарушения. Течение К. о. хроническое, с рецидивами, остро возникающими через неопределенное время.

Больная с отеком Квинке в области подкожной клетчатки лица (слева); справа — та же больная до заболевания.
Поражение подкожной жировой клетчатки проявляется внезапным отеком, который длится от нескольких часов до нескольких дней. В области отека больной ощущает небольшое давление. Кожного зуда не бывает, т. к. процесс локализуется преимущественно в подкожном слое и не распространяется на чувствительные окончания кожных нервов. Цвет кожи в очагах поражения бледно-розовый, иногда бледноватый. Излюбленная локализация — губы, лоб, щеки, веки (рис.), дорсальные части стоп, препуциальный мешок, мошонка. Часто К. о. достигает значительного размера, деформируя участок поражения. Внезапно возникнув, отек быстро и бесследно рассасывается, но может и рецидивировать. К. о. возникает на слизистых оболочках полости рта, чаще на языке, причем язык настолько отекает, что не помещается во рту, при этом глотание и речь резко затруднены. Одновременно отекают мягкое небо, глотка, язычок, миндалины. Наблюдаются случаи изолированного К. о. в области миндалин. Иногда создается впечатление катаральной ангины.
Отек гортани встречается в 20— 25% всех острых случаев К. о. и представляет большую опасность для жизни больного; он может возникнуть одновременно с другими симптомами К. о. Заболевание развивается молниеносно. Больной внезапно ощущает затруднение дыхания, в связи с чем становится беспокойным; появляется афония, лицо становится синюшным. Иногда наблюдается кровохарканье вследствие множественных геморрагий в слизистую оболочку полости рта, глотки и гортани. Приступ длится от нескольких минут до получаса. В дальнейшем удушье прекращается, но в течение нек-рого времени сохраняется ощущение помехи при дыхании и легкая охриплость голоса. При осмотре во время приступа отмечается резкая отечность язычка, мягкого неба, миндалин и языка. При ларингоскопии (см.) виден отек слизистой оболочки гортани, к-рая принимает сероватый оттенок. При отеке надгортанника и надгортанных складок гортань рассмотреть не удается. По окончании приступа пораженные ткани принимают прежний вид. В тяжелых случаях отек быстро прогрессирует, удушье нарастает и больной может погибнуть от асфиксии, если не произведена срочная трахеостомия (см.). Отек гортани иногда сочетается с отеком трахеобронхиального дерева, напоминая астматический приступ, и с отеком слизистой оболочки носа (в виде приступа острого аллергического ринита) .
При абдоминальном синдроме отек захватывает пищевод, желудок и кишечник. Отек подкожной клетчатки может при этом отсутствовать, что затрудняет диагностику. Приступ начинается внезапно с резчайших болей в животе и неукротимой рвоты сначала пищей, а затем светлой жидкостью с примесью желчи. В кишечнике выше места локализации отека отмечаются усиленная перистальтика и метеоризм. Иногда вследствие значительного отека просвет кишки полностью закрывается, а питание ее стенок резко нарушается. Больной теряет большое количество жидкости. Приступ заканчивается профузным поносом, иногда с примесью крови вследствие геморрагий в кишечную стенку. В тяжелых случаях при длительном отеке стенки кишки с затруднением кровообращения и нормального прохождения пищи и при отсутствии эффекта от консервативной терапии прибегают к операции.
Неврол, нарушения, связанные с отеком мозговых оболочек, вещества мозга, внутреннего уха, встречаются значительно реже, чем поражения подкожной клетчатки и слизистых оболочек. К. о. в области лица иногда сопровождается эпилептиформными припадками, вызванными отеком соответствующего участка мозга (см. Эпилептиформный синдром), а также зрительными расстройствами вследствие компрессии зрительного нерва отекшим мозговым веществом, транзиторной афазией (см.), гемиплегией (см.), головокружением типа синдрома Меньера в результате отека лабиринтных структур (см. Меньера болезнь).
К числу редких проявлений К. о. относят случаи изолированного рецидивирующего отека матки, достигающей размеров шестимесячной беременности, слизистой оболочки мочевого пузыря и всего урогенитального тракта. Описаны случаи К. о. с локализацией в сердце, что клинически выражается приступами пароксизмальной тахикардии. Иногда К. о. поражает суставы с увеличением их размеров и болезненностью при движении (рецидивирующий Гидрартроз).
Как аллергический, так и неаллергический К. о. имеет некоторые клин, особенности. Аллергический К. о. поражает слизистые оболочки полости рта, иногда жел.-киш. тракта и реже гортань; отек лица, гениталий, рук и стоп в некоторых случаях может сопровождаться обычными уртикарными элементами на коже туловища, свойственными крапивнице.
Неаллергический К. о. относительно редкое заболевание с тяжелым течением и высокой летальностью. Отек локализуется в области подкожной жировой клетчатки и слизистых оболочек и редко сопровождается уртикарной сыпью. Нередко встречаются такие формы К. о., как отек гортани и абдоминальный синдром. Наследственный К. о. начинается в раннем возрасте; описаны семьи, члены которых из поколения в поколение страдали К. о.
Диагноз
Диагноз в типичных случаях при локализации отека в подкожной жировой клетчатке не представляет затруднений. Трудности возникают при изолированном отеке кишечника и мозговых оболочек. Абдоминальный синдром при К. о. следует дифференцировать с непроходимостью кишечника (см.) вследствие опухоли, гельминтоза, а также с панкреатитом (см.), аппендицитом (см.). Помогают в диагностике данные аллергол. анамнеза (аллергическая наследственность, аллергические реакции и т. д.), динамического наблюдения за больным, наличие эффекта от применения антигистаминных препаратов, адреналина. Результаты анализа крови не характерны.
Специфическая диагностика аллергического К. о. проводится на основании сопоставления данных аллергол. анамнеза, кожных проб (см.) и некоторых иммунол, реакций. Аллергол. анамнез играет ведущую роль, т. к. результаты кожных проб с различными пищевыми аллергенами или лекарственными препаратами недостоверны, а постановка их (особенно с медикаментами) должна проводиться с большой осторожностью врачом-аллергологом. Если врач после однократного расспроса не смог выявить причину заболевания, то больному рекомендуется вести «пищевой дневник», в к-ром он ежедневно, подробно записывает все продукты, съеденные за день, и свое самочувствие. Ознакомившись с дневником, врач может выявить один или несколько продуктов, являющихся причиной болезни. Применяются также диагностические элиминационные диеты. Для выявления специфического аллергена применяют иммунол. реакции in vitro: лейкоцитарные тесты (см.), базофильный тест (см.).
При К. о., особенно с локализацией в области гортани, применение провокационных проб (см.)— лейкопенического и тромбоцитопенической тестов — категорически противопоказано, т. к. представляет опасность для жизни. Для диагностики наследственного К. о. в сыворотке крови определяют концентрацию компонентов комплемента С2 и С4.
Лечение
При развитии отека в области гортани необходимо проведение срочных мероприятий в следующей последовательности: 1) при первых же симптомах отека больной подлежит срочной госпитализации в ЛОР-отделение; 2) перед госпитализацией делают инъекции подкожно 0,5 мл 0,1% р-ра адреналина и внутривенно 2—3 мл 2,5% р-ра пипольфена (димедрола или супрастина) и 1—2 мл 3% р-ра преднизолона; 3) в отделении больному повторяют инъекции антигистаминных препаратов и преднизолона. При нарастании удушья больному показана срочная трахеотомия. После выхода из состояния асфиксии больной в течение 2 нед. должен получать антигистаминные препараты и глюкокортикоиды. Больной с подозрением на абдоминальный синдром подлежит срочной госпитализации в хирургическое отделение. Положительный эффект подкожных и внутривенных инъекций антигистаминных препаратов позволяет поставить правильный диагноз и избежать операции.
Если выявлен аллерген, вызывающий К. о., необходимо прекращение контакта с ним. В некоторых случаях (кроме отека гортани) проводят специфическую гипосенсибилизацию пищевыми аллергенами (напр., при аллергии к молоку). Ее начинают с введения продукта в очень малых дозах. При гипосенсибилизации коровьим молоком сначала к стакану воды добавляют одну каплю молока. Затем каплю этого р-ра еще раз разводят в столовой ложке воды и с этой дозы начинают лечение, ежедневно прибавляя по одной капле р-ра. Следует провести санацию очагов хрон, инфекции, к-рая нередко является источником сенсибилизации, а также лечение хрон, заболеваний жел.-киш. тракта, печени, желчных путей и поджелудочной железы, при наличии гельминтов — дегельминтизацию. Необходимо проводить лечение по поводу таких сопутствующих болезней, как вегетососудистый невроз и гипертиреоз, т. к. аллергические заболевания у таких больных протекают тяжелее и труднее поддаются лечению. Дает эффект применение гистаглобулина (см.) и антигистаминных препаратов. При наследственном К. о. вводят свежую плазму, содержащую ингибитор С1-эстеразы.
Прогноз при аллергическом К. о. благоприятен, при наследственном К. о. возможен смертельный исход.
Профилактика
Профилактика в известной степени предупреждает возникновение К. о. В семьях, в которых отец или мать (или и мать и отец) страдают каким-либо аллергическим заболеванием, необходимо исключать из пищевого рациона детей «сенсибилизирующие» продукты; антибиотики, сыворотки и вакцины и другие медикаменты, вызывающие аллергические осложнения, назначать только по жизненным показаниям. Женщинам, страдающим аллергическими болезнями, во время беременности и в период кормления ребенка не следует употреблять в пищу продукты, вызывающие сенсибилиза цию (яйца, шоколад и др.). Больные К. о. должны иметь «аллергический» паспорт, где отмечаются медикаменты и пищевые продукты, к к-рым сенсибилизирован больной и предъявлять его всякий раз при посещении врачей и при госпитализации. Благодаря такому документу можно предотвратить многие опасные осложнения. Для профилактики приступов наследственного К. о. применяются ε-аминокапроновая к-та (7—10 г в день per os в течение месяца) и метилтестостерон (10 мг ежедневно под язык в течение 7—10 дней).
Библиография: Адрианова Н, В. и Самушия Ю. А. Неотложная помощь при аллергических заболеваниях, с. 67, М., 1968; Машкиллейсон Л. Н. Частная дерматология, с. 91, М., 1965, библиогр.; Частная аллергология, под ред. А. Д. Адо, с. 335, М., 1976, библиогр.; Quincke H. Uber akutes umschriebe-nes Hautodem, Mh. prakt. Derm., Bd 1, S. 129, 1882; Rosen F. S. a. Austen K. F. The «neurotic edema» (hereditary angioedema), New Engl. J. Med., v. 280, p. 1356, 1969, bibliogr.; Sherman W. B. Hypersensitivity, p. 360, Philadelphia a. o., 1968, bibliogr.
С. М. Орлов.
Источник
