Выявление скрытых отеков пробы
Выявить скрытые отеки без диагностики сложно. Обычно они являются следствием заболеваний сердца, почек, нарушений гормонального фона. В этих случаях отечность постоянна. Она проходит только после устранения первичной патологии. Для диагностики необходимо проведение пробы на скрытые отеки и некоторых других видов исследований.
Опасность состояния
Патология опасна прогрессированием, нарушением работы организма. Она влечет за собой негативные последствия для здоровья:
- нарушение кровообращения – ухудшает питание тканей, их насыщение кислородом;
- сбой работы организма – отечность снижает функциональность органов и систем;
- асцит – определяется на фоне тяжелого течения периферических и скрытых отеков;
- заболевания кровеносных сосудов – уменьшается толщина их стенок, проницаемость, повышается риск тромбоза.
Тяжесть последствий определяется объемом скрытых отеков, длительностью их присутствия, наличием хронических заболеваний. Малое скопление свободной жидкости и быстрое ее устранение часто не приносит вреда здоровью.
Причины развития
Скрытые отеки являются следствием нарушений работы сердечно-сосудистой и мочевыделительной систем, водно-электролитного дисбаланса. Часто отечность возникает у беременных женщин.
Сбой обменных процессов
Нарушение электролитного баланса провоцирует задержку жидкости в организме. Такое состояние возникает при отклонении от нормы показателей натрия, калия, магния или кальция. Предрасполагает к развитию отеков скопление натрия, который задерживает воду, и недостаток калия, выводящего ее.
Наиболее подвержены переизбытку натрия в организме люди, употребляющие большое количество соли. Это чревато развитием отечности, гипертонией, болезнями почек. Другая вероятная причина электролитного дисбаланса – повышение уровня инсулина. Последний способствует накоплению натрия в тканях, что ведет к его избытку.
Продукты, содержащие большое количество натрия – молоко, мясо, яйца, крупы, бобовые, морепродукты. При повышенном уровне данного минерала их следует исключить из рациона.
Внешние факторы
Смена режима питания и стресс негативно влияют на организм. Последний подвержен и воздействию окружающей среды. Внешние факторы, провоцирующие скрытые отеки:
- жаркая погода – при обильном потоотделении скапливается больше свободной жидкости, кровь становится гуще;
- холодное время года – при низких температурах происходит спазм сосудов, что провоцирует скопление жидкости, прекращение ее выделения;
- отклонение показателей влажности от нормы – нарушает процесс потоотделения;
- сильный ветер – его действие аналогично низким температурам, приводит к потере тепла в организме.
Для предотвращения развития скрытых отеков необходимо одеваться соответственно погоде, соблюдать питьевой режим. Следует избегать слишком низких и высоких температур для предотвращения сбоя работы кровеносных сосудов, выделительной системы.
Беременность
В период гестации нагрузка на сердечно-сосудистую систему женщины увеличивается. Количества артериальных сосудов, необходимых для питания тканей и органов, часто отмечается меньше, чем венозных, направляющих ток крови к сердцу. Нестабильность кровообращения приводит к скрытым отекам.
Данную патологию у беременных выявить сложнее за счет постоянного роста веса. Для ее выявления необходима диагностика. Заподозрить отечность можно по большому объему живота, несоответствующему сроку беременности, по меньшему объему выделяемой мочи при сохранении обильного питья.
Беременным с чрезмерной прибавкой веса рекомендуется периодически делать тест на скрытые отеки и контролировать признаки их проявления.
Отечность способна нарушить ход развития плода, уменьшить объем необходимого для него кислорода, поступающего с кровью матери. Поэтому женщинам, ожидающим ребенка, необходимо сократить количество соли в рационе. При склонности к скрытым отекам не рекомендуется употреблять более 1,5-2 литров воды в сутки.
Болезни сердца и сосудов
Нестабильность сердечной деятельности, перепады артериального давления и снижение проницаемости сосудистых стенок приводят к нарушению кровообращения. В результате происходит сбой обменных процессов, что вызывает скопление свободной жидкости в организме.
При данных патологиях для выявления скрытых отеков кроме проведения пробы используют диагностику функциональности сердечной деятельности.
Отеки на фоне хронических патологий сердца постоянны. При временном нарушении сердечной деятельности они кратковременны и исчезают без медицинского вмешательства. Их лечение в любом случае необходимо – это снимает нагрузку с сосудистой системы, улучшает самочувствие пациента.
Патологии выделительных органов
Одна из самых распространенных причин развития скрытых отеков – почечная недостаточность. При низкой функциональности данных органов жидкость выводится не полностью. Возможно появление отечности и при болезнях мочевого пузыря, уретры. Нередко причиной заболеваний выделительных органов становится инфекционное поражение, в результате которого нарушается отток жидкости.
Когда необходима помощь специалиста
Ранним проявлением развивающихся скрытых отеков является нарастание массы тела.
Вес колеблется в пределах нескольких килограммов в течение дня, при этом у пациента нет изменений в рационе и режиме питания, которое могло бы привести к росту количества жировых отложений. Другие симптомы скрытых отеков – увеличение объема живота, тяжесть в конечностях, уменьшение количества суточной мочи. Чем раньше обратиться к врачу, тем выше вероятность быстрого выздоровления.
Как определить скрытые отеки
Перед постановкой диагноза необходимо обследование. Пациенту назначается комплекс процедур, оценивающих состояние его здоровья. Алгоритм определения скрытых и явных отеков:
- Медицинский осмотр. Пальпация конечностей и брюшины, сбор анамнеза.
- Общий анализ мочи. Выявление ее повышенной плотности – следствия олигурии.
- Общий анализ крови. Получение информации о возможных воспалительных процессах, сбое обмена веществ.
- УЗИ брюшной полости. Обнаружение свободной жидкости.
- Проба Мак-Клюра Олдрича на скрытые отеки. Подтверждение болезни путем подкожного введения специального раствора для оценки последующей реакции.
- УЗИ почек. Осмотр органов на наличие возможных отклонений в их функциональности.
- ЭКГ. Изменение сердечного ритма вследствие присутствия отечности.
Самостоятельно определить наличие скрытых отеков можно с помощью проведения замеров объема суточной мочи и выпиваемой жидкости, ежедневного контроля массы тела утром и вечером.
При обнаружении патологий отдельных органов необходима более тщательная их диагностика, этапы которой назначаются лечащим врачом. Отсутствие хронических заболеваний обычно свидетельствует о воздействии внешних факторов, стрессов или неправильном питании.
Методы лечения
Лечение определяется причиной скрытых отеков. При наличии первичных патологий первоначально устраняется основное заболевание. Отечность в этом случае исчезает самостоятельно. Для ускорения ее устранения или избавления от нее при отсутствии видимых причин необходимо делать следующее:
- исключение соли, жирного, сладкого и копченого из рациона;
- регулярные умеренные физические нагрузки;
- употребление большого количества овощей и фруктов;
- соблюдение питьевого режима – около 1,5-2 литров в сутки;
- ношение компрессионного трикотажа;
- прием отвара шиповника или клюквенного морса для избавления от лишней жидкости.
При малом объеме свободной жидкости для выздоровления часто достаточно соблюдения данных правил. В более тяжелых случаях протокол вмешательств при скрытых и явных отеках определяется врачом.
[yvideo number=»KnFDEF19oRU»]
Профилактика
Возникновение состояния можно предотвратить. Для этого необходимо следовать здоровому образу жизни, своевременно лечить все хронические заболевания, проводить контроль веса и придерживаться алгоритма выявления скрытых отеков, представляющий собой комплекс определённых мероприятий. Основные правила профилактики:
- частая смена положения тела при сидячей работе, выполнение легкой зарядки каждые 1-1,5 часа;
- питание небольшими порциями 5-6 раз в день;
- сокращение объема употребления соли, тяжелых для пищеварения блюд;
- питье не менее 1,5 литров в сутки;
- отказ от вредных привычек;
- занятия спортом 2-3 раза в неделю.
Особенно тщательно правила следует соблюдать лицам, имеющим предрасположенность к патологии. Таким пациентам для раннего выявления скрытых и явных отеков следует регулярно проходить полное медицинское обследование.
Лечение отечности направлено на устранение основного заболевания, являющегося их причиной, или нормализацию питания, образа жизни. При следовании всем указаниям врача патология быстро устраняется. Во избежание появления рецидива следует соблюдать правила профилактики развития отеков.
[yvideo number=»DpEH3UJMIBw»]
Источник
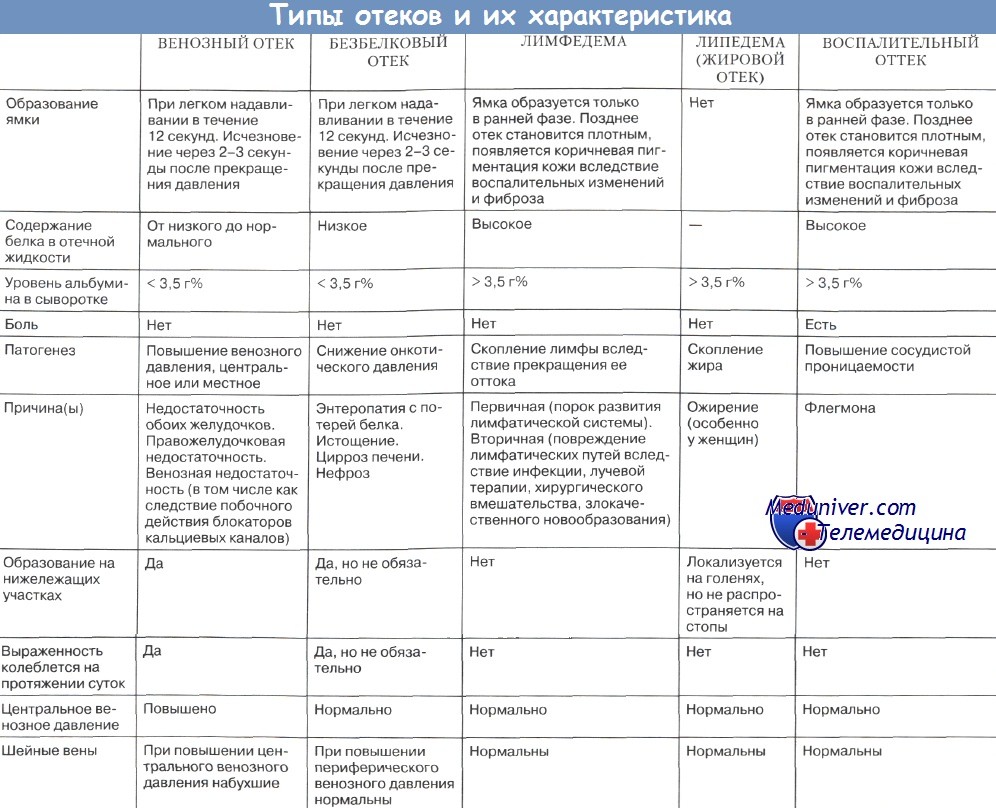
Выявление и исследование отеков. Воспалительный отекОтеки выявляются визуально, пальпаторно, измерением объема конечностей, их фрагментов и взвешиванием тела. О наличии отеков говорят одутловатость лица, отечность век, заплывшие глаза, увеличение в объеме всего тела или отдельных его частей. Особенно часто отеки локализуются на нижних конечностях. Отечность симметричных участков, частей тела свидетельствует о генерализованных отеках (сердечные, почечные, гипопротеинемические и др.). Асимметричные отеки характерны для локальных процессов — нарушение локального крово- и лимфообращения, трофики, а также для воспаления, травмы. Осматривая тело, надо обращать внимание на имеющиеся на коже отпечатки от складок одежды, обуви, ремня, пуговиц, резинок носков, постели. Отеки проявляются припухлостью, бледностью, цианотичностью или покраснением кожи. При значительных отеках кожа сильно растягивается, становится бледной, лоснящейся, возникают трещины, через которые сочится мутноватая, бледная отечная жидкость. Значительные отеки сглаживают естественные ямки и западения, костные выступы (например, лодыжки) «тонут» в мягких тканях, могут возникнуть рубцы растяжения на ногах и животе. При массивных отеках увеличивается живот за счет скопления жидкости в брюшной полости (асцит). Воспалительный отек чаще бывает асимметричным, более ограниченным, он сопровождается покраснением кожи, больку, повышением местной температуры. Любые отеки легче и значительнее проявляются там, где имеется рыхлая клетчатка: веки, лицо, половые органы, а также нижние конечности. Пальпаторно отеки выявляются или подтверждаются с помощью компрессии указательным или большим пальцем в местах, где под кожей и подкожной клетчаткой имеется плотная поверхность: тыл стопы и кисти, лодыжки, большеберцовые кости, крестец. Эту манипуляцию можно также выполнить в любом месте, где виден или подозревается отек тканей. При компрессии палец осторожно погружается в ткани до ощущения упора в твердую поверхность. После отнятия пальца, если нет отека, ткани моментально расправляются, если есть отек, то остается ямка на 1—2 минуты, затем она исчезает. При давних отеках кожа и подкожная клетчатка уплотняются и ямки может не быть. Отняв палец от кожи, необходимо сделать скользящее движение 1—2 пальцами над участком компрессии. Этот прием подтверждает наличие ямки и даже незначительное вдавливание и неровность, что бывает при незначительных отеках. Если при компрессии палец ощущает тестоватость, а ямка не видна или остается едва заметный след от давления, то это называется пастозностью, что свидетельствует о небольшой отечности тканей. В местах, где под кожей и мягкими тканями нет жесткого основания, отеки можно выявить захватом кожно-жировой складки и сдавливанием ее между пальцами. Длительно сохраняющиеся вмятины свидетельствуют об отеке тканей. Пальпаторно кожа при наличии отеков холодная, безболезненная. Лишь при воспалительном отеке она горячая на ощупь. Если визуально предполагается отек, а при компрессии пальцем ямка не образуется, то предполагается: Ложный отек бывает при микседеме и склеродермии. Видео методики определения отеков
— Также рекомендуем «Лимфатические узлы. Функции и оценка лимфатических узлов» Оглавление темы «Объективный осмотр пациента»: |
Источник
I. Определение прибавки в весе. Среднефизиологическая прибавка в весе к концу беременности не должна превышать 10-11 кг. В первой половине беременности прибавка в весе должна составлять 1/3 от всей прибавки (в среднем — 3 кг). Во второй половине беременности прибавка в весе должна составлять 2/3 от всей прибавки (в среднем — 6 кг). В третьем триместре беременности прибавка в весе за одну неделю не должна превышать 22 грамма на каждые 10 см роста беременной — или по 55 г на каждые 10 кг массы тела (в среднем — не более 350 г в неделю). При наличии прегестоза происходит увеличение массы тела более чем на 400-500 г в неделю. При наличии позднего гестоза происходит увеличение массы тела более чем на 1 кг в неделю.
II. Увеличение окружности голеностопного сустава — более чем на 1 см в неделю
III. Снижение суточного диуреза на фоне чрезмерной прибавки в массе тела —снижение диуреза до 150 мл в сутки. В тяжелых случаях производят катетеризацию мочевого пузыря и измеряют почасовой диурез.
IV. Увеличение ночного диуреза более 75 мл
V. Положительный симптом кольца — отечность пальцев рук, поэтому остается след от давления кольца, беременная с трудом снимает кольцо с пальца или вообще не может снять
VI. Проба Макклюра-Олдрича — вводится 0,2 мл физиологического раствора под кожу предплечья. В норме происходит рассасывание волдыря через 1 час. Если рассасывание волдыря происходит в течение 5-25 минут, то это свидетельствует в пользу наличия позднего гестоза (так как при позднем гестозе происходит повышение капиллярного давления, и имеется повышенная гидрофильность тканей, то происходит быстрое рассасывание физиологического раствора).
VII. Определение удельного электрического сопротивления крови. В норме оно составляет 160 Ом/смю При наличии скрытых отеков происходит снижение удельного электрического сопротивления крови до 146 Ом/см
VIII. Определение удельного веса крови. — при наличии скрытых отеков происходит увеличение удельного веса крови до 1062.
Диагностика лабильности сердечно-сосудистой системы — производится с 16-18 недели беременности.
I. Измерение АД на обеих руках — в норме АД= 120/80 мм рт. ст.
II. Особое значение имеет диастолическое давление, так как при развитии позднего гестоза происходит повышение диастолического давления. Соответственно, происходит уменьшение пульсового давления (это разность систолического и диастолического давления). Снижение уровня пульсового давления до 30 мм рт. ст. и менее свидетельствует о наличии у беременной позднего гестоза.
III. Измерение добавочного АД —это разница между случайным повышенным АД и основным АД, измеренным в покое. Добавочное АД более 10 мм рт. ст. свидетельствует о лабильности сердечно-сосудистой системы. А еще более значительное его увеличение свидетельствует о наличии у такой беременной позднего гестоза.
IV. Определение симметрии АД — асимметрия АД более 10 мм рт. ст. свидетельствует о наличии у такой беременной прегестоза (чем более выражен гестоз, тем больше асимметрия артериального давления)
V. Оценка среднего АД — это АД= (1 систолическое давление + 2 диастолических давления)/3. В норме среднее артериальное давление должно составлять 95 мм рт. ст. и менее (при нормальном АД) и не более 75 мм рт. ст. (при наличии артериальной гипотонии). Увеличение среднего артериального давления на 5 мм рт. ст. от исходного среднего АД свидетельствует о наличии у такой беременной склонности к артериальной гипертензии.
VI. Определение систоло-диастолического коэффициента — (он = систолическое АД/ диастолическое АД). В норме он составляет 1,5-1,6. При развитии прегестоза происходит снижение систоло-диастолического коэффициента, так как при этом происходит повышение диастолического давления.
VII. Тест с дозированной нагрузкой:
— измеряется исходное АД
— беременная делает 10 приседаний за 10 сек.
— снова измеряют АД.
Повышение АД более чем на 15 мм рт. ст. или асимметрия 10 мм рт. ст. свидетельствуют о наличии сосудистой дистонии.
Тест с поворотом тела:
— беременная лежит на левом боку в течение 5-15 минут
— через 5-15 минут измеряем АД
— затем – переворачивается на правый бок и сразу же измеряется АД
Повышение уровня АД на 20 мм рт. ст. и более свидетельствут о наличии прегестоза у данной беременной.
VIII. Измерение височного давления. В норме височное АД не превышает ½ АД на плечевой артерии. Височно-плечевой индекс в норме составляет 0,4-0,6. Увеличение височно-плечевого индекса свидетельствует о наличии регионарного вазоспазма у такой беременной.
IX. Динамическое исследование сосудов глазного дна — необходимо проводить в критические периоды:
1. на 20-22 неделе беременности
2. на 28-32 неделе
3. на 34-38 неделе беременности.
При развитии прегестоза и позднего гестоза происходит спазм артериол и расширение вен сетчатки.
Источник
При осмотре кожных покровов медицинская сестра обращает внимание на наличие отеков.
Отек – это скопление жидкости в тканях. Характерны для хронических заболеваний сердца и почек.
При наличии отеков у пациента необходимо обратить внимание на их локализацию, консистенцию, степень выраженности. В случае выраженной отечности контуры конечностей и суставов сглажены, кожа напряжена, прозрачна, иногда лопается и через трещины просачивается жидкость. Длительно не проходящие отеки вызывают трофические расстройства кожи: она утолщается, грубеет, становится неэластичной.
Отеки могут быть местные и общие.
Местные отеки обусловлены локальными процессами (сдавление вен, нарушение оттока лимфы). Иногда местные отеки возникают в результате аллергической реакции организма, чаще всего на лекарственные вещества, продукты питания, укусы насекомых. Возможны и отеки воспалительного происхождения, основными симптомами которых являются гиперемия кожных покровов, боль, жар.
Общие отеки могут появляться у пациентов с заболеваниями сердца, почек, нарушением питания (кахексия).
Отеки определяются:
· путем надавливания пальцем на кожу: если они имеются, в месте надавливания остается ямка, которая длительное время не исчезает;
· подсчетом водного баланса (ведется учет выпитой жидкости и количества выделенной мочи) Суточный водный баланс – это соотношение между количеством выделенной жидкости из организма и количеством введенной жидкости в течение суток.Учитывается жидкость, содержащаяся во фруктах (условно фрукты и овощи считаются продуктами на 100% состоящими из воды и т.о. количество жидкости, получаемой с ними, определяется их массой), первые блюда (одна тарелка супа – 400-450 мл, из них ½ жидкая часть, ½ густая часть), третьи блюда – 100% жидкость и считаются парентерально введенные растворы. Для учета выпитой больным воды утром ему дается графин с водой, из которого пьет воду только он.
· при взвешивании пациента (в случае скопления жидкости в организме резко увеличивается масса тела);
В зависимости от локализации отека различают:
· гидроторакс (скопление жидкости в плевральной полости);
· гидроперикард (скопление жидкости в полости перикарда);
· асцит (скопление жидкости в брюшной полости);
· анасарку (общий отек туловища).
При хронических заболеваниях сердечно-сосудистой системы отеки появляются обычно к концу дня. Если пациент ходит (вертикальное положение туловища), отеки локализуются на нижних конечностях, при постельном режиме – в области поясницы.
Суточный диурез – количество мочи, выделенное пациентом в течение суток. Суточный диурез у взрослых колеблется от 800мл до 2000мл и зависит от возраста, температуры и влажности окружающей среды, условий питания, физических нагрузок и других факторов и должен составлять 75-80% от количества введенной жидкости, 20-25% жидкости выводится с потом, дыханием и стулом. В среднем суточный диурез здорового человека примерно 1500мл, дневной диурез примерно в 2 раза больше ночного. Суточную мочу собирают в отдельную посуду. Измеряют количество мочи после каждого мочеиспускания в течение суток. Измерение диуреза осуществляется следующим образом: после опорожнения мочевого пузыря с 6 часов утра в течение суток пациент собирает мочу в градуированный сосуд.
Источник
