Водянка беременных и отеки

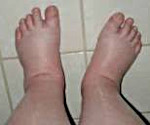
Водянка беременных – одно из проявлений позднего токсикоза, характеризующееся скоплением жидкости в мягких тканях при отсутствии протеинурии и артериальной гипертензии. Основными симптомами данного состояния являются стойкие отеки, ухудшение общего самочувствия, нарушение работы сердечно-сосудистой системы. Клиническая диагностика водянки беременных заключается в объективном осмотре женщины, контроле над прибавкой массы тела. Дополнительно используются лабораторные анализы, УЗИ. Лечение водянки беременных проводится в амбулаторных условиях с назначением медикаментозной терапии. В тяжелых случаях показана госпитализация.
Общие сведения
Водянка беременных – форма ОПГ-гестоза, развивающаяся вследствие нарушения водно-солевого баланса. При этом наблюдается повышение проницаемости сосудистых стенок и выход плазмы в межклеточное пространство. Как следствие, нарушаются реологические характеристики крови, отмечается повышение гематокрита, гемоглобина. Такие изменения при водянке беременных ведут к расстройству маточно-плацентарного кровообращения и нередко провоцируют хроническую гипоксию плода. Примерно в 25% случаев данная акушерская патология приводит к развитию нефропатии беременных. Диагностируется водянка беременных преимущественно при многоплодии, первые признаки обычно возникают в сроке 27-30 недель. Прогноз при данном диагнозе для матери и плода благоприятный.
Водянка беременных
Причины водянки беременных
Этиопатогенез водянки беременных до конца не изучен. Специалисты связывают происходящие в организме женщины изменения с нарушением нейроэндокринной регуляции, вследствие чего наблюдается расстройство кровообращения в капиллярной и прекапиллярной сети на фоне водно-солевого дисбаланса. В результате крово- и лимфоотток при водянке беременных замедляются, сосудистая стенка становится более проницаемой, возникают отеки. Таким образом, нарушение метаболизма является основной причиной данной формы ОПГ-гестоза. Наиболее склонны к развитию водянки беременных пациентки, страдающие избыточным весом, так как в этом случае изначально присутствует расстройство обменных процессов.
Водянка беременных зачастую возникает на фоне других экстрагенитальных патологий: артериальной гипертензии, сахарного диабета, эндокринопатий, заболеваний почек, легких. В группу риска также входят женщины, страдающие пороками сердца (при наличии анемии). Водянка беременных чаще диагностируется у пациенток с отягощенным анамнезом, если предыдущие вынашивания плода также сопровождались гестозами. Факторами, способствующими развитию водянки беременных, являются возраст матери младше 18 или старше 30 лет, наличие внутриутробной задержки плода, резус-конфликта. Не стоит исключать влияние негативных условий труда и пагубных привычек.
Классификация водянки беременных
Водянка беременных проявляется отёчностью мягких тканей вследствие скопления жидкости. Специалисты выделяют три стадии заболевания в зависимости от локализации и выраженности патологических симптомов:
- 0 – отечность отсутствует, на данном этапе водянка беременных носит скрытый характер, заподозрить ее можно только по снижению диуреза и быстрому увеличению массы тела.
- I – патология сопровождается незначительными отеками на нижних конечностях – стопах и голенях.
- II – отеки при водянке беременных распространяются на ноги и руки, иногда отмечается скопление свободной жидкости в зоне передней брюшной стенки.
- III – диагностируется анасарка (отечность всего тела), распространяющаяся абсолютно на все анатомические структуры, включая лицо.
Точно установить стадию развития водянки беременных может только акушер-гинеколог, сопоставив выявленные патологические симптомы с результатами лабораторных и инструментальных исследований, данными объективного осмотра.
Симптомы водянки беременных
Водянка беременных обычно возникает во второй половине гестации, клиническая картина зависит от степени прогрессирования болезни. На начальных этапах отмечается незначительная отечность конечностей, на запущенных стадиях отеки распространяются на все тело. Характерный признак водянки беременных – стремительное увеличение массы тела (более 300 г в неделю). При этом женщина ощущает жажду. Из-за задержки жидкости в организме позывы к мочеиспусканию становятся гораздо реже обычного. Общее состояние пациентки при водянке беременных удовлетворительное. Может присутствовать тахипноэ, тахикардия, повышенная утомляемость.
Кожа женщин, страдающих водянкой беременных, имеет глянцевый оттенок, что дает возможность визуально отличить данную патологию от проблем с почками. В последнем случае дерма будет бледной, при наличии заболеваний сердца – синюшной. Также при водянке беременных возникает симптом кольца – украшение начинает плотно прилегать к пальцу, его трудно снять, а порой даже прокрутить. Свидетельствовать о наличии отеков способна и обувь, больная предъявляет жалобы на то, что ранее удобные туфли или сапоги становятся тесными, не застегиваются, сдавливают конечности.
Диагностика водянки беременных
Заподозрить развитие водянки беременных можно путем постоянного контроля над весом женщины. В норме недельная прибавка составляет 300 г, при данном заболевании этот показатель увеличивается до 400-700 г. Также показано отслеживание суточного диуреза. При водянке беременных наблюдается учащение ночного мочеиспускания, при этом объем выделений будет на 75 мл больше, чем обычно. Однако суточный диурез постоянно уменьшается. Такой признак является характерным именно для водянки беременных. При лабораторном исследовании мочи протеинурия не выявляется.
При водянке беременных женщинам назначают общий анализ крови. О наличии патологии свидетельствует повышение гемоглобина и уровня хлоридов, гипопротеинемия. В ходе диагностики водянки беременных проводится проба Мак-Клюра-Олдрича (выполняется внутрикожная инъекция 0,2 мл физраствора). Образовавшийся пузырь в норме рассасывается через 45-60 минут, при наличии патологии этот период составляет всего 15-20 минут. Из инструментальных методов при водянке беременных используется УЗИ. С его помощью удается обнаружить свободную жидкость в брюшной полости.
Лечение водянки беременных
Больные с водянкой беременных 0 и I стадии наблюдаются в амбулаторных условиях. Пациенткам показано строгое соблюдение питьевого режима, сбалансированное питание. Суточный объем потребляемой жидкости не должен превышать 1 л. Также при водянке беременных нужно ограничить количество соли до 3-4 г в день. В меню следует включить белковую пищу: мясо, рыбу, творог. Обязательным является присутствие свежих фруктов и овощей в ежедневном рационе. Кроме того, женщина, страдающая водянкой беременных, должна больше отдыхать.
Водянка беременных предполагает медикаментозное лечение. Назначаются седативные препараты, спазмолитики, десенсибилизирующие средства. Прием диуретиков при водянке беременных не рекомендуется, так как данные препараты способствуют выходу плазмы из кровеносного русла, что может способствовать усугублению отеков. При II-III стадии болезни ведение беременности продолжают в условиях стационара. Пациенткам также назначается консервативное лечение и постельный режим.
Прогноз и профилактика водянки беременных
Прогноз при водянке беременных благоприятный. Своевременно оказанная медицинская помощь и соблюдение предписаний врача позволяют доносить плод до 38-40 недель гестации и родить здорового младенца. Начинать профилактику водянки беременных следует еще на ранних этапах вынашивания. Прежде всего, следует определить, принадлежит ли женщина к группе риска по развитию данной патологии. Абсолютно всем пациенткам для предупреждения водянки беременных следует придерживаться сбалансированного питания, меню должно включать белковую пищу, овощи и фрукты.
Профилактика водянки беременных предполагает соблюдение режима труда и отдыха. Спать женщине нужно не менее 10 часов в сутки, обязателен дневной отдых на протяжении 60 минут. Следует придерживаться активного образа жизни – заниматься плаванием, ходьбой, гимнастикой, если для них нет противопоказаний. Больным, которые принадлежат к группе риска по развитию водянки беременных, назначаются препараты, способствующие восстановлению свойств клеточных мембран.
Источник
Водянка беременных проявляется многочисленными отеками на теле женщины и возникает чаще на поздних сроках беременности (второй-третий триместр). Она отличается от обычной отечности, которая наблюдается утром и исчезает в течение дня. Чрезмерное накопление жидкости в организме будущей мамы может спровоцировать преждевременные роды или невынашивание беременности.
Водянка беременных – опасный симптом
Причины водянки беременных
Основная причина проблемы во время беременности и на ранних сроках, и на поздних – нарушение водно-солевого баланса в организме женщины. Спровоцировать патологию может также резкое изменение гормонального фона во время вынашивания ребенка.
Другие причины развития водянки:
- хронические заболевания легких;
- сахарный диабет;
- гипертония;
- нарушения работоспособности мочевыделительной системы, в частности пиелонефрит;
- гипертоническая болезнь.
Риск появления признаков отечности возрастает у женщин, ведущих малоподвижный образ жизни и потребляющих большое количество соленых продуктов. Соль задерживает жидкость в организме. Также предрасполагающими к водянке факторами являются низкий социальный уровень женщины, тяжелые условия труда, многоплодная беременность.
Симптомы водянки
Основные симптомы нарушения у беременных – значительная прибавка в весе и отекание конечностей, особенно в области голеней и стоп. По мере прогрессирования отечность распространяется на верхнюю часть ноги – колено, бедро, ягодицы.
Не во всех случаях водянка у беременных сопровождается ярко выраженными признаками. В некоторых ситуациях заподозрить проблему можно только по стремительному набору веса. При этом отечность может отсутствовать, а показатели АД и уровень белка в моче будут в норме.
Прогрессирующие формы водянки дополняются другими симптомами:
- ощущение жажды;
- уменьшение количества мочеиспусканий;
- нарушение сердечного ритма;
- одышка;
- побледнение кожи.
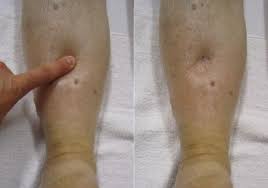
Отличительный признак водянки – сохранение ямочки при надавливании на кожу ног. Скрытые формы заболевания опасны тем, что на фоне нормального самочувствия женщина не обращается к врачу своевременно. Серьезное осложнение – нефропатия с характерными признаками позднего токсикоза.
Стадии
Выделяют несколько стадий нарушения:
- 0 – отечность не выражена или имеет скрытый характер, нарушение диагностируется только по значительному набору массы тела;
- 1 – проблема проявляется незначительными отеками голеней и стоп;
- 2 – отеки визуализируются на ногах и руках, реже – на туловище;
- 3 – отеки распространяются и на лицо.
В точности определить стадию водянки у беременных может врач-гинеколог. Для постановки диагноза врач проводит визуальный осмотр пациентки и назначает ей комплекс лабораторных анализов.
И на ранних, и на поздних сроках стоит внимательно следить за весом
Диагностика
Диагностика проблемы включает в себя:
- Измерение массы тела беременной каждую неделю. В норме женщина набирает 350 г за каждые семь дней. При водянке данный показатель превышает 400–500 г.
- Расчет суточного диуреза в течение трех дней. При заболевании суточный диурез будет снижен на 50–100 мл, а ночной увеличен на 70 и более мл.
- Пробу по Мак-Клюру – Олдричу. В нормальном состоянии волдырь после процедуры должен полностью рассосаться через 5–15 минут.
- Измерение плотности крови. Показатель повышается до 1060–1062 единиц при водянке.
В дополнение к лабораторным анализам беременным при отечности назначается УЗИ брюшной полости. При патологии визуализируется гипопротеинемия с повышенным содержанием фторидов.
Лечение
Лечение водянки в период беременности проводится комплексно и включает в себя прием медикаментов и соблюдение специальной диеты. Осложненные эклампсией формы патологии требуют терапии в стационаре. При незначительной отечности будущей маме будет необходимо еженедельно сдавать необходимые анализы для контроля своего состояния.
Для скорейшего вывода лишней жидкости из организма и купирования симптоматики нарушения пациенткам назначаются:
- седативные средства;
- спазмолитики;
- диуретики;
- препараты, укрепляющие стенки сосудов.
Из диуретиков женщинам в положении назначают хлорид аммония и гипотиазид по 20–50 мг в день. Препараты данной фармакологической группы вызывают недостаток калия в организме. Поэтому во время лечения беременным необходимо потреблять больше сухофруктов и печеного картофеля.
При незначительной выраженности отечности вместо медикаментов будущим мамам назначают средства народной медицины с мочегонным действием: отвар листьев брусники, почек березы. Эффективны в борьбе с признаками водянки лекарства на основе цветов василька и полевого хвоща. Женщинам в положении следует отказаться от натуральных средств, в состав которых входят можжевельник и петрушка: продукты могут стать причиной невынашивания беременности.
Список безопасных седативных лекарств во время вынашивания плода:
- Персен – нормализует сон и блокирует повышенную тревожность;
- Магне В6 – предупреждает дефицит магния в организме во время беременности;
- Нотта – эффективно справляется с признаками нервного перенапряжения.
Для улучшения кровоснабжения сосудов будущим мамам назначают но-шпу или эуфиллин. Терапия подкрепляется приемом средств, содержащих витамин Е и липоевую кислоту.
Для борьбы с отечностью женщине необходимо внести коррективы в свой рацион. При выраженных признаках нарушения соль из меню исключают полностью или минимизируют ее потребление. Количество выпиваемой жидкости сокращают до 3–4 стаканов в сутки. К списку рекомендованных напитков относят клюквенный морс, зеленый чай, минеральную воду.
Рекомендуемые продукты для снятия отечности:
- кисломолочные изделия;
- свежие фрукты;
- зеленые овощи;
- мясо индейки, курицы, кролика;
- рыба;
- крупы.
Запрещенные продукты:
- колбасы;
- консервация;
- соления;
- полуфабрикаты;
- соленая рыба;
- кондитерские изделия;
- шоколад.
По рекомендации гинеколога могут проводиться разгрузочные дни, например на яблоках или кефире.
Последствия и прогноз
Водянка беременных успешно лечится при вовремя принятых мерах и грамотно проведенной терапии. Соблюдение предписаний врача и нормализация образа жизни позволит доносить ребенка до положенных 38–40 недель. Отсутствие своевременной медицинской помощи может вызвать отслоение плаценты. Другое опасное последствие заболевания – преждевременные роды и внутриутробная гибель плода.
Для профилактики водянки беременных нужно правильно питаться и наблюдаться у врача
Профилактика водянки на ранних сроках беременности поможет предотвратить проблему. Женщине необходимо знать, относится ли она к группе риска по развитию заболевания. При наличии предрасполагающих факторов беременной будет необходимо еженедельно посещать гинеколога и принимать препараты, восстанавливающие клеточные мембраны. Всем беременным следует придерживаться следующих профилактических мероприятий: включать в меню белковую пищу, уменьшить потребление соли, отдыхать не менее 10 часов в сутки. Избежать водянки позволит активный образ жизни и занятия подходящими во время беременности видами спорта (ходьба, плаванье, йога).
Читайте в следующей статье: лечение гестоза при беременности
Источник
Водянка беременных – это образование обширных отеков по всему телу, одна из наиболее распространенных форм позднего токсикоза. Патологическое состояние развивается во второй половине беременности, ближе к сроку родов. Водянку следует отличать от обычной отечности, которая возникает сразу после утреннего пробуждения и не представляет опасности.
Значительное скопление жидкости в тканях и постоянные упорные отеки являются патологией, которая может привести к дальнейшему усугублению позднего токсикоза.
Почему возникает водянка?

Патогенез водянки беременных еще мало изучен, но известно, что этому состоянию более подвержены женщины, которые страдают сердечно-сосудистыми заболеваниями или повышенным артериальным давлением.
Среди других факторов, которые провоцируют возникновение отеков, можно выделить следующие:
- нарушения водно-солевого обмена;
- повышенная проницаемость капилляров;
- патологии печени или почек;
- склонность к набору лишнего веса;
- вынашивание крупного плода или многоплодной беременности;
- возраст матери старше 35 лет.
Вследствие одной или совокупности причин происходит задержка жидкости в организме. Если женщина страдает заболеваниями сердца или сосудов, могут возникнуть застойные процессы в легких, увеличение печени, ухудшение работы почек. В иных случаях изменений в работе внутренних органов не наблюдается.
Течение водянки носит затяжной характер: отеки могут уменьшаться и появляться вновь. Их уменьшению способствует соблюдение постельного режима и специальной диеты, но при переходе к обычному образу жизни, состояние ухудшается.
Признаки патологии
Первые симптомы развития водянки во время беременности, которые обычно настораживают врача, это резкая прибавка в весе и появление отеков.
При водянке 1 степени отеки заметны в области стоп и голеней. При прогрессировании патологии отеки захватывают бедра, переднюю стенку живота и постепенно распространяются на туловище и лицо.
В норме прибавка веса во второй половине гестации не должна превышать 250-300 г в неделю. Если эти показатели выше (500 г и более), есть все основания для диагностирования водянки.
Однако, не во всех случаях у пациентки наблюдается ярко выраженная отечность. Иногда заподозрить водянку можно только на основании чрезмерного повышения массы тела. При этом артериальное давление может соответствовать норме, а белок в моче отсутствовать. В этом случае речь ведут о наличии скрытых отеков. В целом диагностирование водянки беременных не вызывает сложности.
В ходе диагностики учитывают суточный объем мочи. Проводят пробу по Мак-Клюру Олдричу на определение времени рассасывания образовавшегося в ходе пробы волдыря.
При прогрессировании данного состояния отмечают следующие его признаки:
- снижение частоты мочеиспускания;
- сохранение «ямки» на коже при надавливании пальцем;
- симптом «кольца» или «тесной обуви», которые внезапно становятся малы;
- бледность кожных покровов;
- чувство тяжести в ногах;
- одышка, учащенное сердцебиение;
- повышенное чувство жажды;
- сильная утомляемость и слабость.
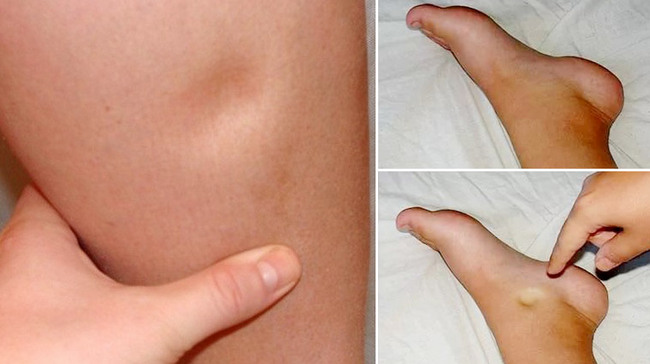
Один из признаков водянки — сохранение «ямки» на коже при надавливании пальцем
В ряде случаев опасность заключается в том, что в целом беременная может чувствовать себя удовлетворительно, не подозревая о том, что ее самочувствие и здоровье будущего ребенка находятся в опасности.
Однако, при игнорировании первых симптомов патологии, водянка может перейти в следующие стадии позднего токсикоза – нефропатию и эклампсию, которые несут реальную угрозу жизни, как младенца, так и матери.
Потенциальная опасность для плода
Во время беременности обязательными мерами являются сдача анализов мочи для исключения наличия в ней белка, измерение артериального давления при каждом посещении гинеколога и контрольное взвешивание. Для более точных показателей необходимо измерять вес в одной и той же одежде.
Сами отеки не представляют серьезной опасности для внутриутробного развития плода, но последствия водянки могут быть плачевными при дальнейшем усугублении признаков позднего токсикоза. Стремительное распространение отечности по всему телу, в том числе в области шеи и на лице, появление большого количества белка в моче и скачки артериального давления – грозные признаки перехода водянки в более опасные формы гестоза.
Риск развития нефропатии составляет примерно 25 % от всех беременных, у которых были выявлены отеки различной степени выраженности. Симптомы полностью исчезают после родов даже без лечения.
Тяжелое состояние матери (высокое артериальное давление, нарушения работы печени, судороги) не может не отразиться на состоянии будущего ребенка. Наиболее опасное осложнение – это гибель плода в результате недостаточного снабжения кислородом и питательными веществами. Существует определенный риск отслойки плаценты, возникновения кровотечения и преждевременных родов.
Если ребенок рождается живым, в дальнейшем он более тяжело переносит различные заболевания, может отставать в физическом и психическом развитии, иметь неврологические проблемы.
Лечение
Лечение водянки беременных предусматривает выявление патологий сердца, печени и почек, которые могут провоцировать появление отечности, медикаментозную терапию, направленную на уменьшение скопившейся жидкости в организме и соблюдение специальной диеты. При незначительных отеках, локализующихся в области стоп и голеней, госпитализация не требуется. Беременная проходит лечение в домашних условиях, периодически посещая врача для контроля за весом, показателями анализа мочи и артериального давления.
При резком распространении отеков по всему телу, их появлении в области половых органов, поясницы, лица, век, пациентка должна быть помещена в стационар для лечения и проведения профилактических мер, которые позволят не допустить перехода состояния в более тяжелые формы гестоза.
Медикаментозная терапия включает следующие группы препаратов:
- диуретики (гипотиазид, хлорид аммония);
- седативные средства;
- спазмолитические препараты;
- средства для укрепления стенок сосудов.
Большинство мочегонных средств противопоказаны будущим матерям или могут быть назначены в исключительных случах. Дозировку и длительность их приема определяет лечащий врач, учитывая индивидуальные особенности беременной. Самолечение в таких случаях может быть опасно.
Диуретики
Из диуретиков показаны 10 % раствор хлорида аммония или гипотиазид – 20-50 мг в день в течение 3-4 дней. Следует учитывать тот факт, что прием диуретиков вызывает дефицит калия. Чтобы восполнить его потерю, необходим прием препаратов калия и включение в диету продуктов, богатых этим элементом (курага, инжир, печеный картофель).
При отечности почечного и сердечного происхождения разрешен прием препаратов растительного происхождения – листьев и почек березы, листа брусники. Также возможно назначение травяных сборов, в состав которых входят цветы василька и трава полевого хвоща.
Некоторые растительные препараты, обладающие мочегонным действием, противопоказаны при беременности. Так, плоды можжевельника могут вызывать сокращения матки и увеличивать риск выкидыша, а плоды петрушки повышать тонус матки.
Другие медикаментозные средства
Во время лечения водянки назначают безопасные седативные средства, среди которых можно выделить:
- Персен – входящие в состав экстракты мелиссы, мяты и валерианы, помогают справиться с повышенной тревожностью, нормализовать сон.
- Ново-Пассит – растительный препарат, включающий хмель, зверобой, мяту, валериану.
- Магне В6 – ликвидирует дефицит магния, снижает проявления повышенной утомляемости и тревожности.
- Нотта – гомеопатические капли для снятия симптомов эмоционального перенапряжения.

Седативные средства
Для улучшения кровоснабжения тканей и снятия спазмов сосудов и мышц назначают спазмолитики Но-Шпа, Эуфиллин. Большое значение имеет укрепление стенок сосудов. Для этой цели назначают витамин Е и липоевую кислоту.
Одним из средств, которое часто применяют при патологической отечности, является почечный чай. Он будет особенно эффективен в тех случаях, когда противопоказаны мочегонные средства.
Почечный чай содержит ортосифон тычиночный. Приобрести чай можно в аптеке. Для приготовления настоя столовую ложку россыпи растения заливают стаканом воды, кипятят на медленном огне в течение 15-20 минут, настаивают и процеживают.
Приготовленный отвар принимают до еды по четверти стакана 3-4 раза в сутки. Длительность лечения зависит от состояния беременной женщины и может составлять от 3 до 8 недель.
Для поддержки нормальной работы почек может быть назначен препарат на основе растительных компонентов – Канефрон. В его состав входят розмарин, любисток и золототысячник, которые благотворно влияют на состояние мочевыводительной системы и препятствуют образованию отечности.
Правильное питание
Главное изменение, которое должна внести будущая мама в свой рацион – это свести к минимуму, а при сильных отеках и вовсе исключить употребление соли. Некоторые диетологи советуют заменить обычную поваренную соль морской. Количество выпиваемой жидкости в это время тоже должно быть ограничено до 3-4 стаканов в день.
Рекомендованы негазированные минеральные воды, зеленый чай, клюквенный и брусничный морсы. Употребление крепкого чая или кофе крайне нежелательно, поскольку эти напитки повышают тонус сосудов и поднимают артериальное давления.
В первую очередь рекомендована пища, богатая углеводами. В суточное питание необходимо включать кисломолочные продукты, творог, мясо курицы или индейки, морскую рыбу, каши. В меню обязательно должны быть свежие овощи и фрукты. По согласованию с врачом могут проводится разгрузочные дни (например, на яблочной диете).
Из рациона следует исключить острые, соленые и сладкие продукты, употребление которых способствует усилению жажды и, как следствие, увеличенному приему жидкости. К таким продуктам относятся:
- колбасы, сосиски и другие копчености;
- полуфабрикаты и фастфуд;
- мясные и рыбные консервы;
- соленья и маринады;
- селедка;
- сдобные изделия и все виды сладостей.
Для заправки салатов лучше использовать различные растительные масла, чем острые соусы или майонезы. Женщина должна питаться небольшими порциями, не реже 4-5 раз в сутки. Предпочтение нужно отдавать пище приготовленной на пару, от жареных блюд лучше отказаться полностью.
Профилактика водянки у беременных
Для того, чтобы снизить вероятность появления отеков, необходимо соблюдать следующие правила:
- Носить удобную обувь на низком каблуке.
- В течение дня регулярно принимать горизонтальное положение, подняв при этом ноги.
- По нескольку раз в день на 5-10 минут «помогать» почкам работать, принимая коленно-локтевое положение.
- Чаще менять положение тела во время сидения.
- Спать не менее 9-10 часов в сутки.
- Вести учет соотношения объема принятой жидкости и выделенной мочи.
- Регулярно сдавать анализ мочи, чтобы исключить наличие белка.
- Исключить чрезмерные физические нагрузки и поднятие тяжестей.
- Не допускать критического повышения массы тела.
- Проводить больше времени на свежем воздухе.
Внимательное отношение к своему здоровью, соблюдение диеты и предписаний врача помогает снизить отечность и препятствует переходу водянки в более тяжелые формы позднего токсикоза.
Источник
