Вич отеки под глазами
Е. Нурмухаметова
Ye.Nurmukhametova
Вмире вирусом иммунодефицита (ВИЧ) инфицировано более 30 млн человек. У 70-80% этих пациентов рано или поздно развиваются ВИЧ-ассоциированные поражения глаз. В статье рассматриваются основные клинические проявления наиболее распространенных глазных проявлений ВИЧ-инфекции и подходы к их лечению.
Поражение вспомогательных органов глаза
К вспомогательным органам глаза относятся веки, конъюнктива и слезный аппарат. Наиболее часто эти структуры поражает вирус опоясывающего герпеса (herpes zoster), саркома Капоши, контагиозный моллюск; встречается также конъюнктивальная микроваскулопатия.
Herpes zoster представляет собой везикулобуллезный дерматит, вызванный вирусом опоясывающего герпеса. Инфекция поражает глазную ветвь тройничного нерва, поэтому пациенты жалуются на интенсивную боль. Данная патология встречается у 5-15% ВИЧ-инфицированных больных, чаще у лиц моложе 50 лет. Могут также развиваться кератит, склерит, увеит, ретинит и энцефалит. Лечение заключается во внутривенном введении ацикловира (10 мг/кг 3 раза в день в течение 7 дней) с переходом на поддерживающую терапию (800 мг 3-5 раз в день рer оs). Возможно также использование фамцикловира (500 мг 3 раза в день). При неэффективности указанных препаратов рекомендуется внутривенное введение фоскарнета.
Саркома Капоши — высоковаскуляризированная безболезненная мезенхимальная опухоль, поражающая кожу и слизистые оболочки примерно у 25% ВИЧ-позитивных пациентов. У 20% таких пациентов выявляется бессимптомная саркома Капоши век или конъюнктивы, которая может иметь сходство с халазионом или субконъюнктивальным кровоизлиянием соответственно.
При саркоме Капоши эффективно облучение, хирургическое иссечение (при локализации опухоли на веках часто осложняется кровотечением), локальная криотерапия и внутриопухолевое введение винбластина. При распространенной саркоме Капоши показана системная химиотерапия.
Контагиозный моллюск — высококонтагиозный дерматит, вызываемый поксвирусами. На коже и слизистых оболочках появляются множественные безболезненные элементы небольшого размера с пупковидным вдавлением. У ВИЧ-инфицированных пациентов элементы крупнее, более многочисленные и быстрорастущие. Примерно у 5% таких больных отмечается поражение век. Сопутствующие фолликулярный конъюнктивит и поверхностный кератит для ВИЧ-инфицированных лиц нехарактерны. Лечение включает криотерапию, выскабливание, иссечение.
Конъюнктивальная микроваскулопатия
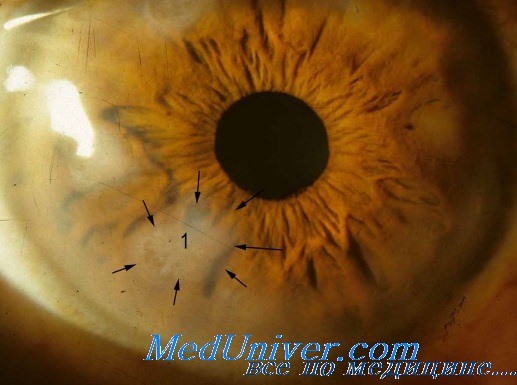
У 70-80% ВИЧ-позитивных пациентов отмечаются изменения микрососудов конъюнктивы, включающие расширение и сужение сосудов, образование микроаневризм. Эти изменения, лучше всего видимые при помощи щелевой лампы, коррелируют с появлением микроангиопатии сетчатки. В качестве причин данной патологии рассматривают повышенную вязкость плазмы, отложение в эндотелии иммунных комплексов и непосредственное поражение его ВИЧ. Лечение не показано.
Поражение переднего отдела глаза
Передний отдел глаза включает роговицу, переднюю камеру и радужку. Поражение переднего отдела встречается более чем у половины ВИЧ-инфицированных пациентов. Наиболее распространены сухой кератоконъюнктивит, инфекционный кератит и иридоциклит. При этом отмечаются боль, повышение чувствительности к свету и снижение остроты зрения.
Сухой кератоконъюнктивит отмечается у 10-20 % пациентов с ВИЧ-инфекцией, обычно на поздних стадиях заболевания. Возможно, в основе этой патологии лежит ВИЧ-индуцированное воспаление и разрушение слезных желез. Симптоматическая терапия заключается в использовании искусственных слез и специальных мазей.
Инфекционный кератит
Инфекционные поражения роговицы встречаются сравнительно редко (менее чем у 5% пациентов), но они могут приводить к стойкой потере зрения. Наиболее частая причина кератита — вирусы опоясывающего и простого герпеса. Заболевание характеризуется снижением чувствительности роговицы и повышением внутриглазного давления. Поражение кожи может быть незначительным или отсутствовать. Вирусный кератит у ВИЧ-инфицированных пациентов отличается склонностью к частому рецидивированию и сравнительной резистентностью к терапии. Лечение кератита, вызванного вирусом опоясывающего герпеса, сходно с таковым при глазном зостере; при кератите, связанном с вирусом простого герпеса, обычно эффективны более низкие дозы ацикловира, принимаемого per os (по 400 мг 5 раз в день) или фамцикловира (по 125 — 500 мг 3 раза в день). Терапия обычно длительная.
Бактериальные и грибковые поражения роговицы у ВИЧ-инфицированных больных отличаются более тяжелым течением. Для подбора лечения необходимо производить окрашивание по Граму и культуральные исследования.
Микроспоридия — облигатный внутриклеточный паразит, вызывающий у ВИЧ-позитивных пациентов гастроэнтериты, синуситы и пневмониты. Глазной микроспоридиоз встречается редко, однако может стать причиной развития точечной поверхностной кератопатии, сопровождающейся сосочковым конъюнктивитом. Микроспоридии очень сложно культивировать, но их можно выявить в эпителиальных клетках роговицы и конъюнктивы при помощи окрашивания по Гимзе или Masson. Для лечения используется итраконазол, албендазол per os и фумагиллин местно.
Иридоциклит достаточно распространен среди ВИЧ-инфицированных больных. Обычно он сопровождается ретинитом, вызванным цитомегаловирусом или вирусом опоясывающего герпеса. Выраженное воспаление передней камеры глаза нехарактерно, но может наблюдаться при токсоплазмозном и сифилитическом ретинохориоидите или редких формах бактериальных и грибковых ретинитов. Иридоциклиты могут также быть обусловлены препаратами, применяемыми для лечения оппортунистических инфекций у ВИЧ-инфицированных (рифабутин, цидофовир). И, наконец, иридоциклит может быть одним из проявлений аутоиммунного и эндогенного увеита (например, при синдроме Рейтера). Выявление иридоциклита требует применения щелевой лампы с высоким разрешением. Лечение должно быть специфично по отношению к возбудителю. Если предполагается, что в основе патологии лежит токсичность препарата, применяемого против ВИЧ, доза последнего должна быть снижена или его применение прекращено. Местное применение капель, содержащих кортикостероиды, часто оказывается эффективным, однако их назначение требует осторожности и при инфекционной природе поражения глаз обязательного сопровождения антибиотикотерапией.
Поражение заднего отдела глаза
Задний отдел глаза включает сетчатку, сосудистую оболочку, диск зрительного нерва. К типичным симптомам относятся плавающие пятна, фотопсия, дефекты поля зрения и снижение остроты зрения. Слабая реакция зрачка на свет убедительно свидетельствует о распространенном вовлечении в процесс поражения сетчатки или зрительного нерва, поэтому каждый больной с потерей зрения должен быть обследован с целью выявления такого дефекта. Диагноз устанавливают при исследовании глазного дна с использованием прямой или непрямой офтальмоскопии.
Микроангиопатия сетчатки отмечается у 50-70% ВИЧ-инфицированных пациентов. К наиболее характерным проявлениям относятся «ватообразные экссудаты», кровоизлияния в сетчатку, микроаневризмы сосудов сетчатки. Частота этих изменений возрастает при количестве CD4+-лимфоцитов менее 100 клеток в 1 мл. ВИЧ-ассоциированная микроангиопатия обычно протекает бессимптомно и является транзиторной, однако в некоторых случаях может способствовать развитию атрофии зрительного нерва с утратой цветового зрения, контрастной чувствительности и появлением дефектов полей зрения.
Инфекционный ретинит
Цитомегаловирусный ретинит возникает у 30-40% ВИЧ-инфицированных пациентов в развитых странах, обычно при количестве CD4+- лимфоцитов ниже 100 клеток в 1 мл. Пациенты жалуются на появление плавающих пятен, фотопсию, выпадение поля зрения и пелену перед глазами. В классических случаях исследование передней камеры глаза и стекловидного тела обнаруживает незначительное воспаление; на глазном дне выявляются белые включения и кровоизлияния. Зрительный нерв поражается в 5% случаев. Необходимо отметить, что применение антиретровирусной терапии привело к снижению распространенности цитомегаловирусного ретинита и в ряде случаев к изменению его течения, т.е. к снижению выраженности воспаления и самопроизвольному излечиванию при отсутствии специфической антицитомегаловирусной терапии.
В лечении цитомегаловирусного ретинита используются различные препараты (ганцикловир, фоскарнет, цидофовир) и различные способы их введения (перорально, внутривенно, в стекловидное тело), что определяется локализацией и выраженностью заболевания, возможными побочными проявлениями и эффективностью предшествующего лечения.
Ретинит, вызванный вирусом опоясывающего герпеса, занимает второе место среди причин некротического ретинита у ВИЧ-позитивных пациентов (1-4%). Изменения, выявляемые на глазном дне, сходны с таковыми при цитомегаловирусном ретините. Однако для ретинита, вызванного вирусом опоясывающего герпеса, характерны быстрое развитие, множественные поражения и вовлечение глубоких слоев сетчатки. Высок риск отслойки сетчатки, вовлечения второго глаза, быстрой и значительной потери зрения. Терапия длительная и предусматривает комбинированное применение ацикловира и ганцикловира или фоскарнета.
Токсоплазмозный ретинохориоидит развивается у 1-2% ВИЧ-позитивных пациентов. Для этого заболевания характерно развитие умеренного или выраженного воспаления, отсутствие кровоизлияний в сетчатку и возникновение на сетчатке пигментированных рубцов. В отличие от иммунокомпетентных лиц у ВИЧ-инфицированных развиваются множественные очаги, в процесс вовлекаются оба глаза. Показано проведение исследования на наличие в сыворотке специфических IgM и IgG, хотя при выраженной иммуносупрессии результаты могут быть отрицательными. В 30-50% случаев поражается также нервная система. Для лечения используется пириметамин в сочетании с сульфаниламидами или клиндамицином.
Бактериальные и грибковые ретиниты
Наиболее часто встречается сифилитическое поражение глаз (1-2%). При этом может развиваться иридоциклит или диффузное поражение глаза. В диагностике помогает исследование на наличие антител к трепонемам. В терапевтических целях показано внутривенное введение пенициллина (24 млн ед./сут в течение 7-10 дней).
Другие бактериальные и грибковые ретиниты встречаются при ВИЧ-инфекции крайне редко, как правило, у больных наркоманией и системными бактериальными и грибковыми инфекциями.
Инфекционный хориоидит составляет менее 1% среди заболеваний глаз у ВИЧ-инфицированных пациентов. Возбудителем чаще всего является Pneumocystis carinii.
Большинство описанных в литературе случаев хориоидита были идентифицированы на аутопсии, что отражает тяжесть системных инфекционных поражений.
Поражение глазницы
Орбитальные осложнения ВИЧ-инфекции встречаются редко. Наиболее распространены лимфома глазницы и целлюлит, вызванный аспергиллезной инфекцией. При лимфоме эффективны облучение и химиотерапия, при целлюлитте показано системное применение антибиотиков.
Нейроофтальмологические проявления
Встречаются у 10-15% ВИЧ-инфицированных пациентов. Чаще всего отмечаются отек диска зрительного нерва, обусловленный повышением внутричерепного давления, параличи черепных нервов, глазодвигательные нарушения и выпадения поля зрения. Основные причины подобных нарушений — криптококковый менингит, лимфома мозговых оболочек или вещества мозга, нейросифилис и токсоплазмоз. Сходные проявления характерны также для ВИЧ-индуцированной энцефалопатии и мультифокальной лейкоэнцефалопатии, вызванной JC полиомавирусом. В целях уточнения диагноза показано проведение ядерно-магнитного резонанса и люмбальной пункции с последующим цитологическим, культуральным исследованием ликвора и определением в нем различных антител и антигенов. Лечение предусматривает облучение и химиотерапию в случае лимфомы и специфическую антимикробную терапию при обнаружении инфекционного агента. Лечение ВИЧ-индуцированной энцефалопатии и мультифокальной лейкоэнцефалопатии не разработано.
Поражения глаз у детей
ВИЧ-ассоциированные поражения глаз у детей встречаются реже, чем у взрослых; в особенности это относится к цитомегаловирусному ретиниту, распространенность которого очень невелика (примерно 5%). Это может быть связано как с иным иммунным ответом на ВИЧ, так и с меньшей инфицированностью детей цитомегаловирусом. ВИЧ-инфицированные дети, однако, составляют группу повышенного риска по задержке нервно-психического развития, которая часто ассоциируется с нейроофтальмическими расстройствами. Описана также СПИД-ассоциированная эмбриопатия, которая характеризуется антимонголоидным разрезом глаз, гипертелоризмом и наличием голубых склер.
ПО МАТЕРИАЛАМ :
Cunningham ET, Margolis TP
Ocular manifestation of HIV infection
N Engl J Med 1998;339:236-44.
Источник
Поражение глаз при ВИЧ-инфекции. Глазные инфекции при СПИДеВИЧ является покрытым липидной оболочкой РНК-вирусом семейства ретровирусов с уникальным типом репродукции, которая в качестве обязательного этапа включает обратную транскрипцию от РНК к ДНК. Он отнесен к подсемейству лентивирусов, вызывающих медленные инфекции. Выделено две группы вируса иммунодефицита человека — ВИЧ-1 и ВИЧ-2. Наиболее широко распространен ВИЧ-1, который подразделяется на субтипы. Вирус, попавший в кровь или на слизистые оболочки, поглощается мононуклеарными фагоцитами, которые представляют его CD4-хелперам. ВИЧ проникает в них, размножается и разрушает эти клетки. Через 3-6 нед он в большом количестве определяется в крови, распространяется по организму, инфицируя лимфоидную ткань, центральную нервную систему, ткани глаза и другие. Цитотоксические лимфоциты уничтожают зараженные клетки, уровень ВИЧ в крови падает, но полного подавления ВИЧ-репликации не происходит. Первые антитела обнаруживаются через 1—3 мес после заражения, лишены прямой антивирусной активности и не препятствуют распространению вируса между клетками. Репликация вируса продолжается, количество CD4-хелперов постепенно и прогрессивно уменьшается и развивается хроническая ВИЧ-инфекция, которая вначале протекает бессимптомно и может продолжаться месяцы и годы. При снижении количества CD4-хелперов менее 200/мкл больной становится беззащитным против инфекций и опухолей, болезнь вступает в стадию вторичных заболеваний. «Ватные комочки» — белые хлопьевидные пятна неправильной формы с нечеткими границами на поверхности сетчатки — наиболее частая находка при офтальмоскопии у больных СПИДом. Они являются ограниченными участками ишемического повреждения ретинального слоя нервных волокон, связанного с васкулитом. «Ватные комочки» обнаруживаются при отсутствии снижения зрения, сохраняются постоянно или исчезают через 4—6 нед. Могут наблюдаться также изолированные кровоизлияния в сетчатку, микроаневризмы. Часто обнаруживаются сосудистые нарушения в конъюнктиве в виде сужения артериол, затруднения кровотока, аневризм венул, подконъюнктивальные и склеральные кровоизлияния.
Первым проявлением ВИЧ-инфекции может быть глазная форма опоясывающего герпеса. В связи с этим, при таком поражении глаза у молодого человека, должна подозреваться возможность ВИЧ-инфекции. Вирусы опоясывающего и простого герпеса у ВИЧ-инфицированных могут вызывать двусторонний некротический ретинит с одновременным поражением сосудистой оболочки и роговицы, что сопровождается болью и нарушением зрения, возможна отслойка сетчатки. Наиболее частой клинической формой оппортунистической глазной инфекции у больных СПИДом является цитомегалови-русный ретинит, обычно как проявление генерализованной формы болезни, который практически постоянно развивается при снижении CD4-хелперов менее 50/мкл. Pneumocystis carinii вызывает хориоидит, который обычно выявляется после перенесенной пневмоцистной пневмонии и может быть первым проявлением диссеминированной инфекции. Саркома Капоши — многоочаговая неоплазма, состоящая из множественных сосудистых узелков, встречается примерно у 10% ВИЧ-инфицированных. У некоторых больных она вначале появляется на веках или конъюнктивах в виде мелких приподнятых узелков темно-красного или фиолетового цвета. Мелкие очаги могут быть приняты за конъюнктивальные кровоизлияния. Внутричерепные опухоли и асептический менингит могут вызывать различные неврологические нарушения в виде параличей черепных нервов, дефектов поля зрения, патологии со стороны зрачков, атрофии зрительного нерва или отека диска зрительного нерва. — Вернуться в содержание раздела «офтальмология» на нашем сайте Оглавление темы «Глаза при инфекциях»:
|
Источник
Очень приятно ощущать белую и ровную кожу под нижним веком. Если же этого нет, то лицо имеет усталый и болезненный вид. Почему же возникают отеки под глазами и как избавиться от них?
Причины отеков под глазами
Причиной неприятного явления может быть переутомление, а также регулярное недосыпание – тогда все дело в качественном отдыхе. С более сложными случаями и разбираться придется более глубоко.
Возможно, человеку кажется, что здоровье нормальное, причин для волнения нет. Но помните, что на самом деле проблема отека нижних век не может быть только эстетической. Если отек появился, значит, он свидетельствует о каком-то заболевании.
О физиологическом механизме возникновения отеков
Чтобы глаз мог двигаться плавно и мягко, вокруг него имеется особая жировая прослойка. Между прослойкой жира и кожей нижних век находится мембрана, состоящая из соединительной ткани. Именно благодаря этой мембране жировая прослойка не выпячивается и не образовывает отек.
При растяжении мембраны и плохом выполнении ею своих функций, в ней образуется некий кожаный мешок, похожий на грыжу. Чтобы мембрана не провисала и не отекала, ее укрепляют. Однако, хоть что связь между мембраной и возникновением отеков имеется, но не она является главной причиной их появления. Припухлость чаще всего возникает из-за того, что вокруг глаза возрастает объем жировых тканей. При чрезмерном количестве жира его компенсация становится невозможной, и происходит выпячивание жировой прослойки наружу.
Следовательно, увеличение объема жировых тканей и становится причиной отеков глаз. И дело как в отеке как таковом, так и в разрастании жировой ткани.
У многих людей отек наиболее заметен по утрам. Когда человек встает, его корпус принимает вертикальное положение, и при активном движении жидкость уходит. Следов отека к вечеру может уже и не быть.
При не спадающем весь день отеке можно говорить о разрастании жировой ткани. От таких припухлостей не избавиться даже к концу дня.
О причинах появления отеков
Появление отеков часто связано с тем, что у человека имеется наследственная предрасположенность. Если кто-то из предков тоже страдал отеками, то при их возникновении в юном возрасте можно говорить о наследственном факторе.
Что еще может стать причиной отеков?
Одной из очевидных причин того, что увеличился объем жировых тканей, можно считать нехватку сна или наличие бурного вечера накануне. Отек является скопившейся массой влаги, что по утрам выглядит ужасно.
Отек может появиться из-за перенапряжения глаз из-за долгого просмотра телевизора или вследствие работы за компьютером.
Отеки появляются из-за избыточного употребления соленой пищи. Из-за соли затрудняется вывод жидкости из организма, накопление соли происходит во всех жировых тканях.
Отечность может появиться из-за заболеваний почек, конъюнктивита, воспалений пазух носа.
Отечность глаз у женщин может возникать из-за периодических изменений гормонального фона.
Кроме того, отеки могут возникнуть из-за переизбытка ультрафиолета, приводящего к характерному синему полукружью.
Разрастание жировой прослойки с возрастом увеличивается, она принимает вид отеков.
Почему возникают отеки у детей
Разберитесь сперва, отек ли это. Для этого сожмите его несильно. При возвращении отека на место можно говорить, что это не скопление влаги, а явление сухой губки. Если отек возвращается медленно, обратитесь к врачу, чтобы понять, почему в организме ребенка скапливается избыточная жидкость.
Возможно, отек связан с плохой работой почек, других органов, с воспалением мочеполовой системы. Отеки у детей возникают вследствие аллергии, которую определит аллерголог. При всех этих заболеваниях отеки могут возникать не только под глазами, но и в других местах.
Посетите с ребенком невропатолога. Одна из возможных причин отечности – повышенное внутричерепное давление.
Из-за длительного времени, проведенного перед монитором или экраном, а также при продолжительном плаче у детей может возникнуть отечность глаз. Родители должны быть настойчивыми в контроле за распорядком дня ребенка. Детям необходимо спать достаточно много.
Как убрать отеки под глазами
Приведенные ниже рекомендации помогут уменьшить отеки, сделать их не такими заметными. Но помните, что полностью избавиться от отеков под глазами можно только убрав их причину, то есть вылечив заболевание, которое провоцирует их появление. А для этого необходимо обратиться к врачу.
При отеках по утрам
Снятие утренних отеков возможно чайным пакетиком. Отек снимают спитым чаем, оставленным с вечера. Можно снять и свежей заваркой, которую для охлаждения нужно поставить в холодильник. Отечность пройдет буквально за 10 минут.
При утреннем отеке нежелательную припухлость снимают серебряной ложкой, которую используют для поглаживания нижнего века. Ложка должна быть холодной. Можно подержать ее в холодильнике или в проточной холодной воде.
Хорошим эффектом обладают кубики льда. Лед может нанести порез нежной коже, поэтому погрейте его в теплой воде, сглаживая края.
Для снятия отеков пользуются аптечным лейкопластырем «Экстрапласт», снимающим отеки и отбеливающим кожу. Используют пластырь по вечерам. Утром можно тоже до нанесения макияжа.
Если хотите избежать возникновения отеков, по вечерам не употребляйте жидкость, не ешьте острого, соленого. Если вы будете полноценно отдыхать и спать, умеренно и сбалансированно питаться, то это будет лучшим лекарством.
Косметические процедуры, которые позволят оперативно избавиться от отеков:
- протирание льдом, замороженным из настоев череды, ромашки или шалфея;
- васильковый настой (на стакан воды стол. ложка цветов) заварить, настаивать до 20 минут, процедить. Смачивать в настое тампоны и накладывать на четверть часа;
- сварить картофель в «мундире», остудить. Разделить пополам, прикладывать к отекам в теплом виде.
Для борьбы с отеками пользуются черным чаем. Чайная ложка заварки заливается четвертью стакана кипятка, после того, как настоится, процеживается. Прикладывайте компресс минут на 10. Затем смойте чай и наложите на веки питательный крем.
Несколько народных средств от отеков под глазами
Для избавления от усталости и улучшения внешнего вида век можно воспользоваться следующими народными средствами:
- Отеки снимают при помощи маски, сделанной из мелко порубленных листьев петрушки. Маска прикрывается теплой влажной тканью.
- Смешайте петрушку и сметану, 1:2. Наложите смесь на 30 минут, смойте теплой водой. Нанесите крем.
- Хорошо помогают компрессы из шалфея. Заварите одну чайную ложку травы в ста граммах кипятка, настаивайте минут 30. Процедив, половину остудите и прикладывайте попеременно в виде теплых и холодных тампонов. Процедуру выполняйте по вечерам, в течение месяца.
Source: comp-doctor.ru
Источник
