Удалила родинку под глазом отек

Слово нашему эксперту – врачу дерматологу-онкологу Института пластической хирургии и косметологии Екатерине Васильевой.
Хорошие и плохие
Родинки бывают самыми разными – светлые или темные, плоские или «возвышающиеся», поверхностные или заложенные в толще кожи, словом, всякие: и красивые, и безобразные. А что насчет опасности их перерождения, какие из них – самые «плохие»?
Врачи считают, что способность к перерождению в злокачественное образование гораздо выше не у тех родинок, с которыми мы рождаемся, а у тех, которые появляются на коже позже. И не обязательно это выпуклые или волосистые родинки, которые большинство из нас считают самыми «нехорошими». Чаще всего опасными могут быть как раз плоские образования. Перерождаются и родинки, расположенные на подошвах, ладонях, внутренней стороне плеч и бедер, и особенно на местах с повышенной травмоопасностью – например, если родинку на шее часто задевает воротник и т. д.
Имеет значение и размер родинок: средние, крупные и гигантские чаще могут переродиться в меланому. Поэтому, даже если такие родинки «живут» на незаметном месте и особых хлопот не доставляют, все-таки раз в год надо консультироваться по поводу них у дерматологов-онкологов.
Осторожно, провокаторы!
Что провоцирует процесс перерождения родинок? Прежде всего – инсоляции (пребывание на солнце). Бесполезно защищать родинки от вездесущих солнечных лучей полотенцем, панамой и уж тем более заклеивать пластырем – парниковый эффект наносит двойной удар. Не менее опасен и солярий, он абсолютно противопоказан тем, у кого много родинок на теле.
Дать толчок развитию опухоли может любая травма родинки. Поэтому, если вы задели ее ногтем, ненароком повредили каким-то острым предметом, обязательно покажитесь врачу.
Кстати, тем, у кого на теле много родинок, нужно мыться только мягкой губкой, а не жесткой мочалкой и тем более не тереть спину щеткой. Выступающие над поверхностью кожи родинки лучше всего осторожно мыть рукой.
Не пропустить угрозу
Существует пять признаков, о которых нужно знать каждому. Именно они могут просигналить о первых «нехороших» симптомах. Самообследование провести несложно:
● Проведите мысленно через центр родинки ось. Нормальные родинки «делятся» на равные половинки. Асимметрия – сигнал опасности.
● Осмотрите контуры родинки – при злокачественном перерождении края становятся зубчатыми.
● Проверьте, не меняет ли родинка цвет: нет ли вкраплений, прожилок.
● Следите за размером «подозрительных» (особенно больших родинок). Периодически измеряйте их диаметр линейкой и записывайте показания.
● Контролируйте любые изменения: размер, объем, текстуру. Если родинка вдруг начала кровоточить или стала болезненной – срочно к врачу!
● Раз в год «техосмотр» у дерматолога-онколога стоит проходить и тем, у кого много родинок и если они крупные. Желательно показаться врачу и после отдыха в жарких краях.
Удалить или оставить?
А если с родинками все в порядке, стоит ли их удалять?
Если родинка живет на «неудобном месте» – под бретелькой, на талии, на шее – и постоянно подвергается давлению или трению, то это бомба замедленного действия, которая может взорваться в любой момент, поэтому лучше удалить ее, пока она в спокойном состоянии.
А если ничто ей не грозит, но вы хотите избавиться от «особой приметы» по чисто эстетическим соображениям?
Пожалуйста, но все-таки окончательное решение будет за врачом, потому что к удалению есть и противопоказания. Например, удалять «неопасные» родинки нельзя при сердечно-сосудистых и аутоиммунных заболеваниях в тяжелой форме‚ иммунодефицитном состоянии‚ склонности к образованию келлоидных рубцов. И в период обострения хронических заболеваний – герпеса, аллергии, а также во время беременности.
Прощай, проблема!
Куда идти, как действовать, если хотите удалить родинку? Однозначно – не в косметический салон, а только к врачу
дерматологу-онкологу.
Опытный специалист определит состояние родинки визуально. В некоторых случаях для диагностики используется и специальное оборудование, которое дает возможность поставить точный диагноз. Если возникают «нехорошие» подозрения, обязательно назначается гистология – исследование удаленной ткани.
Какой метод лучше: электрокоагуляция, лазер или криодиструкция?
Криодиструкция (выжигание образования с помощью жидкого азота) используется только для удаления бородавок или папиллом – то есть образований вирусного происхождения, так как это не радикальное удаление. Родинка часто залегает глубоко в тканях, и если ее удалить не полностью, она может снова «прорасти».
Лазер иссекает родинку, но это более травматичная операция.
Самый предпочтительный метод – электрокоагуляция: ее главное преимущество в том, что после операции новообразование можно отправить на гистологическое исследование (ни лазер, ни жидкий азот не дают такой возможности). При электрокоагуляции проводится местная анестезия, а сама операция длится от 5 до 20 минут.
Что потом?
После удаления родинки на ее месте остается мини-рубчик, затем образуется корочка. В течение 1–2 недель, пока ранка не заживет, ее нужно будет несколько раз в день смазывать крепким раствором марганцовки или другими антисептическими и ускоряющими заживление средствами. В это время запрещается посещать баню или бассейн, принимать душ – ранку нельзя мочить. Если родинка была на лице, не стоит умываться – протирайте кожу ватным диском, смоченным очищающим лосьоном, осторожно наносите крем, а вот от декоративной косметики на некоторое время лучше отказаться.
Нельзя пытаться избавиться от корочки, пока она сама не отпадет, иначе заживление замедлится. Через 7–10 дней после операции желательно прийти на контрольный осмотр к врачу.
Источник
 Родинки около глаз и на веках могут вызывать дискомфорт и опасения. Если родинка выпуклая или висячая, то потерев глаза ее можно случайно повредить. Особенно осторожно нужно обращаться с невусом, при нанесении и снятии макияжа с век и ресниц. В большинстве случаев проще всего удалить такое новообразование. Как проходит удаление и все ли методы подходят, разберем в нашей статье.
Родинки около глаз и на веках могут вызывать дискомфорт и опасения. Если родинка выпуклая или висячая, то потерев глаза ее можно случайно повредить. Особенно осторожно нужно обращаться с невусом, при нанесении и снятии макияжа с век и ресниц. В большинстве случаев проще всего удалить такое новообразование. Как проходит удаление и все ли методы подходят, разберем в нашей статье.
Почему появляются родинки?
Родинки могут появиться на любом участке тела. Дело в том, что это пигментные образования, состоящие из клеток насыщенных меланином, они скапливаются в верхних и глубоких слоях кожи. Именно поэтому родинки имеют цвет от светло до темно-коричневого и даже черного. Их разрастанию способствует несколько факторов:
- гормональный сбой;
- пубертатный период;
- беременность;
- долгое пребывание под прямыми солнечными лучами;
- прием медикаментов;
- генетическая предрасположенность.
Узнать подробнее о родинках и причинах их появления вы можете в нашей статье «Много новых родинок на теле: что делать?».
Виды родинок на веках
Специалисты выделяют несколько наиболее распространенных видов невусов, которые можно встретить около глаз и на веках:
 — Сосудистые – они выглядят как небольшие розовые или красные бугорки. Это все, потому что они состоят из скопления кровеносных сосудов. Причина их появления это сбой и нарушение в работе капилляров и вен. Это особый вид родинок, в некоторых случаях он может свидетельствовать о проблемах с венозной системой и пациентам рекомендуется пройти дополнительный осмотр у флеболога.
— Сосудистые – они выглядят как небольшие розовые или красные бугорки. Это все, потому что они состоят из скопления кровеносных сосудов. Причина их появления это сбой и нарушение в работе капилляров и вен. Это особый вид родинок, в некоторых случаях он может свидетельствовать о проблемах с венозной системой и пациентам рекомендуется пройти дополнительный осмотр у флеболога.
 — Внутридермальные – это родинки образующиеся в глубоких слоях кожи, они похожи на небольшой узелок или шарик. Поскольку состоят они из пигментных клеток кожи, то их цвет варьируется от коричневого до черного.
— Внутридермальные – это родинки образующиеся в глубоких слоях кожи, они похожи на небольшой узелок или шарик. Поскольку состоят они из пигментных клеток кожи, то их цвет варьируется от коричневого до черного.
 — Эпидермальные – это часто встречающийся вид невусов, располагается на поверхности кожи и имеет еще одно название – висячая родинка. Цвет может быть от телесного до темно-коричневого.
— Эпидермальные – это часто встречающийся вид невусов, располагается на поверхности кожи и имеет еще одно название – висячая родинка. Цвет может быть от телесного до темно-коричневого.
 — Смешанные – эти новообразования находятся между эпидермисом и дермой, они выглядят как небольшое плоское пятно, не возвышаются над кожей. По цвету бывают от светло до темно коричневого.
— Смешанные – эти новообразования находятся между эпидермисом и дермой, они выглядят как небольшое плоское пятно, не возвышаются над кожей. По цвету бывают от светло до темно коричневого.
Когда нужно удалять родинки?
Причины для удаления родинок в основном две:
- неэстетичный вид и дискомфорт;
- опасность перерождения в злокачественную опухоль.
Если родинка находится на подвижном верхнем веке и пациент часто ее задевает, родинка мешается или эстетически не приятна, то это прямые показания для ее удаления.
Также показаниями к удаления могут служить подозрения на возможное озлокачествление родинки и перерождения в меланому – рак кожи. Первыми признаками этого являются:
- Увеличение новообразования в размерах;
- Неровная поверхность и края;
- Изменение цвета;
- Шелушение;
- Зуд;
- Кровотечения.
При первых же признаках следует незамедлительно обратиться к специалисту дерматологу или онкологу. Более подробно о перерождении невусов можно узнать в нашей статье «Почему надо удалять родинки?».
Сложности удаления родинок около глаз
Существует ряд особенностей при удалении наростов возле глаз и на веках. Они связаны с непосредственной близостью к глазному яблоку и деликатной, тонкой кожей вокруг глаз.
 При выборе процедуры для удаления, врач должен учитывать расположение новообразования. Иссечение необходимо производить с максимальной точностью и осторожностью, во избежание слишком глубокого проникновения под кожу.
При выборе процедуры для удаления, врач должен учитывать расположение новообразования. Иссечение необходимо производить с максимальной точностью и осторожностью, во избежание слишком глубокого проникновения под кожу.
Кроме того, стоит помнить о том, что в области вокруг глаз находится очень много тонких сосудов. Их повреждение нежелательно, поскольку может привести к излишнему кровотечению.
Наиболее сложные для удаления родинки находятся над или под линией роста ресниц, непосредственно близко к глазу. Подобные образования следует удалять только по рекомендации врача, если родинка может нести опасность. Удаление таких невусов должен производить опытный врач, поскольку здесь крайне важно сделать филигранную или даже ювелирную работу. После иссечения на месте родинки появляется корочка, она может поцарапать роговицу. Чтобы этого избежать пациенту рекомендуется носить специальную мягкую линзу, до тех пор, пока корочка не отвалится самостоятельно.
Чем лучше всего удалить родинку на веке?
На сегодняшний день избавиться от новообразования на веке или около глаз можно с помощью нескольких методов.
— Лазерное удаление – это самая востребованная и удобная процедура для выполнения такой тонкой работы. Лазер точечно воздействует на невус, послойно испаряя его клетки. Врач может точно контролировать проникновение луча вглубь эпидермиса до миллиметра. При этом окружающие ткани не задеваются и не травмируются. При удалении, глазное яблоко покрывают специальным мягким щитом, который полностью закрывает и защищает глаз от внешнего воздействия. Пациент ничего не видит сквозь защиту, поэтому не стоит бояться, что лазер находится очень близко.
Преимущества данного метода:
- Безопасность;
- При работе лазера коагулируются все сосуды, поэтому нет опасности кровотечения;
- Минимальная травматичность;
- Быстрота процедуры;
- Короткий реабилитационный период, до 7-10 дней;
- После удаления не остается шрамов и рубцов.

— Радиоволновое удаление – производится с помощью радиоволн высокой частоты. Чаще всего применяется для висячих родинок и для образований, которые явно имеют тенденцию к перерождению в злокачественную опухоль. К преимуществам данного метода можно отнести его коагулирующее и дезинфицирующие свойства. Однако на месте удаления может остаться небольшая ямка.
В редких случаях для иссечения невусов на веках и около глаз используется криодеструкция и электрокоагуляция. Все дело в чувствительной и тонкой коже, эти два метода более агрессивны и поражают больше здоровой кожи. Именно поэтому специалисты не рекомендуют их применение в подобной ситуации.
Стоит отметить, что метод лечения выбирает врач, исходя из особенностей родинки, ее расположения, размера и категории сложности. Самостоятельное удаление крайне не желательно. Домашние средства и различные химические составы могут случайно попасть в глаз, и нанести серьезный вред. Если вас беспокоит невус, обратитесь за помощью к профессионалам.
Источник
Папилломы — это небольшие наросты на коже. Они появляются на разных частях тела — руках, коже лица, веках. Выглядят эти новообразования очень неэстетично. Они способны привести к ухудшению зрения. Более того, они могут быть признаком онкологического заболевания. Узнаем, как происходит удаление папиллом на веке.
Что такое папилломы и почему они возникают?
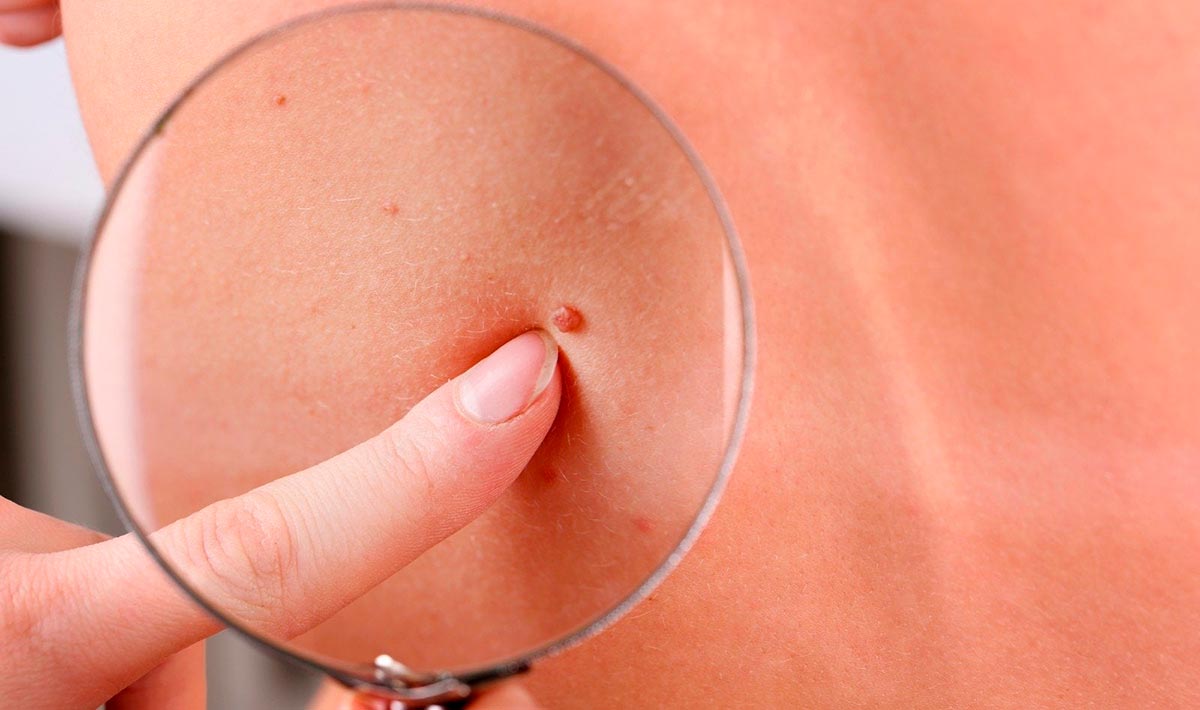
Папилломы представляют собой доброкачественные наросты на коже, имеющие вирусную природу.
Вызываются они папилломавирусами. После попадания в организм они на протяжении длительного времени могут не давать о себе знать. Даже после образования наростов многие люди не обращают на них внимания и не принимают никаких мер по их устранению. Однако в некоторых случаях папилломы могут вызвать ухудшение зрения. Связано это не с офтальмологическим, а с дерматологическим дефектом. Нарост приводит к смыканию век, перекрыванию зрачка и снижению зрительных функций. Кроме того, выявлена связь между папилломавирусом человека и различными онкологическими заболеваниями. Иными словами, это заболевание необходимо лечить обязательно.
Папилломы появляются на разных частях тела. Нередко они образуются на веках. Чаще всего вирус поражает веки детей или пожилых людей, так как их иммунная система более уязвима. Папилломавирусы, чтобы вызвать заражение век, должны попасть под кожу. Это может произойти после контакта с вещами человека, который болен, или непосредственно с ним. Оказавшийся под эпителием вирус длительное время существует в скрытой форме.
Существуют и другие пути заражения папилломавирусами. Ими можно заразиться:
- при родах от матери;
- во время бритья или эпиляции;
- половым путем;
- при посещении бассейна, бани, сауны.
Также вирус проникает в организм через ссадины и царапины на коже.

На веке нарост возникает в период, когда организм ослаблен. Располагающими факторами к образованию папиллом являются:
- глазные инфекционные болезни;
- плохая гигиена;
- иммунодефицит;
- заболевания пищеварительной, мочеполовой или эндокринной системы;
- переохлаждение;
- отравление, в том числе алкоголем;
- продолжительный прием сильных лекарственных препаратов, включая антибиотики;
- гормональные перестроения.
Симптомы папилломавируса человека
Основной признак — это нарост, возникающий на нижнем или верхнем веке. Новообразований может быть и несколько. Также в зависимости от величины наростов, их количества и других факторов больного могут беспокоить следующие симптомы:
- неполное смыкание век или постоянно прикрытые веки, что зависит от локализации папилломы;
- обильное слезотечение, причина которого — ухудшение работы слезных желез;
- зуд кожи;
- ощущение в глазу инородного предмета;
- покраснение белочной оболочки.
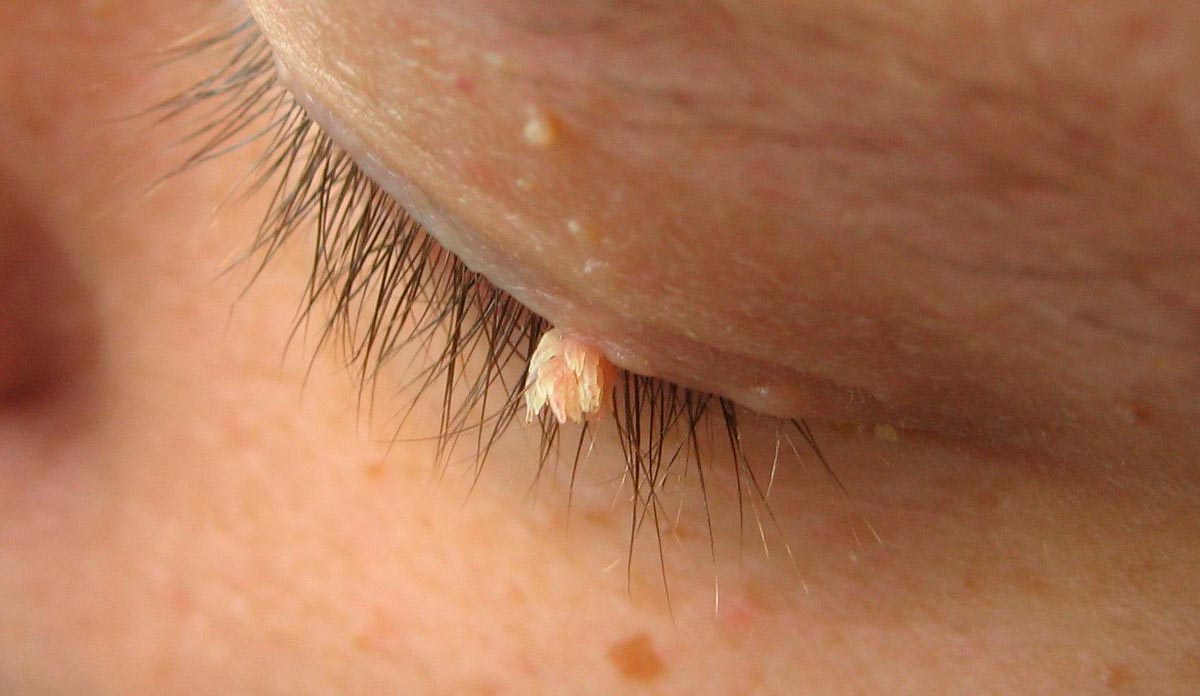
Постепенно папилломы на веке разрастаются. Симптомы усиливаются. Зуд заставляет человека чесать глаз. Может присоединиться бактериальная инфекция. Часто у людей с папилломавирусом возникают блефариты и конъюнктивиты.
Папилломы образуются преимущественно на верхних веках, в редких случаях — на нижних. Выделяется две формы этого заболевания:
- Кератомы — удлиненные наросты. Они рельефные, с буграми. При пальпации пациент чувствует боль. Зачастую такие наросты выявляются у пожилых людей.
- Фибропапиллома — плотные по структуре образования различной формы. Они могут быть плоскими. Для этого вида папиллом характерен светлый или коричневый оттенок.
Это основные симптомы папилломавируса человека. Теперь узнаем, как проводится процедура удаления папилломы.
Удаление папиллом
Так как заболевание является вирусным, а возникает оно на фоне других болезней и ослаблении иммунитета, изначально проводится лекарственная терапия. Больному назначаются препараты, укрепляющие иммунную систему и другие средства. Сам же нарост можно убрать только оперативно.
Еще несколько лет назад удаление папилломы осуществлялось хирургическим способом, то есть скальпелем. Процедура проводилась под местной анестезией.
Хирург вводил обезболивающий препарат, скальпелем удалял нарост и прижигал кожу электрокоагулятором. После такой операции могло возникнуть кровотечение. Далее на веко накладывались швы. Сегодня этот метод не применяется. Он слишком травматичный. Веко после подобной процедуры заживает достаточно долго и доставляет пациенту серьезный дискомфорт. Кроме того, процедура удаления папилломы на веке данным способом нередко приводила к развитию воспалительного процесса. Еще один недостаток такого лечения — шрам, оставшийся на веке.
Современные методы удаления папилломы
Доброкачественные наросты на веке, вызванные папилломавирусом, удаляются сегодня с помощью различных процедур. Они отличаются безопасностью, не вызывают кровотечений. Период реабилитации после такого лечения практически отсутствует. В зависимости от медицинских показаний и финансовых возможностей пациента папилломы могут быть удалены в ходе следующих процедур:
Криодеструкция — удаление нароста жидким азотом. В небольшом количестве он наносится непосредственно на папиллому. Она замораживается, становится хрупкой и отпадает. Ткани века заживают в течение 1-2 дней.
Лазерная терапия. Эта процедура заключается в выпаривании папилломы лазером. Проводится она под местной анестезией. Сначала врач испаряет жидкое содержимое новообразования. После этого осуществляется удаление его оболочки. В ходе процедуры пациент ничего не чувствует. Шрамов лазер не оставляет. Через несколько дней веко полностью заживает. Даже при формировании рубцов проводится лазерная шлифовка, позволяющая устранить и этот дефект.

Электрокоагуляция — процедура удаления папилломы током высокой частоты. Во время воздействия им на веки нарост нагревается до высокой температуры. Благодаря этому удается удалить новообразование без полного его разрушения. Сам нарост остается, а не испаряется, как при лазерной терапии. Он отправляется на гистологию, которая позволяет детально изучить папиллому, узнать причины ее возникновения. Проводится электрокоагуляция под местным анестезирующим средством. Процедура длится порядка 10 минут. Ткани заживают быстро, но след от операции может оставаться несколько месяцев.
Побочных эффектов лечение этими процедурами не вызывает. Отек век, гиперемия и другие симптомы не наблюдаются. После удаления папилломы пациенту могут быть назначены мази с антисептическими свойствами. Пока ткани не заживут, необходимо тщательно соблюдать гигиену. От бань и бассейнов следует отказаться. Также временно нельзя носить контактные линзы.
Можно ли удалить папиллому самостоятельно?
Это один из самых частых вопросов, которые задают люди с папилломавирусом. Любой врач скажет, что это невозможно. Также не получится избавиться от нароста с помощью народных средств. Попытки отделить новообразование в домашних условиях могут привести к сильному травмированию век, кровотечению и другим тяжелым последствиям.

Папилломавирусы изучаются уже давно. Всего их насчитывается более 600 штаммов. Некоторые из них не представляют никакой опасности, другие вызывают различные наросты, в том числе папилломы, бородавки и пр. Учеными обнаружена взаимосвязь между папилломавирусами и онкологией. Так, на сегодняшний день доказана роль этого вируса в образовании рака шейки матки и половых органов у мужчин и женщин. Некоторые исследователи говорят о том, что папилломавирусы способны мутировать в другой вирус внутри организма зараженного человека. Пока это предположение не является доказанным. В любом случае нельзя оставлять папиллому без лечения.
Источник
