Тугой отек кисти турнера

При переломах лучевой кости в типичном месте наблюдаются осложнения, обусловленные как характером повреждения, так и ошибками, допущенными во время лечения. К осложнениям прежде всего следует отнести разрыв связок, укрепляющих дистальный лучелоктевой сустав, вследствие чего наступает расхождение костей с образованием между ними диастаза. Казалось бы, такое осложнение должно сопровождать каждый перелом, поскольку дистальный фрагмент почти всегда смещается в лучевую сторону.
Однако, как уже отмечалось, при этих переломах не дистальный, а проксимальный фрагмент смещается в ладонную и локтевую сторона, поэтому такого рода осложнения встречаются нечасто. Необходимо, чтобы хирург принял за правило фиксировать внимание на состоянии луче-локтевого сочленения. При наличии диастаза необходимо сблизить разошедшиеся кости и в таком положении фиксировать их с помощью гипсовой повязки. После снятия повязки пронационные и супинационные движения следует производить с большой осторожностью.
При переломах лучевой кости в типичном месте повреждается не только кость, но и в большей или меньшей степени мягкие ткани дистальной части предплечья, особенно с ладонной стороны. Проксимальный отломок, смещаясь в дистальном направлении, если не прорывает кожу, травмирует сухожилия сгибателей, окружающую их фасцию и срединный нерв. Трудно устранимая тугоподвижность пальцев может быть объяснена именно этим обстоятельством. Кроме того, при значительных смещениях проксимального отломка происходит частичный или полный разрыв квадратного пронатора, что сопровождается кровоизлиянием в межфасциальное пространство. Если не производить в ранние сроки движения пальцами, то между сухожилиями могут образоваться спайки, которые обусловливают тугоподвижность.
К тяжелым осложнениям следует отнести возникающий в отдельных случаях так называемый тугой отек кисти Турнера. Он сопровождается рефлекторной контрактурой пальцев и кисти, полным отсутствием или резким ограничением подвижности пальцев, упорными болями, нарушением кожной чувствительности вследствие «тугого отека» и выраженным остеопорозом костей запястья и кисти. Это осложнение возникает, по-видимому, вследствие повреждения межкостной тыльной веточки лучевого нерва, расположенного в области перелома метаэпифиза на тыльной стороне лучевой кости. Своевременное распознавание этого осложнения и проведение комплексного лечения могут ускорить восстановление функции кисти. Если такой отек принять за обычный отек, сопровождающий перелом лучевой кости в типичном месте, то заболевание может затянуться на много месяцев.
Тяжелым осложнением является также ишемическая контрактура, которая может развиться вследствие сдавления предплечья и области локтевого сустава гипсовой повязкой. Для предотвращения этого особенно внимательно следует отнестись к жалобам больных на сдавление предплечья, потерю чувствительности, чувство «ползания мурашек». При таких жалобах необходимо немедленно рассечь повязку, ослабить ее даже несмотря на возможное вторичное смещение фрагментов, так как ишемическая контрактура является более тяжелым страданием и требует значительно более длительного лечения, чем неправильно сросшийся перелом лучевой кости. Больных с тяжелыми осложнениями целесообразнее лечить в травматологических отделениях.
В заключение следует отметить, что перелом лучевой кости в типичном месте, на первый взгляд кажущийся нетяжелым повреждением, при несвоевременном и недостаточно квалифицированном лечении может привести к длительной потере трудоспособности и значительному нарушению функции кисти. Наоборот, раннее функциональное лечение при правильном положении фрагментов обеспечивает восстановление функции кисти в короткие сроки.
Дубров Я.Г. Амбулаторная травматология, 1986г.
Еще статьи на эту тему:
— Изолированные переломы диафиза лучевой кости
— Перелом лучевой кости в типичном месте. Причины и диагностика
— Лечение перелома лучевой кости в типичном месте
Источник
Что это такое
Синдром не является отдельным заболеванием, а возникает как осложнение после травм верхних и нижних конечностей. Патологический процесс представляет собой трофоневротические и дистрофические изменения, развивающиеся в суставах, костях и мышцах, кровеносных сосудов и нервах.
Виды и причины возникновения
Нейродистрофический синдром Зудека связан с нарушением питания тканей, хрупкостью костей. Чаще всего выявляется патология после перелома лучевой кости, запястья, кисти, щиколотки или стопы и других заболеваний опорно-двигательного аппарата. На практике синдром Зудека встречается чаще после перелома лучевой кости верхней конечности, реже при повреждении нижних конечностей.
Причин развития несколько:
- несоблюдение правил реабилитации после перелома, непродолжительная реабилитация,
- преждевременная нагрузка после снятия гипса,
- чрезмерная подвижность конечности в остром периоде болезни,
- преждевременное снятие гипса или, наоборот, длительное ношение гипса,
- наложение слишком тугой давящей повязки,
- несвоевременное обращение за медицинской помощью. Зачастую пациенты принимают перелом за растяжение связок, думая, что боль пройдет, и не спешат к врачу.
Зачастую пациенты игнорируют физиотерапевтическое лечение и сеансы лечебной гимнастики для разработки поврежденной конечности в период реабилитации, что также становится еще одной причиной развития синдрома.
При травме ускоряется синтез соединительной ткани, раздражается симпатический нерв. На фоне этого процесса окружающие ткани атрофируются, суставы твердеют и сковываются, кости становятся хрупкими.
Симптомы
Первые признаки развития патологии связаны с вазомоторными нарушениями. Длительность первой стадии – около полугода. В эту группу входят следующие проявления:
- конечность отекает,
- сосуды вокруг пораженного участка переполняются кровью, поэтому кожа гиперемированная,
- амплитуда движений сокращается,
- при прикосновении чувствуется жар,
- при движении конечности отзываются резкой болью. По мере прогрессирования боль не прекращается даже в состоянии покоя.
Зачастую пациенты не придают вышеперечисленным признакам большого значения, считая их отголосками травмы. Постепенно клиническая картина усугубляется, в течение шести месяцев наблюдаются дистрофические и трофические нарушения:
- мышцы спазмируются,
- кожа вокруг пораженного участка синеет,
- отек усиливается,
- окружающие мышцы атрофируются,
- кожа натянута, сильно блестит, а на ощупь холодная.
 Обычно больные именно на этом этапе обращаются за помощью, но иногда боль купируют спазмолитиками, а синдром развивается дальше – конечность уменьшается, а боль мешает обычному ритму жизни.
Обычно больные именно на этом этапе обращаются за помощью, но иногда боль купируют спазмолитиками, а синдром развивается дальше – конечность уменьшается, а боль мешает обычному ритму жизни.
Третий этап синдрома Зудека – это хроническое декомпенсированное течение. Мышцы уже атрофированы, суставы неподвижны, подкожно-жировая клетчатка истончена. Развиваются контрактуры, мышечная ткань отсутствует, кости становятся хрупкими и тонкими. Симптоматика нарастает в течение одного года.
К какому врачу обращаться при синдромеЗудека-Турнера
Требуется консультация ортопеда и невролога. Он осмотрит конечность, назначат обследование, которое можно пройти в нашей клинике, а затем разработают тактику терапии.
Методы лечения
Лечебная терапия зависит от стадии, на которой выявлен синдром. Так, на начальной стадии достаточно приема медикаментов – витаминных комплексов, гомеопатических препаратов, миорелаксантов, сосудорасширяющих и противовоспалительных средств, нейролептиков, а также выполняется массаж, и прикладываются холодные компрессы.
На второй стадии патологии помимо приема лекарственных средств, полезен прием кальцийсодержащих препаратов, блокаторов альфа-адренорецепторов, кортикостероидов. Кроме того, назначаются сеансы иглоукалывания, кинезиотерапии, ультразвука, магнитной и лазерной терапии, циклы ЛФК. При неэффективности перорального приема медикаментов приступают к симпатической блокаде нервных стволов.
Третья стадия устраняется только с помощью оперативного вмешательства. Хирургический путь лечения заключается в пресечении нервных волокон, остеотомии лучевой кости, растяжении пораженного участка, артродезе сустава.
Отличительная черта лечения – нельзя ограничивать подвижность. Нужно больше двигаться, разрабатывать амплитуду движений конечности.
Результаты
 На начальной стадии функциональность поврежденной конечности полностью восстанавливается за 5-6 месяцев. Авторские методики лечения не допускают распространения патологии на окружающие ткани. Если диагностируется третья хроническая стадия, то положительная динамика заключается в частичном восстановлении подвижности сустава.
На начальной стадии функциональность поврежденной конечности полностью восстанавливается за 5-6 месяцев. Авторские методики лечения не допускают распространения патологии на окружающие ткани. Если диагностируется третья хроническая стадия, то положительная динамика заключается в частичном восстановлении подвижности сустава.
Реабилитация и восстановление образа жизни
Отличительная черта лечения – нельзя ограничивать подвижность. Нужно больше двигаться, разрабатывать амплитуду движений конечности. Рекомендуется больше гулять и наступать на травмированную ногу. Поврежденной рукой следует крутить мяч.
Сеансы ЛФК проводят только под контролем опытного инструктора. Он контролирует правильность выполнения упражнений, т.к. неправильная техника гимнастики негативно сказывается на пораженном суставе.
Источник
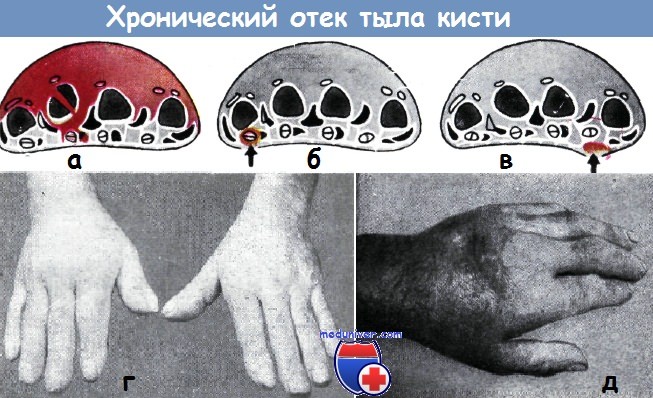
Хронический отек тыла кисти после травмы — причины, лечениеУшибы, вывихи, переломы могут привести к возникновению синдрома Зудека, когда через 4—5 недель после момента травмы появляется пятнистая атрофия. Посттравматические отеки тыла кисти отличаются от синдрома Зудека тем, что при них не имеют места изменения костей. Есть, однако, такие случаи, при которых по ходу заболевания наблюдаются явления остеопорсза. В 2/3 случаев отек наблюдается у женщин. Отек тыла кисти в большинстве случаев развивается в течение нескольких дней после малозначительных повреждений кисти. Одновременно с ним усиливаются или возобновляются боли. Острая стадия процесса характеризуется значительной припухлостью кисти и мягкостью отека. В хронических случаях отек является плотным на ощупь. Припухлость распространяется на разгибательную поверхность основных фаланг, в то время как распространение ее на предплечье наблюдается редко. Кожа становится гладкой, блестящей и влажной. Измененная кисть холоднее, чем здоровая. Любое движение является болезненным. На рентгенограмме характерных изменений не определяется. Лечение хронического отека тыла кисти. В этих случаях рекомендуется стационарное лечение, с одной стороны, для предупреждения сознательного самоповреждения, а с другой стороны, — для того, чтобы изменить внешнюю среду больного. Таких больных следует помещать среди тяжелых больных. Необходимо провести рентгеновский контроль позвоночника и верхней конечности. Если имеется острое заболевание, то руки в абдукционном положении следует поместить на подставку Кокдон—Ксша. Псзже проводится физиотерапия: горячие ванны, кварц и гимнастические упражнения. Если улучшения не наблюдается, то производится прокаиновая блокада звездчатого узла. Больного следует все время чем-либо занимать, но так, чтобы не причинять боль кисти. Хенцл считает, что разрезы, местное введение прокаина и вдувание кислорода оказывают неблагоприятный эффект. О лечении всегда необходимо посоветоваться с психиатром.
— Вернуться в раздел «травматология» Оглавление темы «Повреждения кисти»:
|
Источник
Под этим названием объединяется ряд симптомов, характеризующих дистрофические процессы в тканях, подвергшихся травматизации или, реже, воспалительному процессу. Большинство больных — женщины в возрасте 40-45 лет, с нарушением вегетативного или гормонального равновесия.
Болезнь Зудека-Турнера является следствием допускаемых ошибок при лечении травмы дистальных отделов конечностей (переломы луча в типичном месте, переломы лодыжек). Близкая связь наблюдается между болезнью Зудека-Турнера и раздражением срединного нерва в результате сдавления его в карпальном канале, как это встречается при неправильно сращенных переломах лучевой кости или застарелом вывихе полулунной кости. Болезненные манипуляции при первичном обслуживании пациента, плохо и неудобно наложенная гипсовая повязка, нефизиологичное положение сустава при иммобилизации, длительные боль и отек в послеоперационном периоде, отсутствие ранних статических упражнений -вот неполный перечень возможных причин возникновения болезни Зудека-Турнера. После прекращения иммобилизации отягощающим фактором являются излишне горячие процедуры, болезненная и грубая пассивная разработка движений в застоявшемся суставе и грубый массаж. Синдром Зудека-Турнера может возникнуть после гнойных воспалительных процессов в пальцах и кисти. Например, после флегмоны кисти, особенно у пожилых людей.
При синдроме Зудека-Турнера помогает блокада симпатического нерва, поэтому возможно увязать патогенез заболевания симпатико-невро-васкулярными рефлекторными изменениями. Каждая травма или заболевание вызывает нарушение функции вегетативной нервной системы и сосудисто-двигательного механизма. Однако благодаря компенсаторным механизмам организма, правильному лечению и успешным восстанови-тельным мероприятиям эти явления проходят и наступает выздоровление. При длительно действующих раздражителях (боль, инфекция, отек), нарушения приобретают постоянный характер. Повышенный тонус симпатического нерва фиксируется, становится независимым от первоисточника раздражения и вызывает сужение мелких кровеносных сосудов. Наступают стаз и кислородное голодание. Нарушаются обменные процессы, возникает ацидоз тканей. Процессы дегенерации преобладают над процессами регенерации, что приводит к разрастанию соединительной ткани и дополнительному сдавлению симпатического нерва. Создается порочный круг. Наступают тяжелые анатомические и функциональные расстройства, проявляющиеся склерозированием аппарата сухожилий, затвердеванием суставов, рарефикацией костей и нарушением трофики, что создает типичную симптоматику при болезни Зудека-Турнера.
Клиника. В течении заболевания Зудек выделил типичные фазы: острую, фазы дистрофии и атрофии. После прекращения иммобилизации возникают или остаются посттравматические отек, боль, тугоподвижность сустава. Характерна пассивная гиперемия. Кожа гладкая, теплая, покрасневшая, блестящая и напряженная. Повышено потоотделение. Болезненно прикосновение к больному органу. Недели через две появляется бледность и цианоз кожи. Отек сохраняется или слегка уменьшается. В тяжелых случаях боль может распространиться вверх и постепенно охватить всю конечность. Суставы «деревенеют» и наступают контрактуры. Кожный рисунок сглажен. Пальцы кисти становятся веретенообразными. Увеличивается волосатость, отмечается ускоренный рост ногтей. Такое состояние может длиться несколько месяцев.
Источник
Перелом лучевой кости

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Перелом лучевой кости – это довольно распространенный вид травматизма среди всех категорий населения и возрастов, но чаще всего страдают именно женщины в период менопаузы, что связано с развитием у них остеопороза и снижения минеральной плотности костной ткани.
Примерно в 75% случаев страдает целостность дистального участка лучевой кости (та часть, которая располагается ближе к кисти руки), поэтому такая травма имеет название перелом лучевой кости в типичном месте.
Несмотря на то что данная травма не несет прямой угрозы для жизни человека, огромное функциональное значения предплечья как единой системы в случае ее повреждения может сопровождаться достаточно серьезными последствиями для здоровья и работоспособности человека. К счастью, чаще всего осложнений удается избежать, и человек спустя некоторое время может полностью восстановить свою трудоспособность.
Особенности строения костей предплечья
Предплечье содержит 2 длинных трубчатых кости: лучевую и локтевую, которые находятся параллельно. В проксимальной части они соединяются с плечевой костью, образуя локтевой сустав, а в дистальной сочленяются с первым рядом костей запястья, образуя лучезапястный сустав. Существуют и соединения между лучевой и локтевой костью в виде прочной и эластичной межкостной мембраны, натянутой между внутренними краями названных костей.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Вместе с мышечным каркасом предплечья кости формируют единую и уникальную систему, которая обеспечивает высоко амплитудные движения внутреннего и наружного вращения предплечья.
Лучевая кость немного тоньше локтевой в дистальной зоне и утолщается по направлению к кисти руки. Она имеет небольшую цилиндрическую головку, которая принимает участие в формировании локтевого сустава. Дистальная часть имеет 2 поверхности, которые участвуют в построении лучезапястного сустава. Заканчивается кость небольшим образованием с внешней стороны – шиловидным отростком.
Следует знать, что в области предплечья проходят важные сосуды и нервные волокна, повреждение которых очень опасно для здоровья человека. Кровоснабжение происходит за счет лучевой и локтевой артерий. Пульс на лучевой артерии можно прощупать очень просто в области шиловидного отростка.
Важно знать! Лучевая и локтевая артерии соединяются между собой по ходу предплечья многочисленными анастомозами, а также они проходят в межкостном промежутке предплечья. Это создает серьезные трудности при остановке кровотечений при открытых переломах лучевой кости, так как внешняя компрессия (пальцевое прижатие, наложение жгута) не сопровождается должным эффектом. Именно поэтому при кровотечениях в этой анатомической зоне жгут накладывают на нижнюю часть плеча.
Нервные волокна предплечья представлены тремя крупными нервами:
- лучевой нерв;
- локтевой нерв;
- срединный нерв.
При их повреждении высок риск развития двигательных, чувствительных нарушений предплечья и кистей рук.
Причины травмы
В зависимости от причины, выделяют 2 группы переломов лучевой кости:
- Патологические. Возникают под действием небольшой силы в первично измененной кости. Среди основных причин такой травмы можно назвать остеопороз, первичные и метастатические злокачественные опухоли, эндокринные заболевания с нарушением минерального обмена, остеомиелит и прочие инфекции костной ткани.
- Травматические. Возникают вследствие действия интенсивной силы на кость. Чаще всего такую травму можно получить вследствие прямого удара в области предплечья, падения на руку, автокатастроф, спортивный и профессиональный травматизм (сельскохозяйственные работы, промышленный труд).
Классификация переломов
Существует несколько критериев классификации переломов лучевой кости. Следует знать, что вид травмы полностью зависит от ее механизма и причины.
В зависимости от повреждения кожи, выделяют:
- закрытый перелом лучевой кости, когда нет прямого сообщения костных отломков с внешней средой, так как кожа осталась невредимой;
- открытый диагностируют в случае наличия открытой раны. Этот вид перелома более опасен, так как существует большая вероятность инфицирования раны и соответствующих осложнений.
В зависимости от локализации травмы, выделяют:
- перелом головки лучевой кости, он возникает чаще всего при падении на вытянутую руку;
- перелом шиловидного отростка лучевой кости бывает компрессионным и отрывным;
- перелом в типичном месте – это нарушение целостности костной ткани в дистальном участке луча (ближе к области лучезапястного сустава), поэтому иногда такая травма носит название перелом лучезапястного сустава. Однако это не совсем верно с медицинской точки зрения, ведь сустав не может сломаться, могут пострадать только внутрисуставные части костей. В таких случаях перелом будет называться внутрисуставным;
- перелом тела кости (расположенное между проксимальным и дистальным ее концами), встречается редко и является следствием приложения очень интенсивной силы, например, при дорожно-транспортных происшествиях, попадании руки в различные механизмы.
В зависимости от смещения костных отломков при травме, выделяют:
- перелом лучевой кости со смещением (когда костные отломки теряют свою нормальную анатомическую ориентацию и смещаются в разные стороны, что увеличивает риск травмирования сосудов, нервов и прочих мягких тканей);
- без смещения (когда части сломанной кости не смещаются друг относительно друга).
В зависимости от характеристик линии разлома, выделяют переломы:
- поперечные,
- косые,
- продольные,
- винтообразные,
- оскольчатые,
- вколоченные.
Симптомы
Во многом симптомы перелома лучевой кости зависят от его локализации. Рассмотрим основные варианты.
Перелом головки лучевой кости
В случае такой травмы возникает боль и припухлость в области локтевой ямки руки. Становятся невозможными активные и пассивные движения.
Перелом тела кости
Возникает боль и отек по ходу предплечья. В случае перелома лучевой кости со смещением в области диафиза может возникать деформация руки, также под кожей легко прощупать костные отломки. Полностью нарушена функция руки.
Перелом в типичном месте
Возникает боль, припухлость и деформация в дистальном участке предплечья. Функция руки утрачивается полностью, конечность приобретает вынужденное положение (в зависимости от типа перелома).
Выделяют 2 вида перелома лучевой кости в типичном месте:
- Перелом Коллеса – происходит при разгибании кисти в лучезапястном суставе.
- Перелом Смитта – возникает при падении на руку, которая согнута в лучезапястном суставе.
В случае повреждения артерий или нервов к вышеописанным симптомам могут присоединиться:
- бледность кожи кистей рук и пальцев, их похолодание и онемение, ощущения ползанья мурашек;
- отсутствие пульса в области проекции лучевой артерии с левой или правой стороны;
- нарушение чувствительности кожи предплечья и кистей;
- развитие двигательных нарушений в области кистей рук.
Возможные осложнения
Осложнения, которые связаны с переломом лучевой кости, могут быть ранними и поздними. Первые вызваны непосредственно травмой, а вторые возникают в результате неправильного лечения или его отсутствия.
Ранние осложнения:
- повреждение нервов и кровеносных сосудов;
- травма сухожилий-сгибателей пальцев, из-за чего пациент может утратить способность к выполнению некоторых мелких движений кистью;
- отек кисти Турнера;
- посттравматический остеопороз;
- разрывы мышц предплечья;
- инфицирование раны и флегмона кисти;
- остеомиелит.
Поздние осложнения:
- контрактура лучезапястного сустава;
- анкилоз;
- парезы и параличи кистей рук из-за повреждения нервов и сосудов;
- остеомиелит вследствие применения процедур остеосинтеза.
Методы диагностики
Диагностика травмы основана на осмотре пациента, оценке причины и механизма повреждения, а также рентгенографии костей предплечья.
В обязательном порядке врач оценивает интенсивность боли в руке, деформацию, отек, патологическую подвижность, утерю функций конечности и прочие абсолютные и относительные клинические признаки перелома. Далее специалист оценивает состояние артерий и нервов, ищет признаки их поражения.
Подтвердить диагноз позволяет рентгенография, выполненная в нескольких проекциях (в зависимости от локализации повреждения).
Первая помощь
Как уже было сказано, данная травма в большинстве случаев не несет угрозы для жизни человека, поэтому вызывать скорую помощь не обязательно. После оказания первой доврачебной помощи пациента можно самостоятельно доставить в травмпункт. Но бывают ситуации, когда вызвать скорую помощь нужно сразу. К ним относятся:
- травма вследствие падения с большой высоты (высокий риск сопутствующих повреждений внутренних органов и опасных кровотечений);
- не прощупывается пульс на лучевой артерии;
- нарушение чувствительности и двигательной функции одного или нескольких пальцев руки;
- кисть похолодела и стала очень бледной;
- открытый перелом с кровотечением или без.
Первая доврачебная помощь состоит из таких простых мероприятий:
- Обезболивание. Если болевой синдром очень интенсивный, пациенту можно дать таблетку безопасного анальгетика (парацетамол, ибупрофен, дексалгин, кеторолак, анальгин, нимесил и пр.).
- Прикладывание на место повреждения холода (холодный компресс или грелка со льдом). Поможет уменьшить боль, отек, предупредит развитие кровотечения.
- В случае открытого перелома нужно обработать рану антисептиком (например, перекисью водорода) и наложить асептическую повязку.
- Если наблюдается кровотечение, то нужно его остановить путем наложения жгута на нижнюю часть плеча.
- Иммобилизация. Позволяет уменьшить боль и предотвратить осложнения (разрывы сосудов нервов, повреждение мягких тканей, смещение костных отломков) во время транспортировки пациента в стационар, в дальнейшем от правильности иммобилизации зависит срок срастания костей и темпы реабилитации. Для этого используют шину Крамера, импровизированные шины, косыночную повязку.
Нельзя пытаться самостоятельно вправить перелом лучевой кости. Такими действиями можно только навредить пострадавшему, спровоцировать смещение костных отломков, разрыв артерий и нервных волокон.
Принципы лечения
Лечение такой травмы, как и любого другого перелома, основывается на точном сопоставлении костных отломков (репозиция) и их фиксации до полного сращения (иммобилизация). Достигают этих целей, в зависимости от сложности травмы, двумя путями: консервативным и оперативным.
Если нет смещения, то врач может выполнить закрытую репозицию костей под адекватной анестезией с дальнейшей фиксацией с помощью гипсовой повязки на нужное время (8-10 недель).
Операцию назначают в таких случаях:
- открытый перелом;
- нарушение целостности одновременно обеих костей предплечья;
- переломовывих Галеацци;
- значительное смещение костных отломков;
- повреждение сосудов и нервов;
- многооскольчатый перелом.
Суть операции заключается в хирургической репозиции костей и их фиксации (остеосинтез) специальными металлическими внутренними (пластины, спицы) и внешними конструкциями (аппарат Илизарова).
Реабилитация после перелома лучевой кости должна начинаться с первых дней травмы. Обязательно назначают различные физиотерапевтические процедуры, медикаментозное лечение (средства для быстрого восстановления костной ткани, препараты кальция, витамин Д и другие витамины). Регулярная ЛФК при переломе лучевой кости позволяет быстро разработать лучезапястный сустав и вернуть весь объем движений предплечью и кистям рук.
Таким образом, перелом лучевой кости, несмотря на очевидную безобидность, может доставить человеку много проблем и даже стать причиной инвалидности. Поэтому лечением такой травмы должен заниматься только специалист, а промедление обращения за медицинской помощью может стоить пострадавшему функции руки и привести к нетрудоспособности.
Добавить комментарий
Моя спина.ру © 2012—2019. Копирование материалов возможно только с указанием ссылки на этот сайт.
ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателям
Источник