При наследственном ангионевротическом отеке квинке
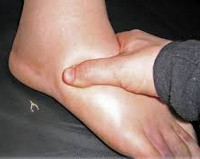
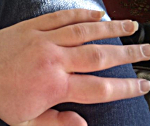
Наследственный ангионевротический отек – генетическое заболевание, при котором наблюдается дефицит ингибитора С1-компонента комплемента. Симптомами являются рецидивирующие отеки кожи, слизистых оболочек и органов брюшной полости, которые могут сопровождаться удушьем (при отеке гортани), рвотой и болями в животе (при поражении брюшной полости). Диагностика производится на основании осмотра, изучения наследственного анамнеза, определения С1-ингибитора, компонентов С4 и С2 в плазме крови, молекулярно-генетических исследований. Лечение осуществляется путем компенсирования абсолютного или функционального дефицита С1-ингибитора, применения блокаторов брадикинина и калликреина, использования свежезамороженной донорской плазмы.
Общие сведения
Наследственный ангионевротический отек (НАО) – вариант первичного иммунодефицита, обусловленный нарушением ингибирования системы комплемента, точнее, его основной фракции С1. Впервые это состояние было описано в 1888 году У. Осиером, который выявил рецидивирующие отеки у молодой женщины, а также установил, что подобное заболевание имелось как минимум у пяти поколений ее семьи. Примечательно, что собственно ангионевротический отек был открыт И. Квинке всего за 6 лет до обнаружения наследственной формы этой патологии – в 1882-м году. Наследственный ангионевротический отек имеет аутосомно-доминантный характер передачи и с одинаковой частотой поражает как мужчин, так и женщин. По некоторым данным, у женщин заболевание протекает тяжелее и возникает раньше, однако достоверных исследований по этому поводу не производилось. Встречаемость наследственного ангионевротического отека, по всей видимости, значительно варьирует у разных этнических групп, что дает весьма неоднородные цифры этого показателя – от 1:10 000 до 1:200 000.

Наследственный ангионевротический отек
Причины наследственного ангионевротического отека
Непосредственной причиной развития наследственного ангионевротического отека является первичный иммунодефицит, заключающийся в дефиците или функциональной неполноценности ингибитора эстеразы одного из компонентов комплемента – С1. В результате этого также нарушается ингибирование активации других компонентов этой системы – С4 и С2, что приводит к еще большему расстройству работы данного иммунного механизма. Врачам-генетикам удалось установить ген, отвечающий за 98% форм наследственного ангионевротического отека – им является C1NH, расположенный на 11-й хромосоме и кодирующий вышеуказанный ингибитор эстеразы С1. Различные мутации способны приводить к неодинаковым по своему течению формам заболевания, которые обладают достаточно сходными клиническими проявлениями, но различаются при проведении ряда диагностических тестов.
При одних типах мутации гена C1NH происходит полное прекращение синтеза белка-ингибитора С1, в результате чего он отсутствует в плазме крови, а остановка системы комплемента производится малоэффективными побочными путями. В других случаях наследственный ангионевротический отек возникает на фоне нормального содержания ингибитора в крови, при этом генетический дефект C1NH приводит к нарушению структуры активного центра данного фермента. В результате ингибитор С1 становится функционально неполноценным, что и служит причиной развития патологии. Существуют также редкие формы наследственного ангионевротического отека, при которых не наблюдается как изменений количества или активности ингибитора эстеразы С1, так и мутаций в гене C1NH – этиология и патогенез таких заболеваний на сегодняшний день неизвестны.
Остановка ингибирования активности компонентов комплемента (С1, С2, С4) приводит к запуску иммунной реакции, сходной по своему течению с аллергической, особенно крапивницей. Компоненты комплемента способны расширять кровеносные сосуды глубоких слоев дермы, повышать проницаемость их стенок, что провоцирует диффундирование компонентов плазмы крови в межклеточное пространство тканей кожи и слизистых оболочек и приводит к их отеку. Кроме того, немаловажную роль в патогенезе наследственного ангионевротического отека играют вазоактивные полипептиды – брадикинин и калликреин, которые еще больше увеличивают степень отека, а также способны вызывать спазм гладкомышечной мускулатуры органов желудочно-кишечного тракта. Эти процессы обуславливают все разнообразие симптомов наследственного ангионевротического отека: отечность кожи (в области конечностей, лица, шеи) и слизистых оболочек (ротовой полости, гортани, глотки), боли в животе и диспепсические расстройства, провоцируемые сочетанием отеков и спазмов.
Классификация наследственного ангионевротического отека
Всего на сегодняшний день выявлено три основных типа наследственного ангионевротического отека. Их различия в плане клинического течения патологии очень незначительны, для определения формы заболевания используют специальные диагностические методики. Врачу-иммунологу крайне важно выяснить тип наследственного ангионевротического отека, так как от этого во многом зависит тактика лечения данной патологии:
- Наследственный ангионевротический отек 1-го типа (НАО-1) – является наиболее распространенной формой заболевания, регистрируется у 80-85% больных с такой патологией. Причиной НАО этого типа является отсутствие гена C1NH или нонсенс-мутация в нем, в результате чего ингибитор С1 не образуется в организме.
- Наследственный ангионевротический отек 2-го типа (НАО-2) – более редкая форма патологии, выявляется лишь у 15% больных. Обусловлен также генетическим дефектом в C1NH, однако при этом экспрессия белка-ингибитора С1 не останавливается, а сам фермент имеет измененную структуру своего активного центра. Это приводит к его неполноценности, и он становится неспособен правильно выполнять свои функции.
- Наследственный ангионевротический отек 3-го типа – относительно недавно обнаруженная форма заболевания с практически неизученными этиологией и патогенезом. Достоверно удалось выяснить, что при этом типе отека отсутствуют мутации гена C1NH, сохраняется нормальное количество ингибитора эстеразы компонента комплемента С1 и его функциональная активность. Больше никаких данных по поводу данной формы (или их совокупности) наследственного ангионевротического отека не имеется.
Симптомы наследственного ангионевротического отека
Как правило, при рождении и в детском возрасте (за исключением редких случаев) наследственный ангионевротический отек ничем себя не проявляет. Довольно часто первые признаки заболевания возникают в подростковом периоде, так как их провоцируют стрессы и гормональные перестройки, происходящие в организме в это время. Однако нередко наследственный ангионевротический отек появляется позже – в возрасте 20-30 лет или даже у пожилых лиц. Чаще всего развитию первого приступа предшествует какое-либо провоцирующее явление: мощный эмоциональный стресс, серьезное заболевание, хирургическое вмешательство, прием некоторых лекарственных средств. В дальнейшем «порог чувствительности» по отношению к провоцирующим факторам снижается, приступы возникают все чаще – наследственный ангионевротический отек приобретает рецидивирующий характер.
Основным проявлением заболевания у большинства больных является отек кожи и подкожной клетчатки на кистях, стопах, иногда лице и шее. В более тяжелых случаях отечные явления возникают на слизистых оболочках полости рта, гортани и глотки – при этом может развиваться удушье (асфиксия), являющееся наиболее частой причиной смерти от наследственного ангионевротического отека. В других случаях на первый план выступают симптомы со стороны желудочно-кишечного тракта: тошнота, рвота, боли и рези в животе, иногда подобная клиническая картина приобретает черты «острого живота». В отдельных случаях наследственный ангионевротический отек характеризуется сочетанием отека кожи, слизистых оболочек и поражения желудочно-кишечного тракта.
Диагностика наследственного ангионевротического отека
Для выявления наследственного ангионевротического отека используют данные физикального осмотра больного, изучения его наследственного анамнеза, определения в крови количества ингибитора С1, а также компонентов комплемента С1, С2, С4, и молекулярно-генетических исследований. Осмотр в фазу обострения заболевания выявляет отек кожи или слизистых оболочек, пациенты могут жаловаться на боли в животе, рвоту, диарею. В крови при наличии наследственного ангионевротического отека 1-го типа ингибитор эстеразы С1 полностью отсутствует, значительно снижены концентрации индикаторных компонентов комплемента. При 2-м типе заболевания в плазме крове может определяться незначительное количество ингибитора С1, в редких случаях его уровень соответствует норме, но соединение имеет пониженную функциональную активность. При всех трех вариантах наследственного ангионевротического отека уровень С1, С2 и С4 не превышает 30-40% от нормы, поэтому этот показатель является ключевым в диагностике данного состояния.
Изучение наследственного анамнеза пациента зачастую обнаруживает наличие подобного заболевания как минимум у нескольких поколений его предков и у других родственников. Однако отсутствие признаков семейного характера патологии не является однозначным критерием, позволяющим исключить наследственный ангионевротический отек – примерно у четверти больных это состояние обусловлено спонтанными мутациями и выявляется впервые в семье. Молекулярно-генетическая диагностика осуществляется путем автоматического секвенирования гена C1NH с целью выявления мутаций. Дифференциальную диагностику следует производить с ангионевротическим отеком аллергического генеза и приобретенными формами дефицита ингибитора С1.
Лечение наследственного ангионевротического отека
Терапию наследственного ангионевротического отека разделяют на два типа – лечение для купирования острого приступа заболевания и профилактический прием препаратов для предупреждения их развития. В случае острого отека Квинке, обусловленного НАО, традиционные противоанафилактические меры (адреналин, стероиды) неэффективны, необходимо использовать нативный или рекомбинантный ингибитор С1, антагонисты брадикинина и калликреина, при их отсутствии показано переливание свежезамороженной плазмы. Начинать такое лечение нужно как можно раньше, в идеале – при самых первых приступах наследственного ангионевротического отека.
Долгосрочная профилактика заболевания производится в тех случаях, когда приступы возникают слишком часто (чаще раза в месяц), если в анамнезе имелись случаи отека гортани или удушья, либо госпитализация в реанимационное отделение. Профилактика включает в себя использование андрогенов, экзогенных (рекомбинантных или нативных) форм ингибитора эстеразы С1, антифибринолитических препаратов. При доброкачественном течении наследственного ангионевротического отека – редких приступах и их относительно быстром исчезновении – такое лечение может не назначаться. Однако накануне хирургических или стоматологических вмешательств, физических и умственных нагрузок рекомендуется краткосрочно принимать вышеуказанные средства для уменьшения риска развития приступа.
Прогноз и профилактика наследственного ангионевротического отека
В большинстве случаев прогноз наследственного ангионевротического отека относительно благоприятный в плане выживаемости – при разумном лечении и профилактике приступы возникают крайне редко и не угрожают жизни больного. При этом всегда сохраняется риск отека гортани, что может привести к асфиксии и летальному исходу. Таким больным следует не только избегать значительных физических и эмоциональных нагрузок, но и желательно иметь при себе карточку или медальон с указанием диагноза. Огромное количество смертей от наследственного ангионевротического отека было обусловлено неверными действиями медиков, не знающих диагноза и поэтому использующих традиционные при аллергическом отеке Квинке препараты, которые неэффективны при НАО.
Источник
Õèðóðã.
Ìíîãî ëåò íàçàä, â âîñüìèäåñÿòûå ãîäû äâàäöàòîãî âåêà, êîãäà ÿ ðàáîòàë ïîëîñòíûì õèðóðãîì, äîâåëîñü ïðèñóòñòâîâàòü íà îäíîé ñîâìåñòíîé êëèíèêî-ïàòîëîãîàíàòîìè÷åñêîé êîíôåðåíöèè. Ñëó÷àé áûë íåïðîñòîé â ïîëèòè÷åñêîì ïëàíå: ïîñëå îïåðàöèè, íà ôîíå áëàãîïðèÿòíîãî ïðîãíîñòè÷åñêîãî òå÷åíèÿ, âíåçàïíî ñêîí÷àëñÿ èçâåñòíûé â ðåñïóáëèêå îòâåòñòâåííûé ïàðòèéíûé ðàáîòíèê, ÷ëåí îáêîìà ïàðòèè. Ïîñëåäíÿÿ, åñëè êòî ïîìíèò, î÷åíü íå ëþáèëà òåðÿòü â ñâîèõ ñïëî÷¸ííûõ ðÿäàõ ÷ëåíîâ, òð¸õ÷ëåíîâ è ìíîãî÷ëåíîâ, à óæ, åñëè ê ýòîìó äåëó ïðèëîæèëè ñâîè ðó÷îíêè «âðà÷è-âðåäèòåëè», òî îáúÿñíèòü èì «êòî â äîìå ãëàâíûé?» è «÷òî òàêîå õîðîøî è ÷òî òàêîå ïëîõî?» — áûëî äëÿ íå¸ äåëîì ñâÿòûì.  ïàðòêîì ëå÷åáíîãî ó÷ðåæäåíèÿ, ãäå ïðîèçîø¸ë ñåé ïå÷àëüíûé èíöèäåíò, èç îáêîìîâñêîãî àðõèïåëàãà áûëî ñïóùåíî «ìíåíèå» ðàçîáðàòüñÿ â ïðè÷èíàõ «âîïèþùåãî áåçîáðàçèÿ» è «ñäåëàòü ñîîòâåòñòâóþùèå îðãâûâîäû». Åñëè ïàðòèÿ ñêàçàëà: «Íàäî!» — ñëåäîâàëî îòâå÷àòü: «Åñòü!» — è äåëî çàâåðòåëîñü ñ êàëåéäîñêîïè÷åñêîé áûñòðîòîé.
Îïåðèðîâàâøèé ïàðòîêðàòà Õèðóðã, äîêòîð ìåäèöèíñêèõ íàóê, áûë «íå ìàëü÷èêîì, íî ìóæåì» â ïðîôåññèè. Ñâîþ òðóäîâóþ äåÿòåëüíîñòü, ïî îêîí÷àíèè ìåäèíñòèòóòà â êîíöå ïÿòèäåñÿòûõ ãîäîâ ïðîøëîãî âåêà, îí íà÷èíàë â ãëóõîé ïåðèôåðèéíîé ó÷àñòêîâîé áîëüíè÷êå. Îïåðèðîâàòü ïðèõîäèëîñü ïðè ñâåòå êåðîñèíîâûõ ëàìï, ïàðàôèíîâûõ ñâå÷åé èëè àâòîìîáèëüíûõ ôàð, ñîãðåâàÿ õîëîäíóþ îïåðàöèîííóþ ãîðÿùèì â îöèíêîâàííîì òàçó ìåäèöèíñêèì ñïèðòîì. Ïî íî÷àì, óêðàäêîé, â ñòàðîé çàáðîøåííîé áàíå íà îêðàèíå ïîñ¸ëêà, îáëîæèâøèñü ó÷åáíèêàìè, îí îïåðèðîâàë óëè÷íûõ ñîáàê, îòðàáàòûâàÿ äî ñîâåðøåíñòâà è àâòîìàòèçìà ýòàïû ðåçåêöèè æåëóäêà èëè êèøå÷íèêà. Áûâøèé ñïîðòñìåí, íåêóðÿùèé è íåïüþùèé, âûðîñøèé â äàë¸êîé ëåñíîé äåðåâíå, áûë îäåðæèì æàæäîé çíàíèé è íåóòîìèìûì æåëàíèåì ñòàòü ïûòëèâûì ó÷¸íûì, õîðîøèì õèðóðãîì è äóìàþùèì, ãðàìîòíûì âðà÷îì-ïðîôåññèîíàëîì.
 ãîðáîëüíèöå, ãäå îí òðóäèëñÿ, åìó «ïîäñîâûâàëè» ñàìûå ñëîæíûå, ñêàíäàëüíûå è íåÿñíûå ñëó÷àè, çàáèðàÿ «áëàòíûõ» è «ñëèâêè» ñåáå, ñ óäîâîëüñòâèåì ñî ñòîðîíû íàáëþäàÿ çà åãî ìíîãî÷àñîâûìè ñëîæíåéøèìè îïåðàöèÿìè è ïîñëåäóþùèìè òèòàíè÷åñêèìè óñèëèÿìè ïî âûõàæèâàíèþ áîëüíûõ. Åìó çàâèäîâàëè ÷¸ðíîé çàâèñòüþ è íåíàâèäåëè âñåìè ôèáðàìè ñâîèõ áåñòàëàííûõ äóøîíîê òå, êòî ïîñëå èíñòèòóòà «ïðûãàë» ñíà÷àëà â îðäèíàòóðêó, ïîòîì â àñïèðàíòóðêó, à äàëåå àâòîìàòè÷åñêè ñòàíîâèëñÿ øòàòíûì ñîòðóäíèêîì õèðóðãè÷åñêîé êàôåäðû. «Ñâàäåáíûì ãåíåðàëîì», íå óìåþùèì âûïîëíèòü íè ãàñòðýêòîìèþ, íè ãåïàòèêîåþíîàíàñòîìîç, íè ãåìèêîëýêòîìèþ. Äà ÷òî òàì -òîìèè è -ýêòîìèè. Áûâàëè ñëó÷àè, êîãäà îíè ïðè ïëàíîâîì ãðûæåñå÷åíèè, âìåñòî ãðûæåâîãî ìåøêà, âñêðûâàëè ìî÷åâîé ïóçûðü è «ñòàðàòåëüíî» èñêàëè òàì ñîäåðæèìîå. Òàêèå «èíêóáàòîðñêèå» êàôåäðàëû íåðåäêî îáðàùàëèñü ê ãåðîþ íàøåãî ïîâåñòâîâàíèÿ ñ ïðîñüáîé ïîàññèñòèðîâàòü èì íà îïåðàöèè, à çàîäíî íàó÷èòü èõ óìó ðàçóìó è ðàñêðûòü ñâîé ñåêðåò, êàê õîòåëè â îäíîé ñêàçêå îò Ìàëü÷èøà-Êèáàëü÷èøà ïðîêëÿòûå áóðæóèíû. Õèðóðã íå îòêàçûâàë íèêîìó, èáî áûë îí áåñêîðûñòíûì ïîðÿäî÷íûì ÷åëîâåêîì, ÷åñòíî è ïðîôåññèîíàëüíî äåëàþùèì ñâî¸ äåëî, âåðèë â äîáðî è ñïðàâåäëèâîñòü. Âîò òîëüêî ñåìåíà ñâîè ñàæàë îí íå â òó ïî÷âó è íå âñõîäèëè îíè, èáî ðîñ òàì áóðüÿí ñîðíÿêîâ èç çàâèñòè, ëæè, ïðåäàòåëüñòâà, ïîäëîñòè è ñòóêà÷åñòâà.
Ñêîðîïîñòèæíî ñêîí÷àâøèéñÿ â õèðóðãè÷åñêîì îòäåëåíèè ïàðòèéíûé áîññ, èçíà÷àëüíî íå íàïðàâèë ñâîè ñòîïû â ìåäèöèíñêîå ó÷ðåæäåíèå äëÿ ëå÷åíèÿ ñóáúåêòîâ «ãîëóáûõ êðîâåé» ïîä íàçâàíèåì ñïåöáîëüíèöà, ïîñêîëüêó íå äîâåðÿë öàðèâøåé òàì ñèñòåìå ëå÷åíèÿ ïðèõîäÿùèìè ïðîôåññîðàìè. Îí ïðîñòî çàñåë çà òåëåôîí è íà÷àë ñîáèðàòü èíôîðìàöèþ ïî ñâîåé òåìå. Ãëàâíûé âîïðîñ, êîòîðûé åãî èíòåðåñîâàë êîìó ìîæíî ãàðàíòèðîâàííî äîâåðèòü ñâî¸ äðàãîöåííîå çäîðîâüå è æèçíü, èáî îïåðàöèÿ ïðåäñòîÿëà, êàê áû è íå î÷åíü ñëîæíàÿ, íî è íå ïðîñòàÿ. Îí îáçâîíèë íåñêîëüêèõ ãëàâíûõ âðà÷åé ðåñïóáëèêàíñêèõ è ãîðîäñêèõ êëèíè÷åñêèõ áîëüíèö, ðåêòîðîâ ìåäèíñòèòóòà è ìåäàêàäåìèè, ãëàâíûõ õèðóðãîâ ðåñïóáëèêè è ãîðîäà. Ïîñëå êàæäîãî òåëåôîííîãî ðàçãîâîðà, íà ëåæàùåì ïåðåä íèì ëèñòî÷êå ïîÿâëÿëèñü ðàçëè÷íûå ôàìèëèè ñòîëè÷íûõ õèðóðãîâ, íåêîòîðûå èç íèõ ïîâòîðÿëèñü ïî íåñêîëüêó ðàç, äðóãèå — íàõîäèëèñü â ãîðäîì îäèíî÷åñòâå. Çàêîí÷èâ, ïàðòîêðàò ïîäâ¸ë èòîã ñî çíà÷èòåëüíûì îòðûâîì îò îñòàëüíûõ êàíäèäàòîâ â ñïèñêå ôèãóðèðîâàëà îäíà ôàìèëèÿ — Õèðóðãà — è ïîåõàë íàâñòðå÷ó ñâîåé ñóäüáå.
Ïðè ïîñòóïëåíèè áîëüíîé ïðåäúÿâëÿë æàëîáû íà çàòðóäí¸ííîå ãëîòàíèå, ïîíà÷àëó ýïèçîäè÷åñêîå, íî â ïîñëåäíåå âðåìÿ ïðàêòè÷åñêè ïîñòîÿííîå. Ãëîòàòü áûëî òðóäíî äîñòàòî÷íî òâ¸ðäóþ ïèùó (ìÿñî, õëåá), ïîòîì óæå ìÿãêóþ (êàøè, ïþðå), à ê ìîìåíòó îáðàùåíèÿ è æèäêóþ (áóëüîí, ÷àé). Èíîãäà, ïðàâäó ãîâîðÿ, ñëó÷àëîñü è òàê, ÷òî æèäêîñòü âîîáùå íå ïðîõîäèëà, à òâ¸ðäàÿ ïèùà «ïðîâàëèâàëàñü» êàê áû ñàìà ïî ñåáå. Òåì íå ìåíåå, âî âðåìÿ åäû ïðèõîäèëîñü áåç êîíöà çàïèâàòü êóøàíüå è ïûòàòüñÿ ãëîòàòü ïî íåñêîëüêó ðàç. Ïîÿâèëèñü òàêæå ÷óâñòâî ææåíèÿ çà ãðóäèíîé è òóïûå ðàñïèðàþùèå áîëè ïîñëå åäû. Èçðåäêà íàáëþäàëîñü ñðûãèâàíèå íåïåðåâàðåííîé ïèùåé. Ïàöèåíò îñîáî ïîä÷åðêíóë, ÷òî ïðîáëåìû íåïîñðåäñòâåííî ñâÿçàíû ñ âûïîëíÿåìîé èì îòâåòñòâåííîé, íàïðÿæ¸ííîé è íåðâíîé ðàáîòîé. Ïîõóäåë íà ïÿòü êèëîãðàìì çà ïîñëåäíèå ïîëãîäà.
Îáúåêòèâíî: ñîñòîÿíèå óäîâëåòâîðèòåëüíîå, ñîçíàíèå ÿñíîå. Ïðàâèëüíîãî òåëîñëîæåíèÿ, íîðìîñòåíè÷åñêîé êîíñòèòóöèè. Êîæà è ñëèçèñòûå áëåäíûå. ßçûê âëàæíûé, îáëîæåí ñåðûì íàë¸òîì. Ñåðäöå òîíû ïðèãëóøåíû, ðèòìè÷íûå. Àðòåðèàëüíîå äàâëåíèå — ñòî ñåìíàäöàòü íà ñåìüäåñÿò ïÿòü ìèëëèìåòðîâ ðòóòíîãî ñòîëáà, ïóëüñ ñåìüäåñÿò äâà â ìèíóòó, ðèòìè÷íûé, óäîâëåòâî- ðèòåëüíîãî íàïîëíåíèÿ. ˸ãêèå: äûõàíèå æ¸ñòêîå, õðèïîâ íåò. Æèâîò: ìÿãêèé, ñèììåòðè÷íûé, â àêòå äûõàíèÿ ó÷àñòâóåò, ïðè ïàëüïàöèè áåçáîëåçíåííûé. Ïå÷åíü ó êðàÿ ð¸áåðíîé äóãè. Ôèçèîëîãè÷åñêèå îòïðàâëåíèÿ â íîðìå.
Îáùèé àíàëèç êðîâè (íåçíà÷èòåëüíàÿ àíåìèÿ) è ìî÷è — â ïðåäåëàõ íîðìû. Áèîõèìèÿ êðîâè: óìåðåííûå ãèïîíàòðè-, êàëè- è àëüáóìèíåìèÿ. ÝÊà â ïðåäåëàõ âîçðàñòíûõ èçìåíåíèé. ÔÃÄÑ: ïèùåâîä ðàñøèðåí, ñëèçèñòàÿ ãèïåðåìèðîâàíà, îò¸÷íà. Êàðäèÿ çàêðûòà è èìååò âèä ùåëè ñ íàáóõàþùèìè êðàÿìè. Çëîêà÷åñòâåííîå íîâîîáðàçîâàíèå, ïåïòè÷åñêàÿ ÿçâà ïèùåâîäà, îðãàíè÷åñêàÿ ïîñëåîæîãîâàÿ è ðóáöóþùàÿñÿ ñòðèêòóðû èñêëþ÷åíû. Ðåíòãåíîëîãè÷åñêîå èññëåäîâàíèå ïèùåâîäà ñ êîíòðàñòèðîâàíèåì: ïèùåâîä ðàñøèðåí, íîðìàëüíûé ðåëüåô ñëèçèñòîé îáîëî÷êè îòñóòñòâóåò; êîíòðàñò ñêàïëèâàåòñÿ â äèñòàëüíîì îòäåëå â âèäå óçêîé ñèììåòðè÷íîé âîðîíêè ñ ãëàäêèìè êîíòóðàìè, çàêàí÷èâàþùåéñÿ â ïðîåêöèè êàðäèàëüíîãî æîìà. Êîíñóëüòàöèÿ òåðàïåâòà: ïðîòèâîïîêàçàíèé äëÿ îïåðàòèâíîãî âìåøàòåëüñòâà íåò.
Íà îñíîâàíèè àíàìíåçà, îáúåêòèâíûõ è êëèíèêî-ëàáîðàòîðíûõ äàííûõ, à òàêæå ñïåöèàëüíûõ ìåòîäîâ èññëåäîâàíèÿ, ïàöèåíòó âûñòàâëåí äèàãíîç: «Àõàëàçèÿ êàðäèè II-III ñò.» — è íà÷àòà ïîäãîòîâêà ê îïåðàöèè.
Âïåðâûå ýòî çàáîëåâàíèå îïèñàë àíãëèéñêèé âðà÷ Thomas Willis â òûñÿ÷à øåñòüñîò ñåìüäåñÿò ÷åòâ¸ðòîì ãîäó, íî ïàòîãåíåç åãî â íàñòîÿùåå âðåìÿ äî êîíöà íå âûÿñíåí. Äëÿ àõàëàçèè êàðäèè õàðàêòåðíà å¸ íåñïîñîáíîñòü ðàññëàáëÿòüñÿ â îòâåò íà ãëîòàíèå.  îòå÷åñòâåííîé ëèòåðàòóðå êëèíè÷åñêóþ êàðòèíó áîëåçíè âïåðâûå óïîìÿíóë Í.Â. Ýêê.  òûñÿ÷à âîñåìüñîò ñîðîê ÷åòâ¸ðòîì ãîäó Ñ.Ï. Áîòêèí â «Êëèíè÷åñêèõ ëåêöèÿõ» ïîäðîáíî îïèñàë ñèìïòîìàòèêó, äèôäèàãíîñòèêó è ëå÷åíèå «ïàðàëèòè÷åñêîãî ñóæåíèÿ ïèùåâîäà». Ñ÷èòàåòñÿ, ÷òî ïðè äàííîé ïàòîëîãèè ïîðàæàåòñÿ ïàðàñèìïàòè÷åñêèé îòäåë âåãåòàòèâíîé íåðâíîé ñèñòåìû, â îñíîâíîì, èíòðàìóðàëüíûé àïïàðàò àóýðáàõîâñêîå ñïëåòåíèå, à òàêæå âîëîêíà áëóæäàþùåãî íåðâà.  ðåçóëüòàòå ðàçìûêàíèÿ íåðâíî-ðåôëåêòîðíîé äóãè íàðóøàåòñÿ ðåôëåêñ ðàñêðûòèÿ êàðäèè. Îñíîâûâàÿñü íà äàííîé êîíöåïöèè, Perry íàçâàë ýòî çàáîëåâàíèå àõàëàçèåé, õîòÿ â ïðàêòèêó ââ¸ë åãî À. Hurst (1914).  Ðîññèè íàèáîëüøåå ðàñïðîñòðàíåíèå ïîëó÷èë òåðìèí «êàðäèîñïàçì», êîòîðûé ïðåäëîæèë â òûñÿ÷à äåâÿòüñîò ÷åòâ¸ðòîì ãîäó Johann Mikulicz-Radecki, ïîëàãàÿ, ÷òî â ðåçóëüòàòå ïîðàæåíèÿ ïàðàñèìïàòè÷åñêîé âåãåòàòèâíîé íåðâíîé ñèñòåìû íàñòóïàåò ñïàçì íèæíåãî ïèùåâîäíîãî ñôèíêòåðà.
Äðóãèå àâòîðû ñ÷èòàþò, ÷òî çàáîëåâàíèå ðàçâèâàåòñÿ èç-çà âðîæä¸ííîãî îòñóòñòâèÿ, óìåíüøåíèÿ ãàíãëèîçíûõ êëåòîê èëè äåãåíåðàòèâíûõ èçìåíåíèé èíòðàìóðàëüíûõ ãàíãëèîçíûõ ýëåìåíòîâ â ìûøå÷íîì è ïîäñëèçèñòîì ñëîÿõ êàðäèè è àáäîìèíàëüíîì îòäåëå ïèùåâîäà (Á.Â. Ïåòðîâñêèé).  ëèòåðàòóðå äàííàÿ ïàòîëîãèÿ îáîçíà÷àåòñÿ òàêæå êàê ôðåíîñïàçì, èäèîïàòè÷åñêîå (êàðäèîòîíè÷åñêîå) ðàñøèðåíèå ïèùåâîäà, ìåãàýçîôàãóñ è äð. Ìåæäó òåì, â ïîñëåäíèå ãîäû ïîÿâèëèñü ðàáîòû, êîòîðûå ïðîâîäÿò ÷¸òêóþ ãðàíèöó ìåæäó àõàëàçèåé ïèùåâîäà è êàðäèîñïàçìîì, ñ÷èòàÿ èõ îòäåëüíûìè ñàìîñòîÿòåëüíûìè íîçîëîãè÷åñêèìè åäèíèöàìè, ÷òî îáóñëîâëåíî ðàçëè÷íûì óðîâíåì ïîðàæåíèÿ ïàðàñèìïàòè÷åñêîé íåðâíîé ñèñòåìû. Ó îäíèõ áîëüíûõ ñòðàäàþò ïðåèìóùåñòâåííî ïðåãàíãëèîíàðíûå íåéðîíû äîðñàëüíîãî ÿäðà áëóæäàþùèõ íåðâîâ, è â ìåíüøåé ñòåïåíè íåéðîíû àóýðáàõîâñêîãî ñïëåòåíèÿ, ó äðóãèõ — áîëüøåé ÷àñòüþ — ïîñòãàíãëèîíàðíûå íåéðîíû.
 íàñòîÿùåå âðåìÿ äëÿ ëå÷åíèÿ íà÷àëüíûõ ñòàäèé àõàëàçèè ïðèìåíÿþò, â îñíîâíîì, êîíñåðâàòèâíûå ìåòîäû áàëîííóþ êàðäèîäèëàòàöèþ, à òàêæå ýíäîñêîïè÷åñêîå èíòðàñôèíêòåðíîå ââåäåíèå áîòóëîòîêñèíà À (äèñïîðò).
Áîëüøèíñòâî ðàííèõ îïåðàòèâíûõ ìåòîäîâ îñíîâàíû íà ïðèìåíåíèè ïðîäîëüíîé âíåñëèçèñòîé ýçîôàãîêàðäèîìèîòîìèè, ïðåäëîæåííîé E. Heller (1913). Ìûøå÷íàÿ îáîëî÷êà êàðäèè è êàðäèàëüíîãî îòäåëà ïèùåâîäà ðàññåêàåòñÿ ïðîäîëüíî ïî ïåðåäíåé è çàäíåé ñòåíêàì íà ïðîòÿæåíèè âîñüìè-äåñÿòè ñàíòèìåòðîâ. Íåäîñòàòêàìè ìåòîäà ÿâëÿþòñÿ îáðàçîâàíèå äèâåðòèêóëîâ, ðóáöîâîé äåôîðìàöèè, ïîâðåæäåíèå ñëèçèñòîé îáîëî÷êè è ðàçâèòèå ïåïòè÷åñêîãî ýçîôàãèòà. Ïîýòîìó
â äàëüíåéøåì áûëè ïðåäëîæåíû ðàçëè÷íûå ìîäèôèêàöèè ìåòîäà Ãåëëåðà, ñ öåëüþ çàêðûòèÿ îáíàæ¸ííîé ñëèçèñòîé îáîëî÷êè ñòåíêàìè ðÿäîì ðàñïîëîæåííûõ îðãàíîâ.  ÷àñòíîñòè, Ò.À. Ñóâîðîâà (1960) ïðåäëîæèëà ïîäøèâàòü ïåðåäíþþ ñòåíêó ìîáèëèçîâàííîãî äíà æåëóäêà ê êðàÿì äåôåêòà ìûøå÷íîé îáîëî÷êè ïèùåâîäà ïîñëå ïðîäîëüíîé âíåñëèçèñòîé êàðäèîìèîòîìèè.
Áîëüíîìó, ïîä îáùèì îáåçáîëèâàíèåì, áûëà âûïîëíåíà îïåðàöèÿ Ãåëëåðà-Ñóâîðîâîé, âî âðåìÿ êîòîðîé â îáëàñòè êàðäèè, ïî ïåðåäíåé ñòåíêå, îáíàðóæåíî èíòðàìóðàëüíîå îáðàçîâàíèå òóãî-ýëàñòè÷íîé êîíñèñòåíöèè, ïîäâèæíîå, äèàìåòðîì îêîëî îäíîãî ñàíòèìåòðà. Áåç ïîâðåæäåíèÿ ñëèçèñòîé, òóïî, äèãèòàëüíî, îáðàçîâàíèå âûäåëåíî, óäàëåíî è cito îòïðàâëåíî íà ïàòîãèñòîëîãèþ. Çàêëþ÷åíèå: íåâðèíîìà. Ïîñêîëüêó ýíäîñêîïè÷åñêè è ðåíòãåíîëîãè÷åñêè íàëè÷èå îïóõîëè â äîîïåðàöèîííîì ïåðèîäå èäåíòèôèöèðîâàíî íå áûëî, òî îïåðàöèîííàÿ «íàõîäêà» ÿâèëàñü ïîëíåéøåé íåîæèäàííîñòüþ äëÿ Õèðóðãà, à òàêæå, îòêðîâåííî ãîâîðÿ, åãî àññèñòåíòà íà îïåðàöèè è ëå÷àùåãî âðà÷à ïàöèåíòà (ìåíÿ), ñïåöèàëèñòîâ èíñòðóìåíòàëüíîé äèàãíîñòèêè è ñîòðóäíèêîâ õèðóðãè÷åñêîãî îòäåëåíèÿ.  ïðåäîïåðàöèîííîé, ñ ó÷¸òîì ñîöèàëüíîãî ñòàòóñà ïàöèåíòà, ñîñòîÿëñÿ êîðîòêèé êîíñèëèóì ñ ïðèãëàøåíèåì ïðîôåññîðà, äîöåíòîâ êàôåäðû, íà÷ìåäà è çàâîòäåëåíèåì ñ âûíåñåíèåì êîëëåãèàëüíîãî ðåøåíèÿ.
Ïîñëåîïåðàöèîííûé ïåðèîä ïðîòåêàë áåç îñëîæíåíèé. Íà òðåòüè ñóòêè áîëüíîé ïåðåâåä¸í èç ðåàíèìàöèè â õèðóðãè÷åñêîå îòäåëåíèå, íà ïÿòûå — ñòàë ñàäèòüñÿ è õîäèòü ïî ïàëàòå, íà ñåäüìûå â ïðèñóòñòâèè æåíû ïðîèçîøëà âíåçàïíàÿ îñòàíîâêà ñåðäöà. Ðåàíèìàöèîííûå ìåðîïðèÿòèÿ óñïåõà íå èìåëè, íà ôîíå îñòðîé ñåðäå÷íî-ñîñóäèñòîé íåäîñòàòî÷íîñòè íàñòóïèëà ñìåðòü.
Ãðîìû è ìîëíèè ìåòàëè ïàðòèéíûå áîíçû, áåç âòîðîé îáóâè è õàëàòîâ ââàëèâøèåñÿ â õèðóðãè÷åñêîå îòäåëåíèå. Îñòàâëÿÿ íà ïîëó ãðÿçíûå ðàçâîäû è, òû÷à óêàçàòåëüíûìè ïàëüöàìè â ïîòîëîê, íà ïîâûøåííûõ òîíàõ, ñîâåðøåííî íå îáðàùàÿ âíèìàíèÿ íà áîëüíûõ, îíè ãðîçèëè ðàçáîðêàìè, âûâåäåíèåì íà ÷èñòóþ âîäó, èçãíàíèåì èç ñâÿùåííûõ ðÿäîâ ïàðòèè è óâîëüíåíèåì ñ «âîë÷üèì áèëåòîì».
Íà Õèðóðãà áûëî òÿæåëî ñìîòðåòü. Ñêàçàòü, ÷òî îí ñèëüíî ïåðåæèâàë ñìåðòü ñâîåãî ïàöèåíòà çíà÷èò, íå ñêàçàòü íè÷åãî. Îí ïîïðîñèë âðåìåííî îñâîáîäèòü åãî îò äðóãèõ çàïëàíèðîâàííûõ îïåðàöèé è, ó÷èòûâàÿ åãî êîëîññàëüíûé àâòîðèòåò, åìó ïîøëè íàâñòðå÷ó. Òåì íå ìåíåå, íà óòðåííåì ðàïîðòå, ïðîôåññîð, âñåãäà âèäåâøèé â Õèðóðãå êîíêóðåíòà íà ñâî¸ ìåñòî, íå ïðåìèíóë çàìåòèòü, ÷òî êðàéíå óäèâë¸í èñõîäîì òàêîé, «â îáùåì-òî, íåñëîæíîé îïåðàöèè», è ÷òî ïàòîëîãîàíàòîìû äîëæíû «ñäåëàòü ïðàâèëüíûå âûâîäû» â ñëîæèâøåéñÿ ñèòóàöèè. Ïîñëå ýòîãî îí øâûðíóë ñ êàôåäðû â ìîþ ñòîðîíó èñòîðèþ áîëåçíè, è íà ýòîì ïÿòèìèíóòêà çàêîí÷èëàñü.
Âñêðûòèå ïîêàçàëî, ÷òî õèðóðãè÷åñêîå âìåøàòåëüñòâî íå ÿâèëîñü íåïîñðåäñòâåííîé ïðè÷èíîé ëåòàëüíîãî èñõîäà â ïîñëåîïåðàöèîííîì ïåðèîäå. Íî ïîñêîëüêó êîìàíäà «Ôàñ!» óæå ïðîçâó÷àëà, íè÷åãî íå îñòàâàëîñü äåëàòü, êàê óñòðîèòü ïîêàçàòåëüíûé «ðàçáîð ïîë¸òîâ».
 àóäèòîðèè, êóäà «ñîãíàëè» ìíîãèõ õèðóðãîâ, ïàòîëîãîàíàòîìîâ è âðà÷åé äðóãèõ ñïåöèàëüíîñòåé ñî âñåãî ãîðîäà, ÿáëîêó íåãäå áûëî óïàñòü. Áåç âñÿêîãî ñîìíåíèÿ, ñòàëî ÿñíî «êàçíü» áóäåò ïîêàçàòåëüíîé, ÷òîáû äðóãèì íåïîâàäíî áûëî ïàðòðàáîòíèêîâ «ðåçàòü» è çà ñâîè «ïðåñòóïíûå äåëèøêè» îòâå÷àòü ïî âñåé ñòðîãîñòè ïðîôåññèè è çàêîíà.  ïðåçèäèóìå íà÷àëüíèêè Óïðàâëåíèÿ çäðàâîîõðàíåíèÿ ãîðîäà è îòäåëà ëå÷åáíîé ïîìîùè Ìèíçäðàâà, ãëàâíûå âíåøòàòíûå ñïåöèàëèñòû è ïð. Ïîñëå «ïëàìåííîãî» âûñòóïëåíèÿ êóðàòîðà îáêîìà ïàðòèè, íàïðÿæåíèå äîñòèãëî ñâîåãî ìàêñèìàëüíîãî íàêàëà, è ñëîâî ïðåäîñòàâèëè ãëàâíîìó õèðóðãó ðåñïóáëèêè.
Ãëàâíûé ñïåöèàëèñò ïî îïåðàòèâíûì âìåøàòåëüñòâàì, äîêòîð ìåäèöèíñêèõ íàóê, áûë «ñòàðûì ìóäðûì åâðååì», õîðîøî çíàë Õèðóðãà íà ïðîòÿæåíèè ìíîãèõ ëåò, è ñàì íåîäíîêðàòíî íàïðàâëÿë ê íåìó ñëîæíûõ ïàöèåíòîâ. Íå òî, ÷òîáû îíè äðóæèëè, íî óâàæàëè äðóã äðóãà îäíîçíà÷íî. È åù¸ îí çíàë, ÷òî íèêàêîé âèíû îïåðàòîðà â ñëó÷èâøåìñÿ íåò âíåçàïíî «îòêàçàëî ñåðäöå», ÷òî, â ïðèíöèïå, ìîæåò ïðîèçîéòè (è íåðåäêî ïðîèñõîäèëî) ñ ëþáûì áîëüíûì. Âîò åñëè áû îí óìåð «íà ñòîëå» — òóò åù¸ ìîæíî áûëî ñîçäàòü ïðåöåäåíò, «óñòðîèòü ðàçáîðêó», à òàê Äà äàæå åñëè áû è «íà ñòîëå» — íå îøèáàåòñÿ, êàê èçâåñòíî, òîëüêî òîò, íè÷åãî íå äåëàåò, à â õèðóðãèè è áåç îøèáîê â ëþáîé ìîìåíò ìîæåò ñëó÷èòüñÿ íåïðåäâèäåííîå. ×åñòíî ãîâîðÿ, ãëàâíûé õèðóðã îòíîñèëñÿ ê ïàðòèè, ñêàæåì òàê, ñäåðæàííî è íå ïëàíèðîâàë ñëåïî, êàê îïðè÷íèê, èñïîëíÿòü ÷üè-òî äèëåòàíòñêèå ïðèõîòè, òåì áîëåå, ÷òî ñâîèõ îí íèêîãäà íå ñäàâàë. Ðóãàë, îò÷èòûâàë, íàêàçûâàë, íî íå ñäàâàë. È íà ýòîò ðàç íå ñîáèðàëñÿ íèêîãî ïîäñòàâëÿòü. Íàêàíóíå êîíôåðåíöèè îí ïîçâîíèë Õèðóðãó äîìîé, îáúÿñíèë ñèòóàöèþ, ïîääåðæàë ìîðàëüíî è îáåùàë ÷òî-íèáóäü ïðèäóìàòü, äàáû ñìÿã÷èòü íåïðèÿòíûé óäàð ñóäüáû. À ÷òî òóò ìîæíî áûëî ñîîáðàçèòü, åñëè ñïëåòíè óæå ðàñòàùèëè íà âåñü ãîðîä, êðàñíûå ôëàæêè ðàññòàâëåíû, à ñâîðà ïðåäàííûõ õîëîïîâ, íåòåðïåëèâî ïîâèçãèâàþùèõ, òîëüêî è æäàëà, îáëèçûâàÿñü, ñïóñêà ñ ïîâîäêîâ? Íî åâðåé îí è â Àôðèêå åâðåé è îí ïðèäóìàë. È óæå ãëóáîêîé íî÷üþ, îòõîäÿ êî ñíó, äîâîëüíûé ñàìèì ñîáîé, îí îáëèçíóë ñâîè òîëñòûå ãóáû ñ çàñòûâøåé åõèäíîé óëûáêîé, ïðåäâêóøàÿ ñêîðóþ ðåàëèçàöèþ ñâîåãî ãåíèàëüíîãî ïëàíà.
Îáòåêàåìî è îáîáù¸ííî âûðàçèâ ñâî¸ ìíåíèå, ãëàâíûé õèðóðã ïåðåäàë ñëîâî ìèíèàòþðíîé, õóäåíüêîé æåíùèíå- ïàòîëîãîàíàòîìó, çàìåíèâøåé â ïîñëåäíþþ ìèíóòó ñâîþ êîëëåãó, ïðîâîäèâøóþ âñêðûòèå, íî «âíåçàïíî» çàáîëåâøóþ. Äëÿ òîãî, ÷òîáû å¸ âñåì áûëî âèäíî è ñëûøíî èç-çà âûñîêîé òðèáóíû, ïðèøëîñü èñêàòü ïîäñòàâêó, êîòîðóþ íå íàøëè, îãðàíè÷èâøèñü ñòóëîì.
Ïðîçåêòîð, âåðîÿòíî, âïåðâûå âûñòóïàëà ïåðåä òàêîé ñîëèäíîé àóäèòîðèåé, à ïîòîìó, âöåïèâøèñü â òðèáóíó, ñâåðêàÿ î÷êàìè è, ðàñêà÷èâàÿñü êàê ìàÿòíèê íà ñòóëå, ïèñêëÿâûì ãîëîñîì çàòàðàòîðèëà çàðàíåå ïîäãîòîâëåííóþ «ñòàðøèìè òîâàðèùàìè» îáëè÷èòåëüíóþ ðå÷ü. Óäèâèòåëüíî, íî êàê òîëüêî îíà ïðîèçíåñëà ïåðâûå íåñêîëüêî ôðàç, íàïðÿæåíèå â çàëå ñëîâíî ðàñòâîðèëîñü, êîå-ãäå ïîñëûøàëèñü ñìåøêè è ïîêà ñîëèòàðíûå âñõëèïû, êîòîðûå áûâàþò â ñëó÷àå, åñëè ÷åëîâåê ïûòàåòñÿ â ïðèëè÷íîì îáùåñòâå ïîäàâèòü ñìåõ. Äàëüøå áîëüøå. Óæå ÷ëåíû óâàæàåìîãî ïðåçèäèóìà ïðèêðûâàëè ðòû ëàäîøêàìè, à íåêîòîðûå «ýêçåêóòîðû» ñòàëè äåìîíñòðàòèâíî îòâîðà÷èâàòüñÿ â ñòîðîíó, äåëàÿ âèä, ÷òî âûòèðàþò ëèöî íîñîâûì ïëàòêîì. Êàê íè ïûòàëñÿ óëûáàþùèéñÿ ïðåäñåäàòåëüñòâóþùèé íàâåñòè ïîðÿäîê â àóäèòîðèè âñ¸ áûëî òùåòíî. Âûñòóïàâøàÿ, ñëîâíî îïûòíûé ïèîíåð, ðàçâîäÿùèé â ìîêðîì ëåñó êîñò¸ð, ñëîâî çà ñëîâîì äîáàâëÿëà èñêîðêè âåñåëüÿ â âîññåäàâøèå ðÿäû êîëëåã, êîå êòî èç êîòîðûõ, îñîáåííî â çàäíèõ ðÿäàõ, óæå ñîãíóëñÿ ïîïîëàì îò áåççâó÷íîãî õîõîòà, íå â ñèëàõ ïðîòèâîñòîÿòü óñëûøàííîìó.
Ïðè÷èíà òàêîãî âåñåëüÿ áûëà áàíàëüíà è îðäèíàðíà. Ïàòîëîãîàíàòîì êàðòàâèëà; ãóãíÿâèëà æóòêî, íåùàäíî è ÷óäîâèùíî. Äàæå äåäóøêå Ëåíèíó ñ åãî èçâåñòíîé ôðàçîé «åòè ïîèòè÷åñêèå ïõîñòèòüþòêè ïüåäàëè åâîëþñèþ» — áûëî äî íå¸ îõ êàê äàëåêî! È ýòî áûë íå ïðîñòî «ôåôåêò ôèõñèè», êàê ãîâîðèë âåëèêèé þìîðèñò Àðêàäèé Ðàéêèí. È ýòî áûëè íå ïðîñòî äèñëàëèÿ è ïàðàëàëèÿ â êâàäðàòå, ýòî áûëî êîñíîÿçû÷èå, ãðàññèðîâàíèå è øåïåëÿâîñòü â êóáå. Áóêâû «ö», «÷», «ù», «ø», «æ», «ç», «ð», «ë» è äðóãèå, êàêèì-òî íåâåäîìûì ïóò¸ì íà õîäó ìåíÿëèñü ìåñòàìè, ôîðìèðóÿ èç ðå÷è êëåéêóþ îäíîðîäíóþ øèïÿùóþ ìàññó, âëèâàþùóþñÿ â óøíûå ðàêîâèíû ä¸ðãàþùåãîñÿ îò ãîìåðè÷åñêîãî õîõîòà âðà÷åáíîãî ñîîáùåñòâà.
Ñëåäóåò ïîä÷åðêíóòü, ÷òî ñàìà ëåêòîð ñîâåðøåííî íå îáðàùàëà âíèìàíèÿ íà êëîíèêî-òîíè÷åñêîå ñóäîðîæíîå ñîñòîÿíèå àóäèòîðèè, à ñ ñàìûì ñåðü¸çíûì âûðàæåíèåì ëèöà ïðîäîëæàëà ïîýòàïíî çà÷èòûâàòü ïðîòîêîë ïàòîëîãîàíàòîìè÷åñêîãî âñêðûòèÿ. Êîãäà îíà ïðîèçíåñëà ôðàçó: «Ïîöêè ïóñûñòûå, ïóñûñòûå», êòî-òî íå âûäåðæàë è, äàâÿñü îò ñìåõà, âûêðèêíóë: «À ïå÷åíü?». «Ïåöåíü? Ïåöåíü Ïåöåíü íå óâåëèöåíà», — áûë îòâåò.
Çàë ðûäàë è ïëàêàë.
Ãðîçà, êîòîðóþ ñ íåòåðïåíèåì òàê îæèäàëà ÷àñòü ìåäèöèíñêîãî ñîîáùåñòâà, ïðîøëà ñòîðîíîé, îñòàâèâ íà ãëàçàõ ìíîãèõ áðûçãè ñë¸ç íå ïå÷àëè è ãîðÿ, íî ðàäîñòè è âåñåëüÿ.
Ïî÷òè íè ó êîãî óæå íå áûëî æåëàíèÿ â ÷¸ì-òî ðàçáèðàòüñÿ è êîãî-òî îáñóæäàòü ïîñëå íàñûùåííîãî òðóäîâîãî äíÿ, ñäîáðåííîãî õîðîøåé ïîðöèåé þìîðà.
Ñäåðæàòü, âûòåêàþùóþ èç äóøíîé àóäèòîðèè, è, ñìåþùóþñÿ íà õîäó òîëïó, áûëî ïðàêòè÷åñêè íåâîçìîæíî.
Íèêòî íå îáðàòèë âíèìàíèÿ íà äâóõ ëþäåé â êîðèäîðå, êîòîðûå îáìåíÿëèñü êðåïêèì ðóêîïîæàòèåì, à ïîòîì îäèí èç íèõ ïîõëîïàë äðóãîãî ïî ïëå÷ó è ñêàçàë ÷òî-òî îáîäðÿþùåå. Ýòî áûëè ãëàâíûé õèðóðã ðåñïóáëèêè è Õèðóðã.
Îíè áûëè ò¸çêàìè, ïðîôåññèîíàëàìè è ïîðÿäî÷íûìè ëþäüìè.
Îíè áûëè íàñòîÿùèìè êîëëåãàìè.
Äëÿ áîëüøèíñòâà ðóññêèõ äîêòîðîâ è âðà÷åé ñîâåòñêîé çàêàëêè ïîíÿòèÿ î ñîâåñòè, ÷åñòè è äîñòîèíñòâå áûëè íå ïðîñòî ïóñòûì çâóêîì.
Ñåé÷àñ ýòîãî ìíîãèì íå ïîíÿòü.
Ìû òåðÿåì ýòè êà÷åñòâà ïîñòåïåííî, íî áåçâîçâðàòíî.
 ÌÊÁ (ìåæäóíàðîäíîé êëàññèôèêàöèè áîëåçíåé) ìîæåò ïîÿâèòüñÿ íîâàÿ íîçîëîãèÿ ïîä íàçâàíèåì «Äóõîâíàÿ àõàëàçèÿ».
 êîãî ìû ìîæåì òðàíñôîðìèðîâàòüñÿ?
 ðàâíîäóøíûõ, áåçðàçëè÷íûõ, áåçäóõîâíûõ îñîáåé â ÷åëîâå÷åñêîé îáîëî÷êå?
Ìîæåò, åù¸ íå ïîçäíî îñòàíîâèòüñÿ, îäóìàòüñÿ, èçìåíèòüñÿ?
Îòðûâîê èç êíèãè «Èç æèçíè âðà÷à «Ñêîðîé ïîìîùè», Êàçàíü, 2016.
https://proza.ru/2016/09/10/1244
*******
Ñâåòëîé ïàìÿòè ìîåãî îòöà, ïåðâîãî Ó÷èòåëÿ â ïðîôåññèè è æèçíè —
Ìàâðèíà Ìèõàèëà Èâàíîâè÷à,
äîêòîðà ìåäèöèíñêèõ íàóê, õèðóðãà ñ 65-ëåòíèì ñòàæåì,
õóäîæíèêà, êëèíè÷åñêîãî ôèçèîëîãà, ïîðÿäî÷íîãî ÷åëîâåêà —
Ï Î Ñ Â ß Ù À Å Ò Ñ ß …
Àâòîð ïîñòà: Âðà÷ ñêîðîé ìåäèöèíñêîé ïîìîùè Ìàâðèí Â.Ì.
Источник
