Поджелудочная железа и отек мозга

«Болезнь от хорошей жизни» — так иногда называют панкреатит, который зачастую развивается из-за неумеренности в еде и питье. Не случайно обострения часто возникают по праздникам. Советы по профилактике болезни и поведению пациента при её появлении «АиФ-Юг» дала заместитель главного врача по хирургии ГБУЗ КБСМП Нина Богданова.
Виной всему – современный образ жизни
Татьяна Захарова, «АиФ-Юг»: Нина Викторовна, давайте сначала разберёмся, что такое острый панкреатит?
Нина Богданова: Это опасное заболевание поджелудочной железы. Лёгкая форма панкреатита протекает с минимальным поражением органов и систем, выражается в основном хроническим отёком железы, легко поддаётся лечению и даёт благоприятный прогноз к быстрому выздоровлению. Тяжёлая форма острого панкреатита характеризуется развитием выраженных нарушений в органах и тканях либо местными осложнениями, в частности, некроз тканей, инфицирование, кисты, абсцессы.
— Можно ли жить без поджелудочной железы?
— Пациенты часто задают такой вопрос. Действительно, есть такие заболевания, при которых приходится удалять железу либо её большую часть. Это в случае рака либо других деструктивных процессов. Как следствие, в организме нет ферментов, необходимых для нормального пищеварения. На сегодня прогрессивные технологии в фармакологии позволили синтезировать аналоги ферментов сока поджелудочной железы и синтетический инсулин. Наши пациенты после удаления органа вынуждены пожизненно принимать данные препараты.
Однако острые и молниеносные нарушения функции поджелудочной железы для человека зачастую становятся фатальными. Она выполняет важную роль в организме. До того как пища поступила в тонкую кишку, туда, по внутренним протокам, подаётся необходимое количество секрета поджелудочной железы: ферменты, участвующие в переработке съеденной пищи, инсулин, понижающий уровень сахара в крови. Благодаря этому отлаженному механизму организм получает из продуктов питания все необходимые микроэлементы, аминокислоты, белки. Поэтому болезни поджелудочной железы, к которым относится и панкреатит, могут серьёзно нарушить нормальную работу всего организма.
Из каждых 100 человек 16 страдают заболеваниями пищеварительного тракта.
К сожалению, жизнь современного человека не просто основана на нарушении принципов правильного и рационального питания, но и нередко бросает вызов самому ценному — здоровью. Болезни пищеварительного тракта с неимоверной скоростью распространяются по планете. Медицинская статистика свидетельствует о том, что из каждых 100 человек 16 страдают подобными заболеваниями. Гастриты, язвенная болезнь, колиты за последнее десятилетие удвоились. Именно заболевание поджелудочной железы в этом списке занимает лидирующие позиции. Ещё в прошлом столетии острый панкреатит был редким явлением. Сейчас же эта болезнь находится на одной ступеньке с язвой желудка.
Несомненно, все мы согласимся, что причиной этому стал наш образ жизни. Перекусы на бегу, переедания, когда наконец-таки вернулись домой с работы и от души наелись, плохое качество потребляемых продуктов, красителей, подсластителей, алкоголь и, конечно, стрессы. В наше время число хронических панкреатитов увеличились вдвое, гораздо чаще болеть стали именно люди молодого возраста, и всё это только за последние тридцать лет. Смертельные осложнения и опасные последствия стали закономерностью, а не исключением.
Шок и нестерпимая боль
— Чем опасно обострение панкреатита?
— Целым рядом смертельных осложнений на ранних стадиях болезни. Во-первых, шок, возникающий из-за попадания токсинов и продуктов деятельности поджелудочной железы, сопровождающийся невыносимой болью, охватывающей больного «кольцом». Во-вторых, есть риск перитонита. Секрет поджелудочной железы начинает сбрасываться в брюшную полость и агрессивно «обжигает» органы и ткани. В-третьих, панкреонекроз. Это нарушение железы под действием собственных ферментов. В-четвёртых, острая полиорганная недостаточность, отёк головного мозга, кишечные кровотечения как следствие интоксикации. Смертность при панкреонекрозе во всём мире, несмотря на развитые технологии, одна из самых высоких — до 83 % , и связана с молниеносностью развития смертельных и необратимых осложнений.
Поздние осложнения тоже не утешительны. Пациент, перенёсший острый панкреатит, должен помнить — он в группе риска по развитию сахарного диабета, анемии, язвы, холецистита. Периодические обострения пакреатита ведут к сужению протоков, выводящих желчь, к сгущению и кристаллизации желчи, что может стать причиной развития желтухи, рака поджелудочной железы.
— Каковы симптомы острого панкреатита? Как распознать болезнь?
— Болевой синдром. Боль может локализоваться в эпигастрии, левом подреберье, носить опоясывающий характер, отдавать под левую лопатку. Боль носит постоянный характер, в положении лежа на спине усиливается. После приёма пищи, особенно жирной, острой, жареной, алкоголя, самочувствие ухудшается.
Тошнота, рвота. Рвота может быть неукротимой, содержать желчь, не приносить облегчения. Повышение температуры тела. Умеренно выраженная желтушность склер. Редко — лёгкая желтуха кожных покровов. Кроме того, острый панкреатит может сопровождаться диспепсическими симптомами (метеоризм, изжога, однократный жидкий стул). Клинические симптомы острого панкреатита тяжело дифференцировать от других, не менее опасных заболеваний, таких как перфорация язвы, острый холецистит, аппендицит, без инструментальных методов исследования.
Три дня без еды
— Кто в группе риска?
— Мужчины по сравнению с женщинами более подвержены развитию осложнений, вызываемых панкреатитом. Многие представители сильного пола редко обращаются к врачам, делают это в крайних случаях, когда уже заболевание «запущено». Мужчины склонны к злоупотреблению алкоголем, что и является основной причиной развития панкреатита.
У женщин же намного чаще, чем у мужчин, встречается желчнокаменная болезнь — основной причиной развития не только панкреатита, но также холецистита. Кроме того, организм представительниц прекрасного пола более чувствителен к гормональным изменениям, которые также могут спровоцировать болезнь. Развитию воспалительного процесса в тканях поджелудочной железы способствуют климакс, беременность и роды, длительный приём некоторых гормоносодержащих лекарств.
Что касается детей, определить причину развития панкреатита у малышей довольно непросто. Но чаще всего факторами, способствующими возникновению заболевания, являются повреждения поджелудочной железы, полученные вследствие оперативного вмешательства или травм, и генетическая предрасположенность. Нередко панкреатит диагностируется у детей, больных кишечной, лёгочной или смешанной формой муковисцидоза. Пищевая аллергия, хронические очаги инфекции, затруднение оттока пищеварительного сока, паротитная инфекция — всё это и многое другое может привести к нарушениям в работе поджелудочной железы у детей. В любом случае помните: определить причину развития панкреатита помогут только врач и прохождение назначенных им обследований.
— Как лечится этот недуг?
— Мы, врачи, при приступах острого панкреатита придерживаемся золотого правила: холод, голод и покой. Отказаться от приёма пищи необходимо не менее чем на три дня. В этот период разрешается только вода. Именно этот срок необходим нашему организму, чтобы полностью восстановить утраченные функции. Поэтому, не нагружая поджелудочную пищей, мы даём ей возможность за эти три дня вновь восстановиться в должной степени. После трёхдневного голодания рекомендуется восстанавливать рациональное питание постепенно. В первую очередь следует отказаться от употребления жирных, острых и жареных блюд.
Алкоголь в любом количестве опасен. Кофе, приправы и концентрированные мясные бульоны заставляют поджелудочную железу работать в усиленном режиме, и, как следствие, приступ может возобновиться. От употребления сырых овощей и сладостей, сдобы в первые несколько дней после голодания тоже лучше воздержаться.
Нежирное мясо, приготовленное на пару, насытит наш желудок с минимальным вредом для организма в отличие от любимых многими копченостей и полуфабрикатов. Советую употреблять не более 20 граммов сливочного масла в день. В состав диетического питания необходимо включить рыбу нежирных сортов и тушёные овощи.
Пища должна быть пюреобразной консистенции, не горячая, но и не холодная, и желательно приготовленная на пару. Питание целесообразно разделить в пять-шесть приёмов. Небольшими порциями по 200-300 граммов. Рекомендуется придерживаться принципа дробного питания в течение полугода, дабы не провоцировать новых осложнений. Острый панкреатит должен лечиться только в стационаре. До полного купирования болевого синдрома.
— Как защитить себя и своих близких от этой болезни?
— Главный принцип профилактики — мера во всём: и в питании, и в образе жизни, правильное полноценное питание, своевременное обращение к врачу, диспансерное наблюдение. При диагнозе «хронический панкреатит» в ремиссии следует дважды в год посещать врача и проходить соответствующие обследования.
Источник
Отек поджелудочной железы всегда является симптомом развития серьезных патологий органа. Данное отклонение, как правило, обнаруживают при УЗИ-диагностике, а также во время томографии.
Кроме того, отечность сопровождается определенной симптоматикой. Лечение же назначается после тщательного обследования, анамнеза и выявления причин аномалии.
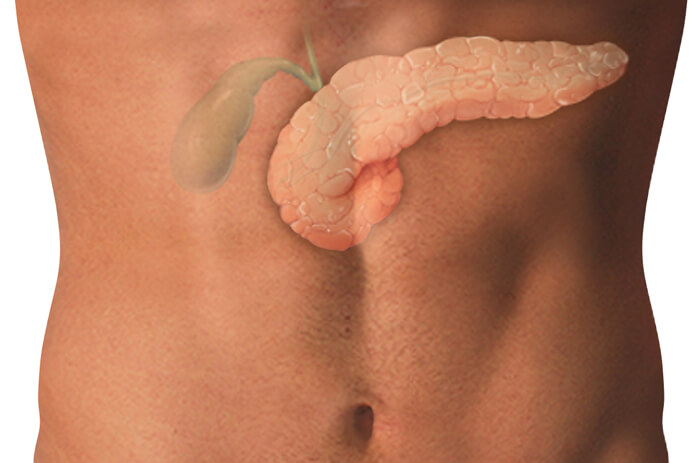
Причины отека
Отек органа не может возникать как отдельная патология. Часто он возникает вместе с сопутствующими симптомами. Приступ также может появиться в результате приема чрезмерной дозы алкоголя или после переедания.
Среди наиболее часто встречающихся причин появления отечности:
- патологии двенадцатиперстной кишки;
- инфекционные болезни (в том числе заболевания печени, гепатит);
- ожирение;
- нарушение обменных процессов в организме;
- гельминтоз;
- механические повреждения и травмы живота.
Спровоцировать появление отека, может неправильное питание, частое потребление фастфуда, газированных напитков, богатой белками пищи. Особое влияние на формирование отечности оказывает этиловый спирт. В результате перечисленных причин нередко возникает реактивный панкреатит, а также воспаление острой или хронической формы.
Симптомы заболевания
Определить наличие отека можно не только по изображению при аппаратной диагностике, но и по симптоматике и жалобам пациента. Одним из наиболее ярко выраженных признаков отклонения является сильная резкая боль в области левого или правого подреберья, которая может отдавать в спину и даже ногу.
Синдром возникает в результате закупорки протоков и воспаления головки поджелудочной железы и уменьшается при наклоне больного вперед. Также среди характерных симптомов отечности поджелудочной железы:
- слабость и быстрая утомляемость;
- апатия, сонливость;
- повышение температуры тела;
- тошнота и рвота;
- сильная жажда и голод;
- озноб и повышенное потоотделение;
- нарушение пищеварения и стула;
- потеря веса;
- сухость во рту.
Потеря концентрации внимания мешает вести привычный образ жизни. При появлении тошнота не проходит даже после рвоты. Обезболивающие и жаропонижающие средства дают временный эффект и устраняют только симптомы.
Методы диагностики
При отеке поджелудочной железы используется комплексная диагностика, включающая в себя обследование ЖКТ (в том числе аппаратное), а также сбор и исследование анализов.

Комплекс процедур включает:
- Общий анализ крови. Позволяет определить наличие воспаления.
- Биохимический анализ крови. Помогает определить уровень пищеварительных ферментов.
- Анализ венозной крови. Позволяет определить уровень глюкозы.
- Анализ кала. В нем можно обнаружить частицы жира и непереваренной пищи.
- Анализ мочи. Помогает определить уровень амилазы.
- УЗИ-обследование. С его помощью определяются размеры и возможные изменения формы железы.
- МРТ. Позволяет анализировать состояние поджелудочной железы визуально.
- Эзофагогастродуоденоскопия. Представляет собой обследование пищевода, желудка и кишечника с помощью зонда.
Таким образом, после проведения всех указанных процедур будут установлены причины поражения и тип заболевания. На основании этого будет и назначена терапия. Если отек был обнаружен у ребенка, действовать следует незамедлительно, поскольку он более опасен в детском возрасте.
Диета во время заболевания
Вне зависимости от того, какова причина появления отечности, диета должна быть неотъемлемой частью терапии. С ее помощью снимается нагрузка с органов ЖКТ и, в частности, поджелудочной железы. Кроме того, лечебное питание позволяет ускорить процесс заживления тканей и снятия воспалительных процессов.
Как и большинство лечебных диет, питание при отеке железы предполагает отказ от вредных продуктов, введение в рацион полезной и нейтральной пищи, а также правила приготовления и употребления блюд. В список запрещенных продуктов входят:
- фастфуд;
- свежие мучные и кондитерские изделия, сладости, сдоба;
- кислые фрукты, ягоды и овощи;
- жирная рыба, мясо и бульоны из них;
- полуфабрикаты, колбасные изделия;
- алкоголь и газированные напитки;
- маринованная продукция;
- мясные и рыбные консервы;
- грибы.
Следует также отказаться от приправ и большого количества соли и сахара.
В список разрешенных продуктов входят:
- крупы и крупяные супы, каши;
- кисломолочная продукция малой жирности;
- вареные, запеченные и приготовленные на пару не кислые овощи и фрукты;
- некрепкий чай;
- нежирная рыба и мясо;
- сухари и подсушенный хлеб светлых сортов;
- отвар шиповника, смородины.
Правила приготовления и употребления блюд:
- Любые из перечисленных продуктов нельзя жарить и запекать с большим количеством жиров. Разрешено варить, готовить с помощью пара, запекать без масла.
- Оптимально дробное питание. Рекомендуется принимать пищу по пять — шесть раз в сутки через одинаковые периоды времени.
- Переедание строго запрещено. Максимальный размер порции двести — двести пятьдесят граммов.
- Последняя трапеза должна быть осуществлена не позднее, чем за один-два часа до сна.
- Первые два — три дня после начала приступа пациенту показан голод. Далее, разрешены легкие протертые супы. Более грубая пища может быть введена только постепенно.
- Соблюдение диеты необходимо для профилактики рецидива болезни.
Лечение отечности
Существует два основных вида лечения отека поджелудочной железы: медикаментозный и хирургический. Терапия с использованием лекарственных средств, включает в себя:
- Антисекреторное лечение. С его помощью уменьшается выработка пищеварительных соков и кислот. Эффективно в первые несколько дней после начала терапии.
- Антиферментная терапия. Снимает отек и воспалительные процессы за счет уменьшения выработки пищеварительных ферментов.
- Бактерицидное воздействие. Препятствует абсцессу и сепсису.
- Детоксикация. Препараты способствуют скорейшему выведению продуктов распада из организма.
- Инфузионное лечение. Восстанавливает баланс влаги и электролитов.
Снять болевой синдром в этом случае можно с помощью спазмолитиков и болеутоляющих средств, назначенных лечащим врачом.
Хирургическое лечение показано при тяжелых степенях поражения поджелудочной железы. В этом случае могут быть удалены кисты, псевдокисты и другие новообразования (доброкачественные и злокачественные), а также части органа по показаниям. Возможно, проведение дренажа для удаления скопившейся жидкости.
Возможно, также и применение народных средств. Однако оно эффективно только в случае правильной постановки диагноза и разрешения лечащего врача. Для улучшения пищеварения и уменьшения воспаления и отечности можно использовать следующие рецепты:
- Овсяный кисель. Столовую ложку крупы залить стаканом кипятка и варить десять минут. После этого настоять напиток в течение часа и процедить. Употреблять теплым за полчаса до трапезы.

- Травяной настой. Взять по десять граммов календулы и сушеницы, двадцать граммов перечной мяты, пятнадцать – тысячелистника. Две столовой ложки смеси залить стаканом кипятка и выдержать четверть часа на водяной бане, далее – настоять в течение часа. Принимать за полчаса до трапезы.

Применение народных средств возможно, только после окончания периода голодания во время лечения. Также их можно применять для профилактики рецидива.
Отек поджелудочной как симптом онкологии
Статистика показывает, что рак поджелудочной железы встречается редко. Кроме того, на ранних этапах он прогрессирует практически без проявления симптоматики, что затрудняет его своевременное выявление. Нередко онкология является последствием прогрессирования отека поджелудочной железы.
Аномальный рост клеток ткани органа приводит к образованию онкологии. Процесс протекает поэтапно:
- Образовывается опухоль, размеры которой менее самой железы.
- Рост опухоли осуществляется в направлении лимфоузлов и протоков выведения желчи, поражается тело и хвост.
- Онкология поражает всю паренхиму, нервную систему, сосуды и органы желудочно-кишечного тракта.
- Формируются осложнения на лимфатическую систему, образуются метастазы.
Лимфатические узлы при онкологии могут спаиваться, вследствие чего образовываются уплотнения, застой лимфы и отечность. Наряду с этим, может наблюдаться и скопление лишней жидкости в тканях. Как правило, эти процессы характерны для последних стадий развития рака.
Лечить онкологию поджелудочной железы, возможно при помощи химиотерапии, лучевой терапии и хирургических операций. Чем раньше болезнь будет выявлена, тем больше будет шансов на выздоровление. Между тем, последствия отсутствия терапии необратимы.
Профилактика патологии
Профилактика отека поджелудочной железы – комплексная мера, требующая разностороннего подхода. В нее включаются следующие мероприятия:
- отказ от алкоголя и курения (или сведение вредных привычек к минимуму);
- формирование привычек правильного питания и здорового образа жизни;
- отказ от фастфуда и вредных перекусов;
- контроль размеров порций и перерывов между приемами пищи (нельзя допускать голодания более пяти часов);
- отказ от поздних трапез;
- контроль принятия медикаментов;
- отказ от большого количества сдобы, сладостей и кондитерских изделий.
Также рекомендуются умеренные физические нагрузки. Чтобы железа не могла отечь снова, данные меры необходимо принимать систематически.
Источник
Воспаление поджелудочной железы симптомы и лечение – тема сегодняшней статьи. Никто и не задумывается, что поджелудочная железа – это очень важный орган в человеческом организме.
Она вырабатывает нужные для пищеварения ферменты и гормоны, которые регулируют уровень сахара в крови. Если железа не работает должным образом, то пища полностью не переваривается, а сахар, который попадает с едой, не усваивается.

Определить воспаление поджелудочной железы, все симптомы и лечение может только врач. Лечение своими силами просто недопустимо. Теперь разберемся, какие симптомы и причины данной болезни, чтобы при их появлении сразу бежать к доктору.
Что это такое
Заболевание поджелудочной железы, которое связано с ее воспалением врачи называют панкреатитом. Когда орган находится в раздраженном состоянии, он перестает нормально функционировать, пищеварительные ферменты и гормоны продуцируются в недостаточных количествах или не попадают в место переваривания пищи, то есть 12-палую кишку.
Такая болезнь может иметь острый или хронический характер. При остром проявлении все симптомы возникают внезапно, и имеет сильно выраженный характер. В таком случае больной определяется для лечения в стационар сразу после приема.
При хронической форме заболевания, признаки могут время от времени проявляться на протяжении нескольких лет. Ощущения не сильно болезненные и быстро проходят, поэтому больной может и не подозревать о наличии проблемы.

Причины возникновения
Просто так поджелудочная железа не воспаляется. Для того чтобы произошли изменения в органе должны быть какие-то причины. Врачи выделяют три основные причины, по которым может это произойти:
- Неправильное питание. Если человек ест преимущественно жирную и острую пищу, то возникновение панкреатита просто неизбежно. Кроме того, плохо влияет на поджелудочную железу жаренная и пересоленная еда.
- Злоупотребление алкогольными напитками. Ученые пока не установили, как действует алкоголь на такой орган, как поджелудочная железа. Но зато точно известно, что если человек много выпивает, то у него может развиться воспаление.
- Прием некоторых лекарств. Некоторые лекарственные препараты не лучшим образом влияют на органы пищеварительной системы, в том числе может воспалиться и поджелудочная железа.
Но это еще не все причины воспаления поджелудочной железы. Кроме того, оно может возникать при систематическом переедании, травмах брюшной полости, частых стресса и нервных срывах. Врачи утверждают, что женщины значительно чаще болеют панкреатитом чем мужчины. Также к воспалительным процессам склонны пожилые люди или больные диабетом. Человек, который имеет лишний вес, должен быть готов к тому, что поджелудочная железа может воспаляться.
Частые симптомы
При воспалении поджелудочной железы, особенно на начальных стадиях, человек наблюдает болевые ощущения в верхней части живота, тошноту или тяжесть. Чаще всего такие признаки возникают после приема пищи или алкоголя. Но обратив внимание на изменения в пищеварительном процессе, не все сразу обращаются к врачу.
Только когда признаки воспаления поджелудочной железы повторяются очень часто и вызывают сильный дискомфорт, больной бежит к лечащему врачу. Но зачастую процесс уже перешел в хроническое заболевание. Что бы ни пришлось прибегать к радикальным формам лечения, нужно четко знать и понимать симптомы болезни.
Самая страшная для человека – острая форма, поскольку под воздействием выделяемых ферментов орган быстро само переваривается. При этом токсины попадают в ток крови и разносятся по всему организму, вызывая интоксикацию. При заболевании поджелудочной железы в острой форме проявляются:
- Резкая боль, которая может локализироваться как справой, так и с левой стороны под ребрами. Это связано с размерами органа. Иногда болевые ощущения могут появляться в спине.
- Многократные рвотные позывы, которые не вызывают чувства облегчения.
- Чувство тяжести в животе и вздутие.
- Сильная тошнота.
- Если железа резко воспалилась, температура может повышаться.
Если у человека появились все эти симптомы нужно немедленно бежать в больницу. Если вовремя не начать лечить воспаление поджелудочной железы, которое проявляется в острой форме, то это может привести к плачевным последствиям.
Данное заболевание может носить и хронический характер.
При этом симптомы появляются на протяжении многих лет и время от времени либо обостряются, либо затухают. Период обострения чаще всего припадает на те периоды, когда человек употребляет много жирной и жареной пищи или алкоголь.
Основные симптомы при воспалении поджелудочной железы хронического характера:
- Боль в животе через 1,5–2 часа после еды.
- Нежелание есть жирную пищу.
- Болевые ощущения под ребрами при физических нагрузках.
- Потеря аппетита.
- Снижение массы тела.
- В каловых массах могут появляться белесоватые включения.
- Расстроен акт дефекации (запор или диарея).
Симптомы у детей

Нередко это заболевание проявляется и у детей. Сложность заключается в том, что дети не могут четко сказать в какой области и как болит. Поэтому нужно обращать внимание на общую картину симптомов:
- Боль в животе.
- Отказ от приема любой пищи.
- Повышение температуры тела до 38 градусов и больше.
- Капризность.
- Нарушение сна.
- Возможен понос.
Чтобы поставить точный диагноз детям делают УЗИ и все необходимые анализы.
На что должен обратить внимание, лечащий врач на приеме
Кроме того, что доктор внимательно изучает перечисленные симптомы и жалобы пациента, он должен еще и осмотреть его. На приеме человек сильно возбужден и раздражен, при этом кожные покровы бледные и покрыты потом. Если сеть подозрения на воспалительные процессы в области поджелудочной железы, проводят пальпацию брюшной области.
Больной должен лечь на кушетку и согнуть ноги в коленях. Иногда, даже при легком прикосновении пациент может чувствовать сильные боли. Хорошо, когда человек может самостоятельно показать локализацию болевых ощущений.
Для того чтобы более точно определить в какой части органа возникло воспаление врач определяет три главные точки на животе, где проектируется размещение органа:
- Точка Дежардена. Это место, где расположена головка поджелудочной железы. Точка находится на линии, которая соединяет пупок и правую подмышечную впадину. Область в 5–7 см под ребрами на линии соответствуют этой точке. Если здесь есть болезненные ощущения, значит, воспалена именно эта часть железы.
- Точка Мейо – Робсона показывает размещение хвоста органа. Чтобы ее найти нужно визуально провести линию, соединяющую пупок и левую реберную дугу. Дальше линию разделяют на три ровные части. Точка находится на границе между верхней и средней частями.
- Точка Кача определит, есть ли изменения в теле поджелудочной железы. Эта точка будет размещаться на расстоянии 5-7 см от пупка, по внешнему краю левой прямой мышцы живота. Если при пальпации в этой области появились болевые ощущения, то скорее воспаление находится на границе хвоста и тела железы.

Детям пальпацию не проводят. В данном случае этот метод не эффективен.
Что еще нужно чтобы поставить диагноз
Кроме того, что врач проводит осмотр пациента, он еще должен дать направления на ряд других диагностик, которые подтвердят или опровергнут его предположение. К таким диагностикам относят:
- Общий анализ крови и конечно же, на гормоны. По общему анализу понятно воспалена железа если показатели липаз, амилаз, трипсина, а иногда и билирубина вырос. В варианте, когда уже начался некроз, ко всему добавляется еще и недостаточное количество кальция в сыворотке. Если поражается вся железа, то нарушается уровень инсулина в крови.
- Анализ кала и мочи. Кал на предмет волокон мяса и жировых включений, а моча – на наличие амилаз.
- Также необходимо сделать УЗИ, МРТ или КТ, ангиографию сосудов железы и другие обследования.
- Если симптомы воспаления железы возникли у женщины, то врач должен отправить ее на УЗИ органов малого таза. Иногда эти симптомы схожи с перитонитом. У женщин воспаление брюшной полости (перитонит) может быть вызвано некоторыми гинекологическими проблемами, такими как внематочная беременность, разрыв яичника или опухоль.
Врач точно знает какие анализы и обследования нужно провести, чтобы узнать четкую картину заболевания и определить, как лечить и чем лечить. Не стоит пренебрегать советами специалистов.
Способы лечения
Воспаленная поджелудочная железа симптомы и лечение, которой изучили множество специалистов, очень сложная болезнь. Заниматься самолечением с помощью травок или препаратов, купленных в аптеках без назначения врача, чревато непредсказуемым исходом.
Для восстановления воспаленной поджелудочной железы лечение назначает только врач. Оно проходит только в условиях стационара, под наблюдением специалистов. Может быть, исключительно медикаментозным, а может включать комплекс хирургического вмешательства, медикаментозного и терапевтического лечения.
После снятия острых симптомов и нормализации работы органа обязательно нужно придерживаться определенной диеты, чтобы снизить риск повторного воспаления.
Источник
