Патология системы комплемента ангионевротический отек
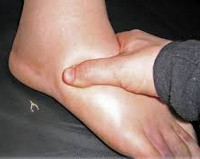
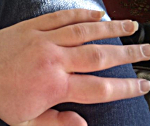
Наследственный ангионевротический отек – генетическое заболевание, при котором наблюдается дефицит ингибитора С1-компонента комплемента. Симптомами являются рецидивирующие отеки кожи, слизистых оболочек и органов брюшной полости, которые могут сопровождаться удушьем (при отеке гортани), рвотой и болями в животе (при поражении брюшной полости). Диагностика производится на основании осмотра, изучения наследственного анамнеза, определения С1-ингибитора, компонентов С4 и С2 в плазме крови, молекулярно-генетических исследований. Лечение осуществляется путем компенсирования абсолютного или функционального дефицита С1-ингибитора, применения блокаторов брадикинина и калликреина, использования свежезамороженной донорской плазмы.
Общие сведения
Наследственный ангионевротический отек (НАО) – вариант первичного иммунодефицита, обусловленный нарушением ингибирования системы комплемента, точнее, его основной фракции С1. Впервые это состояние было описано в 1888 году У. Осиером, который выявил рецидивирующие отеки у молодой женщины, а также установил, что подобное заболевание имелось как минимум у пяти поколений ее семьи. Примечательно, что собственно ангионевротический отек был открыт И. Квинке всего за 6 лет до обнаружения наследственной формы этой патологии – в 1882-м году. Наследственный ангионевротический отек имеет аутосомно-доминантный характер передачи и с одинаковой частотой поражает как мужчин, так и женщин. По некоторым данным, у женщин заболевание протекает тяжелее и возникает раньше, однако достоверных исследований по этому поводу не производилось. Встречаемость наследственного ангионевротического отека, по всей видимости, значительно варьирует у разных этнических групп, что дает весьма неоднородные цифры этого показателя – от 1:10 000 до 1:200 000.

Наследственный ангионевротический отек
Причины наследственного ангионевротического отека
Непосредственной причиной развития наследственного ангионевротического отека является первичный иммунодефицит, заключающийся в дефиците или функциональной неполноценности ингибитора эстеразы одного из компонентов комплемента – С1. В результате этого также нарушается ингибирование активации других компонентов этой системы – С4 и С2, что приводит к еще большему расстройству работы данного иммунного механизма. Врачам-генетикам удалось установить ген, отвечающий за 98% форм наследственного ангионевротического отека – им является C1NH, расположенный на 11-й хромосоме и кодирующий вышеуказанный ингибитор эстеразы С1. Различные мутации способны приводить к неодинаковым по своему течению формам заболевания, которые обладают достаточно сходными клиническими проявлениями, но различаются при проведении ряда диагностических тестов.
При одних типах мутации гена C1NH происходит полное прекращение синтеза белка-ингибитора С1, в результате чего он отсутствует в плазме крови, а остановка системы комплемента производится малоэффективными побочными путями. В других случаях наследственный ангионевротический отек возникает на фоне нормального содержания ингибитора в крови, при этом генетический дефект C1NH приводит к нарушению структуры активного центра данного фермента. В результате ингибитор С1 становится функционально неполноценным, что и служит причиной развития патологии. Существуют также редкие формы наследственного ангионевротического отека, при которых не наблюдается как изменений количества или активности ингибитора эстеразы С1, так и мутаций в гене C1NH – этиология и патогенез таких заболеваний на сегодняшний день неизвестны.
Остановка ингибирования активности компонентов комплемента (С1, С2, С4) приводит к запуску иммунной реакции, сходной по своему течению с аллергической, особенно крапивницей. Компоненты комплемента способны расширять кровеносные сосуды глубоких слоев дермы, повышать проницаемость их стенок, что провоцирует диффундирование компонентов плазмы крови в межклеточное пространство тканей кожи и слизистых оболочек и приводит к их отеку. Кроме того, немаловажную роль в патогенезе наследственного ангионевротического отека играют вазоактивные полипептиды – брадикинин и калликреин, которые еще больше увеличивают степень отека, а также способны вызывать спазм гладкомышечной мускулатуры органов желудочно-кишечного тракта. Эти процессы обуславливают все разнообразие симптомов наследственного ангионевротического отека: отечность кожи (в области конечностей, лица, шеи) и слизистых оболочек (ротовой полости, гортани, глотки), боли в животе и диспепсические расстройства, провоцируемые сочетанием отеков и спазмов.
Классификация наследственного ангионевротического отека
Всего на сегодняшний день выявлено три основных типа наследственного ангионевротического отека. Их различия в плане клинического течения патологии очень незначительны, для определения формы заболевания используют специальные диагностические методики. Врачу-иммунологу крайне важно выяснить тип наследственного ангионевротического отека, так как от этого во многом зависит тактика лечения данной патологии:
- Наследственный ангионевротический отек 1-го типа (НАО-1) – является наиболее распространенной формой заболевания, регистрируется у 80-85% больных с такой патологией. Причиной НАО этого типа является отсутствие гена C1NH или нонсенс-мутация в нем, в результате чего ингибитор С1 не образуется в организме.
- Наследственный ангионевротический отек 2-го типа (НАО-2) – более редкая форма патологии, выявляется лишь у 15% больных. Обусловлен также генетическим дефектом в C1NH, однако при этом экспрессия белка-ингибитора С1 не останавливается, а сам фермент имеет измененную структуру своего активного центра. Это приводит к его неполноценности, и он становится неспособен правильно выполнять свои функции.
- Наследственный ангионевротический отек 3-го типа – относительно недавно обнаруженная форма заболевания с практически неизученными этиологией и патогенезом. Достоверно удалось выяснить, что при этом типе отека отсутствуют мутации гена C1NH, сохраняется нормальное количество ингибитора эстеразы компонента комплемента С1 и его функциональная активность. Больше никаких данных по поводу данной формы (или их совокупности) наследственного ангионевротического отека не имеется.
Симптомы наследственного ангионевротического отека
Как правило, при рождении и в детском возрасте (за исключением редких случаев) наследственный ангионевротический отек ничем себя не проявляет. Довольно часто первые признаки заболевания возникают в подростковом периоде, так как их провоцируют стрессы и гормональные перестройки, происходящие в организме в это время. Однако нередко наследственный ангионевротический отек появляется позже – в возрасте 20-30 лет или даже у пожилых лиц. Чаще всего развитию первого приступа предшествует какое-либо провоцирующее явление: мощный эмоциональный стресс, серьезное заболевание, хирургическое вмешательство, прием некоторых лекарственных средств. В дальнейшем «порог чувствительности» по отношению к провоцирующим факторам снижается, приступы возникают все чаще – наследственный ангионевротический отек приобретает рецидивирующий характер.
Основным проявлением заболевания у большинства больных является отек кожи и подкожной клетчатки на кистях, стопах, иногда лице и шее. В более тяжелых случаях отечные явления возникают на слизистых оболочках полости рта, гортани и глотки – при этом может развиваться удушье (асфиксия), являющееся наиболее частой причиной смерти от наследственного ангионевротического отека. В других случаях на первый план выступают симптомы со стороны желудочно-кишечного тракта: тошнота, рвота, боли и рези в животе, иногда подобная клиническая картина приобретает черты «острого живота». В отдельных случаях наследственный ангионевротический отек характеризуется сочетанием отека кожи, слизистых оболочек и поражения желудочно-кишечного тракта.
Диагностика наследственного ангионевротического отека
Для выявления наследственного ангионевротического отека используют данные физикального осмотра больного, изучения его наследственного анамнеза, определения в крови количества ингибитора С1, а также компонентов комплемента С1, С2, С4, и молекулярно-генетических исследований. Осмотр в фазу обострения заболевания выявляет отек кожи или слизистых оболочек, пациенты могут жаловаться на боли в животе, рвоту, диарею. В крови при наличии наследственного ангионевротического отека 1-го типа ингибитор эстеразы С1 полностью отсутствует, значительно снижены концентрации индикаторных компонентов комплемента. При 2-м типе заболевания в плазме крове может определяться незначительное количество ингибитора С1, в редких случаях его уровень соответствует норме, но соединение имеет пониженную функциональную активность. При всех трех вариантах наследственного ангионевротического отека уровень С1, С2 и С4 не превышает 30-40% от нормы, поэтому этот показатель является ключевым в диагностике данного состояния.
Изучение наследственного анамнеза пациента зачастую обнаруживает наличие подобного заболевания как минимум у нескольких поколений его предков и у других родственников. Однако отсутствие признаков семейного характера патологии не является однозначным критерием, позволяющим исключить наследственный ангионевротический отек – примерно у четверти больных это состояние обусловлено спонтанными мутациями и выявляется впервые в семье. Молекулярно-генетическая диагностика осуществляется путем автоматического секвенирования гена C1NH с целью выявления мутаций. Дифференциальную диагностику следует производить с ангионевротическим отеком аллергического генеза и приобретенными формами дефицита ингибитора С1.
Лечение наследственного ангионевротического отека
Терапию наследственного ангионевротического отека разделяют на два типа – лечение для купирования острого приступа заболевания и профилактический прием препаратов для предупреждения их развития. В случае острого отека Квинке, обусловленного НАО, традиционные противоанафилактические меры (адреналин, стероиды) неэффективны, необходимо использовать нативный или рекомбинантный ингибитор С1, антагонисты брадикинина и калликреина, при их отсутствии показано переливание свежезамороженной плазмы. Начинать такое лечение нужно как можно раньше, в идеале – при самых первых приступах наследственного ангионевротического отека.
Долгосрочная профилактика заболевания производится в тех случаях, когда приступы возникают слишком часто (чаще раза в месяц), если в анамнезе имелись случаи отека гортани или удушья, либо госпитализация в реанимационное отделение. Профилактика включает в себя использование андрогенов, экзогенных (рекомбинантных или нативных) форм ингибитора эстеразы С1, антифибринолитических препаратов. При доброкачественном течении наследственного ангионевротического отека – редких приступах и их относительно быстром исчезновении – такое лечение может не назначаться. Однако накануне хирургических или стоматологических вмешательств, физических и умственных нагрузок рекомендуется краткосрочно принимать вышеуказанные средства для уменьшения риска развития приступа.
Прогноз и профилактика наследственного ангионевротического отека
В большинстве случаев прогноз наследственного ангионевротического отека относительно благоприятный в плане выживаемости – при разумном лечении и профилактике приступы возникают крайне редко и не угрожают жизни больного. При этом всегда сохраняется риск отека гортани, что может привести к асфиксии и летальному исходу. Таким больным следует не только избегать значительных физических и эмоциональных нагрузок, но и желательно иметь при себе карточку или медальон с указанием диагноза. Огромное количество смертей от наследственного ангионевротического отека было обусловлено неверными действиями медиков, не знающих диагноза и поэтому использующих традиционные при аллергическом отеке Квинке препараты, которые неэффективны при НАО.
Источник
Íàñëåäñòâåííûé àíãèîíåâðîòè÷åñêèé îòåê (ÍÀÎ) õðîíè÷åñêîå çàáîëåâàíèå, îòíîñÿùååñÿ ê ãðóïïå ïåðâè÷íûõ èììóíîäåôèöèòîâ ñ àóòîñîìíî-äîìèíàíòíûì íàñëåäîâàíèåì è íåïîëíîé ïåíåòðàíòíîñòüþ, ñâÿçàííîå ñ êà÷åñòâåííûì èëè êîëè÷åñòâåííûì ãåíåòè÷åñêè äåòåðìèíèðîâàííûì äåôåêòîì ãåíîâ, êîäèðóþùèõ ñèíòåç èíãèáèòîðà ýñòåðàçû êîìïîíåíòà êîìïëåìåíòà C1 (Ñ1inh), êîòîðîå ïðîÿâëÿåòñÿ â âèäå ðåöèäèâèðóþùèõ îòåêîâ (Î.) êîæè è ñëèçèñòûõ îáîëî÷åê äûõàòåëüíûõ ïóòåé, æåëóäî÷íî-êèøå÷íîãî (ÆÊÒ) è óðîãåíèòàëüíîãî òðàêòîâ. Ïåðâûå óïîìèíàíèÿ î ïîäîáíûõ Î. áûëè ñäåëàíû Ãèïïîêðàòîì â IV â. äî í. ý.
 íàñòîÿùåå âðåìÿ èçâåñòíû 3 ðàçëè÷íûõ äåôåêòà, êîòîðûå êëèíè÷åñêè íåðàçëè÷èìû:
-ïåðâûé â 8092% ñëó÷àåâ êîëè÷åñòâåííûé äåôèöèò Ñ1inh ïðè îïðåäåëåíèè èììóíîëîãè÷åñêèìè è ýíçèìàòè÷åñêèìè ìåòîäàìè ÍÀÎ I òèïà;
-âòîðîé â 15% ñëó÷àåâ ñòðóêòóðíûé äåôåêò ñî ñíèæåíèåì ôóíêöèîíàëüíîé àêòèâíîñòè ïðè íîðìàëüíîì èëè ïîâûøåííîì óðîâíå Ñ1inh ÍÀÎ II òèïà;
-òðåòèé â 15% ñëó÷àåâ ñòðóêòóðíî èçìåíåííûé Ñ1inh (ñ âîçìîæíûì ↑ êîíöåíòðàöèè â 3-4 ðàçà); îáðàçóþòñÿ àãðåãàòû ñ ãëîáóëèíàìè (èëè àëüáóìèíîì) ñûâîðîòêè êðîâè èëè àêòèâíîñòü Ñ1inh áëîêèðîâàíà àóòîàíòèòåëàìè ÍÀÎ III òèïà. Îñíîâíîé ìåõàíèçì àíãèîýäåìû ïðè ÍÀÎ ñâÿçàí ñ ýôôåêòàìè ìåäèàòîðîâ áðàäèêèíèíà, ãèñòàìèíà, ïðîèçâîäíûõ àðàõèäîíîâîé êèñëîòû, öèòîêèíîâ.
Ñ1-èíãèáèòîð âûñîêîãëèêîçèëèðîâàííûé áåëîê ñûâîðîòêè, ñèíòåçèðóåìûé â ïå÷åíè è óãíåòàþùèé ïðîòåîëèòè÷åñêóþ àêòèâíîñòü ñóáêîìïîíåíòîâ Clr è Cls, ïðåäóïðåæäàåò àêòèâàöèþ Ñ4- è Ñ2-êîìïîíåíòîâ êîìïëåìåíòà. Ñòðóêòóðà èíãèáèòîðà Ñ1 çàêîäèðîâàíà â õðîìîñîìå 11, ýòîò ïðîòåèí ÿâëÿåòñÿ a2-ãëîáóëèíîì è âûðàáàòûâàåòñÿ ïðåèìóùåñòâåííî â ãåïàòîöèòàõ, õîòÿ àêòèâèðîâàííûå ìîíîöèòû, ìåãàêàðèîöèòû, ýíäîòåëèàëüíûå êëåòêè è ôèáðîáëàñòû ñïîñîáíû ñèíòåçèðîâàòü åãî â íåáîëüøîì êîëè÷åñòâå.
Îñíîâíûìè ôóíêöèÿìè Ñ1-ýñòåðàçû ÿâëÿþòñÿ:
ïðåäîòâðàùåíèå ñïîíòàííîé àêòèâàöèè êëàññè÷åñêîãî êàñêàäà êîìïëåìåíòà;
ðåãóëèðîâàíèå àêòèâàöèè êàñêàäà ñâåðòûâàíèÿ êðîâè, ïðè èíãèáèðîâàíèè ôàêòîðîâ ñâåðòûâàíèÿ êðîâè XIa è XIIa;
èíãèáèðîâàíèå ïðåâðàùåíèÿ ïëàçìèíîãåíà â ïëàçìèí â ïðîöåññå ôèáðèíîëèçà;
èíãèáèðîâàíèå àêòèâèðîâàííîãî êàëëèêðåèíà â ðåàêöèÿõ êàëëèêðåèí-áðàäèêèíèíîâîé öåïè.
Ïðè äåôèöèòå Ñ1-èíãèáèòîðà óâåëè÷èâàåòñÿ ñîäåðæàíèå êàëëèêðåèíà, êîòîðûé, â ñâîþ î÷åðåäü, ïîâûøàåò îáðàçîâàíèå áðàäèêèíèíà. Íåäîñòàòî÷íîñòü Ñ1-èíãèáèòîðà ïðèâîäèò ê íåêîíòðîëèðóåìîé àêòèâàöèè ðàííèõ êîìïîíåíòîâ êîìïëåìåíòà. Ëîêàëüíûé äåôèöèò èíãèáèòîðà Ñ1 ïðèâîäèò ê íàðóøåíèþ ðåãóëÿöèè è ïîâûøåíèþ ïðîäóêöèè âàçîàêòèâíûõ ïåïòèäîâ è, ñîîòâåòñòâåííî, ê ðàçâèòèþ ëîêàëüíîãî îòåêà. Íåêîòîðûå êîíå÷íûå ïðîäóêòû ïåðå÷èñëåííûõ êàñêàäîâ, òàêèå êàê áðàäèêèíèí èëè êîìïîíåíòû êîìïëåìåíòà, ÿâëÿþòñÿ âàçîàêòèâíûìè ïåïòèäàìè, ñòèìóëèðóþùèìè ïîâûøåíèå ïðîíèöàåìîñòè êàïèëëÿðîâ è ýêñòðàâàçàöèþ ïëàçìû, à òàêæå ñïàçì ãëàäêîé ìóñêóëàòóðû ïèùåâàðèòåëüíîãî òðàêòà è ïîëûõ îðãàíîâ.  íàñòîÿùåå âðåìÿ îáñóæäàåòñÿ âåäóùàÿ ðîëü áðàäèêèíèíà â ðàçâèòèè ñèìïòîìîâ êîìïëåìåíòçàâèñèìûõ îòåêîâ.
Êðèòåðèè äèàãíîçà ÍÀÎ
1. Ïîëîæèòåëüíûé ãåíåòè÷åñêèé (ñåìåéíûé) àíàìíåç â 7080% ñëó÷àåâ (íà ïðîòÿæåíèè 3-4 è äàæå áîëåå ïîêîëåíèé), íî îòðèöàòåëüíûé íàñëåäñòâåííûé àíàìíåç íå ÿâëÿåòñÿ êðèòåðèåì èñêëþ÷åíèÿ äèàãíîçà ÍÀÎ.
2. Îñîáåííîñòè îòåêà (êàê îòëè÷èòü îò îòåêà Êâèíêå):
-áëåäíûé, î÷åíü ïëîòíûé, èìåþùèé ÷åòêóþ ãðàíèöó ñî çäîðîâîé êîæåé, çàõâàòûâàþùèé îò 3-4 ñì â äèàìåòðå äî áîëüøèõ ó÷àñòêîâ;
-áåç ãèïåðåìèè («õîëîäíûå îòåêè»), ñ ÷óâñòâîì «íàïðÿæåíèÿ», «ðàñïèðàíèÿ òêàíåé». Õàðàêòåðíû áîëåçíåííûå îòåêè ëèöà, òóëîâèùà, êîíå÷íîñòåé, íåðåäêî îäíîé è òîé æå ëîêàëèçàöèè («öèêëè÷íûå îòåêè»). Ïðè íàäàâëèâàíèè íà îòåê ÿìêè íå îñòàåòñÿ.
ÍÀÎ
3. ×åòêàÿ ñâÿçü îòåêà êîæè è/èëè ñëèçèñòûõ îáîëî÷åê, àáäîìèíàëãèé (áîëåé â æèâîòå) ñ òðèããåðàìè (ïðîâîöèðóþùèìè ôàêòîðàìè):
-ìåõàíè÷åñêîé òðàâìîé, èíòåíñèâíîñòü êîòîðîé ìîæåò áûòü ñàìîé ðàçíîé îò ëåãêîãî ñäàâëåíèÿ îäåæäîé èëè ëåãêîãî óøèáà è äî ïåðåëîìà êîñòè (â òîì ÷èñëå ñïîðòèâíûå è ïðîèçâîäñòâåííûå òðàâìû);
-âîçíèêíîâåíèå îòåêà ïîñëå ýêñòðàêöèè çóáà, õèðóðãè÷åñêèõ îïåðàöèé, äèàãíîñòè÷åñêèõ ìàíèïóëÿöèé èíâàçèâíîãî õàðàêòåðà. ×àñòî òàêèì ïàöèåíòàì ñòàâèòñÿ äèàãíîç àëëåðãèè íà ÂÑÅ àíåñòåòèêè, õîòÿ ïðè÷èíà îòåêà íåïîñðåäñòâåííî èíúåêöèÿ, íåâàæíî êàêèì ïðåïàðàòîì;
4. Âîçíèêíîâåíèå îòåêà êîæè è/èëè ñëèçèñòûõ îáîëî÷åê è àáäîìèíàëãèé ïðè èíòåíñèâíîé ôèçè÷åñêîé íàãðóçêå, îõëàæäåíèè, ïñèõîýìîöèîíàëüíîé ïåðåãðóçêå, íà ôîíå èíôåêöèîííûõ çàáîëåâàíèé, ìåíñòðóàöèé (÷àñòî äåáþò â ïîäðîñòêîâîì âîçðàñòå), ïðèåìå ïåðîðàëüíûõ êîíòðàöåïòèâîâ, âî âðåìÿ áåðåìåííîñòè.
5. Ëîêàëèçàöèÿ îòåêà: ÷àñòî â îáëàñòè äèñòàëüíûõ (êèñòè, ñòîïû) îòäåëîâ êîíå÷íîñòåé, âåðõíèõ äûõàòåëüíûõ ïóòåé (áîëåå 20% ñëó÷àåâ) è ÆÊÒ (áîëåå 40% ñëó÷àåâ).
6. Ñðîêè ðàçâèòèÿ è äèíàìèêà èçìåíåíèé îòåêà, òå÷åíèå çàáîëåâàíèÿ:
-îòåê ôîðìèðóåòñÿ íà ïðîòÿæåíèè íåñêîëüêèõ ÷àñîâ (îò 1 äî 36 ÷)
-ðåãðåññèÿ (ñàìîðàçðåøåíèå èëè ïîñëå ëå÷åíèÿ) â òå÷åíèå 1072 ÷ (ìàêñèìàëüíî äî 714 äíåé). Õàðàêòåðíû ðåìèññèè îò 710 äíåé äî 12 ìåñ, âîçìîæíû íåïðåðûâíûå àòàêè, à òàêæå ëàòåíòíîå (ñóáêëèíè÷åñêîå) òå÷åíèå.
7. Ðàçâèòèå êîëüöåâèäíîé ýðèòåìû (erithema annulare) áîëåå ÷åì â 50% ñëó÷àåâ.
8. Êðàïèâíèöà, ìåñòíàÿ ãèïåðåìèÿ è çóä íå õàðàêòåðíû.
9. Àáäîìèíàëãèè â ñî÷åòàíèè ñ àíãèîýäåìîé èëè èçîëèðîâàííî ïðè àòèïè÷íîì òå÷åíèè.
10. Ñèìïòîì «ãåîãðàôè÷åñêîãî æèâîòà» — ÷àñòî òàêèõ áîëüíûõ ìíîãîêðàòíî îïåðèðóþò ïî ïîâîäó îñòðûõ áîëåé â æèâîòå, óäàëÿþò àïïåíäèêñ, ÷àñòè êèøå÷íèêà, æåíñêèå ïîëîâûå îðãàíû (òðóáû, ÿè÷íèêè, ìàòêó)
11. Êà÷åñòâåííûé èëè êîëè÷åñòâåííûé äåôèöèò Ñ1inh â ìîìåíò ïðèñòóïà îòåêà è/èëè àáäîìèíàëãèè
12. Ñíèæåíèå Ñ4-, Ñ2-, C1-êîìïîíåíòîâ êîìïëåìåíòà â ïåðèôåðè÷åñêîé êðîâè (íàáëþäàåòñÿ íå âñåãäà). Ïðè ñíèæåíèè Ñ8, Ñ9 âîçìîæíî áîëåå òÿæåëîå òå÷åíèå.
13. Ïåðèôåðè÷åñêàÿ ýîçèíîôèëèÿ, ↑ îáùåãî IgE, ïîëîæèòåëüíûå ñêàðèôèêàöèîííûå (èëè ïðèê-) àëëåðãîïðîáû ñ áûòîâûìè, ýïèäåðìàëüíûìè, ïûëüöåâûìè è ïèùåâûìè àëëåðãåíàìè íå âûÿâëÿþòñÿ (âîçìîæíî ðåäêîå ñî÷åòàíèå àòîïèè è ÍÀÎ).
14. Ïîëîæèòåëüíûé âûðàæåííûé ýôôåêò ïðè â/â ââåäåíèè î÷èùåííîãî Ñ1inh, íàòèâíîé ïëàçìû, ýïñèëîí-àìèíîêàïðîíîâîé êèñëîòû (Ý-ÀÊÊ), äàíàçîëà, ñòàíàçîëà, ìåòèëòåñòîñòåðîíà, èêàòèáàíòà.
15. Íåýôôåêòèâíîñòü àíòèãèñòàìèííûõ ïðåïàðàòîâ, ãëþêîêîðòèêîñòåðîèäîâ (ýôôåêò ñëàáûé èëè îòñóòñòâóåò), íîðàäðåíàëèíà, àíòèáèîòèêîâ, ïðîòèâîïàðàçèòàðíûõ ïðåïàðàòîâ, ôåðìåíòîâ, âåãåòîïðîòåêòîðîâ è äóðãèõ ïðåïàðàòîâ.
Îñîáåííîñòè êëèíè÷åñêîé êàðòèíû
Ïåðâûå ïðèçíàêè ÍÀÎ ìîãóò âîçíèêíóòü óæå â âîçðàñòå íåñêîëüêèõ ìåñÿöåâ, íî ÷àùå ïîñëå 1-2 ëåò æèçíè. Ó áîëüøèíñòâà áîëüíûõ ÍÀÎ äåáþò çàáîëåâàíèÿ âîçíèêàåò äî 20 ëåò (60%), ãîðàçäî ðåæå â ñðåäíåì è äàæå ïîæèëîì âîçðàñòå.  ïóáåðòàòíîì ïåðèîäå òå÷åíèå çàáîëåâàíèÿ ìîæåò óòÿæåëèòüñÿ â ñâÿçè ñ ãîðìîíàëüíîé ïåðåñòðîéêîé. Áîëüíûå íåîäíîêðàòíî íàáëþäàþòñÿ ó ðàçëè÷íûõ ñïåöèàëèñòîâ è íå ñðàçó îáðàùàþòñÿ ê àëëåðãîëîãó-èììóíîëîãó (à åñëè îáðàùàþòñÿ, òî, ÷àñòî, âåðíûé äèàãíîç íå ñòàâèòñÿ ãîäàìè èç ìîåãî ëè÷íîãî îïûòà).
Îòñóòñòâèå â ñåìåéíîì àíàìíåçå ñâåäåíèé î ÍÀÎ íå èñêëþ÷àåò âîçìîæíîñòè ïîñòàíîâêè ïîäîáíîãî äèàãíîçà. Êëèíè÷åñêèå ïðîÿâëåíèÿ ó ïàöèåíòîâ õàðàêòåðèçóþòñÿ ðåöèäèâèðóþùèìè îòåêàìè ðàçëè÷íîé ëîêàëèçàöèè: êîæè ëèöà (ãóáû, ïåðèîðáèòàëüíàÿ îáëàñòü), øåè, òóëîâèùà, êîíå÷íîñòåé, ñëèçèñòûõ îáîëî÷åê âåðõíèõ îòäåëîâ äûõàòåëüíûõ ïóòåé, â òîì ÷èñëå ãîðòàíè, æåëóäî÷íî-êèøå÷íîãî (ïðèñòóïîîáðàçíûå áîëè â æèâîòå) è óðîãåíèòàëüíîãî òðàêòîâ. Îòåê ìîæåò ðàñïðîñòðàíÿòüñÿ íà âåðõíèå äûõàòåëüíûå ïóòè ñ âîâëå÷åíèåì ïèùåâîäà, ãîðòàíè è ïðîÿâëÿåòñÿ äèñôàãèåé (íàðóøåíèåì ãëîòàíèÿ), äèñôîíèåé (íàðóøåíèåì ãîëîñà), ñèìïòîìàòèêîé îáñòðóêöèè (çàêóïîðêè) äûõàòåëüíûõ ïóòåé, íàïîìèíàþùåé â ðÿäå ñëó÷àåâ áðîíõèàëüíóþ àñòìó, è ïðîãðåññèðîâàòü âïëîòü äî àñôèêñèè (ðåçêîå íàðóøåíèå äûõàíèÿ). Ñìåðòíîñòü ïðè ÍÀÎ ñîñòàâëÿåò 2030%. Áîëüíûì ñ îòåêîì áåç ñèìïòîìîâ êðàïèâíèöû è êîæíîãî çóäà ñëåäóåò óäåëÿòü îñîáîå âíèìàíèå, òàê êàê ó íèõ ìîæåò áûòü ÍÀÎ ñ ñèíäðîìîì íåäîñòàòî÷íîñòè Ñ1inh, íîñÿùèé íàñëåäñòâåííûé õàðàêòåð.
Èíòåðâàëû ìåæäó îáîñòðåíèÿìè ó êàæäîãî áîëüíîãî èíäèâèäóàëüíû: ó íåêîòîðûõ áîëüíûõ îòåêè âîçíèêàþò òîëüêî ïîñëå çíà÷èòåëüíîé òðàâìû, ó äðóãèõ îáîñòðåíèÿ ïðîÿâëÿþòñÿ ÷åðåç êàæäûå 9 14 äíåé, âíå çàâèñèìîñòè îò âíåøíèõ âîçäåéñòâèé, íà ïðîòÿæåíèè ìíîãèõ ëåò. Íåðåäêî ó áîëüíûõ íàáëþäàåòñÿ àóðà â âèäå ñëàáîñòè, ðàçáèòîñòè, ìðàìîðíîñòü êîæè, îáèëüíûõ áëåäíûõ âûñûïàíèé òèïà êîëüöåâèäíîé ýðèòåìû, ñîõðàíÿþùåéñÿ âî âðåìÿ îòåêà, íå ñîïðîâîæäàþùèåñÿ çóäîì, ææåíèåì è ↑ t°. Îòåê ìîæåò âîçíèêàòü íà ëþáîì ó÷àñòêå êîæè èëè ñëèçèñòûõ îáîëî÷åê.
Ó áîëåå ïîëîâèíû áîëüíûõ íàáëþäàþòñÿ âûðàæåííûå áîëè â æèâîòå (âûçâàíû îòåêîì ðàçëè÷íûõ ó÷àñòêîâ ñëèçèñòîé îáîëî÷êè ÆÊÒ). Ðàçâèòèþ ïðèñòóïîâ àáäîìèíàëãèè ïðè ÍÀÎ ÷àñòî ïðåäøåñòâóþò îùóùåíèÿ ñïàçìîâ â îêîëîïóïî÷íîé îáëàñòè, ñëàáîñòü, òîøíîòà, ñïàñòè÷åñêèå áîëè â ýïèãàñòðèè. Àáäîìèíàëãèÿ íåðåäêî ñîïðîâîæäàåòñÿ ðâîòîé è æèäêèì ñòóëîì, õàðàêòåðíà áîëåçíåííîñòü æèâîòà ïðè ïàëüïàöèè. Êëèíè÷åñêè áîëåâîé ñèíäðîì ïðîÿâëÿåòñÿ â âèäå ðàçëèòîé áîëè â áðþøíîé ïîëîñòè, êèøå÷íûõ êîëèê, âîçìîæíà òîíêîêèøå÷íàÿ íåïðîõîäèìîñòü. Ó ðÿäà ïàöèåíòîâ íàáëþäàåòñÿ ïåðâè÷íûé ãåíåç ðåöèäèâèðóþùåé òîíêîêèøå÷íîé íåïðîõîäèìîñòè êàê forme fruste (ïðèîñòàíîâëåíèå â ðàçâèòèè èëè ñêðûòîå òå÷åíèå çàáîëåâàíèÿ), è òîëüêî èññëåäîâàíèå êîíöåíòðàöèè Ñ4-ôðàêöèè êîìïëåìåíòà ïîçâîëÿåò ïðàâèëüíî ïîñòàâèòü äèàãíîç (äàëåêî íå âñåãäà èç ìîåé ïðàêòèêè). Íåêîòîðûå ïàöèåíòû ïðåäúÿâëÿþò æàëîáû íà îùóùåíèÿ «îòåêîâ âíóòðåííèõ îðãàíîâ».
Áîëè â æèâîòå áûâàþò íàñòîëüêî èíòåíñèâíûìè, ÷òî èõ èíîãäà íàçûâàþò «áðþøíàÿ ìèãðåíü», à ñîïðîâîæäàþùèå áîëåâîé ñèìïòîì îáùèå ÿâëåíèÿ (òàõèêàðäèÿ, êîëåáàíèÿ ÀÄ, ãîëîâîêðóæåíèå, ãîëîâíàÿ áîëü è äð.) «âåãåòàòèâíàÿ áóðÿ». Èç-çà àáäîìèíàëãèè áîëüíûå ÷àñòî ïîäâåðãàþòñÿ ëàïàðîòîìèè, ïðè îïåðàöèè âûÿâëÿþò îãðàíè÷åííûé îòåê êèøå÷íèêà, ïðèçíàêè àñåïòè÷åñêîãî âîñïàëåíèÿ (÷àñòî íè÷åãî íå âûÿâëÿþò, à ïðîñòî óäàëÿþò îðãàíû).
 áîëåå ðåäêèõ ñëó÷àÿõ ïðè ëîêàëèçàöèè îòåêà íà ëèöå ìîãóò âîâëåêàòüñÿ ìåíèíãåàëüíûå (ìîçãîâûå) îáîëî÷êè ñ ïðîÿâëåíèåì ìåíèíãåàëüíûõ ñèìïòîìîâ (ðèãèäíîñòü çàòûëî÷íûõ ìûøö, ðåçêàÿ öåôàëãèÿ, ðâîòà, èíîãäà ñóäîðîãè), ïðè ïîðàæåíèè ëàáèðèíòíûõ ñèñòåì ðàçâèâàåòñÿ ñèíäðîì Ìåíüåðà, ÷òî âûðàæàåòñÿ ãîëîâîêðóæåíèåì, òîøíîòîé, ðâîòîé. Âñå ýòè ñèìïòîìû ìîãóò âñòðå÷àòüñÿ êàê îäíîâðåìåííî, òàê è ïî îòäåëüíîñòè. Ïðè àòèïè÷íîì òå÷åíèè îòåêà ìîãóò îòñóòñòâîâàòü, òàêæå âîçìîæíû èçîëèðîâàííûå àáäîìèíàëãèè, õàðàêòåðíû ïîëèàðòðàëãèè, ñíèæåíèå Ñ4-ôðàêöèè êîìïëåìåíòà.  î÷åíü ðåäêèõ ñëó÷àÿõ îïèñàíû: ýïèëåïòè÷åñêèé ïðèñòóï, óðòèêàðèè, êîæíàÿ ïóðïóðà, ôåíîìåí Ðåéíî. Ïðè ëàáîðàòîðíîì îáñëåäîâàíèè áîëüíûõ ÍÀÎ îáíàðóæèâàåòñÿ: Ñ1inh îáû÷íî íå áîëåå 2030% îò íîðìàëüíîãî (èëè îòñóòñòâèå äàæå â ïåðèîä ïîëíîé ðåìèññèè), êîíöåíòðàöèè Ñ2- è Ñ4-êîìïîíåíòîâ íå áîëåå 3040% îò íîðìàëüíûõ (íå âñåãäà), óðîâíè Ñ1 è Ñ3 â ïëàçìå ÷àùå íîðìàëüíûå.  ðåçóëüòàòå íàðóøåíèÿ èíãèáèðîâàíèÿ àêòèâíîñòè Ñ1 ïîñòîÿííî ïðîèñõîäèò àêòèâàöèÿ êîìïëåìåíòà.
 80-õ ãã. J. T. Chiu è ñîàâò. îïèñàëè ðåäêèå ñëó÷àè ïðèîáðåòåííîé ãèïîêîìïëåìåíòåìèè è ïðèñòóïîâ ÀÍÎ ñî ñíèæåíèåì ñîäåðæàíèÿ Ñ1inh â ïëàçìå, ÷òî íàáëþäàåòñÿ ïðè àêòèâàöèè è ïîòðåáëåíèè êîìïëåìåíòà ïðè èíôåêöèîííûõ çàáîëåâàíèÿõ è îáîñòðåíèè áîëåçíåé, îáóñëîâëåííûõ öèðêóëÿöèåé «èììóííûõ êîìïëåêñîâ» (ÖÈÊ). Èçâåñòíî ðåäêîå ÿâëåíèå ïåðñèñòèðóþùèé ïðèîáðåòåííûé äåôèöèò Ñ1inh â ñî÷åòàíèè ñ ↓ ñîäåðæàíèÿ Ñ1, Ñ4 è Ñ2 ó áîëüíûõ Â-êëåòî÷íûìè ëèìôîìàìè.
Ïî ñðàâíåíèþ ñ âðîæäåííîé ôîðìîé, ïðèîáðåòåííûé ÀÍÎ (ÏÀÍÎ) ñ äåôèöèòîì Ñ1inh, âñòðå÷àåòñÿ ðåæå, ïðè ýòîì ó äðóãèõ ÷ëåíîâ ñåìüè áîëüíîãî íå îáíàðóæèâàþòñÿ àíîìàëèè óðîâíÿ Ñ1inh. Ýòî êîìïëåìåíò-çàâèñèìûé ÏÀÍÎ ñâÿçàí ñ óñêîðåíèåì ìåòàáîëèçìà Ñ1inh â 2-3 ðàçà.
Êðîìå ↓ óðîâíÿ Ñ4 è Ñ1inh äëÿ áîëüíûõ ñ ïðèîáðåòåííîé ôîðìîé çàáîëåâàíèÿ õàðàêòåðíî ↓ Ñ1 è Ñ1q, ÷òî ïîìîãàåò ïðîâîäèòü äèôôåðåíöèàëüíóþ äèàãíîñòèêó. ÏÀÍÎ ìîæíî îòëè÷èòü îò ÍÀÎ ïî îòñóòñòâèþ äåôåêòíîñòè ñèñòåìû êîìïëåìåíòà ó çäîðîâûõ ðîäñòâåííèêîâ è ↓ ñîäåðæàíèÿ Ñ1-êîìïîíåíòà, ïðè íàñëåäñòâåííîé ôîðìå îáû÷íî ñîäåðæàùåãîñÿ â íîðìàëüíîì êîëè÷åñòâå.
Ðåêîìåíäàöèè ïî ëå÷åíèþ è âåäåíèþ ïàöèåíòîâ ïðè ÍÀÎ
Ïàöèåíòû ñ ÍÀÎ òðåáóþò íå òîëüêî äèôôåðåíöèðîâàííîãî èíäèâèäóàëüíîãî ïîäõîäà, íî è íàçíà÷åíèÿ ïðåïàðàòîâ, ó÷èòûâàÿ âîçìîæíûé ðèñê, èçìåíåíèå êà÷åñòâà æèçíè. Òàêèå ïðåäïîñûëêè îáóñëîâëåíû òåì, ÷òî äåáþò çàáîëåâàíèÿ ÷àùå ïðîèñõîäèò â ïóáåðòàòíûé ïåðèîä, êîãäà èìåþòñÿ íå òîëüêî ýíäîêðèííûå, íî è ïñèõîëîãè÷åñêèå ïðîáëåìû ó ïàöèåíòîâ ñ ÍÀÎ.
 ñëó÷àå äåáþòà ÍÀÎ ó äåâî÷åê â ïóáåðòàòíîì ïåðèîäå èëè æåíùèí âî âðåìÿ áåðåìåííîñòè è ëàêòàöèè ðåêîìåíäóåòñÿ íà÷èíàòü ëå÷åíèå ñ ââåäåíèÿ íàòèâíîé ïëàçìû.
Îáÿçàòåëüíûé ïðèåì äàíàçîëà (äàíîâàëà) (ÍÀÑÊÎËÜÊÎ ÇÍÀÞ ÍÀ ÄÀÍÍÛÉ ÌÎÌÅÍÒ ÏÐÀÊÒÈ×ÅÑÊÈ ÍÅÒ Â ÐÎÑÑÈÈ, íàøëà öåíó â èíòåðíåòå îêîëî 15 000 çà 60 êàïñ ïî 200ìã) ïîñòîÿííî, ïî æèçíåííûì ïîêàçàíèÿì, åæåäíåâíî ïî ñõåìå: 200 ìã 3 ðàçà â äåíü (600 ìã) â òå÷åíèå 1014 äíåé, çàòåì 200 ìã â äåíü (ïî 1 òàáë. 2 ðàçà â ñóòêè) 1 ìåñ, 100 ìã/ñóò 6 ìåñ, èçìåíåíèå äîçû âîçìîæíî ïîä êîíòðîëåì àëëåðãîëîãà. Èëè ïðèåì ìåòèëòåñòîñòåðîíà (êóïèòü Ìåòèëòåñòîñòåðîí äîñòàòî÷íî ñëîæíî, òàê êàê ïðåïàðàò îòñóòñòâóåò â ñâîáîäíîì îáîðîòå, íàøëà öåíó îêîëî 50 $ çà 100 òàá 25 ìã) â íà÷àëüíîé äîçèðîâêå 0,01 ã (ïî 0,005 ã 2 ðàçà â ñóòêè, ñóáëèíãâàëüíî; ìàêñèìàëüíàÿ ñóòî÷íàÿ äîçà ñîñòàâëÿåò íå áîëåå 0,025 ã) åæåäíåâíî. Êîíòðîëü â êðîâè êîìïëåìåíòà äëÿ êîððåêöèè äîçû äàíàçîëà.
 ïåðèîä îáîñòðåíèÿ ÍÀÎ, ïðè îòåêå æèçíåííî âàæíûõ îðãàíîâ: ñâåæåçàìîðîæåííàÿ (èëè ñâåæàÿ) íàòèâíàÿ (õðàíåíèå ïëàçìû ïðè -30°Ñ âîçìîæíî íå áîëåå 2 ìåñ) èëè 5% ð-ð Ý-ÀÊÊ. Äëÿ êóïèðîâàíèÿ îñòðûõ îòåêîâ ââåäåíèå Ý-ÀÊÊ ìåíåå ýôôåêòèâíî, ÷åì íàòèâíîé ïëàçìû.
Âìåñòî Ý-ÀÊÊ ìîæíî èñïîëüçîâàòü òðàíåêñàìîâóþ êèñëîòó 1-1,5 ã âíóòðü 2-3 ðàçà â äåíü.
Òàê æå äëÿ êóïèðîâàíèÿ îòåêà âûñîêî ýôôåêòèâåí ïðåïàðàò Ôèðàçèð (äëÿ îäíîêðàòíîãî ââåäåíèÿ òðåáóåòñÿ 3 ìë (1 àìïóëà), öåíà çà àìïóëó îêîëî 150 000 ðóá)
Äëÿ ëå÷åíèÿ îñòðûõ ïðèñòóïîâ ïðèìåíÿþò î÷èùåííûé êîíöåíòðàò Ñ1inh 3000 6000 ÅÄ 1-2 àìïóëû. Ðåêîìåíäóåòñÿ ïðèìåíÿòü î÷èùåííûé Ñ1inh íå ìåíåå 3 ðàç â ãîä. Ê ñîæàëåíèþ, ïðåïàðàò Ñ1inh äîðîãîñòîÿùèé è íå çàðåãèñòðèðîâàí â ÐÔ, ïîýòîìó íå ìîæåò ðåêîìåíäîâàòüñÿ äëÿ øèðîêîãî èñïîëüçîâàíèÿ â íàøåé ñòðàíå.
Ïðè îòåêå ãîðòàíè èíãàëÿöèîííî 0,1% ð-ð àäðåíàëèíà, 5% ð-ð ýôåäðèíà, Â-àäðåíîñòèìóëÿòîðû, ãîñïèòàëèçàöèÿ â ËÎÐ-îòäåëåíèå.
Ïðè ðàçâèòèè àáäîìèíàëüíîãî ñèíäðîìà íàáëþäåíèå õèðóðãà. Ïðè âûðàæåííûõ áîëÿõ, ðâîòå, ïîíîñå íåîáõîäèìî ââåäåíèå àíàëüãåòèêîâ è ñïàçìîëèòèêîâ (áàðàëãèí, ïëàòèôèëëèí, íî-øïà è äð.) ïîä ïîñòîÿííûì íàáëþäåíèåì õèðóðãà, òàê êàê äëèòåëüíî ñóùåñòâóþùèé îòåê ñòåíêè êèøå÷íèêà ìîæåò âûçâàòü íåêðîç è ïîòðåáîâàòü îïåðàòèâíîãî ëå÷åíèÿ.
Áîëüíûì ñ îòíîñèòåëüíûìè ïðîòèâîïîêàçàíèÿì (îáû÷íî ïðè íåâîçìîæíîñòè êóïèòü) ê ïðèåìó äàíàçîëà è ìåòèëòåñòîñòåðîíà ïðèåì Ý-ÀÊÊ 412 ã/ñóò ïîä êîíòðîëåì ñâåðòûâàþùåé ñèñòåìû êðîâè êàæäûå 1014 äíåé.
Ñëåäóåò èçáåãàòü íàõîæäåíèÿ è ðàáîò â ñûðûõ, çàïûëåííûõ ïîìåùåíèÿõ, ïñèõîýìîöèîíàëüíûõ íàãðóçîê. Ïðîòèâîïîêàçàíû èíòåíñèâíàÿ ôèçè÷åñêàÿ íàãðóçêà, ìåõàíè÷åñêîå âîçäåéñòâèå íà êîæó è ñëèçèñòûå îáîëî÷êè. Ñâîåâðåìåííàÿ ñàíàöèÿ î÷àãîâ õðîíè÷åñêîé èíôåêöèè. Ëå÷åíèå àíòèáèîòèêàìè ñòðîãî ïî ïîêàçàíèÿì è ïî íàçíà÷åíèþ âðà÷à, ñ îïðåäåëåíèåì ÷óâñòâèòåëüíîñòè ìèêðîôëîðû, ïðè íåîáõîäèìîñòè, ïðèìåíåíèå ïðîòèâîãðèáêîâûõ ñðåäñòâ.
Èñêëþ÷èòü ïðåïàðàòû ïåíèöèëëèíîâîãî ðÿäà è èõ ïðîèçâîäíûå, Â-áëîêàòîðû, ôèòîïðåïàðàòû, èíãèáèòîðû ÀÏÔ.
Äèíàìè÷åñêîå íàáëþäåíèå àëëåðãîëîãà-èììóíîëîãà, äðóãèõ ñïåöèàëèñòîâ ïî ïîêàçàíèÿì.
Ïàöèåíòû ñ ÍÀÎ íåðåäêî íóæäàþòñÿ â ïñèõîëîãè÷åñêîé è ñîöèàëüíîé ðåàáèëèòàöèè (êîíå÷íî, êîãäà ïî 15-20 ëåò íå áûë óñòàíîâëåí äèàãíîç, à, åñëè ïîâåçëî è óñòàíîâèëè, íåâîçìîæíî êóïèòü ïðåïàðàòû äëÿ ëå÷åíèÿ).
Äëÿ ìíîãèõ ïàöèåíòîâ çðåëîãî âîçðàñòà õàðàêòåðíî ìíîãîëåòíåå è áåçóñïåøíîå ëå÷åíèå ó âðà÷åé ðàçëè÷íûõ ñïåöèàëüíîñòåé òåðàïåâòîâ, ãàñòðîýíòåðîëîãîâ, ãèíåêîëîãîâ, õèðóðãîâ, âðà÷åé ïðèåìíûõ êîìèññèé âîåíêîìàòîâ è äð.  ñâÿçè ñ ýòèì áîëüíûì ÍÀÎ ÷àñòî ñòàâÿò íåïðàâèëüíûé äèàãíîç (îòåê Êâèíêå, êðàïèâíèöà, àëëåðãèÿ, îñòðûé æèâîò, îñòðûé àïïåíäèöèò, îñòðûé õîëåöèñòèò, ñòåíîç ÷ðåâíîãî ñòâîëà, àíãèíà, ðåâìàòîëîãè÷åñêîå çàáîëåâàíèå, êðîâîèçëèÿíèå â ìîçã, ìèãðåíü, ýïèëåïñèÿ è äð.) è íàçíà÷àþò íåàäåêâàòíóþ äëÿ äàííîãî çàáîëåâàíèÿ òåðàïèþ, ÷òî ñòàíîâèòñÿ ïðè÷èíîé âûñîêîé ñìåðòíîñòè òàêèõ ïàöèåíòîâ. Îêîëî 25% áîëüíûõ óìèðàþò îò Î. ãîðòàíè â âîçðàñòå äî 30 ëåò. Ìíîãèì áîëüíûì íåîäíîêðàòíî ïðîâîäÿò ëàïàðîòîìèè è òðàõåîòîìèè èç-çà íåêóïèðóþùèõñÿ îòåêîâ.
https://www.lvrach.ru/2004/03/4531137/ ñ ìîåé ðåäàêöèåé
Ñëó÷àé èç ìîåé ïðàêòèêè (ïðîñòèòå çà êàïñ):
ß âñòåðèëàñü ñ ÍÀÎ â ïåðâûå ïîë ãîäà ðàáîòû àëëåðãîëîãîì.  ìîé êàáèíåò çàøëà æåíùèíà ñ îòåêîì ëèöà, êîòðûé ìíå ñðàçó ïîêàçàëñÿ ñòðàííûì è íåïîõîæèì íà îòåê Êèâíêå, à ïîõîæèì êàê ðàç íà ÍÀÎ. Ïîñêîëüêó îòåê ìíå ïîêàçàëñÿ òàêîâûì, ÿ íà÷àëà áîëåå òùàòåëüíî ñîáèðàòü àíàìíåç è îí ïîøåë êàê ïî ó÷åáíèêó. Âñå êðèòåðèè, îïèñàííûå âûøå, ñîâïàëè, ÂÑÅ! Ïðè ýòîì ïàöèåíòêà ñòðàäàëà îòåêàìè ñ 13 ëåò (íà ìîìåíò îáðàùåíèÿ åé áûëî 45-46 ëåò), êîíñóëüòèðîâàíà ÂÑÅÌÈ àëëåðãîëîãàìè ìîåãî ãîðîäà, â òîì ÷èñëå è âåäóùèì àëëåðãîëîãîì êðàÿ. ÄÈÀÃÍÎÇ ÍÀÎ ÍÅ ÁÛË ÓÑÒÀÍÎÂËÅÍ È ÄÀÆÅ ÇÀÏÎÄÎÇÐÅÍ! Ïàöèåíòêà ìíîãîêðàòíî áûëà ïðîëå÷åíà ñòåðîèäàìè è àíòèãèñòàìèííûìè ïðåïàðàòàìè áåçóñïåøíî. ß, çàïîäîçðèâ ÍÀÎ, áåãó ê ñâîåìó çàâåäóùåìó, îí ñìîòðèò è ãîâîðèò î÷åíü ïîõîæå. Ãîñïèòàëèçèðóåì, êàïàåì ãàììà-àìèíîêàïðîíêó, îòåê êóïèðóåòñÿ çà 2 ñóòîê. Äî ýòîãî íà «ñòàíäàðòíîì» ëå÷åíèè îòåê äëèëñÿ äî 7-10 äíåé.
Ýòîò ñëó÷àé áûë ïåðâûì â íàøåì îòäåëåíèè è ÿâèëñÿ ïóñêîâûì ìîìåíòîì äëÿ íàëàæèâàíèÿ äèàãíîñòèêè è ëå÷åíèÿ ÍÀÎ ó íàñ. Äëÿ ëàáîðàòîðíîãî ïîäòâåðæäåíèÿ ÍÀÎ òðåáóåòñÿ àíàëèç íà óðîâåíü è ôóíêöèîíàëüíóþ àêòèâíîñòü Ñ1-èíãèáèòîðà. Ðåàãåíòû äëÿ ýòîãî àíàëèçà íå çàðåãèñòðèðîâàíû â Ðîññèè äëÿ ïðèìåíåíèÿ â êëèíè÷åñêîé ïðàêòèêå. Ñóùåñòâóåò îäíà ëàáîðàòîðèÿ â Ìîñêâå, êîòîðàÿ ïðîâîäèò ýòîò àíàëèç, ó íèõ ðåàãåíòû çàðåãèñòðèðîâàíû äëÿ ïðèìåíåíèÿ â íàó÷íûõ öåëÿõ. Ìîé çàâåäóþùèé íàøåë åå, ñâÿçàëñÿ è äîãîâîðèëñÿ îá îòïðàâêå ïëàçìû êðîâè òàêèõ áîëüíûõ ê íèì íà àíàëèç. Ýòà ïàöèåíòêà áûëà ïåðâîé â èñòîðèè ìîåãî ãîðîäà, êîòîðîé áûë ïðîâåäåí äàííûé àíàëèç è ðåçóëüòàò 100% ïîäòâåðäèë äàííûé äèàãíîç. ÍÀÎ íàõîäèòñÿ â ñïèñêå îðôàííûõ çàáîëåâàíèé, ëå÷åíèå êîòîðûõ ôèíàíñèðóåòñÿ ãîñóäàðñòâîì. Åäèíñòâåííîå, ÷òî ìû ñìîãëè äëÿ íåå «âûáèòü» — ýòî áåñïëàòíî ïîëó÷åíèå ãàììà-àìèíîêàïðîíîâîé êèñëîëòû. Òàê æå ìîé çàâåäóþùèé óáåäèë ãëàââðà÷à çàêóïèòü ïðåïàðàò Ôèðàçèð äëÿ ýêñòðåííîé ïîìîùè áîëüíûì ÍÀÎ. Íà äàííûé ìîìåíò â íàøåì ãîðîäå îí èìååòñÿ òîëüêî ó íàñ.
Ñåé÷àñ ó íàñ ïîä íàáëþäåíèåì íàõîäèòñÿ 4 ïàöèåíòà ñ ïîäòâåðæäåííûì äèàãíîçîì ÍÀÎ!
Источник
