Отеки при остром гломерулонефрите

Опросите больного с острым гломерулонефритом и выявите жалобы на:
§ отеки, особенно на лице по утрам;
§ уменьшение количества отделяемой мочи за сутки (олигурию), кровавую мочу (цвета «мясных помоев», кроваво-бурую);
§ головные боли, головокружение, нарушение зрения, одышку смешанного характера, сердцебиение, обусловленные артериальной гипертонией;
§ боли в поясничной области, которые бывают в 1/3 случаев, двусторонние, неинтенсивные, без иррадиации, обусловлены растяжением почечной капсулы увеличивающимися почками.
Соберите анамнез у больного острым гломерулонефритом.
Для острого гломерулонефрита характерно острое начало после острых инфекционных заболеваний. Чаще это ангина, обострение хронического тонзиллита, несколько реже ОРЗ, отиты, синуситы, скарлатина, гнойничковые поражения кожи. Ведущая роль в возникновении острого гломерулонефрита принадлежит стрептококку, особенно β-гемолитичес-кому стрептококку группы А, 4 и 12 типов. Кроме стрептококковой инфекции развитию острого гломерулонефрита может предшествовать стафилококковая, пневмококковая инфекция, а в некоторых случаях и вирусная инфекция (пневмония, паротит, краснуха, ветряная оспа, инфекционный мононуклеоз).
Между вспышкой инфекции и появлениями первых симптомов острого гломерулонефрита проходит 10-20 дней, в течение которых в результате аутоиммунных процессов образуются комплексы антиген-антитело, фиксирующиеся на базальных мембранах эндотелия капилляров клубочков, вызывая их повреждение.
Продолжительность острого гломерулонефрита 1-4 месяца. В 70% случаев наступает выздоровление, если же симптомы гломерулонефрита не исчезают в течение 12 месяцев и более, то это является критерием перехода в хроническую форму.
Кроме классического течения с бурным началом, наличием отеков, артериальной гипертензией, изменениями в моче возможна латентная форма – с постепенным началом без выраженных клинических проявлений, которая выявляется только по изменениям мочи.
Проведите общий осмотр больного.
Состояние больного — может быть тяжелым, средней тяжести и даже удовлетворительным.
Сознание – обычно сохранено даже при тяжелом течении, исключение составляют случаи, протекающие с отеком мозга.
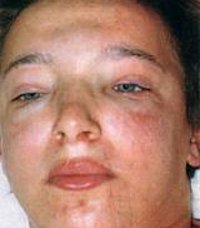
Отеки – являются одним из наиболее ранних и частых признаков острого гломерулонефрита. Они обычно больше выражены по утрам, локализуются на лице (facies nefritica), особенно на веках, под глазами, нередки отеки нижних конечностей, крестца. При большой задержке жидкости возможен отек наружных половых органов и появляется жидкость в полостях (асцит, гидроторакс). К вечеру отеки мене выражены. Эти отеки бледные.
Основной причиной отеков при остром гломерулонефрите является поражение почечных клубочков, ведущее к уменьшению фильтрации воды и задержке ее в организме, то есть развивается гиперволемия, повышается гидростатическое давление в сосудистом русле. Наряду с этим имеет значение повышение реабсорбции натрия в почечных канальцах, обусловленное гиперальдостеронизмом, повышение проницаемости капилляров вследствие увеличения содержания гиалуронидазы.
Выявите симптомы острого гломерулонефрита при обследовании сердечно-сосудистой системы.
Одним из ведущих синдромов гломерулонефрита является артериальная гипертония, что обусловливает все изменения со стороны сердечно-сосудистой системы.
Степень повышения артериального давления соответствует тяжести острого гломерулонефрита. Обычно систолическое артериальное давление (САД) повышается до 140-160 мм рт.ст., диастолическое (ДАД)– до 90-110 мм рт.ст., но возможен и более высокий уровень: САД до 200 мм рт.ст, ДАД до 130 мм рт.ст.
Ведущее значение в возникновении артериальной гипертонии имеет увеличение объема циркулирующей крови вследствие гиперволемии, что связано со снижением фильтрационной способности почек, задержкой воды и натрия. Увеличение объема циркулирующей крови приводит к увеличению ударного объема сердца и подъему САД.
Если вступает в действие механизм ренин-ангиотензин, ренин-альдостерон вследствие гиперемии юкстагломерулярного аппарата, то повышается ОПС и ДАД, причем повышение будет стойким.
При исследовании сердца определяется его расширение влево за счет дилатации левого желудочка, обусловленной остро возникшим увеличением массы крови.
При пальпации — верхушечный толчок смещен влево, разлитой, несильный, нерезистентный.
При перкуссии – смещение левой границы относительной тупости сердца влево.
При аускультации – тоны сердца приглушены, если есть гидроперикард – ослаблен 1 тон на верхушке вследствие отека, миокардиодистрофии, акцент 2 тона на аорте (артериальная гипертония), возможен систолический шум на верхушке при возникновении относительной недостаточности митрального клапана, при выраженных поражениях миокарда выслушивается диастолический ритм галопа, экстрасистолия. Определяется брадикардия – раздражение барорецепторов каротидного синуса вследствие повышенного артериального давления. Появление тахикардии у больных острым гломерулонефритом говорит о сердечной недостаточности.
У больного с острым гломерулонефритом может развиться острая левожелудочковая недостаточность в виде сердечной астмы, застойного кашля, влажных хрипов в легких, в тяжелых случаях – отека легких. Это возникает вследствие быстро развивающейся артериальной гипертонии, нарушения питания сердца из-за сужения коронарных артерий.
Проведите пальпацию почек:
При остром гломерулонефрите почки не пальпируются, болезненность не типична.
Оцените анализы мочи.
1. Анализ мочи.
При физическом исследовании определяется олигурия до 500 мл в сутки из-за уменьшения фильтрации, высокая относительная плотность мочи (более 1020) – гиперстенурия, цвет «мясных помоев» или красно-бурый вследствие макрогематурии (происходит проникновение эритроцитов в мочу через пораженную стенку капилляров клубочков).
При биохимическом исследовании определяется протеинурия, которая наряду с гематурией относится к обязательным классическим изменениям мочи при остром гломерулонефрите. Величина протеинурии обычно 1-10 г/л, но в первые дни заболевания может достигать 40-90 г/л. Высокое содержание белка в моче отмечается первые 7-10 дней, в дальнейшем протеинурия невысокая, около 1 г/л, но держится долго, порой до 12 месяцев. Механизм протеинурии тот же, что и гематурии.
При микроскопическом исследовании осадка мочи отмечается:
§ гематурия – обязательный, постоянный признак, в 13-15% случаях бывает макрогематурия, в остальных случаях микрогематурия от 4-5 до 50-60 эритроцитов в поле зрения, эритроциты преимущественно выщелоченные;
§ лейкоцитурия может быть, но не более 10-15 в поле зрения (асептическая);
§ цилиндрурия – необязательный симптом острого гломерулонефрита. В 75% случаев находят единичные гиалиновые и зернистые цилиндры до 10-20 в поле зрения.
2. Анализ мочи по Нечипоренко – определяется значительное повышение количества измененных эритроцитов, количество лейкоцитов и цилиндров остается нормальным или незначительно повышается.
3. Бактериологическое исследование мочи (посев) – бактериурия отсутствует.
Оцените функциональные пробы почек.
1. Проба по Зимницкому: выявляется олигурия, повышение плотности мочи во всех порциях.
2. Проба Реберга: определяется снижение фильтрации ниже 65 мл/мин, реабсорбция остается нормальной.
Оцените клинический и биохимический анализы крови.
1. Клинический анализ крови: часто выявляется умеренная нормохромная анемия, обусловленная снижением гемопоэтической функции почек, умеренный нейтрофильный лейкоцитоз с незначительным сдвигом влево, преходящая эозинофилия, ускорение СОЭ.
2. Биохимический анализ крови: уровень креатинина, мочевины, мочевой кислоты обычно остается неизмененным.
Увеличивается содержание в сыворотке крови a2- и g-глобулинов на фоне умеренной гипопротеинемии.
Оцените ЭКГ.
§ при артериальной гипертонии будут отмечаться признаки гипертрофии левого желудочка;
§ при развитии гидроперикарда – снижение вольтажа всех зубцов;
§ при гидротораксе – нагрузка на правые отделы сердца.
Оцените рентгенограммы грудной клетки.
§ при исследовании сердца может выявляться увеличение левого желудочка за счет его гипертрофии и дилатации, при развитии гидроперикарда – увеличение размеров сердечной талии;
§ при исследовании легких может выявляться застой в корнях легких при выраженном отечном синдроме или сердечной недостаточности, при наличии гидроторакса – жидкость в плевральных полостях.
Оцените данные изотопного и ультразвукового методов исследования.
§ при изотопном исследовании почек на ренограммах выявляется симметричное снижение секреции, при сцинтиграфии – диффузное уменьшение функционально активной ткани;
§ при ультразвуковом исследовании почек выявляется двухстороннее диффузное изменение структуры почечной ткани, размеры почек нормальные или несколько увеличены.
Источник
Âàæíîå çíà÷åíèå â ðàçâèòèè ãëîìåðóëîíåôðèòà èìåþò ìåòàáîëè÷åñêèå ñäâèãè íåôðîíà, êîòîðûå íîñÿò ìíîãîîáðàçíûé è
âçàèìîñâÿçàííûé õàðàêòåð.
Ïîä äåéñòâèåì èììóíîëîãè÷åñêèõ ðåàêöèé ìîãóò íàðóøàòüñÿ ýëåêòðîñòàòè÷åñêèå ñâîéñòâà ïî÷å÷íûõ êëóáî÷êîâ. Ïðè
ýòîì èçìåíÿåòñÿ ãðàäèåíò çàðÿäà íàòðèÿ ïî îòíîøåíèþ ê êëåòî÷íîé ìåìáðàíå â êàíàëüöàõ, à òàêæå ê çàðÿäó ñòåíêè
êàïèëëÿðîâ êëóáî÷êà.
Ñíèæåíèå ýëåêòðîñòàòè÷åñêîãî áàðüåðà, íåéòðàëèçàöèÿ îòðèöàòåëüíîãî ýëåêòðè÷åñêîãî çàðÿäà âñåõ ñëîåâ êëóáî÷êîâîãî
ôèëüòðà, âêëþ÷àÿ ïîäîöèòû, ñïîñîáñòâóþò íàðàñòàíèþ ïðîòåèíóðèè (áåëêà â ìî÷å) è ïðåâðàùåíèþ åå â íåñåëåêòèâíûé òèï
ñ âûõîäîì â ìî÷ó êðóïíîìîëåêóëÿðíûõ áåëêîâûõ ñòðóêòóð.
 ðåçóëüòàòå ìàññèâíîé ïðîòåèíóðèè óìåíüøàåòñÿ óðîâåíü îáùåãî áåëêà è îñîáåííî àëüáóìèíîâ â êðîâè, ïàäàåò
îíêîòè÷åñêîå äàâëåíèå, ñïîñîáñòâóþùåå óäåðæàíèþ âîäû â ñîñóäèñòîì ðóñëå.
Íà îáðàçîâàíèå îòåêîâ âëèÿåò è ãèäðîñòàòè÷åñêîå äàâëåíèå.  êàïèëëÿðàõ îíî âûøå, ÷åì â òêàíåâîé æèäêîñòè, è
ñëóæèò îñíîâíûì ôàêòîðîì ïåðåìåùåíèÿ âîäû èç êàïèëëÿðîâ â îêîëîñîñóäèñòîå ïðîñòðàíñòâî. Ó çäîðîâîãî ÷åëîâåêà
íàáëþäàåòñÿ äèíàìè÷åñêîå ðàâíîâåñèå ìåæäó ãèäðîñòàòè÷åñêèì è îíêîòè÷åñêèì (êîëëîèäíî-îñìîòè÷åñêèì) äàâëåíèåì êðîâè.
Íàðóøåíèå ýòîãî ðàâíîâåñèÿ ïðè ãëîìåðóëîíåôðèòå — ñóùåñòâåííûé ïàòîãåíåòè÷åñêèé ìîìåíò îáðàçîâàíèÿ îòåêîâ,
ïîñêîëüêó ðîñò ãèäðîñòàòè÷åñêîãî äàâëåíèÿ âåäåò ê ïåðåõîäó âîäû ÷åðåç ñòåíêè àðòåðèàëüíûõ êàïèëëÿðîâ è çàòðóäíÿåò
åå âñàñûâàíèå èç òêàíåé ÷åðåç ñòåíêè âåíîçíûõ êàïèëëÿðîâ.
 ýòîì ïðîöåññå íàðÿäó ñ èçìåíåíèåì ôèçèêî-õèìè÷åñêèõ ñâîéñòâ êðîâè âàæíîå çíà÷åíèå ïðèäàåòñÿ ïîâûøåííîé
ïðîíèöàåìîñòè êàïèëëÿðîâ, êîòîðàÿ îòðàæàåò ñòåïåíü àëëåðãè÷åñêîãî èëè âîñïàëèòåëüíîãî ïîâðåæäåíèÿ ñîñóäîâ.
Èìåííî ýòèì îáúÿñíÿåòñÿ ñêîðîñòü âîçíèêíîâåíèÿ îòåêîâ ïðè íåôðîòè÷åñêîì ñèíäðîìå.
 ìåõàíèçìå íàðóøåíèÿ ñîñóäèñòîé ïðîíèöàåìîñòè áîëüøóþ ðîëü èãðàåò ñîñòîÿíèå ôåðìåíòíîé ñèñòåìû ãèàëóðîíîâàÿ
êèñëîòà — ãèàëóðîíèäàçà. Ãèàëóðîíîâàÿ êèñëîòà ÿâëÿåòñÿ îäíèì èç ñâÿçûâàþùèõ ýëåìåíòîâ ìåæêëåòî÷íîãî âåùåñòâà
ñòåíîê êàïèëëÿðîâ è ñîåäèíèòåëüíîé òêàíè, îïðåäåëÿþùèõ â çàâèñèìîñòè îò ñâîåãî ñîñòîÿíèÿ ãèäðîôèëüíîñòü òêàíåé.
Ãèàëóðîíèäàçà — ôåðìåíò, âûçûâàþùèé äåïîëèìåðèçàöèþ è ãèäðîëèç ãèàëóðîíîâîé êèñëîòû. Åå èñòî÷íèê — ÷óæåðîäíûå
ìèêðîáíûå, à òàêæå ñîáñòâåííûå ïîâðåæäåííûå êëåòêè îðãàíèçìà, â òîì ÷èñëå è ïî÷åê. Àêòèâàòîðàìè ãèàëóðîíèäàçû
ñëóæàò òàêèå áèîëîãè÷åñêè àêòèâíûå âåùåñòâà, êàê ãèñòàìèí, ñåðîòîíèí, àöåòèëõîëèí, àäðåíàëèí, êîíöåíòðàöèÿ êîòîðûõ
ïîâûøàåòñÿ ïðè ìíîãèõ çàáîëåâàíèÿõ.
 ãåíåçå ïî÷å÷íûõ îòåêîâ îïðåäåëåííóþ ðîëü èãðàåò «ôàêòîð ïîâàðåííîé ñîëè», ò. å. èîíû íàòðèÿ,
óäåðæèâàþùèå âîäó è ïîâûøàþùèå ãèäðîôèëüíîñòü òêàíåé. Åñòü äàííûå, ÷òî èîíû íàòðèÿ â òêàíÿõ çàäåðæèâàþòñÿ â
ðåçóëüòàòå ñîåäèíåíèÿ åãî ïîëîæèòåëüíî çàðÿæåííîé ìîëåêóëû ñ ãèàëóðîíîâîé êèñëîòîé, îáëàäàþùåé îòðèöàòåëüíûì
çàðÿäîì, âîçðàñòàþùèì âñëåäñòâèå äåïîëèìåðèçàöèè ïîä äåéñòâèåì ãèàëóðîíèäàçû.
Ñðåäè äðóãèõ ïàòîãåíåòè÷åñêèõ ôàêòîðîâ ïî÷å÷íûõ îòåêîâ íåìàëîâàæíîå çíà÷åíèå èìååò ïîâûøåíèå êîíöåíòðàöèè
àëüäîñòåðîíà è àíòèäèóðåòè÷åñêîãî ãîðìîíà — ïðîäóêòîâ ñåêðåöèè êëåòîê êîðêîâîãî ñëîÿ íàäïî÷å÷íèêîâ è ãèïîôèçà
ñîîòâåòñòâåííî. Ãëàâíûå ïðè÷èíû àêòèâàöèè ýòèõ ýíäîêðèííûõ îðãàíîâ — ãèïîíàòðèåìèÿ è ãèïîâîëåìèÿ. Ïðè ýòîì
àëüäîñòåðîí áëîêèðóåò âñå ïóòè âûâåäåíèÿ íàòðèÿ èç îðãàíèçìà. Íàêàïëèâàÿñü â òêàíÿõ â âîçðàñòàþùåì êîëè÷åñòâå, îí
ïîâûøàåò èõ ãèäðîôèëüíîñòü è âåäåò ê íàðàñòàíèþ îòåêîâ. Äåéñòâèå àíòèäèóðåòè÷åñêîãî ãîðìîíà íàïðàâëåíî íà
êîìïåíñàöèþ ãèïîâîëåìèè è ðåàëèçóåòñÿ ÷åðåç óñèëåíèå ðåàáñîðáöèè âîäû â äèñòàëüíûõ êàíàëüöàõ è ñîáèðàòåëüíûõ
òðóáî÷êàõ.
H.E. Caâ÷eíêo
«Ïðè÷èíû îòåêîâ ïðè îñòðîì ãëîìåðóëîíåôðèòå» — ñòàòüÿ èç ðàçäåëà Ãëîìåðóëîíåôðèò
Äîïîëíèòåëüíàÿ èíôîðìàöèÿ:
- Èììóííàÿ òåîðèÿ ðàçâèòèÿ ãëîìåðóëîíåôðèòà
- Ìîðôîëîãè÷åñêàÿ êàðòèíà ãëîìåðóëîíåôðèòà
- Âñÿ èíôîðìàöèÿ ïî ýòîìó âîïðîñó
Источник
Гломерулонефритом называют воспалительный процесс, затрагивающий почечную систему клубочков. Давление при гломерулонефрите ― важный симптом болезни. Если у пациента стали появляться отеки, а АД растет, нужно незамедлительно проконсультироваться с врачом и пройти обследование. При отсутствии лечения развиваются тяжелые осложнения, например, почечная недостаточность.
 Отеки и повышенное давление – частые симптомы, свойственные гломерулонефриту.
Отеки и повышенное давление – частые симптомы, свойственные гломерулонефриту.
Развитие отеков при гломерулонефрите
Отечность диагностируется в 70—90% случаев поражения клубочковой системы. Артериальное давление повышается у 60—70% пациентов с этим заболеванием.
В большей или меньшей степени отечность сопровождает течение гломерулонефрита у любого человека. Причина нарушения ― сбой в работе пораженных кровеносных сосудов, которые образуют почечные клубочки. Лишняя вода не покидает организм, и при утрате белков проникает в ткани. Образование отеков имеет особенности в зависимости от течения гломерулонефрита.
Вернуться к оглавлению
Острый тип болезни
Зачастую гломерулонефрит возникает через 15―20 дней после того, как пациент перенес ангину или скарлатину. Отечность затрагивает верхнюю часть туловища и ярко проявляется с утра. Наблюдается одутловатость шеи, лица и век. Припухлости плотные и теплые. Со временем после мочеиспускания симптоматика становится менее выраженной. Подобные проявления болезни при остром гломерулонефрите продолжаются 2―3 недели.
Вернуться к оглавлению
Хронический процесс
 Отеки при хроническом гломерулонефрите появляются по всему туловищу.
Отеки при хроническом гломерулонефрите появляются по всему туловищу.
Если острый гломерулонефрит не был успешно устранен, он переходит в хронический. Воспалительный процесс при таком диагнозе длится не менее года. Развитие отеков имеет ряд особенностей. Хронический гломерулонефрит проявляется отечностью всего туловища, щиколоток, половых органов. В тяжелых случаях возможно параллельное возникновение асцита, воспаления перикарда или плевры. Кожный покров становится твердым, бледным, похожим на воск. Отечная форма гломерулонефрита устраняется сложно, порой одутловатость сохраняется на протяжении месяцев и даже нескольких лет.
Вернуться к оглавлению
Повышение АД: этиология и патогенез
При поражении почечных клубочков рост артериального давления сопровождается повышенным содержанием крови в моче. Порой урина меняет цвет и гематурия видна без дополнительных исследований. Гипертензия становится следствием чрезмерного наполнения кровеносных сосудов, сбоем в процессе выведения из организма воды и солей. Если патогенез оставить неизменным, подобное нарушение может спровоцировать отек легких и сердечную недостаточность.
Острая форма болезни характеризуется умеренным ростом АД. В среднем фиксируют показатель 170/100 мм рт. ст., который сохраняется до 3-х недель. У пациентов меняются пульсы, диагностируется брадикардия. В случае хронического процесса выявляются серьезные патологии сердечно-сосудистой системы. АД возрастает до 200/120 мм рт. ст. и более. Пульс ускоряется до 100 уд./мин. Клиническая картина устойчива.
Вернуться к оглавлению
Как устранить отеки и повышенное давление при гломерулонефрите?
 Устранение отеков и давления при гломерулонефрите обязательно включает соблюдение диеты.
Устранение отеков и давления при гломерулонефрите обязательно включает соблюдение диеты.
Симптоматическая терапия должна проводиться на фоне общего лечения болезни. В рамках борьбы с гломерулонефритом пациенту прописывают постельный режим. Важно придерживаться диеты (стол № 7). Необходимо отказаться от употребления соли, особенно в начале лечения. Питьевой режим подразумевает употребление не более 1 л воды в сутки. Это позволяет не только устранить симптоматику, но и повлиять на состояние почек в целом.
Вернуться к оглавлению
Медикаментозное лечение
Если у пациента появляются сильные отеки при гломерулонефрите, ему назначают мочегонные препараты, например, «Гипотиазид» или «Фуросемид». Срок терапии составляет около 5-ти дней. При отсутствии эффекта врач разрабатывает индивидуальную схему лечения. На уровень давления влияет диета и применение мочегонных препаратов. Кроме этого, пациенту прописывают «Нифедипин», «Капотен».
При подозрении на гломерулонефрит, на фоне развития отеков и роста показателей артериального давления, нужно проконсультироваться с врачом и пройти обследование. Самолечение приводит к опасным осложнениям.
Вернуться к оглавлению
Что советует народная медицина?
Для устранения отеков и высокого давления после согласования с лечащим врачом можно принимать такие настои трав и плодов:
- Боярышник. В 300 мл горячей воды настоять 1 ст. л. сухих ягод. Пить по 1/3 ст. за четверть часа до приема пищи.
- Шиповник. 10―12 плодов настоять в 2-х стаканах кипяченой воды. Принимать по 100 мл 4 раза в день.
- Листья березы. Настоять 2 ст. л. молодых листьев в стакане кипятка. Пить 4―5 раз в день.
Для устранения воспалительного процесса, устранения отеков и нормализации давления рекомендуется отвар листьев брусники. Это средство применяют для лечения многих болезней почек. В стакане воды нужно сварить 2 ст. л. сухого сбора. Принимать по ½ ст. трижды в день. Хорошее действие оказывает отвар корня лопуха. Его готовят, придерживаясь следующей пропорции: на 200 мл воды приходится 10 г растения.
Источник
Острый гломерулонефрит – это заболевание иммуновоспалительного характера, характеризующееся вовлечением структурных единиц почек – нефронов и преимущественным поражением клубочкового аппарата. Патология протекает с развитием экстраренальных синдромов (отечного и гипертонического) и ренальных проявлений (мочевого синдрома). В диагностике применяется исследование мочи (общий анализ, проба Реберга, Зимницкого, Нечипоренко), УЗИ почек, биохимическое и иммунологическое исследование крови, биопсия почечной ткани. Лечение требует соблюдения постельного режима и диеты, назначения стероидных гормонов, гипотензивных, диуретических средств.
Общие сведения
Острый гломерулонефрит развивается преимущественно у детей в возрасте 2-12 лет и взрослых до 40 лет. Мужчины заболевают в 15,2 раза чаще, чем женщины. Пик заболеваемости приходится на влажное и холодное время года. При болезни происходит преимущественное поражение клубочков (почечных телец), кроме этого в патологический процесс вовлекаются канальца и межуточная ткань обеих почек. Поражение почек связано со специфической иммунной реакцией, обусловленной инфекционным или аллергическим процессом.
Острый гломерулонефрит
Причины
В большинстве случаев развитие острого гломерулонефрита сопряжено с перенесенной стрептококковой инфекцией – фарингитом, ангиной, обострением тонзиллита, скарлатиной, рожистым воспалением кожи. Этиологическим агентом в этих случаях, как правило, выступает b-гемолитический стрептококк группы А. О стрептококковой этиологии острого гломерулонефрита свидетельствует определение повышенного титра антител к стрептококковой гиалуронидазе и стрептолизину-О, увеличение ЦИК, содержащих антигены к стрептококку.
Иногда развитию болезни предшествует вирусная инфекция – грипп, эпидемический паротит, ветряная оспа, краснуха, инфекционный мононуклеоз, герпес, гепатит. Реже патология возникает после дифтерии, стафилококковых и пневмококковых пневмоний, малярии, бруцеллеза, инфекционного эндокардита, брюшного и сыпного тифа и других инфекций.
Кроме инфекционно-иммунных острых гломерулонефритов встречаются неинфекционно-иммунные формы заболевания, вызванные введением сывороток и вакцин, индивидуальной непереносимостью пыльцы растений, приемом нефротоксичных лекарственных препаратов, укусом насекомых или змей, алкогольной интоксикацией и др. причинами. Предрасполагающими факторами служат переохлаждение, анатомо-физиологическая незавершенность строения нефронов у детей.
Патогенез
Специалисты в сфере современной урологии придерживаются мнения, что острый гломерулонефрит — это иммунокомплексная патология. После инфекционного или аллергического воздействия происходит изменение реактивности организма, что проявляется образованием антител к чужеродным антигенам. Взаимодействуя с комплементом, иммунные комплексы откладываются на поверхностях базальных мембран капилляров клубочков. Изменяется структура капиллярных стенок, увеличивается проницаемость сосудов, создаются условия для тромбообразования.
Расстройство трофики почечной ткани ведет к тому, что в ишемической почке активизируется функция ренин-ангиотензин-альдостероновой системы, что приводит к спазму периферических сосудов и, как следствие, повышению АД. На этом фоне нарушаются процессы фильтрации и реабсорбции, происходит задержка Na и воды, в моче появляются патологические элементы.
Классификация
По вызывающим поражение причинам различают первичный, идиопатический и вторичный гломерулонефрит. Первичный гломерулонефрит связан с инфекционным, аллергическим или токсическим воздействием на почечную ткань; вторичный – служит проявлением системной патологии (геморрагического васкулита, СКВ и др.); идиопатический гломерулонефрит развивается по неопределенным причинам. В зависимости от этиофакторов гломерулонефриты могут быть инфекционно-иммунными и неинфекционно–иммунными.
В зависимости от объема поражения клубочкового аппарата различают очаговую (поражено <50% клубочков) и диффузную (поражено <50% клубочков) формы болезни. Существует несколько различных морфологических типов — пролиферативный эндокапиллярный, пролиферативный экстаракапилярный, мезангиопролиферативный, мембранозно-пролиферативный, склерозирующий.
По клиническому течению заболевание может развиваться в классической развернутой форме (с гипертензивным, отечным и мочевым синдромами), в бисиндромной форме (сочетание мочевого синдрома с отечным или гипертензивным) или моносиндромной форме (только с мочевым синдромом). В МКБ-10 для обозначения острого диффузного гломерулонефрита используется понятие «острый нефритический синдром».
Симптомы острого гломерулонефрита
Классическая картина включает триаду симптомокомплексов: почечный (ренальный) – мочевой синдром и внепочечные (экстраренальные) – отечный и гипертензивный синдромы. Патология обычно манифестирует спустя 1-2 недели после имевшего место этиологического воздействия (инфекции, аллергической реакции и т. д.).
Появление отеков – наиболее ранний и частый признак острого гломерулонефрита, встречается у 70-90% пациентов, у половины из них отеки бывают значительными. Отеки располагаются преимущественно в области лица: наиболее выражены по утрам и спадают днем, сменяясь отечностью лодыжек и голеней. В дальнейшем отечный синдром может прогрессировать до анасарки, гидроперикарда, гидроторакса, асцита. В некоторых случаях видимые отеки могут отсутствовать, однако ежедневное увеличение массы тела пациента свидетельствует о задержке жидкости в тканях.
Артериальная гипертензия обычно выражена умеренно: у 60-70% пациентов АД не превышает 160/100 мм рт. ст. Однако стойкая длительная гипертензия имеет неблагоприятный прогноз. Для острого гломерулонефрита характерно сочетание артериальной гипертензии с брадикардией менее 60 уд. в мин., которая может держаться на протяжении 1-2 недель. При остро развивающейся гиповолемии возможны явления недостаточности левого желудочка, выражающейся сердечной астмой и отеком легких.
Нередко отмечается развитие церебральных нарушений, обусловленных отеком головного мозга — головной боли, тошноты и рвоты, снижения зрения, «пелены» перед глазами, понижения слуха, психо-моторной возбудимости. Крайним проявлением церебрального синдрома может стать развитие ангиоспастической энцефалопатии – эклампсии (тонико-клонических судорог, потери сознания, набухания шейных вен, цианоза шеи и лица, урежения пульса и т. д.).
Течение патологии может сопровождать болевой синдром различной степени выраженности: боли в пояснице чаще симметричны и обусловлены растяжением почечных капсул и нарушением уродинамики. Мочевой синдроме характеризуется ранним развитием олигурии и даже анурии в сочетании с сильной жаждой. При этом отмечается повышение относительной плотности мочи, появление в моче гиалиновых и зернистых цилиндров, эритроцитов, большого количества белка.
Эритроцитурия может протекать в виде микрогематурии (Er- 5 –50 – 100 в поле зрения) или макрогематурии, при которой моча становится цвета «мясных помоев». Протеинурия и гематурияе в большей степени выражены в первые сутки заболевания. Реже острый гломерулонефрит развивается по типу моносиндромной (мочевой) формы без отеков и при нормальном АД. На фоне болезни может формироваться нефротический синдром.
Диагностика
При диагностике острого гломерулонефрита учитывается наличие типичных клинических синдромов, изменений в моче, биохимическом и иммунологическом анализе крови, данные УЗИ и биопсии почки. Общий анализ мочи характеризуется протеинурией, гематурией, цилиндрурией. Для пробы Зимницкого типично уменьшение количества суточной мочи и повышение ее относительной плотности. Проба Реберга отражает снижение фильтрационной способности почек.
Изменения биохимических показателей крови могут включать гипопротеинемию, диспротеинемию (уменьшение альбуминов и увеличение концентрации глобулинов), появление СРБ, и сиаловых кислот, умеренную гиперхолестеринемию и гиперлипидемию, гиперазотемию. При исследовании коагулограммы определяются сдвиги в свертывающей системе – гиперкоагуляционный синдром. Иммунологические анализы позволяют выявить нарастание титра АСЛ-О, антистрептокиназы, антигиалуронидазы, антидезоксирибонуклеазы В; повышение содержания IgG, IgM, реже IgА; гипокомплементемию СЗ и С4.
УЗИ почек обычно показывает неизмененные размеры органов, уменьшение эхогенности, снижение скорости клубочковой фильтрации. Показаниями к проведению биопсии почки служат необходимость дифференциации острого и хронического гломерулонефрита, быстропрогрессирующее течение заболевания. При острой форме болезни в нефробиоптате определяются признаки клеточной пролиферации, инфильтрация клубочков моноцитами и нейтрофилами, наличие плотных депозитов иммунных комплексов и др. При гипертензивном синдроме необходимо проведение исследования глазного дна и ЭКГ.
Лечение острого гломерулонефрита
Терапия проводится в урологическом стационаре и требует назначения строгого постельного режима, бессолевого диетического питания с ограничением потребления животных белков, жидкости, назначением «сахарных» и разгрузочных дней. Производится строгий учет количества потребляемой жидкости и объема диуреза. Основная терапия заключается в применении стероидных гормонов — преднизолона, дексаметазона курсом до 5-6 недель.
При выраженных отеках и артериальной гипертензии одновременно назначаются диуретические и гипотензивные средства. Антибиотикотерапия проводится при имеющихся признаках инфекции (тонзиллите, пневмонии, эндокардите и др.). При острой почечной недостаточности может потребоваться назначение антикоагулянтов, проведение гемодиализа. Курс стационарного лечения составляет 1-1,5 месяца, после чего пациента выписывают под наблюдение врача-нефролога.
Прогноз и профилактика
В большинстве случаев патология хорошо поддается терапии кортикостероидными гормонами и заканчивается выздоровлением. В 1/3 случаев возможен переход в хроническую форму; смертельные исходы крайне редки. На этапе диспансерного наблюдения пациенту требуется динамическое исследование мочи.
Профилактика развития первичного острого гломерулонефрита и его рецидивов заключается в лечении острых инфекций, санации хронических очагов в носоглотке и полости рта, повышении сопротивляемости организма, недопущении охлаждения и длительного нахождения во влажной среде. Лицам с повышенным аллергическим фоном (крапивницей, бронхиальной астмой, сенной лихорадкой) профилактические вакцинации противопоказаны.
Источник
