Отеки повышенное давление и белок в моче
Содержание:
- Гестоз при беременности. Кому грозит?
- Признаки тяжелого гестоза у беременных
- Что должно насторожить?
- Профилактика гестоза
Все знают, что беременность нередко сопровождается токсикозом. Обычно он проходит примерно к 16 неделе. Но тошнота и слабость могут неожиданно вернуться во второй половине беременности. И эти симптомы — лишь «вершина айсберга», в организме в это время происходят гораздо более серьезные процессы. Такое состояние называют поздним токсикозом или гестозом. Почему оно возникает, как проявляется и чем может грозить?
Гестоз — коварное заболевание, довольно долго он может никак себя не обнаруживать. Хотя в организме в это время уже вовсю идет патологический процесс. Чаще всего гестоз выявляется в третьем триместре (после 28 недели), по статистике с ним сталкивается до 30% будущих мам.
Как обычно, точную причину гестоза врачам не удается установить. По мнению одних исследователей, гестоз развивается из-за нарушения гормональной регуляции. По другой версии — из-за иммунологической несовместимости матери и плода. В общем, большинство специалистов сходится в том, что проблемы возникают из-за изменений, которые активно происходят в период беременности, однако организм не успевает к ним приспособиться. Как следствие, начинаются разнообразные нарушения.
При гестозе происходит спазм мелких кровеносных сосудов, в результате этого резко снижается количество крови, несущей кислород и питательные вещества. Органы перестают получать необходимое количество кислорода и питательных веществ, их работа нарушается. Жидкость, которая находится в тканях организма, не может всасываться через суженные мелкие сосуды, поэтому появляются отеки, жажда. В организме «сбивается» водно-солевой баланс. Хуже функционирует плацента, ребенок получает недостаточное количество жизненно важных веществ, с трудом выводятся шлаки. Все это может привести к замедлению роста и развития плода, гипоксии (нехватке кислорода). Из-за спазма мелких сосудов растет количество крови в крупных кровеносных сосудах, что увеличивает артериальное давление, могут появиться головные боли.
Гестоз при беременности. Кому грозит?
Выделяют «чистые» гестозы — они возникают внезапно, как «гром среди бела дня». При этом женщина может быть совершенно здорова и не иметь побочных заболеваний. Их объясняют тем, что организм не успевает перестроиться и плохо справляется с нагрузкой.
Второй вид — «комбинированные» гестозы, возникающие на фоне других болезней. В группу риска входят женщины с проблемами сердечно-сосудистой системы (гипертоническая болезнь, ревматические пороки сердца), с эндокринными заболеваниями (сахарный диабет). Также велика вероятность проявления гестоза, если он был во время предыдущей беременности или если женщина ожидает первенца или двойню, особенно после 35 лет.
Признаки тяжелого гестоза у беременных
Если во второй половине беременности появляется неукротимая рвота (более пяти раз в день) и повышенное слюноотделение, то говорят о раннем гестозе. Это состояние может привести к обезвоживанию организма, что крайне опасно для плода. В этом случае беременную отвозят в стационар, ставят капельницу и следят за ее самочувствием. Очень важно вовремя распознать самые первые симптомы гестоза и обратиться к врачу, который возьмет необходимые анализы и назначит лечение.
Еще большую угрозу представляет поздний гестоз. В результате его может развиться водянка (накопление жидкости в тканях или полостях и органах тела), нефропатия (нарушение работы почек, которое может перерасти в хронический пиелонефрит), эклампсия. Последняя — опаснее всего, она ставит под угрозу жизнь и мамы, и ребенка. При эклампсии возможна преждевременная отслойка плаценты, обмороки, судороги. В этом случае врачи прибегают к искусственным преждевременным родам. Способ родоразрешения зависит от степени тяжести гестоза и непосредственно акушерской ситуации в каждом конкретном случае.
Что должно насторожить?
Классическое «трио» симптомов гестоза выглядит так: белок в моче, стойкое повышение артериального давления, отеки. Последние возникают из-за повышенной проницаемости сосудов, в результате чего плазма (жидкая часть крови) попадает в ткани. Как правило, отеки особенно заметны утром и вечером. В первую очередь у беременной отекают ноги, затем — лицо и руки (они немеют, становится трудно сгибать пальцы). Многие женщины пытаются избавиться от отеков, используя мочегонные средства. Но в случае гестоза это может лишь ухудшить ситуацию. Поэтому лучше не злоупотреблять диуретиками и уж точно не следует их применять без консультации с врачом.
Также на наличие гестоза может указывать постоянная тошнота и патологическая прибавка в весе. Очень важно отслеживать этот момент. Ведь многие считают, что во время беременности нужно есть все, что хочется (что, в целом, так, но в разумных пределах), и вполне нормально, что вес растет. Однако должно насторожить, если вес продолжает повышаться при обычном режиме питания.
Еще один признак гестоза — сильная жажда. Поэтому очень важно контролировать количество жидкости, потребляемой в течение дня. И соотносить его с тем, сколько мочи выделяется. Если разница значительна, это может быть признаком патологии. Кстати, сейчас существует множество специальных программ и для iphone, и для android, которые позволяют отслеживать потребление воды в течение дня, что очень удобно.
В особо тяжелых случаях состояние может ухудшиться внезапно — резко повышается давление, появляются «мушки» перед глазами, головная боль, заложенность в ушах, тошнота и боль в животе. Если все это произошло, необходимо немедленно вызвать «скорую помощь», иначе последствия могут быть плачевными.
Профилактика гестоза
Своевременно заметить гестоз можно, регулярно сдавая анализы мочи и измеряя давление. Кроме того, важно внимательно прислушиваться к себе и сообщать врачу обо всех подозрительных ощущениях. Также необходимо отслеживать увеличение веса.
Что касается профилактики гестоза, то, как и в случае с другими заболеваниями беременных, ее лучше начинать до зачатия. В течение 3 месяцев перед планируемой беременностью желательно пропить фолиевую кислоту, витамины Е и D. Важные составляющие профилактики — режим дня и рациональное питание, прогулки на свежем воздухе. Пища должна быть разнообразной и содержать все питательные вещества: белки, жиры, углеводы, витамины, микроэлементы. В период беременности следует ограничить употребление сахара, кондитерских изделий, сладких десертов, газированных сладких напитков.
Если в моче обнаружился белок, рекомендуется ввести в свой рацион больше белковой пищи: куриное мясо, молочные и кисломолочные продукты. Ограничьте употребление острой, соленой и жирной пищи, которая может стать дополнительной нагрузкой на почки, ведите активный образ жизни, ходите на фитнес для беременных, совершайте пешие прогулки на свежем воздухе. Иногда при диагнозе гестоз врачи предлагают лечь «на сохранение» в опасные сроки — на 22-24 и 32-36 неделе. Но, в целом, комплекс профилактических мер зависит от индивидуальных реакций организма, поэтому нужно обязательно советоваться с наблюдающим вас врачом.
Источник
Если появляется белок в моче и давление высокое, то это может свидетельствовать о нарушении работы почек или развитии опасных состояний. У беременных такие признаки указывают на развитие эклампсии, которая несет угрозу для жизни матери и ребенка. В легких случаях такое состояние провоцирует сильные отеки, слабость и головную боль у пациента.
Причины скачков АД и белка в моче
При различных заболеваниях и патологических состояниях появляется протеинурия, которая вызвана нарушением работы почечного фильтра или избыточным выделением из организма специфических энзимов. При гипертонии происходит хроническое поражение паренхимы почек и недостаточность фильтра, возвращающего белок из первичной урины назад в кровь. При беременности белок, найденный образцах мочи, связан с избыточной нагрузкой на почки, а если протеинурия сочетается с артериальной гипертензией, это является симптомом преэклампсии.
Если в урине показатель белка повышен, то это говорит о нарушении работы почек в результате гломерулонефрита или пиелонефрита.
Спровоцировать повышение АД и появление белка в моче может воздействие на организм человека таких факторов или патологических состояний:
- переутомление;
- стресс;
- значительная физическая нагрузка;
- переохлаждение;
- отравление;
- аллергическая реакция;
- избыточное употребление белковой пищи;
- лихорадка;
- эпилепсия;
- лейкоз;
- сахарный диабет;
- гломерулонефрит;
- пиелонефрит;
- беременность;
- перегрузка почек.
Вернуться к оглавлению
Чем опасно для беременных?
 На фоне выведения белка из организма будущей матери происходит задержка жидкости, ведущая к отекам.
На фоне выведения белка из организма будущей матери происходит задержка жидкости, ведущая к отекам.
Если женщина находится в положении, то появление белка в моче, что сочетается с повышением АД, является грозным симптомом, указывающим на возможность развития преэклампсии или эклампсии. Такие состояния несут угрозу для жизни ребенка и матери, так как провоцируют высокую потерю белка организмом и значительное повышение цифр давления с риском развития инфарктов, инсультов или кровоизлияний в плаценту. Потеря белка приводит к выраженным отекам, что часто наблюдаются в период беременности, и нарушению формирования форменных элементов крови.
Вернуться к оглавлению
Симптоматика
Если у больного повышенное давление и наблюдается появление белка в моче, то это может привести к развитию таких клинических признаков:
- нарушение свертываемости крови;
- отечность, особенно по утрам;
- тошнота;
- рвота;
- головная боль;
- головокружение;
- чувство жара;
- повышенное потоотделение;
- слабость;
- потерю сознания;
- частое мочеиспускание;
- сильное сердцебиение.
Вернуться к оглавлению
Как диагностируют?
 Состояние почек больному проверяют с помощью процедуры УЗИ.
Состояние почек больному проверяют с помощью процедуры УЗИ.
Заподозрить артериальную гипертензию, которая сопровождается протеинурией можно по характерным жалобам пациента и при его общем осмотре. Для подтверждения диагноза проводят лабораторное исследование мочи. С этой целью собирают утреннюю порцию или суточную урину. А также проводиться контроль артериального давления на протяжении суток. При этом показатели АД не должны превышать 139/89 мм рт. ст., когда значение повышено, то можно говорить об артериальной гипертензии. Еще рекомендуется провести ультразвуковое исследование почек и определить основные показатели работы этого органа в виде креатинина и азота мочевины.
Когда белок в моче растет, то уровень альбуминов в крови падает.
Вернуться к оглавлению
Способы лечения
При высоком артериальном давлении и протеинурии проводится терапия, направленная на нормализацию кровотока за счет снижения силы сердечных сокращений или расширения сосудов. Для этого используют бета-адреноблокаторы «Атенолол» и «Бисопролол», также можно применять антагонисты кальция или ингибиторы АПФ «Эналаприл», «Лизиноприл» и другие. Для снятия отеков показаны диуретики и сартаны. Чтобы восстановить фильтрационную способность почек, рекомендуется применение антибактериальных препаратов, цитостатиков и гормональных противовоспалительных препаратов. Кроме этого, используют антиагреганты. Важно нормализовать режим дня, избавиться от вредных привычек и снизить физическую нагрузку. Полностью исключается употребление соли, злоупотребление которой способствует задержанию воды в организме с нарушением работы почек и развитием отеков.
Источник
Пусть тут повисит, может кому и пригодится, отличная статья о нормальном давлении при беременности, о гипертонии беременных, ну и совсем малость про нормы белка в моче.
Во времена Советского Союза на гипертонию беременных (повышенное кровяное давление) врачи внимание практически не обращали. Как-то было неуместно сочетать молодую беременную женщину с повышенным кровяным давлением — гипертонией страдали чаще всего люди после 40-50 лет. Я даже не помню, чтобы мне, беременной женщине, кто-то измерял кровяное давление. Поэтому, если и были какие-то отклонения в процессе беременности, то обычно все списывали на «поздний токсикоз». Списывают зачастую и сейчас. Когда западные врачи серьезно относятся к гипертонии беременных и сахарному диабету беременных, и в этих направлениях сейчас проводится немало клинических исследований, то врачи стран СНГ пока что работают по старинке. Тем не менее сами женщины занимаются самообразованием, стараясь понять, что происходит в их организме, когда болезнь есть болезнь, а когда это норма, какие лекарственные препараты можно принимать, а какие нет.
Кровяное давление у большинства женщин во втором триместре понижается, но к началу третьего триместра приходит в норму. Однако у 10% женщин давление может быть высоким, выходя за рамки допустимых норм, и тогда говорят о гипертонии беременных. Всех беременных женщин с гипертонией можно разделить на две группы: те, у которых кровяное давление было повышенным (периодически или постоянно) до беременности, и те, у которых давление повысилось в период беременности. Не все беременные женщины могут знать, что у них было повышенное давление до беременности, и некоторые узнают о гипертонии с началом беременности. Такую гипертонию называют хронической. У другой группы женщин повышенное давление обычно появляется со второй половины беременности, но после родов давление приходит в норму без всякого лечения. Такой вид гипертонии называют гипертонией беременных. Она чаще возникает при первой беременности.
Оба вида гипертонии, как хроническая, так и беременных, опасны развитием серьезных состояний — преэклампсии и эклампсии. Причем, состояние преэклампсии часто пропускалось и пропускается, так как преэклампсия может протекать без специфических признаков, на которые бы обращали серьезное внимание женщины и врачи. Все эти признаки обычно называют словом «токсикоз». Иногда назначают лечение, капельницы, инъекции тех препаратов, которые отношения к преэклампсии не имеют. Преэкпампсия отличается от гипертонии только наличием белка в моче женщины, и уровень белка (протеинурия) выходит за пределы нормы для беременных женщин. Напомню, что в моче беременной женщины может быть белок — все зависит от его количества.
Причины гипертонии у беременных женщин неизвестны. Повышенное кровяное давление, в совокупности с наличием повышенного количества белка в моче, что может наблюдаться в период беременности — это всего лишь признаки (симптомы), которые характерны для многих заболеваний, и не всегда могут быть связаны с беременностью, а являться отдельными признаками болезни, не имеющей отношения к беременности. Предполагалось, что повышение давления у беременных женщин может быть связано с неправильной имплантацией плодного яйца, так как у многих женщин с высоким давлением обнаруживают отклонения в развитии плаценты. Однако сам механизм развития гипертонии беременных неясен до сих пор. Тем не менее всегда важно знать, существует ли риск развития более опасных состояний — прекэклампси и эклампсии.
Диагноз гипертонии беременных ставят только тогда, когда уровень кровяного давления беременных женщин выходит за пределы допустимой нормы. А какие же нормы в таком случае? Очень часто приходится читать письма женщин, в которых описывается приблизительно один и тот же сценарий: женщина пришла на прием к врачу, волновалась, переживала, и давление у нее подскочило до 130/80 мм рт. ст., ей сразу выставили диагноз гипертонии, строго порекомендовали лечь в стационар, назначили два или три лекарственных препарата для понижения давления, влили не один литр магнезии, и т.д. В большинстве случаев диагноз гипертонии беременных выставляется неправильно, и лечение назначается тоже неправильно. Страдает женщина, страдает плод.
Различают три вида кровяного давления: систолическое (другими словами, когда сокращаются желудочки сердца), диастолическое (когда сердце расслаблено и отдыхает, что длится доли секунды), и капиллярное давление (разница между систолическим и диастолическим давлением). Однако, в определении гипертонии беременных, уровень систолического давления не учитывается — этот показатель исключили из критериев постановки диагноза гипертонии беременных. Почему? Во-первых, если повышено диастолическое давление, то обычно повышено и систолическое. Во-вторых, уровень систолического давления может колебаться в широком диапазоне, и возвращаться в пределы нормы быстро, а поэтому спровоцировать неправильную интерпретацию показателей давления. Современные клинические исследования показали, что уровень диастолического давления является более точным прогностическим фактором исхода беременности.
Уровень кровяного давления зависит от очень многих факторов: возраста, количества беременностей, периода беременности, расовой принадлежности, степени активности женщины, времени суток, эмоционального состояния, позы, и других факторов, а поэтому может часто меняться. Существует так называемый «синдром белого халата», когда давление повышается при его измерении в поликлинических условиях, в присутствии врача. Повышение кровяного давления в поликлинических и больничных условиях наблюдается не только у беременных женщин, но и у небеременных женщин, а также у мужчин — в 25% случаев. Чтобы избежать «синдрома белого халата» иногда, в спорных случаях, женщине предлагается побыть под наблюдением 24 часа в амбулаторных условиях, но чаще всего измерение давления проводят в домашних условиях. Я всегда рекомендую женщинам вести дневник измерений кровяного давления в случаях, когда оно повышается периодически или картина с его повышением не совсем понятна. Проводить измерение можно 1-3 раза и больше в день, что зависит от жалоб женщины.
Чтобы избежать ошибки в постановке диагноза гипертонии беременных, давление должно измеряться в положении женщины сидя, так как именно в таком положении можно получить максимально правдивые показатели кровяного давления. В позе лежа давление понижается. Желательно отдохнуть не менее пяти минут перед тем, как будет измеряться давление. Очень важно, чтобы рука не была поднята, а манжетка тонометра (прибора, которым измеряют кровяное давление) была наложена на руку на уровне сердца женщины. Еще важно, чтобы манжетка не была маленькой и не сдавливала руку до того, как начнут измерять давление, так как при этом показатели кровяного давления могут быть больше на 10 мм и выше. Манжетка никогда не должна накладываться поверх одежды. Измерение проводится на двух руках, и разница в уровнях давления должна быть записана в обменной карточке беременной женщины. Кажется, что все это мелочи, на которые большинство врачей и медсестер не обращают внимания, однако от этих мелочей будет зависеть правильная постановка диагноза гипертонии беременных.
Важную роль играет качество тонометра (осциллометра). Существует немало спекуляций по поводу современных тонометров, с помощью которых измеряют кровяное давление. Несмотря на искусственно созданную моду к электронным приборам, ни один из тонометров не обладает преимуществом. Наоборот, в большинстве лечебных учреждений за границей используют дешевые автоматические осциллометрические, реже ртутные, тонометры, так как оказалось, что качество измерения кровяного давления не зависит от вида тонометра, а зависит от правильного наложения манжетки и соблюдения всех правил измерения кровяного давления. Поэтому даже при использовании самого современного оборудования, но без соблюдения рекомендаций, можно получить весьма неточные результаты, не отражающие действительность.
Современное акушерство определяет гипертонию беременных, как уровень кровяного диастолического давления 90 мм рт. ст. и выше, который определили минимум двумя измерениями на обеих руках в поликлинических или больничных условиях. Если у женщины уровень систолического давления составляет от 140 до 159 мм рт. ст., она должна находиться под тщательным наблюдением врача. До 70% беременных женщин с кровяным давлением 140/90 мм рт ст. и выше, выявленном при визите к врачу, в домашних условиях имеют нормальные показатели кровяного давления, поэтому диагноз гипертонии беременных таким женщинам не ставят. Давление 135/85 мм рт. ст. в домашних условиях считается нормальным давлением для беременной женщины. Опасность представляет систолическое давление выше 160 мм рт. ст, так как у таких женщин повышается риск кровоизлияния в мозг (инсульта). Опасным является сочетание повышенного количества белка в моче (протеинурия) с повышенным кровяным давлением, о чем мы поговорим в главе о преэклампсии.
Определенный период времени между врачами разных стран мира существовала некая путаница в определении гипертонии беременных, что мешало создать правильные стратегию и тактику в отношении ведения таких беременностей. Однако не так давно ученые и врачи мира пришли к более простой классификации гипертонии беременных, и большинство зарубежных лечебных учреждений пользуются этой классификацией. Существует хроническая гипертония, если она обнаружена у беременной женщины до 20 недель беременности или была диагностирована до беременности, и гестационная гипертония (гипертония беременных), если она была выявлена после 20 недель беременности. Это не токсикоз беременных, и, как я упоминала раньше, слово «токсикоз» давно уже не используется в современном акушерстве. Обе группы гипертонии делятся на две подгруппы: с сопутствующими осложнениями и заболеваниями (преэклампсия, протеинурия, сахарный диабет, сердечно-сосудистые заболевания и др.) и без осложнений и заболеваний. Водянка беременных (отеки ног и рук), прибавка в весе и ряд других признаков исключены из диагноза гипертонии беременных и не должны использоваться как критерии для постановки этого диагноза.
От 1 до 2% беременных женщин страдают хронической гипертонией, и около 5-7% — гипертонией беременных. У 10-20% беременных женщин с хронической гипертонией может возникнуть прэклампсия. В отношении гипертонии беременных картина другая: чем раньше возникла гипертония беременных, тем больший шанс развития осложнения в виде преэклампсии (до 34 недель беременности — в 35% женщин). Таким образом, не так страшно повышенное кровяное давление, как те осложнения, которые могут возникнуть на фоне высокого давления. Чаще всего гипертония без осложнений не опасна для женщины и плода, и исход беременности даже на фоне повышенного кровяного давления в большинстве случаев нормальный. Если возникает состояние преэклампсии, прогноз для матери и ребенка не всегда благополучный. Другими словами, в акушерстве гипертония беременных является не так диагнозом, как показателем наличия риска по развитию более серьезных состояний, опасных для беременности.
Если у вас при измерении обнаружили повышенное кровяное давление, очень важно не нервничать, не спешить с направлением в стационар, не волноваться, не «глотать» несколько лекарственных препаратов для резкого понижения давления. Если вы дошли в женскую консультацию своими ногами, без особых жалоб, на которые вы бы обратили усиленное внимание, это уже признак того, что ваши дела не так плохи, как вам кажется, после некоторых комментариев врача в отношении вашего кровяного давления. Не превращайте визит к врачу в исход, когда вас будут выносить из его кабинета на носилках из-за вашего «шока» по поводу ваших «страшных» болячек. От вашей реакции зависит состояние вашего ребенка!
Итак, если кровяное давление повышенное, но не превышает 160/100 мм рт.ст., у вас нет головной боли, «мерцания» в глазах, боли в подложечной области, и других неприятных симптомов, вы можете возвратиться домой или побыть в дневном стационаре несколько часов под наблюдением. Отдохнув и успокоившись дома, попросите мужа или родственников измерить вам давление (желательно иметь собственный аппарат для измерения давления), запишите показатели давления в блокнот или календарь.
Если у вас были эпизоды повышенного давления до беременности или вы страдаете гипертонической болезнью, вы должны принимать один (!) лекарственный препарат для понижения кровяного давления (гипотензивный препарат). Не все гипотензивные препараты можно принимать во время беременности, поэтому необходимо подходить в выборе препарата с осторожностью, посоветовавшись у опытного врача. Таким женщинам рекомендуется также сдать ряд анализов крови и мочи для определения функции сердечно-сосудистой системы, печени и почек в начале беременности, и при необходимости, по ходу беременности.
Если у вас до беременности и в первой половине беременности кровяное давление было в норме, единичное повышение давления в кабинете врача во второй половине беременности еще не означает, что у вас гипертония беременных. Если в домашних условиях показатели давления выходят за пределы нормы, об этом необходимо сказать врачу. Определение уровня белка в моче играет роль для прогноза беременности и принятия мер профилактики осложнений.
Иногда трудно отличить хроническую гипертонию от гипертонии беременных, так как не все женщины измеряют кровяное давление до беременности, и порой не знают об эпизодах повышенного давления, даже при наличии головной боли, которую принимают за мигрень. В большинстве случаев незначительно повышенное давление не ощущается женщиной, а такие признаки как головокружение, усталость, разбитость, сонливость, принимаются за обычные неприятные симптомы беременности.
Гипертония беременных не является показанием для госпитализации женщины, если не сопровождается преэклампсией или осложнением других сопутствующих заболеваний. Тщательное стационарное наблюдение за состоянием матери и плода требуется в редких случаях. Если кровяное давление не контролируется лекарственными препаратами и его уровень довольно высокий, чаще всего такую беременность прерывают родоразрешением во благо матери, и, по возможности, во благо ребенка. Постельный режим не рекомендуется, однако рекомендуется больше отдыхать. При высоких показателях кровяного давления, особенно с наличием протеинурии, рекомендуется постельный режим, хотя ни одно современное клиническое исследование не нашло зависимости между постельным режимом и лучшим исходом беременности, то есть, находясь в стационаре, женщине не обязательно постоянно лежать.
Безопасным препаратом, который назначают при гипертонии беременных, является лабеталол (лабетол, абетол, амипресс, пресолол, трандол и др.). Он легко усваивается, редко вызывает побочные эффекты. Часто также применяют метилдопа. Реже используют таблетки или капсулы нифедипина (адалат, кордафен и др.) и гидралазина (апрессин). Раствор сульфата магния (магнезия) для лечения гипертонии беременных, как и инъекции «старых» препаратов, которыми пользовались еще в советские времена (папаверин), не желательны. Применение комбинации нескольких гипотензивных препаратов у беременной женщины строго не рекомендуется. Чаще всего прием лекарственного препарата необходим до конца беременности и в первые недели после родов.
Говоря о гипертонии беременных, мы подошли к важному моменту — характеристике осложнений этого состояния беременных, так как, не так страшно повышенное давление, как его комбинация с другими факторами риска, что в совокупности может повлиять на исход беременности.
Белок в моче (протеинурия)
Итак, все тот же сценарий: отеки, давление чуть выше нормы, белок в моче — и, о ужас! Срочно в стационар! Срочно под капельницы!
Я упоминала, что отеки беременных, даже отеки лица, исключены из признаков гипертонии беременных, как и признаков преэклампсии, и являются в преимущественном большинстве случаев нормой беременности. Повышенное кровяное давление не всегда является симптомом гипертонии беременных и не всегда требует принятия срочных мер.
И вот мы добрались до белка в моче, которого боятся и врачи, и которого боятся беременные женщины. Неужели белок в моче так страшен на самом деле, и если страшен, то чем именно?
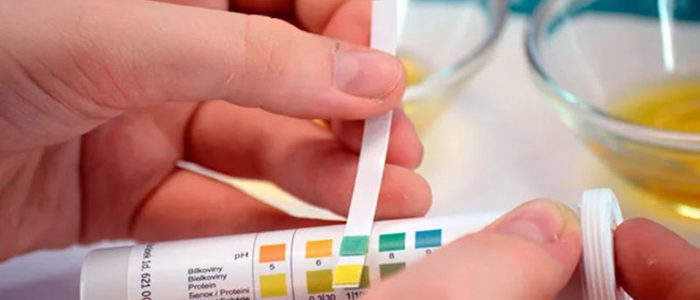
Во время беременности с мочой выделяется больше белка, что является нормой. Так как увеличивается объем плазмы крови, то увеличивается фильтрация плазмы почками, однако большая часть жидкости возвращается в кровяное русло женщины, поэтому суточное количество выделяемой мочи беременной женщиной почти не меняется. Однако, с увеличением скорости и объемов фильтрации, возникают «погрешности», которые проявляются появлением в моче беременной женщины большего количества белка, сахара и других веществ. В норме в течение 24 часов в моче можно обнаружить до 300 мг белка (0.3 г/сутки), однако бывают периоды, когда его больше. Концентрация белка зависит от объема и концентрации порции мочи, поэтому определение наличия белка в моче с помощью лакмусовых бумажек не является точным тестом для определения протеинурии.
Протеинурия может быть признаком, ассоциируемым с повышенным давлением, и такая комбинация является фактором риска по развитию преэклампсии и неблагоприятным исходом беременности. Белок в моче может также наблюдаться при заболеваниях почек.
Начиная с первого визита к врачу, беременной женщине предлагают сдать анализ мочи, в том числе для определения протеинурии (альбуминурии). Наличие протеинурии на ранних сроках беременности является чаще признаком заболевания почек, чем назревающей гипертонии или преэклампсии. Самым экономным (дешевым) методом определения наличия белка в моче, является применение лакмусовых бумажек. Обычно чувствительность таких бумажек рассчитана на наличие не менее 50 мг/л белка в моче. Во внимание принимаются результаты с показателями «2+» и выше (показатель «1+» является нормой для беременных женщин). До 25% результатов являются ложноположительными и 12% результатов — ложноотрицательными. Поэтому, если женщина находится в группе риска по развитию преэклампсии или же у нее подозревают это опасное состояние, необходимо провести определение количества белка в суточной порции мочи. Важно понимать, что у 20% женщин с преэклампсией количество белка в моче в пределах нормы. В некоторых странах рекомендуется определение соотношения белка и креатинина мочи (конечный продукт обмена белка и показатель деятельности почек). Таким образом, классическая комбинация повышенного кровяного давления и протеинурии встречается в большинстве случаев, но не во всех случаях преэклампсии.
Хуже всего, если женщине по одному показателю мочи или по одному результату мочи назначаются мочегонные препараты, различные «почечные» схемы, внутривенные инъекции и многое другое — с одной только целью: избавиться от белка в моче. Потому что, если не избавятся, то это якобы грозит страшным исходом. Такой «доисторический» подход не должен применяться в наше время. Если кровяное давление в норме, если количество белка в моче в пределах допустимых норм для беременных женщин (еще раз напомню, что у беременных женщин многие нормы не соответствуют нормам небеременных женщин), то такая беременная женщина не нуждается в каком-то лечении или чрезмерно повышенном наблюдении. Даже если женщина относится к группе риска, количество визитов к врачу может быть больше, как и количество ряда дополнительных анализов, однако необходимо избегать искусственно созданного ажиотажа и стресса, и спокойно носить беременность с верой в положительный исход
Источник
