Отеки гестоз что делать
Гестоз («поздний токсикоз») — осложнение беременности, сопровождающееся повышением артериального давления, образованием отеков, головными болями. В ряде случаев отеки не возникают, и заболевание протекает сложнее. При гестозе у беременных в моче обнаруживается белок.
Заболевание может начать развиваться на 16-20 неделе беременности, а выявляется при этом часто позднее — на 26-28 неделях. Но в большинстве случаев гестоз возникает после 34-й недели беременности. Чем позднее он развивается (чем ближе к родам), тем легче будет его течение.
При гестозе наблюдаются сбои в работе многих органов. Но прежде всего под угрозой функционирование мочевыделительной и сердечно-сосудистой систем. При тяжелых случаях гестоза происходят нарушения ЦНС (центральной нервной системы). Также патология может стать причиной гипоксии (недостаточного поступления кислорода) у плода.
Гестоз — достаточно распространенное нарушение при беременности. Его диагностируют у 20-30% женщин, «находящихся в положении».
Классификация гестоза
В зависимости от происхождения, гестоз может быть:
- Чистым. Развивается при нормальном самочувствии как самостоятельная патология. Других заболеваний в организме беременной женщины перед гестозом не наблюдается.
- Комбинированным (сочетанным). Возникает на фоне других болезней. Особенно тяжело гестоз протекает при наличии гипертонической болезни, патологий почек, печени, органов эндокринной и обменных систем.
Гестоз развивается в несколько стадий. В современной гинекологии выделяют 4 стадии гестоза:
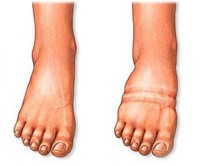
- Водянка (отеки). На первых этапах гестоза появляются скрытые отеки. Они незаметны визуально, но об их наличии говорят увеличение массы тела без объективных причин и уменьшение количества жидкости при мочеиспусканиях. Далее образуются явные отеки, которые уже можно увидеть. Ни скрытые, ни явные отеки нельзя пытаться устранить самостоятельно — бесконтрольный прием мочегонных препаратов способен навредить и будущей матери, и ребенку. При появлении отеков необходимо сразу же обращаться за медицинской помощью. Не все отеки являются симптомом гестоза, поэтому паниковать при их появлении не стоит, однако консультация доктора обязательна.
- Нефропатия (нарушение работы почек). Наблюдается при гестозе примерно на 20 неделе и позднее. Нефропатия проявляется повышением артериального давления, отеками и присутствием в моче белка. Сбои функционирования почек при гестозе могут быть незначительными, средними и тяжелыми.
- Преэклампсия. К вышеописанным проявлениям заболевания добавляется нарушение кровоснабжения головного мозга и работы центральной системы, о котором можно судить по наличию головных болей, тошноты, рвоты, расстройствам зрения и психики. Эта серьезная степень гестоза наблюдается примерно у 5% будущих мам. Чаще ей подвержены женщины, беременные впервые.
- Эклампсия. Наиболее тяжелая степень гестоза. К изменениям, характерным для предшествующих стадий, добавляются приступы судорог, длящиеся 1-2 минуты. Приступы могут быть спровоцированы стрессом, болевыми ощущениями, громкими звуками или ярким светом. После них женщина может терять сознание. По прошествии приступа беременная ощущает общее недомогание, слабость, у нее болит голова. Однако она не помнит, что с ней случилось. Скачки артериального давления в период эклампсии могут быть настолько сильными, что способны спровоцировать инсульт.
Развитие заболевания бывает как медленным (до нескольких месяцев, со слабыми проявлениями — порой беременная даже не подозревает о наличии патологии), так и стремительным.
Причины возникновения гестоза

Причины развития гестоза по сей день неизвестны. Заболевание возникает из-за нарушения кровоснабжения органов и тканей. Однако нарушаться оно может из-за разных факторов. Существует немало теорий на данный счет, наиболее популярными из которых являются:
- Эндокринная. Заболевание возникает из-за сбоя работы органов эндокринной системы, синтезирующих особые биологически активные вещества и отвечающих за тонус сосудов и свойства крови.
- Генетическая. Склонность к гестозу передается по наследству. Согласно статистике, у женщин, близкие родственницы которых перенесли это заболевание во время беременности, патология действительно наблюдается чаще.
- Кортиковисцеральная. Сбои работы сердечно-сосудистой системы происходят из-за нарушения взаимодействия между корой и подкорковыми структурами головного мозга.
- Плацентарная. При нарушении кровоснабжения матки (это может происходить из-за патологий самого «детского места» или маточных артерий) плацента влияет на повышение давления, которое необходимо для усиления кровообращения. В результате приток крови к матке увеличивается, но уменьшается кровоснабжение других органов будущей мамы.
- Иммунологическая. При некоторых нарушениях беременности плод начинает вырабатывать антигены. Иммунная система женщины дает свой ответ, в результате ухудшается функция сосудов.
Многие современные врачи сходятся во мнении, что единственную причину развития гестоза выделить невозможно. Заболевание возникает при совокупности нескольких факторов.
Существует несколько групп риска по возникновению гестоза:
- Первородящие. У женщин, беременных не в первый раз, гестоз наблюдается значительно реже.
- Будущие мамы младше 20 и старше 35 лет.
- Женщины с многоплодной беременностью или крупным плодом.
Также риск возникновения гестоза повышают:
- стрессы;
- сахарный диабет;
- ожирение;
- заболевания почек, органов репродуктивной, сердечно-сосудистой или эндокринной систем, давшие о себе знать во время беременности или наблюдавшиеся еще до нее.
Если у женщины наблюдался гестоз во время первой беременности, то возможность его развития во время последующей снижается (причем чем ближе к дате родов возникла патология и чем легче она протекала, тем меньше вероятность повтора заболевания во время второй беременности). При отсутствии гестоза во время первой беременности риск его развития во время последующей достаточно невысок.
Симптомы гестоза
К симптомам гестоза относят такие признаки:
- повышение артериального давления (более 140/90 мм рт. ст.);
- отеки ног (в области стоп, голеней), живота, кистей рук, шеи, лица;
- наличие в моче белка (по результатам анализов);
- расстройства памяти;
- бессонница;
- помутнение мочи, наличие в ней пены;
- слабость;
- сильная жажда;
- тошнота, рвота;
- потери сознания;
- нарушения зрения (чаще всего женщины жалуются на появление «мушек» перед глазами);
- судороги.
Возможные последствия гестоза
При отсутствии лечения или при недостаточных мерах гестоз может стать причиной:
- осложненных родов;
- отслойки плаценты;
- задержки развития ребенка;
- преждевременных родов;
- отека легких;
- сердечной или почечной недостаточности у беременной;
- кровоизлияния во внутренние органы женщины (печень, селезенку, кишечник, почки, поджелудочную железу и т.д.);
- гибели плода (в особенно тяжелых случаях эклампсии — и матери).
Диагностика гестоза

Сначала осуществляют сбор анамнеза и общий осмотр беременной, измеряют артериальное давление на обеих руках, оценивают соотношение объемов употребляемой и выделяемой жидкости и динамику набора веса. Затем проводят такие исследования:
- общие анализы крови и мочи;
- биохимические анализы мочи и крови;
- коагулограмма (оценка свертываемости крови);
- УЗИ плода и внутренних органов женщины, допплерография (оценка кровотока).
- осмотр глазного дна.
Если гестоз развился после 28 недели беременности, также назначают кардиотокографию (КТГ) плода с целью выявления или опровержения наличия гипоксии.
В ходе диагностики и лечения гестоза понадобятся консультации терапевта, окулиста, нефролога, невролога. Также может возникнуть потребность в помощи эндокринолога, кардиолога и других узких специалистов.
Лечение гестоза
Женщине, страдающей гестозом, показаны полный покой и растительно-белковая диета. Количество соли в пище значительно снижают.
Беременной назначаются:
- мочегонные средства;
- препараты, нормализующие артериальное давление;
- лекарства, улучшающие кровообращение;
- успокоительные (для коррекции нарушений функций центральной нервной системы).
Если лечение не дало нужных результатов и состояние беременной ухудшается, врачи могут принять решение об искусственной стимуляции родов. При наличии результатов после проведенной терапии в ускорении родоразрешения необходимости нет.
Профилактика гестоза
Главной профилактической мерой является планирование беременности. Перед зачатием женщине необходимо пройти медицинские обследования и вылечить выявленные заболевания. Также важно встать на учет до 12 недели беременности и своевременно посещать гинеколога.
Будущей маме необходимо спать не менее 8 часов в сутки, следить за питанием (отказаться от соленых, копченых, жирных и консервированных продуктов), стараться избегать стрессовых ситуаций, ежедневно проводить достаточное количество времени на свежем воздухе и уделять внимание умеренной физической активности.
Источник
Гестоз (поздние токсикозы беременных, ПТГ) – патологические состояния второй половины беременности, характеризующиеся триадой основных симптомов: отеки (скрытые и видимые), протеинурия (наличие белка в моче), гипертензия (стойкое повышение артериального давления). Сопровождается расстройствами функций жизненно-важных систем: сердечно-сосудистой, нервной, эндокринной, гемостаза. По степени тяжести нарушений различают претоксикоз, водянку беременных, нефропатию беременных, преэклампсию и эклампсию. Могут явиться причиной материнской и детской смертности.
Общие сведения
Гестозом или поздним токсикозом беременных называется осложненное течение III триместра беременности, характеризующееся развитием глубоких нарушений в жизненно важных органах и системах, особенно в сосудистом русле и кровообращении. Гестоз начинает развиваться после 18-20 недель беременности, а выявляется чаще всего после 26-28 недели. Гестоз сопровождает 20-30% беременностей и является одной из самых частых причин осложненных родов (в 13-16% случаев), в том числе, материнской смертности и гибели плода. По клиническим формам гестоза различают водянку, нефропатию, преэклампсию и эклампсию беременных. Клинические формы гестоза также могут являться последовательными стадиями единого патологического процесса, начинаясь с отеков при водянке беременных и постепенно развиваясь в самую тяжелую форму – эклампсию.
Поздние токсикозы беременных разделяют на чистые и сочетанные гестозы. Чистый гестоз развивается на фоне беременности у женщин, не страдающих сопутствующими заболеваниями, а сочетанный – у женщин, имеющих в анамнезе различные заболевания. Неблагоприятное течение гестоза наблюдается у беременных, страдающих гипертонической болезнью, почечной патологией (пиелонефрит, гломерулонефрит), заболеваниями желчевыводящих путей и печени (дискенезии, ранее перенесенный гепатит), эндокринных желез (надпочечников, щитовидной, поджелудочной железы), нарушениями липидного обмена.

Гестоз
Причины гестоза
До сих пор акушерство и гинекология имеют несколько теории о причинах и развитии гестоза, поэтому его часто называют «болезнью теорий». Кортико-висцеральная теория трактует гестоз как заболевание, при котором нарушается физиологическая взаимосвязь между корой и подкорковыми структурами головного мозга, что вызывает рефлекторные изменения в сосудах и системе кровообращения. Важное место в развитии гестоза отводится нарушению гормонального регулирования жизненно важных функций, а также иммунологическому конфликту тканей плода и матери. Также высказываются предположения о роли наследственности в возникновении гестоза. Общепринятым считается мнение о комбинированном воздействии различных факторов в механизме развития гестоза.
Патогенез
В основе нарушений, вызывающих гестоз, лежит возникновение генерализованного спазма сосудов, вызывающего нарушение кровоснабжения тканей и органов. Сосудистый спазм вызывает повышение артериального давления, уменьшение общего объема крови, циркулирующей в сосудистом русле. Эти механизмы развития гестоза приводят к нарушению питания и нормального функционирования клеток и тканей. Поражение внутренней оболочки сосудов – эндотелия обусловливает повышение проницаемости сосудистой стенки и выпотевание жидкости в ткани, изменение текучести, вязкости и свертываемости крови, склонность к тромбообразованию в сосудистом русле. Наибольшей чувствительностью к недостаточному кровоснабжению и кислородному голоданию обладают клетки головного мозга, почек, печени и плацента.
При гестозе беременных происходят структурные и функциональные нарушения в головном мозге: нарушение микроциркуляции, образование тромбов, дистрофические изменения нервных клеток, развитие мелкоточечных или мелкоочаговых кровоизлияний, повышение внутричерепного давления. Нарушение функционирования почек при гестозе может проявляться различно: от появления в моче белка до развития острой почечной недостаточности. Расстройство кровообращения в тканях печени при гестозе вызывает развитие очаговых некрозов и кровоизлияний. Нарушение плацентарного кровоснабжения при гестозе ведет к развитию гипоксии и внутриутробной задержки развития плода.
Клинические проявления гестоза
Ранним проявлением гестоза служит водянка, характеризующаяся задержкой в организме жидкости и появлением стойких отеков. Вначале отеки обычно бывают скрытыми, и судить о них можно только по чрезмерному (свыше 300 г в неделю) либо неравномерному увеличению массы тела. Появление видимых, явных отеков служит основой классификации стадий водянки:
- I стадия водянки – отеки ног (стоп и голеней)
- II стадия водянки — отеки ног и передней брюшной стенки живота
- III стадия водянки — отеки ног, живота, рук и лица
- IV стадия водянки – генерализованные, универсальные отеки
Отеки при гестозе развиваются в результате уменьшения диуреза и задержки в организме жидкости. Отеки сначала образуются на лодыжках, затем распространяются выше. Иногда отеки одновременно образуются на лице. По утрам отечность менее выражена, т. к. за время ночного сна жидкость распределяется по всем тканям равномерно. В течение дня отеки опускаются на нижние конечности и низ живота.
При водянке общее самочувствие и состояние беременных обычно не нарушается. При выраженных отеках женщины жалуются на утомляемость, чувство тяжести в ногах, жажду. При развитии гестоза отеки выявляются путем осмотра, систематического взвешивания женщины и измерения ее диуреза. О развитии отеков при гестозе свидетельствует чрезмерная прибавка массы тела и отрицательный диурез (преобладание количества выпитой жидкости над выделенной).
Для нефропатии беременных с гестозом характерно сочетание триады симптомов: отеков, гипертонии беременных (повышения артериального давления) и протеинурии (появления в моче белка). Даже наличие любых двух указанных симптомов, позволяет говорить о нефропатии. Развитию нефропатии при гестозе, как правило, предшествует водянка беременных. Увеличение показателей артериального давления до 135/85 мм рт.ст. и выше расценивается как проявление нефропатии. При гестозе знать исходные данные артериального давления до беременности и в первой половине беременности.
Патологическим повышением артериального давления у беременных считается увеличение его систолических показателей от 30 мм рт.ст. и выше по сравнению с исходными цифрами и диастолических — от 15 мм рт.ст. и выше. Особенно важным показателем при гестозе является подъем диастолического давления, свидетельствующего о снижении плацентарного кровообращения и кислородной недостаточности плода.
Развитие опасных осложнений при гестозе (кровотечений, преждевременной отслойки плаценты, гибели плода) вызывается не столько высокими показателями артериального давления, сколько его колебаниями. Протеинурия (появление в моче белка) при гестозе свидетельствует о прогрессировании течения нефропатии. При этом у беременной суточный диурез (объем мочи) снижается до 500-600 мл или менее. Чем ниже диурез и длительнее течение нефропатии, тем хуже дальнейший прогноз на течение и исход беременности.
Также ухудшают прогноз сочетанные формы гестоза — нефропатия, развившаяся на фоне гипертонии, нефрита, пороков сердца и т. д. При длительном течении нефропатия может перейти в более тяжелую стадию гестоза – преэклампсию, вызывать развитие почечной недостаточности, кровотечений, преждевременных родов, гипоксии и гипотрофии плода, асфиксии новорожденных, внутриутробной гибели плода. При обследовании женщин с гестозом важное диагностическое значение имеет характеристика сосудов глазного дна, отражающих состояние мозгового кровообращения.
Преэклампсия при гестозе беременных обычно развивается из тяжелых форм нефропатии и характеризуется преимущественным расстройством кровообращения центральной нервной системы. К симптомам нефропатии в этой стадии гестоза присоединяются головные боли, тяжесть в затылке, боли в правом подреберье и подложечной области, тошнота, нередко рвота. Также отмечаются нарушение памяти, сонливость или бессонница, раздражительность, вялость, безразличие, расстройство зрения (ощущение пелены, тумана, сетки и мелькания мушек перед глазами), свидетельствующие о нарушении кровообращения головного мозга и поражении сетчатки. Нередко возникают боли в эпигастрии и правом подреберье, обусловленные мелкими кровоизлияниями в стенки желудка и ткани печени.
Основные показатели, характеризующие стадию преэклампсии гестоза беременных:
- артериальное давление — 160/110 мм рт.ст. и выше;
- количество белка в моче — от 5 г и более в сутки;
- диурез менее 400 мл;
- зрительные и мозговые нарушения;
- тошнота и рвота;
- снижение тромбоцитов в крови и показателей системы свертываемости крови;
- расстройство функций печени.
Наиболее тяжелым проявлением гестоза беременных является эклампсия, характеризующаяся прогрессированием признаков нефропатии и преэклампсии, а также судорогами с потерей сознания. При эклампсии развитие судорожного припадка может быть спровоцировано внешними раздражающими факторами: рекой болью, звуком, ярким светом, стрессом. Продолжительность судорожного припадка составляет 1-2 минуты, начинается с подергивания мышц век, лица, распространяясь затем на мышцы конечностей и всего тела. Взгляд застывает, зрачки закатываются под подвижное веко, уголки рта опускаются, пальцы рук сжимаются в кулаки.
Через 30 секунд развиваются тонические судороги: тело беременной напрягается и вытягивается, позвоночник выгибается, голова запрокидывается назад, челюсти сжимаются, кожа приобретает синюшный оттенок. Ввиду задействованности дыхательных мышц наступает прекращение дыхания и потеря сознания. В этот период может наступить кровоизлияние в головной мозг и смерть беременной.
Спустя 10-20 секунд наступают клонические судороги: пациентка бьется в судорогах, непрерывно двигая руками и ногами и, как бы, подпрыгивая в постели. Через 30 секунд -1,5 минуты, к концу припадка судороги ослабевают и прекращаются, появляется хриплое, с выделением пены изо рта, дыхание. Нередко, в связи с прикусыванием языка, пена окрашивается кровью. Еще через 30 секунд дыхание выравнивается, кожа розовеет, зрачки сужаются. После возвращения сознания пациентка не помнит о припадке, испытывает общую слабость и головную боль. Любые раздражители (инъекции, громкие разговоры, исследования, боль) могут вызвать начало нового припадка.
При эклампсии могут возникать опасные для жизни матери и плода осложнения: геморрагический инсульт, отек мозга и легких, отслойка сетчатки, отслойка плаценты, кровоизлияния в почки и печень, кома. При гестозе опасно развитие бессудорожной формы эклампсии, когда коматозное состояние развивается внезапно на фоне высоких показателей артериального давления. Часто такая форма эклампсии обусловлена кровоизлиянием в мозг и ведет к летальному исходу.
Эклампсию при гестозе беременных следует дифференцировать от эпилептического приступа, который характеризуется наличием эпилепсии в анамнезе женщины, нормальных анализов мочи и показателей артериального давления, эпилептического крика перед судорожным припадком.
Диагностика гестоза
При диагностике гестоза принимают во внимание амнестические данные, жалобы беременной, результаты объективного и лабораторного исследований. С целью оценки степени нарушений при гестозе целесообразно провести исследования:
- свертывающей системы крови (коагулограмма);
- общего анализа крови;
- общего и биохимического анализов мочи;
- биохимических показателей крови;
- соотношения объема употребляемой жидкости и выделяемой мочи;
- артериального давления;
- динамики изменения массы тела;
- состояния глазного дна.
Для уточнения состояния плода и плацентарного кровотока при гестозе проводится УЗИ и допплерография маточно-плацентарного кровотока. При гестозе дополнительно необходимы консультации окулиста, терапевта, невролога, нефролога.
Осложнения гестоза
Развитие осложнений гестоза всегда сопряжено с гибелью беременной и плода. Течение гестоза может осложниться развитием почечной и сердечной недостаточности, отека легких, кровоизлияниями в печень, надпочечники, почки, кишечник, селезенку, поджелудочную железу.
Характерными осложнениями гестоза являются преждевременное отслоение нормально расположенной плаценты, плацентарная недостаточность, ведущая к задержке развития, гипоксии и гипотрофии плода. При тяжелом течении гестоза может развиваться HELLP-синдром, название которого является аббревиатурой симптомов: H — гемолиза, EL — повышения уровня печеночных ферментов, LP — снижения уровня тромбоцитов.
Лечение гестоза
Основными принципами лечения возникшего гестоза являются: осуществление госпитализации и соблюдение лечебно-охранительных мероприятий, устранение нарушений в функционировании жизненно важных органов и систем, бережное и быстрое родоразрешение. Амбулаторное лечение гестоза допускается лишь при I стадии водянки. Беременные с тяжелыми гестозами (нефропатией, преэклампсией, эклампсией) госпитализируются в стационары с наличием реанимационного блока и отделения для недоношенных детей. В особо тяжелых случаях гестоза показано досрочное прерывание беременности.
Лечебные мероприятия при гестозе направлены на профилактику и лечение осложненной беременности и внутриутробных нарушений плода (гипоксии, гипотрофии и задержки развития) путем нормализации:
- деятельности центральной нервной системы;
- циркуляции, свертываемости, вязкости крови;
- обменных процессов;
- состояния сосудистой стенки;
- показателей артериального давления;
- водно-солевого обмена.
Продолжительность лечения гестоза зависит от степени выраженности его проявлений. При легкой степени нефропатии госпитализация осуществляется не менее, чем на 2 недели, при средней степени – на 2-4 недели с учетом состояния плода и беременной с последующей выпиской под наблюдение в женской консультации. Тяжелые формы гестозов (нефропатии, преэклампсии и эклампсии) лечатся в стационаре под наблюдением реаниматологов вплоть до родоразрешения.
Досрочное родоразрешение при гестозе показано при стойкой нефропатии средней тяжести, если эффект от лечения отсутствует в течение 7-10 дней; тяжелых формах гестоза в случаях безуспешности мероприятий интенсивной терапии на протяжении 2-3 ч; нефропатии, сопровождающейся задержкой развития и роста плода на фоне проводимого лечения; эклампсии и ее осложнениях.
Самостоятельные роды при гестозах беременных допускаются при удовлетворительном состоянии роженицы, эффективности проводимой терапии, отсутствии внутриутробных нарушений развития плода по результатам кардиомониторного и ультразвукового исследований. Отрицательная динамика в состоянии беременной с гестозом (повышение показателей артериального давления, наличие мозговых симптомов, нарастание гипоксии плода) служит показанием к оперативному родоразрешению.
Профилактика гестоза
Факторами, предрасполагающими к развитию гестоза, являются: наследственная предрасположенность, хроническая патология внутренних органов у беременной (почек, сердца, печени, сосудов), резус-конфликт, многоплодная беременность, крупный плод, беременность у женщины старше 35 лет. Профилактика гестоза у женщин с факторами риска должна проводиться с начала II триместра беременности.
С целью предотвращения развития гестоза у беременных рекомендуется организация рационального режима отдыха, питания, двигательной активности, пребывания на свежем воздухе. Даже при нормальном развитии беременности необходимо ограничение употребления жидкости и соли, особенно во второй ее половине. Важной составляющей профилактики гестоза является ведение беременности на протяжении всего срока: ранняя постановка на учет, регулярные посещения, контроль массы тела, артериального давления, лабораторные исследования мочи и т. д. Назначение медикаментозной профилактики при гестозах зависит от сопутствующих заболеваний и проводится по индивидуальным показаниям.
Источник
