Отек сетчатки на ост

Макулярный отек сетчатки — это синдром, характеризующийся отеком центральной части сетчатки глаза (макулы), что вызывает нарушение центрального зрения. Диаметр макулы относительно небольшой и составляет примерно 5 мм, однако, именно эта часть сетчатки характеризуется скоплением клеток, обладающих светочувствительной функцией, – фоторецепторов, и формирует центральное предметное зрение. Скопление жидкости в центральной зоне сетчатки, и получило название макулярный отек глаза или отек макулы.

Почему развивается отек макулы?
Макулярный отек сетчатки глаза не классифицируется как отдельная нозология, а является симптомом, который возникает при следующих глазных заболеваниях:
- Тромбоз центральной вены сетчатки и ее ветвей.
- Диабетическая ретинопатия, как глазное осложнение сахарного диабета.
- Последствия офтальмологических операций (в частности, после осложненного удаления катаракты).
- Воспаления сосудистой оболочки глаза (увеиты).
- Посттравматические изменения вследствие ранения и тупой травмы органа зрения.
- Отслойка сетчатки.
- Доброкачественные и злокачественные внутриглазные новообразования.
- Глаукома.
- Воздействие токсических веществ.
Кроме того, отек макулярной области сетчатки может возникать при различных не офтальмологических заболеваниях: инфекционные болезни (ВИЧ, токсоплазмоз, туберкулез); атеросклероз; ревматизм; патология почек; артериальная гипертензия; заболевания головного мозга (менингит, травмы головы); болезни крови; аллергические реакции.
Образование отека макулы имеет различные механизмы, которые зависят от основной причины заболевания.
Диабетический макулярный отек развивается вследствие поражения сосудов сетчатки глаза, что вызывает изменение проницаемости капилляров, пропотевание и застой жидкости в макулярной области.

При окклюзии центральной вены сетчатки кистозный макулярный отек развивается по причине нарушения венозного оттока, вследствие чего жидкость проникает в околососудистую область и накапливается в центральной зоне сетчатки.
При посттравматических и воспалительных поражениях сетчатки возникают витреоретинальные сращения (соединительнотканные мембраны, соединяющие стекловидное тело с сетчаткой). Вследствие этого стекловидное тело оказывает тракционное (тянущее) воздействие на сетчатку, таким образом, вызывая отек макулы, а иногда и отслоение или разрыв сетчатки.
 |
| Тракционный макулярный отек сетчатки |
Механизм послеоперационного отека макулы (синдрома Ирвина-Гасса) до конца не изучен. Вероятнее всего, он также вызван формированием витреомакулярных тракций. Из всех офтальмологических операций макулярный отек глаза чаще всего возникает после удаления катаракты. По статистике чаще макулярным отеком осложняется операция экстракапсулярной экстракции (в 6,7% случаев) в сравнении с операцией факоэмульсификации.
Симптомы макулярного отека сетчатки глаза
Клиника макулярного отека обусловлена накоплением жидкости непосредственно в слоях макулы, что вызывает следующие нарушения зрения:
- нечеткое, смазанное изображение преимущественно в центральной зрительной области;
- эффект визуальной деформации прямых линий;
- изображение в ряде случаев может приобретать розоватый цвет;
- повышенная фоточувствительность, болезненное восприятие яркого света, вплоть до формирования фотофобии;
- в некоторых случаях наблюдается циркадность ухудшения остроты зрения (циклично, в зависимости от времени суток).
 |
| Симптомы отека макулы |
При неосложненном течении макулярного отека глаза абсолютной потери зрения чаще всего не происходит, но восстанавливается зрение достаточно медленно – от двух месяцев до года. Хронический отек макулы, сохраняющийся более 6 мес., характеризуется необратимым повреждением зрительных рецепторов сетчатки с последующим их замещением фиброзной тканью и необратимым снижением центрального зрения. Это доказывает актуальность ранней верификации диагноза и необходимость полноценного лечения данной патологии.
Классификация отека макулы
В зависимости от причины, вызвавшей отек макулярной зоны, патогенеза развития и клинических проявлений выделяют следующие виды макулярного отека сетчатки глаза:
Диабетический макулярный отек
Диабетический макулярный отек – это отек, формирующийся в результате осложненного течения сахарного диабета и развития диабетической ретинопатии, при этом в зависимости от площади поражения различают две формы:
- Фокальный – отек не распространяется на макулярную зону и занимает по площади менее 2-х диаметров диска зрительного нерва (ДЗН).
- Диффузный занимает более двух диаметров ДЗН и захватывает центральную область сетчатки. Такой отек макулы имеет более неблагоприятное течение, поскольку вызывает дегенеративные процессы с последующим развитием дистрофии сетчатки, стойкими и значительными нарушениями зрительной функции.
Диабетический отек макулы развивается в результате длительного течения сахарного диабета, осложненного диабетической ретинопатией. Механизм его формирования заключается в поражении мелких сосудов сетчатки, выработки эндотелиальных факторов роста. Нарушается проницаемость капилляров, часть плазмы проникает из сосудистого русла в сетчатку, таким образом, вызывая отек макулы. При фокальном отеке основную играет роль развитие микроаневризм сосудов сетчатки. При диффузном диабетическом макулярном отеке происходит поражение всей капиллярной сети сетчатки, расширение капилляров, истончение сосудистой стенки, нарушение проницаемости кровеносных сосудов. Стойкая гипергликемия при отсутствии адекватной коррекции вызывает утолщение и поражение мембраны капилляров, высвобождение свободных радикалов. В итоге это приводит к необратимым изменениям вплоть до гибели фоторецепторов. Наличие и степень отека макулы зависит от давности наличия сахарного диабета, степени коррекции гликемии, типа сахарного диабета, наличия сопутствующих заболеваний (тяжелая артериальная гипертензия, дислипопротеинемия, гипоальбуминемия).
Кистозный макулярный отек
Кистозный макулярный отек (КМО) – это формирование в сетчатке микрополостей (микрокист), заполненных жидкостью. Кистозный макулярный отек объединяет виды макулярного отека, вызванные различными заболеваниями, но имеющие общий патогенетический механизм – в сетчатке происходит накопление транссудата, вызванное изменением целостности гематоофтальмического барьера. В результате этих патологических процессов нарушается соотношение осмотического давления в сетчатке и сосудистой оболочке глаза, что в сочетании с образованием витреоретинальных тракций провоцирует выработку воспалительных факторов (фактор роста эндотелия, а также фактор роста тромбоцитов) и образование избыточного количества жидкости в макулярной области. Если кистозный макулярный отек существует непродолжительное время, то вероятность последующего восстановления высокая. Такой вариант считается относительно безопасным для глаз. При длительном течении кистозного макулярного отека существует риск слияния мелких кистозных образований в крупные кисты, что может привести к ламеллярному разрыву в центральной ямке сетчатки и необратимым нарушениям центрального зрения.
 |
| Кистозный макулярный отек |
Отек макулы при влажной дистрофии сетчатки
Данный вид макулярного отека связан с возрастными изменениями и возникает у людей в возрасте старше 40 лет при развитии возрастной макулярной дегенерации. «Влажная» (или экссудативная) форма возрастной макулярной дегенерации составляет около 10-20% от всех случаев. В основе патогенетического механизма формирования отека макулы лежит образование новых сосудов, которые, врастая под сетчатку, формируют субретинальную неоваскулярную мембрану. Сквозь нее в макулярную область сетчатки начинает пропотевать жидкость, вызывая последующий ее отек. Это в дальнейшем может привести к локальной отслойке сетчатки, субретинальному кровоизлиянию, гибели фоторецепторов, безвозвратному снижению зрения вплоть до слепоты. Возрастная макулярная дегенерация может прогрессировать с различной скоростью у разных пациентов. Однако, при раннем выявлении развития субретинальной неоваскулярной мембраны и проведении своевременного лечения можно добиться стойкой ремиссии и восстановить зрение.
 |
| Макулярный отек глаза при влажной форме макулодистрофии |
Диагностика макулярного отека
Отек макулы глаза является серьезной патологией, сопровождающейся утратой центрального зрения и потенциально приводящее к полной слепоте. Своевременное выявление заболевания на ранних стадиях помогает не только сохранить, но и восстановить зрение. Основные диагностические методы выявления заболевания включают как стандартные методы офтальмологического обследования, так и специализированные исследования:
- Офтальмоскопия позволит выявить выраженный отек сетчатки по характерной картине глазного дна. Однако, небольшой, локальный отек макулярной области иногда визуально не определяется, но его можно заподозрить по комплексу дополнительных косвенных признаков.
- Тест Амслера используется для выявления метаморфопсий и скотом.
- Оптическая когерентная томография (ОКТ) признана золотым диагностическим стандартом, позволяет оценить структурные изменения сетчатки, а также ее толщину и объем.
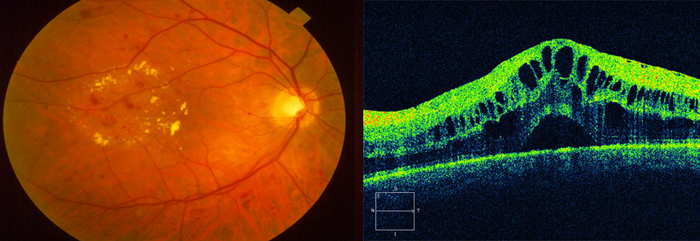 | |
| Осмотр глазного дна | Томография сетчатки |
- Гейдельбергская ретинальная томография (HRT) верифицирует отек макулярной области и измеряет толщину сетчатой оболочки в центральных отделах.
- Флюоресцентная ангиография (ФАГ) глазного дна позволяет выявить участки ишемии сетчатки, сосудистые нарушения, в особенности при окклюзии центральной вены.
Диагностический алгоритм определяется врачом индивидуально для каждого конкретного пациента и зависит от типа макулярного отека и наличия сопутствующих офтальмологических заболеваний.
Лечение макулярного отека
Выбор варианта лечения макулярного отека сетчатки глаза различается при разных видах отека, а также может варьировать в зависимости от причин и давности заболевания. Выделяют три основных варианта лечения макулярного отека глаза: консервативное, лазерное и хирургическое.
При диабетическом макулярном отеке самым действенным способом лечения является метод лазерной коагуляции. Лазерное лечение диабетического макулярного отека заключается в коагуляции измененных сосудов и централизации кровотока. Таким образом, купируется отек и предотвращается дальнейшее развитие заболевания. Лечение диабетического макулярного отека также включает интравитреальное введение лекарственных препаратов (кеналог). При пролиферативной диабетической ретинопатии интравитреально может вводиться anti-VEGF, что позволяет улучшить состояние сосудов сетчатки.
Лечение кистозного макулярного отека включает применение системных и местных нестероидных противовоспалительных препаратов, интравитреальное введение пролонгированных глюкокортикостероидов (Озурдекс) и ингибиторов эндотелиальных факторов роста. С целью оптимизации кровообращения в центральной области может также применяться лазерная коагуляция сетчатки.
При экссудативной форме возрастной макулярной дегенерации основное лечение макулярного отека глаза сводится к интравитреальным инъекциям ингибиторов эндотелиального фактора роста (Авастин, Луцентис, Афлиберцепт), что приводит к обратному развитию вновь образованных сосудов, а также восстановлению капиллярной сети и нормализации кровообращения в сетчатке.
Хирургическое лечение макулярного отека является наиболее высокотехнологичным и эффективным методом, когда иные способы лечения либо проявили свою нерезультативность, либо приводят к незначительному или нестойкому улучшению состояния сетчатки в макулярной области и не сопровождаются стабилизацией или повышением зрительных функций.
Оперативное лечение диабетического и кистозного макулярного отека сетчатки глаза заключается в выполнении операции, которая называется витрэктомия. В условиях Клиники им. Святослава Федорова витрэктомия выполняется в формате 25-27G, когда диаметр рабочей части инструмента составляет менее 0,5 мм! Малоинвазивный характер операции позволяет проводить ее в условиях местного обезболивания, без использования общего наркоза и без госпитализации пациента в стационар клиники. В ходе витрэктомии производится иссечение стекловидного тела и удаление эпиретинальных мембран, оказывающих тракционное воздействие на сетчатку и поддерживающих диабетический и кистозный макулярный отек. Лечение отека макулярной области вследствие развития у пациента влажной формы макулярной дегенерации сопровождается удалением субретинально расположенных новообразованных сосудов, формирующих субретинальную неоваскулярную мембрану, являющуюся причиной макулярного отека.
Своевременно проведенное лазерное или хирургическое лечение макулярного отека существенно оптимизирует результаты лечения и значимо влияет на прогноз заболевания. Кроме того, прогноз зависит от этиологии, давности заболевания, наличия сопутствующей патологии, степени выраженности отека и наличия осложнений. Самый благоприятный прогноз отмечают при послеоперационном отеке макулярной области с полным восстановлением зрения и купированием отека за несколько месяцев. Неблагоприятный прогноз для зрительной функции может быть при осложненных формах отека, при формировании дистрофических изменений, разрывов сетчатки, гибели фоторецепторов. Такие патологические процессы могут привести к необратимому нарушению зрительной функции вплоть до полной слепоты.
Микрохирургия глаза. Клиника им. Святослава Федорова оснащена новейшей аппаратурой, которая позволяет провести детальную диагностику и качественное высокотехнологичное лечение с минимальными рисками и максимальным зрительным результатом. Задачей пациента остается лишь следить за своим здоровьем и зрением, и вовремя обратиться к специалисту при наличии тревожных симптомов.
Источник
Эпиретинальный фиброз – это частая патология сетчатки, встречающаяся у 7% людей, преимущественно средней и пожилой возрастных групп. Данное заболевание было впервые описано русским ученым Ивановым в 1896 году. Впоследствии эпиретинальный фиброз сетчатки глаза приобрел различные названия – целлофановая макулопатия, макулярная складка, макулярный эпиретинальный фиброз, эпиретинальная мембрана, преретинальный макулярный фиброз. Данные термины в полной мере отражают клинико-анатомические особенности заболевания.
Вся оптическая система глаза устроена таким образом, чтобы лучи света, отражаясь от предметов и объектов окружающего мира, фокусировались на сетчатке. Именно эта часть органа зрения отвечает за восприятие и трансформацию зрительных сигналов. После этого импульсы следуют в головной мозг, где происходит их анализ, а человек в этот момент видит перед собой четкое изображение. Любая патология сетчатки глаза способна нарушить работу этой четко отлаженной системы. Эпиретинальный фиброз – это одно из таких состояний.
Что такое эпиретинальный фиброз?
Эпиретинальный фиброз глаза заключается в формировании на внутренней поверхности центральной части сетчатки прозрачной пленки или мембраны, состоящей из клеток соединительной ткани. Такие соединительно-тканные мембраны имеют контрактильные свойства, то есть могут постепенно сокращаться с формированием ретинальных складок, деформацией правильного контура сетчатки, что способствует прогрессивному ухудшению зрения и выраженным метаморфопсиям вследствие тракционного влияния, оказываемого на нижележащие слои сетчатки.
Единого теоретического обоснования, объясняющего причины и механизмы развития эпиретинального фиброза, в настоящее время нет. Согласно общепринятой теории Roth A.M. и Foos R.Y. основным пусковым механизмом развития данного заболевания является частичная отслойка стекловидного тела с ее патологической адгезией к макулярной зоне сетчатки.
Согласно последним данным исследований около 70% всех случаев эпиретинального фиброза ассоциировано с задней отслойкой стекловидного тела. Чаще такое состояние имеет возрастной характер, развивается без сопутствующих глазных заболеваний и получило название идиопатический эпиретинальный фиброз. Однако эпиретинальный фиброз глаза может присутствовать и при различных глазных заболеваниям и патологических состояниях органа зрения. В связи с чем в практике офтальмохирургов был принят термин вторичный эпиретинальный фиброз, то есть ассоциированный с другими офтальмологическими состояниями:
- Диабетическая ретинопатия.
- Кровоизлияния в полость стекловидного тела.
- Воспалительные заболевания глаза (иридоциклиты, увеиты, панувеиты).
- Тромбоз ретинальной вены или ее ветвей.
- Разрыв или отслоение сетчатки.
- Травмы и ранения глаза.
- Проведение офтальмохирургической операции в анамнезе.
 |
| Плотные соединительно-тканные мембраны на поверхности сетчатки |
Согласно статистике риск эпиретинального фиброза сетчатки увеличивается с возрастом. Исследования показали, что данная патология манифестирует у 2% пациентов старше 50 лет. У людей старше 75 лет этот показатель уже равняется 20%. Одинаково подвержены заболеванию как мужчины, так и женщины. В 10-20% случаев имеет место билатеральное поражение, то есть эпиретинальный фиброз развивается на двух глазах, но степень тяжести проявлений при этом может быть различной.
Симптомы эпиретинального фиброза глаза
Клиническая картина заболевания напрямую зависит от запущенности и степени прогрессирования процесса. Часто эпиретинальный фиброз является случайной диагностической находкой и протекает асимптомно. В таких случаях патологический процесс протекает очень медленно и не приносит значительного зрительного дискомфорта. Пациенты при этом имеют нормальную или близкую к нормальной остроту зрения.
Но иногда имеет место активная пролиферация, а контрактильные свойства образовавшейся соединительно-тканной мембраны приводят к повреждению и «искривлению» поверхности сетчатки. При таком прогрессировании заболевания имеют место следующие клинические проявления:
- Частым явлением является метаморфопсия – явление, при котором прямые по форме предметы с четкими очертаниями (например, оконная рама, плиточные швы или дверная коробка) становятся изогнутыми или извитыми. Наличие искажений и изломанность прямых линий легко заметить при сравнении здорового глаза с больным.
- Объекты в поле зрения пациентам с эпиретинальным фиброзом могут казаться больше или меньше своего реального размера.
- В запущенных случаях банальное чтение становится затруднительным для пациентов. Более редкие симптомы – двоение в глазах, повышенная светочувствительность, затуманивание зрения.
- При прогрессировании патологии возможна полная потеря центрального зрения.
Особенно негативно патологический процесс влияет на макулярную область сетчатки, приводя к нарушениям со стороны центрального зрения. Зрительный дискомфорт определяется степенью деформации, локализацией фиброза и вторичными изменениями на сетчатке. Значительное снижение остроты зрения, а также появление темных пятен в поле зрения, как правило, связано с формированием тракционного макулярного отека, ретинальными разрывами, тракционным макулошизисом или даже отслоением сетчатки.
Диагностика макулярного эпиретинального фиброза
Специфическим для данной патологии и самым простым диагностическим тестом является использование решетки Амслера. Сама решетка представляет собой квадратную разлинеенную сетку размером 40 на 40 см. В центре ее находится точка. Пациент должен смотреть на изображение сетки без отрыва каждым глазом по очереди. Вызванное эпиретинальным фиброзом сморщивание сетчатки приводит к тому, что линии искривляются и кажутся волнистыми. Это самый простой скрининговый тест. Выполнить его можно и в домашних условиях, предварительно скачав из интернета и распечатав картинку с решеткой Амслера.
Самым простым методом является офтальмоскопия – эпиретинальный фиброз можно легко визуализировать на поверхности сетчатки в виде полупрозрачной белесой пленки, которая имеет характерную складчатость, блестит и по виду напоминает клеенку.
Еще одна диагностическая опция – ультразвуковое исследование глаза, которое позволяет визуализировать грубые фиброзные проявления далекозашедшей стадии заболевания. Однако на начальных стадиях патологии такой диагностический тест может быть малоинформативным.
Флюоресцентная ангиография – имеет значение не для постановки первичного диагноза. В большей степени позволяет выявить ассоциированные с наличием эпиретинального фиброза осложнения. При запущенных случаях визуализирует извилистость сосудов сетчатки или макулярный отек. С помощью флюоресцентной ангиографии можно выявить ишемию сетчатки, что значительно влияет на предоперационный прогноз зрительных функций после удаления эпиретинального фиброза.
Оптическая когерентная томография (ОКТ) помогает наиболее достоверное определить наличие или отсутствие макулярного эпиретинального фиброза. Данный метод исследования позволяет объективно оценить динамику развития и влияние фиброза на состояние сетчатки. А именно подтвердить наличие ее утолщения, отека макулы, а также любых тракционных воздействий на сетчатку со стороны стекловидного тела. С помощью ОКТ специалисты-офтальмологи также отслеживают течение послеоперационного периода.
Лечение эпиретинального фиброза
В подавляющем большинстве случаев изменений витреомакулярного интерфейса, к которым относится и эпиретинальный фиброз, лечение возможно только хирургическое. В каждом конкретном случае офтальмохирург руководствуется сохранением зрительных функций пациента. И зачастую хирургическое вмешательство – единственный способ лечения эпиретинального фиброза сетчатки при выявлении прогрессирования процесса, сильном ухудшении зрения или в случае присоединения осложнений.

При макулярном эпиретинальном фиброзе проводится операция витрэктомия. Хирург выполняет три микроскопических разреза, через которые в полость глазного яблока вводится хирургический инструментарий. Под контролем операционного микроскопа витреоретинальный хирург производит удаление определенной части стекловидного тела, что абсолютно безопасно и не оказывает впоследствии никакого негативного влияния на зрение, но обеспечивает доступ к центральным отделам сетчатки, то есть к макуле.
Несомненным достоинством витрэктомии является устранение тангенциальных тракционных воздействий на сетчатку со стороны стекловидного тела. В дальнейшем с помощью специального деликатного пинцета производится ювелирное удаление эпиретинального фиброза с поверхности сетчатки, тем самым устраняя горизонтальный тракционный компонент. По окончанию операции объем удаленного стекловидного тела возмещают специальным солевым раствором или стерильным воздухом, которые в течение 3-5 дней послеоперационного периода полностью замещаются собственной внутриглазной жидкостью.
Длительность операции составляет всего 20-25 минут. В нашей клинике хирургическое вмешательство с учетом общемировых офтальмологических стандартов проводится в условиях местного обезболивания и амбулаторно при всех видах патологии витреомакулярного интерфейса, к которым относится и эпиретинальный фиброз. Лечение позволяет не только остановить снижение зрения, а направлено на восстановление утраченных в результате заболевания зрительных функций. Основная часть пациентов отмечает регресс симптомов и зрительного дискомфорта после выполнения витрэктомии по поводу эпиретинального фиброза уже в течение первого послеоперационного месяца.
Факторы, влияющие на исходы оперативного лечения, включают:
- Сроки и продолжительность наличия у пациента макулярного эпиретинального фиброза.
- Степень тракционного воздействия на сетчатку.
- Причины возникновения болезни. Доказано, что идиопатический эпиретинальный фиброз имеет лучшие прогнозы по сравнению с макулярным фиброзом, ассоциированным с тромбозом центральной вены сетчатки, предшествующей отслойкой сетчатки или тупой травмой органа зрения.
В ряде случаев макулярный эпиретинальный фиброз глаза демонстрирует относительную стабильность после начального периода активного роста. Такие пациенты, как правило, не требуют активного вмешательства. И для них достаточным является лишь периодическое наблюдение витреоретинального хирурга и динамический контроль результатов оптической когерентной томографии с целью отслеживания возможного ухудшения зрения и ОКТ-профиля сетчатой оболочки глаза. Крайне редко нежная соединительно-тканная мембрана самостоятельно отделяется от поверхности сетчатки, ее тракционные воздействия ослабляются и зрение улучшается.
К сожалению, перечисленные случаи являются редкостью, и хирургическое лечение эпиретинального фиброза остается единственным способом сохранения зрительных функций.
Источник
