Отек сетчатки глаза влажная форма

Макулярный отек сетчатки — это синдром, характеризующийся отеком центральной части сетчатки глаза (макулы), что вызывает нарушение центрального зрения. Диаметр макулы относительно небольшой и составляет примерно 5 мм, однако, именно эта часть сетчатки характеризуется скоплением клеток, обладающих светочувствительной функцией, – фоторецепторов, и формирует центральное предметное зрение. Скопление жидкости в центральной зоне сетчатки, и получило название макулярный отек глаза или отек макулы.

Почему развивается отек макулы?
Макулярный отек сетчатки глаза не классифицируется как отдельная нозология, а является симптомом, который возникает при следующих глазных заболеваниях:
- Тромбоз центральной вены сетчатки и ее ветвей.
- Диабетическая ретинопатия, как глазное осложнение сахарного диабета.
- Последствия офтальмологических операций (в частности, после осложненного удаления катаракты).
- Воспаления сосудистой оболочки глаза (увеиты).
- Посттравматические изменения вследствие ранения и тупой травмы органа зрения.
- Отслойка сетчатки.
- Доброкачественные и злокачественные внутриглазные новообразования.
- Глаукома.
- Воздействие токсических веществ.
Кроме того, отек макулярной области сетчатки может возникать при различных не офтальмологических заболеваниях: инфекционные болезни (ВИЧ, токсоплазмоз, туберкулез); атеросклероз; ревматизм; патология почек; артериальная гипертензия; заболевания головного мозга (менингит, травмы головы); болезни крови; аллергические реакции.
Образование отека макулы имеет различные механизмы, которые зависят от основной причины заболевания.
Диабетический макулярный отек развивается вследствие поражения сосудов сетчатки глаза, что вызывает изменение проницаемости капилляров, пропотевание и застой жидкости в макулярной области.

При окклюзии центральной вены сетчатки кистозный макулярный отек развивается по причине нарушения венозного оттока, вследствие чего жидкость проникает в околососудистую область и накапливается в центральной зоне сетчатки.
При посттравматических и воспалительных поражениях сетчатки возникают витреоретинальные сращения (соединительнотканные мембраны, соединяющие стекловидное тело с сетчаткой). Вследствие этого стекловидное тело оказывает тракционное (тянущее) воздействие на сетчатку, таким образом, вызывая отек макулы, а иногда и отслоение или разрыв сетчатки.
 |
| Тракционный макулярный отек сетчатки |
Механизм послеоперационного отека макулы (синдрома Ирвина-Гасса) до конца не изучен. Вероятнее всего, он также вызван формированием витреомакулярных тракций. Из всех офтальмологических операций макулярный отек глаза чаще всего возникает после удаления катаракты. По статистике чаще макулярным отеком осложняется операция экстракапсулярной экстракции (в 6,7% случаев) в сравнении с операцией факоэмульсификации.
Симптомы макулярного отека сетчатки глаза
Клиника макулярного отека обусловлена накоплением жидкости непосредственно в слоях макулы, что вызывает следующие нарушения зрения:
- нечеткое, смазанное изображение преимущественно в центральной зрительной области;
- эффект визуальной деформации прямых линий;
- изображение в ряде случаев может приобретать розоватый цвет;
- повышенная фоточувствительность, болезненное восприятие яркого света, вплоть до формирования фотофобии;
- в некоторых случаях наблюдается циркадность ухудшения остроты зрения (циклично, в зависимости от времени суток).
 |
| Симптомы отека макулы |
При неосложненном течении макулярного отека глаза абсолютной потери зрения чаще всего не происходит, но восстанавливается зрение достаточно медленно – от двух месяцев до года. Хронический отек макулы, сохраняющийся более 6 мес., характеризуется необратимым повреждением зрительных рецепторов сетчатки с последующим их замещением фиброзной тканью и необратимым снижением центрального зрения. Это доказывает актуальность ранней верификации диагноза и необходимость полноценного лечения данной патологии.
Классификация отека макулы
В зависимости от причины, вызвавшей отек макулярной зоны, патогенеза развития и клинических проявлений выделяют следующие виды макулярного отека сетчатки глаза:
Диабетический макулярный отек
Диабетический макулярный отек – это отек, формирующийся в результате осложненного течения сахарного диабета и развития диабетической ретинопатии, при этом в зависимости от площади поражения различают две формы:
- Фокальный – отек не распространяется на макулярную зону и занимает по площади менее 2-х диаметров диска зрительного нерва (ДЗН).
- Диффузный занимает более двух диаметров ДЗН и захватывает центральную область сетчатки. Такой отек макулы имеет более неблагоприятное течение, поскольку вызывает дегенеративные процессы с последующим развитием дистрофии сетчатки, стойкими и значительными нарушениями зрительной функции.
Диабетический отек макулы развивается в результате длительного течения сахарного диабета, осложненного диабетической ретинопатией. Механизм его формирования заключается в поражении мелких сосудов сетчатки, выработки эндотелиальных факторов роста. Нарушается проницаемость капилляров, часть плазмы проникает из сосудистого русла в сетчатку, таким образом, вызывая отек макулы. При фокальном отеке основную играет роль развитие микроаневризм сосудов сетчатки. При диффузном диабетическом макулярном отеке происходит поражение всей капиллярной сети сетчатки, расширение капилляров, истончение сосудистой стенки, нарушение проницаемости кровеносных сосудов. Стойкая гипергликемия при отсутствии адекватной коррекции вызывает утолщение и поражение мембраны капилляров, высвобождение свободных радикалов. В итоге это приводит к необратимым изменениям вплоть до гибели фоторецепторов. Наличие и степень отека макулы зависит от давности наличия сахарного диабета, степени коррекции гликемии, типа сахарного диабета, наличия сопутствующих заболеваний (тяжелая артериальная гипертензия, дислипопротеинемия, гипоальбуминемия).
Кистозный макулярный отек
Кистозный макулярный отек (КМО) – это формирование в сетчатке микрополостей (микрокист), заполненных жидкостью. Кистозный макулярный отек объединяет виды макулярного отека, вызванные различными заболеваниями, но имеющие общий патогенетический механизм – в сетчатке происходит накопление транссудата, вызванное изменением целостности гематоофтальмического барьера. В результате этих патологических процессов нарушается соотношение осмотического давления в сетчатке и сосудистой оболочке глаза, что в сочетании с образованием витреоретинальных тракций провоцирует выработку воспалительных факторов (фактор роста эндотелия, а также фактор роста тромбоцитов) и образование избыточного количества жидкости в макулярной области. Если кистозный макулярный отек существует непродолжительное время, то вероятность последующего восстановления высокая. Такой вариант считается относительно безопасным для глаз. При длительном течении кистозного макулярного отека существует риск слияния мелких кистозных образований в крупные кисты, что может привести к ламеллярному разрыву в центральной ямке сетчатки и необратимым нарушениям центрального зрения.
 |
| Кистозный макулярный отек |
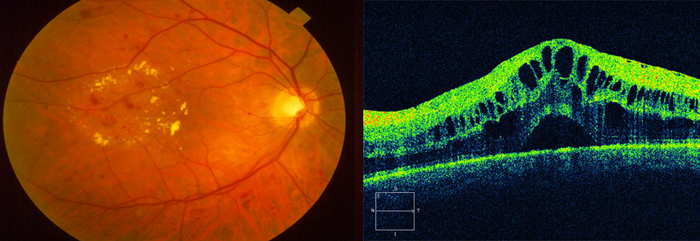
Отек макулы при влажной дистрофии сетчатки
Данный вид макулярного отека связан с возрастными изменениями и возникает у людей в возрасте старше 40 лет при развитии возрастной макулярной дегенерации. «Влажная» (или экссудативная) форма возрастной макулярной дегенерации составляет около 10-20% от всех случаев. В основе патогенетического механизма формирования отека макулы лежит образование новых сосудов, которые, врастая под сетчатку, формируют субретинальную неоваскулярную мембрану. Сквозь нее в макулярную область сетчатки начинает пропотевать жидкость, вызывая последующий ее отек. Это в дальнейшем может привести к локальной отслойке сетчатки, субретинальному кровоизлиянию, гибели фоторецепторов, безвозвратному снижению зрения вплоть до слепоты. Возрастная макулярная дегенерация может прогрессировать с различной скоростью у разных пациентов. Однако, при раннем выявлении развития субретинальной неоваскулярной мембраны и проведении своевременного лечения можно добиться стойкой ремиссии и восстановить зрение.
 |
| Макулярный отек глаза при влажной форме макулодистрофии |
Диагностика макулярного отека
Отек макулы глаза является серьезной патологией, сопровождающейся утратой центрального зрения и потенциально приводящее к полной слепоте. Своевременное выявление заболевания на ранних стадиях помогает не только сохранить, но и восстановить зрение. Основные диагностические методы выявления заболевания включают как стандартные методы офтальмологического обследования, так и специализированные исследования:
- Офтальмоскопия позволит выявить выраженный отек сетчатки по характерной картине глазного дна. Однако, небольшой, локальный отек макулярной области иногда визуально не определяется, но его можно заподозрить по комплексу дополнительных косвенных признаков.
- Тест Амслера используется для выявления метаморфопсий и скотом.
- Оптическая когерентная томография (ОКТ) признана золотым диагностическим стандартом, позволяет оценить структурные изменения сетчатки, а также ее толщину и объем.
 | |
| Осмотр глазного дна | Томография сетчатки |
- Гейдельбергская ретинальная томография (HRT) верифицирует отек макулярной области и измеряет толщину сетчатой оболочки в центральных отделах.
- Флюоресцентная ангиография (ФАГ) глазного дна позволяет выявить участки ишемии сетчатки, сосудистые нарушения, в особенности при окклюзии центральной вены.
Диагностический алгоритм определяется врачом индивидуально для каждого конкретного пациента и зависит от типа макулярного отека и наличия сопутствующих офтальмологических заболеваний.
Лечение макулярного отека
Выбор варианта лечения макулярного отека сетчатки глаза различается при разных видах отека, а также может варьировать в зависимости от причин и давности заболевания. Выделяют три основных варианта лечения макулярного отека глаза: консервативное, лазерное и хирургическое.
При диабетическом макулярном отеке самым действенным способом лечения является метод лазерной коагуляции. Лазерное лечение диабетического макулярного отека заключается в коагуляции измененных сосудов и централизации кровотока. Таким образом, купируется отек и предотвращается дальнейшее развитие заболевания. Лечение диабетического макулярного отека также включает интравитреальное введение лекарственных препаратов (кеналог). При пролиферативной диабетической ретинопатии интравитреально может вводиться anti-VEGF, что позволяет улучшить состояние сосудов сетчатки.
Лечение кистозного макулярного отека включает применение системных и местных нестероидных противовоспалительных препаратов, интравитреальное введение пролонгированных глюкокортикостероидов (Озурдекс) и ингибиторов эндотелиальных факторов роста. С целью оптимизации кровообращения в центральной области может также применяться лазерная коагуляция сетчатки.
При экссудативной форме возрастной макулярной дегенерации основное лечение макулярного отека глаза сводится к интравитреальным инъекциям ингибиторов эндотелиального фактора роста (Авастин, Луцентис, Афлиберцепт), что приводит к обратному развитию вновь образованных сосудов, а также восстановлению капиллярной сети и нормализации кровообращения в сетчатке.
Хирургическое лечение макулярного отека является наиболее высокотехнологичным и эффективным методом, когда иные способы лечения либо проявили свою нерезультативность, либо приводят к незначительному или нестойкому улучшению состояния сетчатки в макулярной области и не сопровождаются стабилизацией или повышением зрительных функций.
Оперативное лечение диабетического и кистозного макулярного отека сетчатки глаза заключается в выполнении операции, которая называется витрэктомия. В условиях Клиники им. Святослава Федорова витрэктомия выполняется в формате 25-27G, когда диаметр рабочей части инструмента составляет менее 0,5 мм! Малоинвазивный характер операции позволяет проводить ее в условиях местного обезболивания, без использования общего наркоза и без госпитализации пациента в стационар клиники. В ходе витрэктомии производится иссечение стекловидного тела и удаление эпиретинальных мембран, оказывающих тракционное воздействие на сетчатку и поддерживающих диабетический и кистозный макулярный отек. Лечение отека макулярной области вследствие развития у пациента влажной формы макулярной дегенерации сопровождается удалением субретинально расположенных новообразованных сосудов, формирующих субретинальную неоваскулярную мембрану, являющуюся причиной макулярного отека.
Своевременно проведенное лазерное или хирургическое лечение макулярного отека существенно оптимизирует результаты лечения и значимо влияет на прогноз заболевания. Кроме того, прогноз зависит от этиологии, давности заболевания, наличия сопутствующей патологии, степени выраженности отека и наличия осложнений. Самый благоприятный прогноз отмечают при послеоперационном отеке макулярной области с полным восстановлением зрения и купированием отека за несколько месяцев. Неблагоприятный прогноз для зрительной функции может быть при осложненных формах отека, при формировании дистрофических изменений, разрывов сетчатки, гибели фоторецепторов. Такие патологические процессы могут привести к необратимому нарушению зрительной функции вплоть до полной слепоты.
Микрохирургия глаза. Клиника им. Святослава Федорова оснащена новейшей аппаратурой, которая позволяет провести детальную диагностику и качественное высокотехнологичное лечение с минимальными рисками и максимальным зрительным результатом. Задачей пациента остается лишь следить за своим здоровьем и зрением, и вовремя обратиться к специалисту при наличии тревожных симптомов.
Источник
Макулодистрофия сетчатки (синонимы ВМД, макулярная дегенерация, ЦХРД) – это хроническое заболевание сетчатой оболочки глаза, которое возникает у людей старше 50 лет и имеет дистрофическую природу. Болезнь вызывает постепенное, но необратимое разрушение светочувствительных клеток сетчатки, что сопровождается прогрессирующим ухудшением зрения, вплоть до развития слепоты. Специалисты называют возрастную дегенерацию макулы одной из трех основных причин ухудшения зрения у людей пенсионного возраста во всем мире (две другие причины слабовидения – глаукома и диабетическая ретинопатия). Частота выявления макулодистрофии в мире составляет примерно 3 на 1000 населения, в России этот показатель гораздо выше и достигает 15 на 1000 населения.
Если вы или ваши близкие находитесь в группе риска (достигли возраста 50 лет, есть симптомы ухудшения зрения), обязательно пройдите осмотре глаз у врача офтальмолога. Очень многие глазные заболевания долгое время никак не дают о себе знать, и в результате человек постепенно слепнет. Это простое и информативное обследование сможет обнаружить ранние признаки болезни и сберечь зрение!
Как развивается «влажная» форма ВМД
Чтобы понять, что происходит в сетчатке при макулодистрофии, нужно вспомнить особенности строения глаза. При макулярной дегенерации поражается область сетчатки, называемая желтым пятном. Это центральная зона задних отделов глазного яблока, на которую фокусируются световые лучи, проходящие сквозь зрачок.
Макула состоит из нескольких слоев специализированных световоспринимающих клеток (фоторецепторов), основная функция которых – обеспечение так называемого центрального зрения. Благодаря рецепторам желтого пятна человек видит четкое детализированное изображение. За слоем фоторецепторов сетчатки расположен слой пигментных клеток, а под ним – тонкая прослойка ткани (она называется мембрана Бруха), которая отделяет рецепторные клетки от подлежащих к ним кровеносных сосудов. По сосудам к сетчатке поступают питательные вещества и кислород.
С возрастом в пространстве между мембраной Бруха и пигментным эпителием появляются глыбки желтоватого пигмента (их называют друзы), которые представляют собой отложения продуктов обмена клеток. Появление друз – это признак старения организма, никаких жалоб при этом не возникает.
Если друзы увеличиваются в размерах или их количество растет, говорят о развитии «сухой» (неэкссудативной) макулодистрофии сетчатки. Скопление большого количества друз сопровождается воспалительными изменениями, в ответ на которые вырабатывается эндотелиальный фактор роста сосудов (англ. VEGF) — биологически активное вещество, вызывающее рост новых кровеносных сосудов глаза. Эти новообразующиеся сосуды тонкие и ломкие, сквозь их стенки в окружающие ткани просачивается плазма и кровь. Накапливающаяся жидкость (экссудат) приподнимает и отслаивает мембрану Бруха от лежащих на ней клеток сетчатки. Развивается «влажная» (экссудативная) форма макулодистрофии. В отличие от «сухой» формы, этот тип поражения макулы быстро прогрессирует и сопровождается стремительной потерей зрения.
Симптомы «влажной» макулодистрофии
«Влажная» форма ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Болевые ощущения даже в далеко зашедшей стадии не появляются. Поражение глаз, как правило, двустороннее, но изменения на одном глазу могут прогрессировать быстрее. Пациент некоторое время не замечает явного снижения зрения, потому что более здоровый глаз берет на себя всю зрительную нагрузку и компенсирует ухудшение зрения на втором глазу.
По мере разрушения все большего количества клеток макулы, зрение быстро ухудшается, его становится невозможно скорректировать с помощью очков. В центре поля зрения появляется размытое пятно, которое достаточно быстро увеличивается в размерах и темнеет. Человеку становится трудно читать, писать, различать лица, он не может выполнять работу, которая требует рассматривания мелких деталей. Окружающие предметы могут восприниматься в искаженном виде, с искривленными контурами.
Диагностика экссудативной формы ВМД
Болезнь можно диагностировать уже во время обычного осмотра у офтальмолога (офтальмоскопии). Во время осмотра глазного дна врач может выявить изменения на глазном дне, характерные для экссудативной формы макулодистрофии. Для уточнения диагноза и оценки степени поражения тканей сетчатки применяют дополнительные методы исследования. Одним из наиболее простых и в то же время информативных методов исследования является тест Амслера, который можно проводить даже в домашних условиях. Также выполняют периметрию (осмотр полей зрения), метод ОКТ, флуоресцентной ангиографии и пр.
Лечение «влажной» формы макулодистрофии
Возрастная дистрофия макулы поддается лечению, пока заболевание не перешло в терминальную стадию. Цель проводимого лечения – остановить прогрессирование изменений в сетчатке и сохранить остроту зрения. Раньше при выявлении ВМД основные усилия были направлены на борьбу с последствиями болезни – разрастанием неполноценных сосудов и просачиванием жидкой части крови. Для этого патологические сосуды «прижигали» с помощью медицинского лазера (лазерная коагуляция сетчатки). Эффект такого лечение носил временный характер. В настоящее время для лечения возрастной дегенерацией макулы, наряду с лазерной коагуляцией, применяют внутриглазные (интравитреальные) инъекции препаратов, которые препятствуют росту патологических сосудов (анти-VEGF).
Интравитреальное введение анти-VEGF препаратов обеспечивает прицельное воздействие на белок, который вызывает рост ненормальных сосудов сетчатки. Такое лечение позволяет задержать прогрессирование болезни на долгие годы и значительно повысить качество жизни больных, а в некоторых случаях – несколько повысить остроту зрения пациента с макулодистрофией.
Несмотря на высокую эффективность интравитреальных инъекций анти-VEGF препаратов, они работают только до момента образования на сетчатке грубых рубцов и значительной потери зрения. Если вам поставили диагноз ВМД, регулярно посещайте врача и не откладывайте лечение, чтобы не потерять зрение!
Во время интравитреальной инъекции врач с помощью специальной иглы вводит препарат в полость глаза, в стекловидное тело. Уколы выполняют с помощью стерильных инструментов, в условиях операционной; их может делать только врач, прошедший специальную подготовку и владеющий техникой внутриглазных инъекций. Процедура введения проводится после закапывания обезболивающих капель и не сопровождается болевыми ощущениями.
Анти-VEGF препарат, попадая в полость глаза, блокирует выделение эндотелиального фактора роста сосудов, в результате чего новые аномальные сосуды не появляются, уже образовавшиеся патологические сосуды запустевают и спадаются, жидкость (экссудат) рассасывается. Таким образом, удается не только бороться с уже имеющимися симптомами болезни, но и предотвратить их появление, а в некоторых случаях – улучшить остроту зрения.
Для интравитреального введения при ВМД чаще всего используют препараты Луцентис (Lucentis) и Эйлеа (Eylea), также в некоторых клиниках могут применяться Макуджен (Macugen), Авастин (Avastin). Луцентис был первым препаратом, разработанным для лечения «влажной» макулодистрофии. Через несколько лет для терапии ВМД также стали применять препарат Эйлеа, который отличает более продолжительный лечебный эффект.
В «Центре сетчатки глаза» применяют только препараты Луцентис и Эйлеа, сертифицированные для лечения экссудативной формы макулярной дегенерации. Инъекции проводят опытные врачи, в совершенстве владеющие техникой интравитреального введения препаратов.
Инъекции Луцентиса выполняют по схеме: 0,05 мл препарата интравитреально один раз в месяц. Обычно проводится три инъекции с интервалом 30 дней (для накопления лекарства в полости глаза), после чего врачу необходимо оценить эффект воздействия препарата и подобрать индивидуальную схему лечения в дальнейшем. Лечение препаратом Эйлеа проводят по похожей схеме: три внутриглазные инъекции по 2 мг с интервалом в 30 дней, затем уколы выполняют один раз в два месяца (или реже).
Цены на лечение макулярной дегенерации сетчатки
| Лазерное лечение макулярного отёка сетчатки | от 12 000 рублей |
| Интравитреальное введение anti-VEGF препаратов | от 44 000 рублей |
ВНИМАНИЕ! Точную стоимость лечения можно будет сказать только после очной коснультации, когда будет определено состояние сетчатки глаз пациента и составлен план лечения. Узнать стоимость основных процедур и операций вы можете в разделе ЦЕНЫ.
Источник
