Отек рубца на матке после кесарева


Женщины, которые перенесли кесарево сечение, вполне могут выносить и родить еще одного, двух, трех и более детей. Правда, вынашивание плода, его благополучие, возможность в будущем рожать самостоятельно, без помощи хирургов, прогнозы на планирование последующей беременности напрямую зависят от такого понятия, как рубец на матке. Рубец остается, это неизбежно. В этой статье мы расскажем, как формируется рубец, от чего зависит его состоятельность или несостоятельность, как обследоваться и каковы нормы толщины рубца.

Как формируется?
При проведении кесарева сечения плод и послед извлекаются через разрез на матке. Разрез может быть вертикальным, если ребенка нужно извлечь как можно быстрее (в некоторых случаях при экстренном КС) либо горизонтальным в нижнем сегменте матки при плановой операции. После рассечения края в области разреза стягиваются и ушиваются специальными саморассасывающимися хирургическими нитями. В месте рассечения с этого момента и в течение примерно 2 лет формируется рубец.
Уже через сутки после операции кесарева сечения коллагеновые пучки и нити фибрина приводят к слипанию разрезанных краев. В месте слипания начинают образовываться новые миоциты – клетки маточной ткани, образуются мелкие кровеносные сосуды. Через неделю появляются эластические волокна, вырабатывается коллаген. Процесс формирования новых маточных клеток завершается примерно через три недели после операции. Это идеальный сценарий, но на практике все может быть несколько иначе.
При воздействии негативных факторов среди новых миоцитов обнаруживаются участки разрастания гиалинизированной ткани. Доля грубой соединительной ткани преобладает. Порой наблюдаются склеротические процессы вокруг образовавшихся кровеносных сосудов и в соседних тканях. Это нередко приводит к формированию патологического келоидного рубца.

При этом уже неважно, продольный он или поперечный. Такой рубец не только неприглядно выглядит (это видно докторам диагностики), но и является нежелательным для планирования беременности. Причины, по которым формирование рубца идет с преобладанием соединительной грубой ткани, либо выработка миоцитов недостаточна, многочисленны и до конца не изучены. Принято считать, что на этот процесс могут влиять:
- осложнения в послеоперационном периоде, инфекции, воспалительный процесс;
- состояние микрофлоры половых путей родильницы;
- общее состояние здоровья женщины еще до родов;
- место разреза и техника наложения внутренних швов, мастерство хирурга.
Также повышается риск формирования несостоятельного рубца у женщин, причинами к проведению операции у которых стали преждевременная отслойка плаценты, полное ее предлежание, долгий безводный период, а также тяжелый гестоз, ожирение и длительная анемия. Все эти нюансы после хирургического вмешательства приводят к состоянию временного тяжелого иммунодефицитного кризиса, что ведет к неправильному заживлению места разреза на матке.
Состоятельность и несостоятельность – нормы
Когда кесарево было относительной редкостью, вопрос о состоятельности или несостоятельности рубца почти не стоял. Сейчас доля оперативных родов увеличилась, поэтому и количество повторнородящих с рубцом на матке тоже равно примерно 15-20%. Несмотря на эти впечатляющие цифры, нет в России единого стандарта, по которому можно было бы считать рубец состоятельным или неполноценным. Пока этот вопрос оставляется на усмотрение врача, а мнения у докторов могут быть весьма различными.
Сходны они только в том, что состоятельным нужно считать рубец, который на всей своей протяженности однородный, не содержит истончений, участков патологического разрастания соединительной ткани. Во всем остальном к единому мнению лучшие медицинские умы планеты на сегодняшний день пока не пришли.
Российские ученые и практикующие хирурги Лебедев и Стрижаков несколько лет посвятили клинико-морфологическому исследованию иссеченной рубцовой ткани, которую получали во время повторных операций КС. Результатом их труда стали такие данные о допустимой толщине рубца в норме:

Всемирная организация здравоохранения (ВОЗ), опираясь на результаты европейских исследований, утверждает, что минимально допустимой толщиной состоятельного рубца, при котором вполне возможны даже повторные естественные роды (если ранее было сделано только одно кесарево сечение), – 3.5 мм (на сроке от 36 до 38 недель). Образование меньшей толщины не рекомендуется считать несостоятельным, но самостоятельные роды нежелательны.
В Канаде, например, общепринята практика измерения рубца только тем беременным, которые собираются рожать вполне физиологическим способом – через родовые пути. На 38 неделе считается допустимой толщина 2 мм. А в Швейцарии допустимой толщиной перед родами считаются 2.5 мм. Для небеременных женщин, которые еще только задумываются о рождении еще одного малыша, в России по умолчанию принято считать нормальной толщину более 2.5 мм. Все, что меньше, существенно увеличивает риск разрыва матки не только при схватках, но и задолго до них – во время вынашивания ребенка.
Некоторые диагносты пребывают в полной уверенности, что толщина сама по себе мало влияет на вероятность разрыва репродуктивного органа, важна именно однородность по всей длине. Косвенно это подтверждается и практикой: порой женщины с рубцом в 2 мм отлично вынашивают ребенка, который появляется в срок путем повторного КС, а с рубцом в 5 мм, но неоднородным, возникают серьезные проблемы.

Нужно отметить, что любой рубец на матке повышает вероятность патологической беременности. Распространенные патологии из-за рубца таковы:
- невынашивание;
- бесплодие;
- задержка развития плода;
- предлежание плаценты;
- риск ранней отслойки «детского места»;
- фетоплацентарная недостаточность;
- тотальное врастание плаценты в рубцовую область может потребовать удаления «детского места» вместе с маткой.
Самым опасным считается разрыв матки. Детородный орган растет вместе с малышом, маточная ткань растягивается, в области рубца коллагена и миоцитов меньше, а потому растягивается сам рубец очень и очень плохо. Разрыв матки при беременности приводит к сильному внутреннему кровотечению, часто – к гибели матери и плода. Если разрыв происходит в родах, шансы на спасение есть.

Диагностика
С диагностикой состояния рубца и в России, и в мире все обстоит не лучшим образом. Преобладает гипердиагностика, когда женщине с хорошим состоятельным рубцом в 6 мм доктор говорит о вероятности разрыва и уговаривает сделать аборт, чтобы не рисковать. Это вполне понятное следствие отсутствия единой стандартизации в определении состоятельности рубцов.
Тем не менее обследовать его состояние нужно. И желательно приступить к этому уже через 8-9 месяцев после операции. Считается, что именно на этом сроке рубец «раскрывает» диагносту все свои «сюрпризы». В любом случае перед планированием беременности желательно посетить врача и настоять на обследовании внутреннего шва на матке.

Во второй половине беременности рекомендуется узнавать толщину и структуру рубца не реже, чем раз в 3 недели, а в последний месяц – раз в 10 дней.
Какие методы диагностики существуют?
УЗИ
Этот метод – один из самых распространенных, хотя его эффективность для данных целей вызывает немало вопросов в профессиональном сообществе. Тем не менее обследование рубца на состоятельность и возможность выдержать еще одну беременность стоит начинать именно с ультразвуковой диагностики. Проводится обследование и трансабдоминальным, и трансвагинальным датчиком. Более достоверными считаются показатели внутривлагалищного исследования.
Доктор определит протяженность рубца, сможет измерить толщину остаточного мышечного слоя, а также определить нишевое пространство под рубцом. О несостоятельном рубце врач заявит в том случае, если ниша будет на 50% и более по глубине соотноситься с остаточным мышечным слоем.
Нельзя считать результаты УЗИ достоверными на 100%. Сами специалисты ультразвуковой диагностики говорят о том, что делают лишь предварительный или вспомогательный вклад в дело диагностики рубцовой ткани.


Но запретить женщине рожать или настаивать на прерывании беременности из-за тонкого рубца по результатам УЗИ явно не стоит. Более подробную информацию на УЗИ о состоянии рубца после кесарева можно получить до беременности и в первом триместре. В конце беременности адекватная оценка затруднена.
Гистерография
Довольно эффективный метод оценки рубца, но со своими нюансами. Проводится только небеременным, поскольку подразумевает контакт с рентгеновским излучением. По сути метод представляет собой рентген матки и ее труб с применением контрастного вещества.
Процедура с точностью до 97% дает возможность увидеть признаки патологического рубцевания, но определить истинную причину происходящего и делать прогнозы метод не позволяет. Например, диагноз «эндометриоз послеоперационного рубца» на основании полученного рентгеновского снимка поставить не получится, не исключено, что понадобится сделать МРТ матки. На несостоятельный рубец могут указывать небольшое смещение матки вперед по результатам гистерографии, неровность и зазубренность контуров, дефекты наполнения матки контрастным раствором.


Гистероскопия
Этот метод подразумевает также отсутствие беременности на момент обследования. Оптический прибор (часть гистероскопа) вводят в матку, и на экране доктор видит все, что происходит внутри репродуктивного органа. Этот метод считается одним из наиболее точных на сегодняшний день. Несостоятельный рубец на матке выглядит как беловатая полоса (если соединительная ткань преобладает), могут быть заметны втяжения (если рубец тонкий).


Лечение
Лечить рубец не принято, методик не существует. Если будет установлено, что плодное яйцо прикрепилось именно к нему, то будет настоятельно рекомендован аборт. В остальных случаях врачи будут учитывать особенности рубца, чтобы вести беременность и спланировать технику родов. Грубые несостоятельные рубцы могут убрать только хирургическим путем. Для этого женщине понадобится еще одна операция по иссечению, но никто не даст гарантий, что сформировавшийся через пару лет новый рубец будет более состоятельным.
По отзывам женщин и врачей, такое осложнение, как разрыв матки встречается на практике не так уж и часто. Но было бы безответственно игнорировать этот риск. Отчаиваться женщина не должна даже в том случае, если врачи говорят о том, что она обладательница шва несостоятельного. Есть клиники и отдельные врачи, которые специализируются на ведении беременности с проблемными швами на матке. Поскольку стандартов, как мы выяснили, нет, всегда есть надежда.

Важно лишь выдерживать временной интервал – не беременеть раньше, чем через 2 года после предыдущего кесарева сечения, соблюдать все рекомендации доктора в послеоперационном периоде. Это существенно повысит шансы на успешную повторную беременность.
О рубце на матке после кесаревого сечения при последующей беременности смотрите в следующем видео.
Источник
Основная проблема, возникающая от операции кесарева сечения – рубец на матке. Пришлось изучить этот вопрос, когда запланировали второго ребёнка.

Заключение
- После вмешательства формируется шов;
- состоятельный рубец эластичен, с ним разрешается рожать без операции;
- несостоятельный шрам препятствует естественным родам;
- чтобы избежать осложнений, следующую беременность планируют спустя 2 года.

Что такое рубец на матке
Появившийся на матке рубец от хирургической операции кесарева сечения (КС) – это участок видоизменённых тканей.
Когда происходит заживление с образованием гладкомышечной ткани, матка сохраняет эластичность. Если на месте повреждения сформируется фиброзная ткань, орган теряет эластичность.
Симптомы и причины
Частыми причинами трансформации миометрия в рубцовую ткань служат:
- родовая травма;
- операция на половых органах;
- КС;
- эндоскопические манипуляции.
Признаки рубцевания проявляются болью в животе и пояснице, появлением кровянистых выделений. Прикосновения к животу вызывают боль, возникает головокружение, вялость, возможны обмороки.
Проявления усиливаются при активизации деятельности мышечного органа выражаясь:
- частыми, неритмичными потугами;
- задержкой движения плода;
- внутренним кровотечением.
Разрыву сопутствует сердцебиение, гипотония, бледность кожи, спутанность сознания.
Виды рубцов на матке
Рубцы на матке, оставшиеся после КС, различаются структурой, а также способом формирования. Структура шрама, оставшегося после вмешательства, служит показателем возможности женщины рожать.
По структуре формирующийся маточный шов может быть эластичным или же неэластичным. Швы при КС различают продольные или поперечные.
Состоятельный и несостоятельный рубец
Основой классификации служит тип замещающей ткани, их различают 2 вида:
- Состоятельные (толщина 5 мм). Образованы гладкомышечными волокнами, выдерживают напряжение.
- Несостоятельные (1 мм). Соединительнотканный, не переносят нагрузок.
При выборе тактики лечения учитывается локализация образования. Местом расположения может быть нижняя часть или тело матки.
Поперечный и продольный
Вмешательство выполняется в плановом порядке и оперативно. При плановой операции делают поперечный разрез. Края поперечного разреза легко срастаются, не оставляя заметного следа. Продольный разрез делается при внеплановом КС.
Показаниями для продольного разреза служат жизнеугрожающие состояния женщины или плода при родах. Продольный разрез оставляет грубый след.
Диагностика
Диагностические исследования проводят с использованием УЗИ, гистерографии, МРТ. К малоинвазивным исследованиям, позволяющим оценить состояние шрама, относят гистероскопию.
Точной методикой для характеристики соотношения соединительных и гладкомышечных волокон является МРТ (отражено на фото).
УЗИ рубца
Наиболее информативным методом для оценки шрама является УЗИ. С его помощью врач получает представление о длине и ширине шрама, составе образующих его тканей, нишах или выпуклостях в его структуре.
По УЗИ составляют представление о вероятности разрывов рубцов на матке при беременности. Такой шрам можно увидеть на фото УЗИ.
Норма толщины миометрия в области рубца
Оптимальная толщина миометрия приходится на диапазон 3,2-4,2 мм. Толщина шрама от КС по норме меньше 5 мм.
Шрам толщиной 5-7 мм считается слишком большим. Если толщина составляет 4-5 мм, эти показатели являются оптимальными. Шов толщиной меньше 2 мм считается неблагоприятным для естественных родов.
Беременность и рубец
Рубец созревает в течение 2 лет, что учитывается при планировании беременности.
Отдалять рождение малыша не следует. Шрам теряет эластичность с годами, что служит препятствием к родам.
Возможные осложнения беременности
Присутствие следа от КС способно вызвать осложнения во время беременности, обусловленные предлежанием плода, которое бывает:
- краевое;
- низкое;
- полное.
Самое тяжкое осложнение состоит в разрыве матки.
Роды с рубцом на матке
Естественным образом женщина может родить, если шрам сохранил эластичность. Проводится родоразрешение без стимуляторов.
Женщине дают успокоительные, процедуры проводятся медленно. Продолжительные роды позволяют контролировать роженицу.
Когда разрешается родоразрешение естественным путём при наличии рубца
Показаниями служат:
- расположение плаценты вне шрама;
- отсутствие хронических заболеваний;
- правильное положение головки плода.
Рубец после кесарева сечения
Невозможны обычные роды при несостоятельном рубце. Не разрешены самостоятельные роды, если КС проводилось более 1 раза.
Запрещено рожать самостоятельно, без хирургического вмешательства, когда ранее был разрыв.
Несостоятельность рубца на матке после кесарева сечения
К факторам риска относятся:
- корпоральное КС (что это, показано на фото);
- воспаление;
- наступление беременности после КС раньше 2 лет;
- выскабливание до года.
Лечение
При нормальной беременности лечиться не нужно. Не рекомендуют беременеть при несостоятельном шраме.
Если метрометрий истончается до 3 мм, необходима операция. Все медикаментозные методы несостоятельны.
Метропластика после кесарева сечения
Лапароскопическая операция метропластика выполняется, чтобы устранить рубцовую ткань.
Выбор способа лечения зависит от величины, расположения раны, состояния окружающих тканей. Учитывается риск кровотечения.
Профилактика
Для снижения вероятности осложнений планирование детей откладывают на 2 года. Для профилактики разрыва матки в 1 триместре каждый месяц нужно проходить УЗИ.
Во втором триместре частота УЗИ обследования составляет 1 раз каждые 2 недели. В 3 триместре — каждую неделю.
Источник

SonoAce-R7
Универсальный ультразвуковой сканер высокого класса, ультракомпактный дизайн и инновационные возможности.
Введение
Кесарево сечение — наиболее часто производимая полостная операция, по частоте превосходящая аппендэктомию и грыжесечение вместе взятые. Увеличение частоты кесарева сечения создает новую проблему, так как возрастает число женщин с оперированной маткой, а рубец на матке в дальнейшем нередко является единственным показанием к повторной операции. Вопросы оптимальной частоты кесарева сечения находятся в центре дискуссий акушеров-гинекологов, существенное увеличение частоты оперативного родоразрешения как за рубежом, так и в России стало «тревожной проблемой», поскольку стремление решить все акушерские проблемы с помощью операции оказалось несостоятельным. Частота операции кесарева сечения в МОНИИАГ, концентрирующем в том числе пациенток с оперированной маткой, составила 23,7% в 2008 г. и 24,9% в 2009 г., в Московской области этот показатель варьирует от 17,7 до 20,6%, при этом отмечается тенденция к увеличению числа оперативных родов по Московской области в целом, что соответственно влечет за собой увеличение количества послеоперационных осложнений.
Известно, что риск осложнений у матери при абдоминальном родоразрешении возрастает в 10-26 раз [1]. При экстренно проводимых операциях частота этих осложнений достигает 18,9%, при плановых — 4,2% [2]. До настоящего времени наиболее часто встречается эндометрит (от 17 до 40% наблюдений). Если раньше эндометрит после планового кесарева сечения развивался в 5-6% случаев, а после экстренного — в 22-85%, то применение антибиотикопрофилактики позволило снизить эти показатели на 50-60% [3]. Послеродовый эндомиометрит служит основной причиной формирования неполноценного рубца на матке. Важной проблемой формирования состоятельного рубца является активность репарации тканей в области раны на матке. Течение процессов заживления определяется большим количеством факторов, к которым относятся: состояние макроорганизма, техника оперативного вмешательства, используемый шовный материал, длительность операции и кровопотеря, течение послеоперационного периода. Эндометрит и более тяжелые осложнения нередко скрываются за следующими маскирующими диагнозами: кровотечение в послеродовом периоде, субинволюция матки, лохио- и гематометра и др. В последние годы врачи все чаще сталкиваются с проблемой несостоятельности рубца на матке в отдаленном послеоперационном периоде и на этапе планирования следующей беременности.
Цель исследования — прогнозирование осложнений беременности у женщин с рубцом на матке после кесарева сечения.
Материал и методы
Обследованы 35 пациенток с несостоятельностью рубца на матке, 4 пациентки в I триместре беременности, 31 — на этапе прегравидарной подготовки. Средний возраст послеродовых больных составил 29 лет. Поводом для обращения к врачу служили хронические тазовые боли; обострения «хронического воспаления придатков»; дизурические расстройства; вторичное бесплодие; планирование беременности; подтверждение ранее поставленного диагноза несостоятельного рубца.
Кесарево сечение в нижнем маточном сегменте было выполнено в сроки от 1 года до 5 лет до момента исследования, как в плановом порядке, так и по экстренным показаниям. Шесть обследованных пациенток перенесли повторное кесарево сечение, 2 — с иссечением первого рубца, 4 — без иссечения зоны прежнего рубца. Сведения о предыдущих операциях были получены только со слов пациенток, выписки о показаниях к операции, особенностях операции и послеоперационного периода отсутствовали в большинстве наблюдений. Только при тщательном сборе анамнеза и тщательном расспросе удавалось выявить особенности течения предыдущей беременности и послеоперационного периода. Развитию осложнений способствовал «воспалительный» акушерский и гинекологический анамнез: эндометрит после родов имели 34,2% пациенток; мастит — 8,5%; раневую инфекцию — 23,5%; эндометрит после аборта — 18,2%; эрозию шейки матки — 22,8%; острый сальпингоофорит — 11,4%, хронический — 22,8% пациенток; предшествующее бесплодие в анамнезе имело место у 25,7% родильниц; ношение ВМК, предшествующее настоящей беременности, — 5,7%.
Анализ истории родов, доступный не во всех случаях, позволил определить наличие технических погрешностей в ходе операции: применение грубых ручных приемов выведения головки (11,2%), использование непрерывного шва для зашивания матки (34,2%), применение реактогенного материала (11,2%), проведение неадекватного гемостаза (8,5%); продолжительность операции более 2 ч (5,7%), наличие патологической кровопотери (8,5%).
Особенностями течения и ведения послеродового периода у больных были: длительный период субфебриллитета (85,7%); нарушение функции кишечника (14,2%); наличие мочевого синдрома — эпизодов частого и/или болезненного мочеиспускания (31,4%); наличие раневой инфекции (17,1%); применение различных методов местной санации матки у 74,3% родильниц (гистероскопии, вакуумаспирации, выскабливания полости, лаважа); назначение в послеоперационном периоде массивной инфузионной терапии и длительных или повторных курсов антибактериальной терапии (85,7%).
Всем пациенткам проводили трансвагинальное и трансабдоминальное ультразвуковое исследование, трехмерная реконструкция. В ряде случаев для подтверждения диагноза использовались гидросонография и гистероскопия.
Результаты и обсуждение
В качестве критериев состоятельности рубца на матке в отдаленном послеоперационном периоде рассматривали следующие признаки:
- типичность положения рубца (рис. 1);
- отсутствие деформаций, «ниш», участков втяжения со стороны серозной оболочки и полости матки;
- толщину миометрия в области нижнего маточного сегмента;
- отсутствие гематом в структуре рубца, соединительнотканных включений, жидкостных структур;
- визуализацию лигатур в миометрии в зависимости от давности операции и использованного шовного материала;
- адекватный кровоток;
- состояние пузырно-маточной складки, дугласова пространства, параметриев.
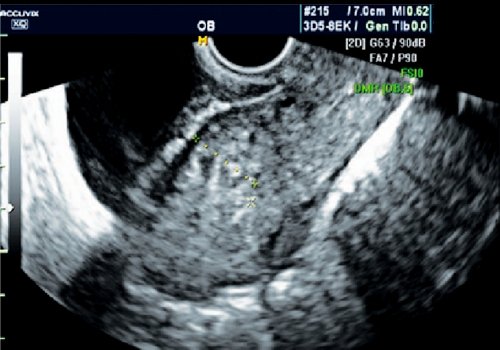
Рис. 1. Атипичное положение рубца, неоднородность структуры.
В 4 наблюдениях в I триместре беременности был выявлен несостоятельный рубец. Одна пациентка перенесла корпоральное кесарево сечение и кесарево сечение по Штарку. Несостоятельность определялась в виде разрыва корпорального рубца с пролабированием плодного яйца под серозную оболочку матки (2,8%). В 3 (8,6%) случаях выявлено резкое истончение рубца с сохранением миометрия не более 2 мм, втяжением наружного контура, втяжением со стороны полости матки. В связи с высоким риском акушерских осложнений во всех случаях были произведены прерывание беременности и пластика нижнего маточного сегмента (рис. 2, 3).
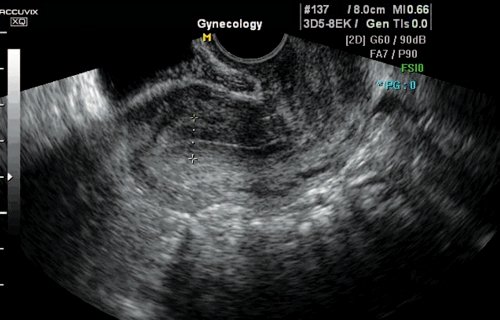
Рис. 2. Идеальный рубец.
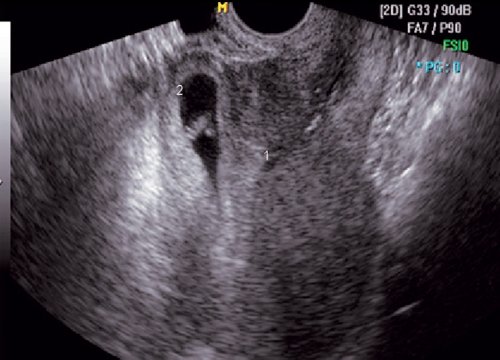
Рис. 3. Беременность 7 недель. Два рубца на матке, разрыв матки по рубцу.
1 — самостоятельный рубец после кесарева сечения по Штарку; 2 — разрыв матки, плодное яйцо пролабирует через корпоральный рубец.
Признаки несостоятельности рубца вне беременности проявлялись в виде деформации наружного контура матки в нижнем сегменте и на уровне перешейка (рис. 4), втяжения серозной оболочки (рис. 5), резкого истончения миометрия (рис. 6), наличия «ниши» со стороны полости матки или деструктивных изменений зоны рубца с формированием множественных полостей в миометрии (рис. 7, 8).
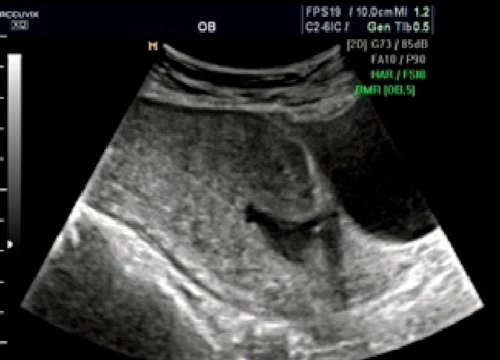
Рис. 4. Несостоятельный рубец. Глубокая «ниша» в области рубца. Миометрий не определяется.
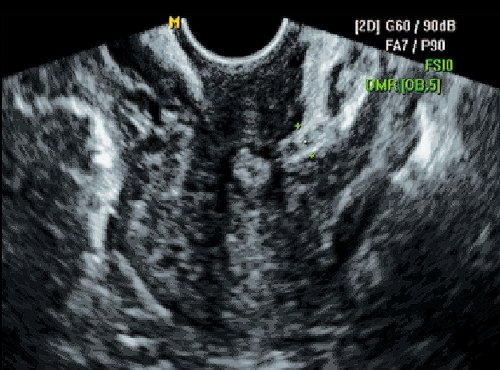
Рис. 5. Несостоятельный рубец. Поперечный срез. Втяжение пузырно-маточной складки.
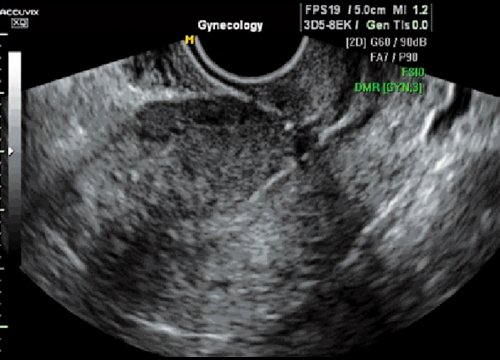
Рис. 6. Частичная несостоятельность рубца. Истончение миометрия, соединительнотканные включения в области рубца.
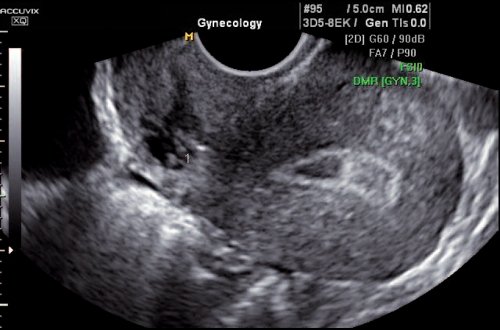
Рис. 7. Ретродевиация матки. Дефект тканей в области рубца (1).

Рис. 8. Несостоятельный рубец после трех кесаревых сечений. Жидкостные включения в нижнем сегменте. Миометрий не определяется.
В 3 (8,57%) случаях причиной обращения к врачу служили дизурические проявления, пациентки в течение нескольких лет после предыдущей операции наблюдались и получали лечение у уролога. При эхографии выявлены несостоятельность рубца на матке, выраженный спаечный процесс между маткой и мочевым пузырем, эндометриоз мочевого пузыря. Произведено оперативное лечение: в 2 случаях — лапароскопическим доступом, в 1 случае — лапаротомия с иссечением эндометриоидного инфильтрата, пластикой нижнего маточного сегмента (рис. 9, 10).
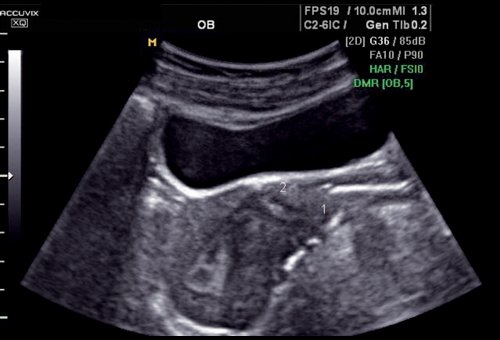
Рис. 9. Несостоятельный рубец, миометрий в области рубца не определяется, эндометриоз мочевого пузыря.
1 — шейка матки; 2 — дефект рубца, эндометриоз.
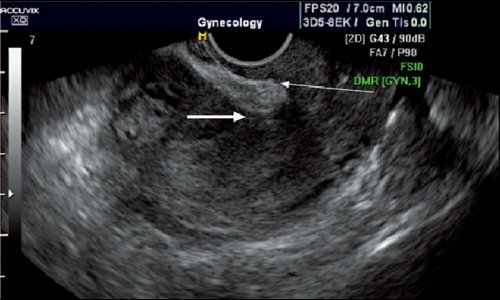
Рис. 10. Два рубца на матке, эндометриоз пузырноматочной складки. Стрелками обозначен дефект миометрия, замещенный эндометриальным инфильтратом.
Диагностика несостоятельного рубца на матке всегда сложна, особенно на этапе планирования беременности или в ранние сроки уже наступившей беременности. Как правило, ни пациентки, ни клиницисты не готовы принять диагноз на основании единственного ультразвукового исследования. Верификация диагноза проводится во всех случаях при консультативном осмотре, планировании оперативного лечения — при помощи гидросонографии и гистероскопии.
Наличие «ниши» со стороны полости во всех случаях было подтверждено при гистероскопии. В 16 случаях была подтверждена несостоятельность рубца и проведено оперативное лечение — иссечение рубца и пластика нижнего сегмента при лапаротомии или лапароскопическим доступом. Несостоятельность шва, повторная операция, генерализация процесса не были отмечены ни в одном случае. Менструальная функция восстановилась у всех пациенток. Беременность в дальнейшем наступила у 7 пациенток, все они доносили беременность и были оперативно родоразрешены живыми детьми. Остальные 22 пациентки в связи с высоким риском отказались от планирования беременности на данном этапе.
Учитывая молодой возраст большинства пациенток, несколько перефразировав, можно безоговорочно согласиться с мнением Я.П. Сольского о том, что «…по своим социально-демографическим последствиям неблагоприятный или инвалидизирующий исход акушерского осложнения гораздо более значим, чем исход осложнения другой этиологии».
Нужно признать, что в ближайшей перспективе не следует ожидать уменьшения числа послеоперационных осложнений. Это связано не только с увеличением числа больных с иммунопатологией и экстрагенитальной патологией (ожирение, анемия, сахарный диабет), но и со значительным повышением оперативной активности в акушерстве. Речь идет, в частности, о значительном увеличении числа абдоминальных родов.
Мы полагаем, что выявление основных причин формирования несостоятельного шва на матке после кесарева сечения и раннее проведение современных диагностических и хирургических мероприятий позволят улучшить репродуктивный прогноз у пациенток с тяжелыми послеродовыми осложнениями и реализовать детородную функцию даже в самых сложных клинических ситуациях.
Литература
- Ковганко П.А. Операция кесарево сечение — прошлое и настоящее (https://www.noviyegrani.com/archives/title/343).
- Миров И.М. // Росс вестник акуш.-гинеколога. 2003. 3; Т. 3. С. 58-61.
- Стругацкий В.М. Наш опыт ведения послеродового периода у женщин группы высокого риска / Е.А. Чернуха [и др.]// Акушерство и гинекология. 2000. N 2. С. 47-50.
- Чернуха Е.А. Родовой блок. М.: Триада-Х. 2005; 533 с.

SonoAce-R7
Универсальный ультразвуковой сканер высокого класса, ультракомпактный дизайн и инновационные возможности.
Источник
