Отек после пункции коленного сустава это нормально

Когда у людей возникает небольшая боль в коленном суставе, не многие поначалу обращают на нее внимание. А зря. Это может быть первым звоночком серьезного заболевания. Синовит – коварная болезнь. Резкая боль поражает коленный сустав. Пункция – один из видов лечения данного недуга. Многие бояться выполнять данную хирургическую операцию, но врачи уверяют, что ничего страшного в ней нет. Есть ли риски на неблагоприятный исход после пункции? Как правильно ее проводить? На эти вопросы постараемся ответить в статье.
Чем коварна болезнь синовит?
Если в коленном суставе локализуется боль, необходимо немедленно обратиться к врачу. Это могут быть первые признаки синовита. Данное заболевание может появиться в любом возрасте. Возникает оно вследствие травм, артрита, аллергических реакций.
Вокруг коленного сустава начинает в больших количествах накапливаться жидкость, вследствие чего любое движение ногой вызывает острую боль. Есть основные симптомы, по которым можно определить данное заболевание:
Колено увеличивается в размерах.
Вокруг сустава появляется краснота или синюшность.
Острая боль.
Повышение температуры тела (в редких случаях).
Что делать, если болит коленный сустав? Пункция поможет справиться с болезнью. Врач удаляет лишнюю жидкость, после в ногу вводится антибиотик, пациент сразу же ощущает облегчение.
Болезнь опасна тем, что если вовремя не устранить проблему, коленный сустав может разрушиться, задев при этом мениск. Чтобы справиться с этой проблемой, понадобится хирургическое вмешательство и длительное лечение.
Причины возникновения болезни
Столкнувшись с острой болью в колене, пациент должен незамедлительно обратиться к хирургу. В 90 % случаев будет диагностировано заболевание синовит. Возникнуть оно может по нескольким причинам. Выделяют следующие виды болезни:
Инфекционный. Возникает довольно часто у тех людей, которые болеют серьезными недугами, например, СПИДом или туберкулезом. Инфекция проникает в коленный сустав, вследствие чего образуется жидкость.
Асептический. Очень часто встречается среди спортсменов. Возникает в результате ушибов и травм колена, мениска, связок. Также довольно распространен среди людей, страдающих артритом.
Аллергический. Врачи отмечают, что процент возникновения подобного вида синовита довольно низок.
Если врач поставил диагноз синовит, лечение должно последовать незамедлительно. В противном случае возможны осложнения.
Необходима ли пункция?
Многие пациенты интересуются: «Если беспокоит коленный сустав, пункция обязательна?». Врачи дают однозначный ответ, она просто необходима. Во-первых, данная процедура практически безболезненная. Не требуется никакой специальной подготовки для ее проведения. Во-вторых, пациент после удаления жидкости сразу же почувствует облегчение.
Некоторые пациенты с опаской относятся к пункции, считая, что врач может допустить ошибку и надколоть кость. Данная манипуляция является обыденной для травматолога или хирурга. Данный процесс нельзя отнести к операции. Проводится процедура без наркоза, по времени занимает не более 7-10 минут.
Если у пациента жидкость в колене, что делать, подскажет врач. Главное правило — вовремя обратиться за помощью к специалисту, чтобы не допустить осложнения.
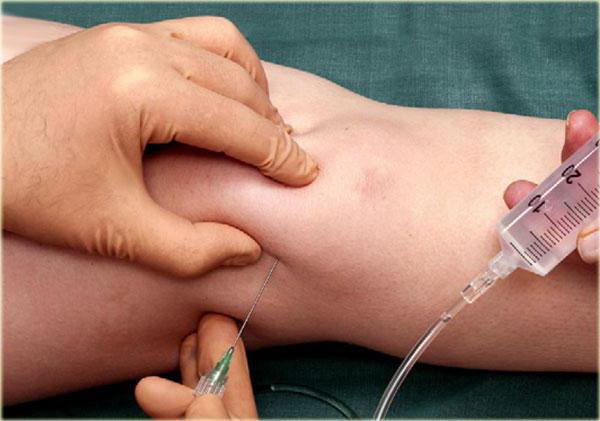
Лечение сложной болезни
После того как врач поставил диагноз синовит, лечение начинается в этот же день. На самом деле оно несложное. Первое, что делают специалисты – удаляют лишнюю жидкость. Манипуляция проводится в кабинете, на кушетке. Для этого в коленный сустав вводится тонкая игла, с помощью шприца откачивается жидкость. Образовавшуюся полость заполняют антибиотиком, чтобы убрать инфекцию.
После проделанной процедуры пациенту необходимо обеспечить полный покой. Лучше проводить лечение в стационаре. Коленный сустав фиксируют эластичным бинтом, назначают прием антибиотиков и применение мазей.
Чтобы болезнь не возникла вновь, необходимо выяснить причину появления недуга. Этим занимается ревматолог или хирург.

Как проводят пункцию
Услышав о том, что врач собирается удалять жидкость из коленного сустава с помощью шприца, многие пациенты испытывают панику и страх. Первый их вопрос: «Как делают пункцию?». В процедуре нет ничего сложного. Опытный специалист справится с процессом за 7-10 минут. При этом пациент не должен чувствовать острой боли.
Есть определенные точки пункции коленного сустава. Врач мысленно делит надколенник на несколько частей, игла вводится сбоку в мягкую зону. Если специалист чувствует, что уперся в кость, необходимо отсоединить шприц и немного сместить иглу.
Важное правило: процедура должна проводиться, когда пациент находится в лежачем положении, конечности разогнуты.
При лечении синовита пункция выполняется только один раз. Во время процедуры извлекается вся лишняя жидкость и начинается процесс лечения антибиотиками и мазями для наружного применения.
Когда от процедуры следует отказаться
Есть ситуации, когда от пункции следует отказаться:
Повышенная свертываемость крови.
На коже находятся раны или гнойники.
Пациент болен псориазом.
Рак кожи.
Во всех остальных случаях процедуру моно проводить. Главное — выбрать опытного специалиста, чтобы манипуляция была сделана правильно.
На форумах часто можно встретить вопрос: «Болит коленный сустав, пункция обязательна или можно обойтись без нее?». Врачи убеждены, что без данной процедуры вылечить синовит достаточно трудно. Необходимо для начала удалить лишнюю жидкость, а затем назначить прием антибиотиков и применение мазей.
Источник
Травма
Травматическое повреждение колена в основном происходит у молодых, физически активных пациентов. Обычно в момент травмы ощущается сильная боль. Поэтому у человека не возникает вопроса, откуда взялся отек колена: причина очевидна.
Механизм травмы бывает:
- прямой – удар в колено;
- непрямой – избыточное движение в суставе, которое превышает его нормальную амплитуду.
Отечность возникает при любой травме. Соответственно, установление характера повреждения на основании одного только этого симптома невозможно. Колено отекает при ушибе, растяжении связок, разрыве менисков, при повреждении хрящей или суставной капсулы. Обычно выраженность отека коррелирует с тяжестью травмы, но многое также зависит от индивидуальных особенностей организма пациента.
Сопутствующие симптомы, которые выявляются при осмотре:
- боль, когда появляется и исчезает;
- подвижность сустава: пассивная, активная (амплитуда может быть увеличена или уменьшена);
- гематома – хоть и не всегда, но часто свидетельствует о разрыве связок.
После травмы стоит сделать рентген. Более информативным методом считается МРТ. При подозрении на серьезное повреждение, которое может потребовать операции, проводят диагностическую артроскопию.

Остеоартроз
Гонартроз или деформирующий остеоартроз коленного сустава – самая частая причина его отека у пациентов старше 50 лет. Патология чрезвычайно распространена. Она поражает 5% населения после 25 лет. Распространенность заболевания увеличивается до 16,7% после 45 лет. Женщины болеют в среднем на 30% чаще мужчин.
Болезнь прогрессирует медленно, десятилетиями, но и в итоге приводит к инвалидности. Отечность и боль на начальном этапе развития патологии появляется периодически, когда сустав воспаляется. Обычно пациенты жалуются на отек колена после нагрузки. Некоторые полагают, что могут «натренировать» колено. На деле этого не происходит: увеличение нагрузки ускоряет разрушение сустава.
Остеоартроз диагностируют на рентгеновском снимке. С помощью этого же метода врачам удается установить стадию патологического процесса. Более информативный метод – МРТ.
Воспаление сустава
Часто внутренний отек коленного сустава, который появился внезапно и выражен сильно, свидетельствует об артрите. Под этим термином подразумевают воспаление любого происхождения.
Что может его вызвать:
- тяжелая бактериальная инфекция (септический артрит);
- половая инфекция (гонококковый артрит, реактивный артрит при хламидиозе);
- ревматическое заболевание (обычно воспаляются не только колени, но и другие суставы);
- псориаз;
- обменные нарушения (подагра, пирофосфатная или гидроксиапатитная артропатия).
Септический артрит практически всегда развивается на фоне лихорадки, наличия других очагов бактериального воспаления в организме. Наиболее вероятным возбудителем является St. aureus. Реже воспаление инициируют стрептококки, анаэробы (у больных сахарным диабетом) или грамотрицательная флора (у лиц старческого возраста или на фоне иммунодефицита).
Иногда инфекция – это осложнение внутрисуставных уколов.
Микрокристаллический артрит развивается на фоне обменных нарушений. Его нельзя определить на начальных стадиях рентгенологически. Но можно выявить дисметаболические процессы, если сдать анализы мочи и крови.
Артрит может быть реактивным. В этом случае отек коленного сустава развивается на фоне другого заболевания: чаще всего хламидиоза или кишечной инфекции. Причина патологии состоит в том, что собственный иммунитет, который должен противостоять инфекционному заболеванию, ошибочно атакует и суставные ткани. Это явление может стать причиной отека коленных суставов правой и левой ноги. Обычно они вовлекаются не одновременно, а поочередно. Со временем поражаются и другие суставы. После излечения инфекции симптомы обычно уходят.
Застарелая травма – частая причина периодически возникающих отеков. В большинстве случаев это недиагностированный и нелеченный разрыв мениска.
Ревматоидный артрит – в 25% случаев начинается с воспаления только одного сустава, которым вполне может оказаться коленный. Но затем вовлекаются и другие. Для патологии характерна утренняя скованность. В состоянии покоя болевые ощущения усиливаются, а при нагрузке – ослабевают. В этом состоит основное отличие от остеоартроза, который может давать похожие симптомы, но при его развитии связь с физической нагрузкой противоположная: она усиливает боль, которая проходит после отдыха.

Артрит инородного тела
Заболевание развивается у пациентов, у которых внутрь колена проникает небольшой предмет. Чаще всего это колючка растения или металлическая стружка. Заболевание также называют артритом растительной колючки (Plant thorn synovitis). В его развитии виновата бактерия Pantoea agglomerans, относящаяся к семейству энтеробактерий.
Заболевание начинается гораздо позже момента укола в области сустава. Поэтому пациент обычно не помнит этого обстоятельства. Лихорадки нет. Сустав теплый, отечный. Жидкость, скопившаяся внутри, мутная, содержит большое количество воспалительных клеток.
Патологию можно диагностировать с помощью УЗИ или МРТ. Само инородное тело обычно очень маленькое, его нельзя увидеть на снимках. Но вокруг него формируется гранулема, которая и определяется при выполнении диагностического теста. Таким пациентам требуется артроскопическая санация сустава и курс антибиотикотерапии.
Интермиттирующий гидрартроз
Заболевание неясного происхождения. Внезапно внутри одного сустава, чаще всего коленного, начинает накапливаться жидкость. Реже наблюдается симметрическое поражение обоих суставов. Болезнь начинается внезапно: колено отекает за счет скопления внутри большого количества синовиальной жидкости. Приступ длится 3-5 дней, а затем симптомы самопроизвольно регрессируют. В будущем обострения повторяются.
Выраженных признаков воспаления нет. При заборе скопившейся в колене жидкости и её исследовании оказывается, что в ней почти нет воспалительных клеток – это транссудат, а не экссудат (прозрачная жидкость). На рентгене нет патологических изменений. В крови не определяются признаки воспаления, характерные для артритов любого происхождения.
Теории о происхождении патологии:
- инфекция;
- аллергия;
- наследственность;
- перенесенная в прошлом травма.
Некоторые авторы рассматривают интермиттирующий гидрартроз как предвестник ревматической патологии.

Ворсинчато-узелковый синовит
Ещё одно заболевание неустановленной этиологии. Для него характерно доброкачественное разрастание синовиальной оболочки сустава, суставной сумки или сухожилия.
Бывает диффузная и локальная форма. Они отличаются тем, что в первом случае синовиальная оболочка поражается равномерно, во втором возникает ограниченный очаг гиперплазии.
Диффузная форма ворсинчато-узелкового синовита чаще всего поражает крупные суставы. В 80% случаев это колено. Заболевание опасно и может привести к развитию артроза. Гиперплазия синовиальной оболочки сопровождается деструкцией субхондральной (расположенной под суставным хрящом) кости с формированием в ней кист.
На начальном этапе развития патологии пациент периодически замечает, что у него отекло колено. Припухлость обычно плотная. Затем появляется ограничение движений в суставе и боль.
Попытки откачать жидкость из колена с помощью пункции часто не увенчиваются успехом: игла забивается ворсинами. Если же синовиальную жидкость получают, она содержит примеси крови.
На рентгене изменений в начальной стадии болезни нет. В дальнейшем отмечаются признаки поражения субхондральной кости. На МРТ обнаруживают гемартроз и утолщенную синовиальную оболочку.
Лечение заболевания – только хирургическое. Требуется удаление синовиальной оболочки.

Синовиальный остеохондроматоз
Перерождение синовиальной оболочки с появлением в ней участков хрящей и окостенения. От неё отрываются фрагменты и свободно располагаются в суставной полости. Такие образования называют хондромными телами. Несмотря на то, что они располагаются обособленно, они получают питание из синовиальной жидкости, поэтому постоянно разрастаются. В итоге хондромные тела достигают размеров до нескольких сантиметров и блокируют движение в суставе.
Болезнь постоянно прогрессирует. Она не проходит без лечения. Если хондромные тела не удаляются хирургическим способом, то к отеку колена присоединяется его блокада, сильная боль, а затем развивается вторичный остеоартроз. Патологические изменения хрящей необратимы.
Синовиальный остеохондроматоз бывает:
- первичный – развившийся по неизвестной причине;
- вторичный – появляется на фоне артрита или артроза.
Хондромные тела с отложениями солей кальция видны на рентгене. Мягкие образования визуализируются на МРТ.
Если установлено, что именно синовиальный остеохондроматоз вызвал отек колена, лечение пациенту проводят только хирургическое. Хондромные тела удаляют, участки патологически измененной синовиальной оболочки иссекают. В современных клиниках операция выполняется при помощи артроскопии. Это малоинвазивный метод: все манипуляции выполняются через минимальные разрезы, поэтому пациент быстро восстанавливается после лечения.
Опухоли
Редкими, но опасными патологиями, из-за которых может развиться отек колена, являются опухоли. Они бывают доброкачественными и злокачественными.
Среди доброкачественных чаще всего встречается остеоид-остеома. Она поражает кортикальный слой кости. Болезнь вызывает сильные ночные боли и припухлость в суставе.
Среди злокачественных опухолей иногда развивается синовиальная саркома. Именно коленный сустав она поражает чаще других. Патология может начинаться как воспаление колена: появляется отёк и боль. При пункции сустава врач получает кровянистую жидкость. Эта опухоль растет из мягкой ткани, поэтому лучшим способом её визуализации является МРТ.

Лечение
Мы рассмотрели множество заболеваний, которые приводят к появлению припухлости колена. Многие из них сопровождаются дополнительными симптомами: болью, скованностью движений, деформацией сустава. Разные патологии требуют разного лечения. Например:
- при артрите аутоиммунного происхождения пациент постоянно получает противовоспалительные средства и глюкокортикоиды;
- в случае септического артрита требуется назначение антибиотиков и санация суставной полости;
- подагра лечится средствами, влияющими на метаболизм мочевой кислоты;
- остеоартроз требует коррекции образа жизни: снижения веса, разгрузки сустава, использование трости и ортопедической обуви, используются обезболивающие препараты, а на поздних стадиях проводят хирургические операции;
- последствия травмы часто устраняются только хирургическим способом;
- реактивный артрит на фоне других инфекций (в том числе бессимптомных) требует выявления и излечения этих инфекционных заболеваний.
Если у вас появился отек коленного сустава, лечение в домашних условиях может быть только симптоматическим. Обычно пациенты принимают нестероидные противовоспалительные средства (диклофенак). НПВС помогают на несколько часов уменьшить боль и воспаление. Если симптомы сохраняются длительное время, стоит обратиться к врачу. Большое количество заболеваний приводит к отеку колена, и все они лечатся по-разному.
Источник
Из этой статьи вы узнаете: что такое пункция коленного сустава, ее виды, техника проведения, точки доступа к колену. Показания к процедуре, ее результативность, возможные последствия.

Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Дата публикации статьи: 26.06.2019
Дата обновления статьи: 17.01.2020
Содержание статьи:
- Три вида пункции колена
- Когда назначают пункцию, а когда нет
- Этапы проведения: подготовка, выбор точки доступа, обезболивание
- Техника выполнения
- Рекомендации после проведения вмешательства
- Как узнать результаты пункции
- Противопоказания к процедуре, возможные осложнения
- Первоисточники информации, научные материалы по теме
Пункция колена – малоинвазивная (то есть с минимальным вмешательством) оперативная процедура, в ходе которой из суставной капсулы извлекают содержимое с диагностической или лечебной целью. Пункцию производят без разреза тканей, через прокол (поэтому ее и называют малоинвазивной процедурой). Иногда лечение и диагностику совмещают, например, при травматическом синовите (воспаление синовиальной оболочки сустава в результате травмы).

Лечебную пункцию выполняют при скоплении в суставной капсуле или околосуставных сумках лишнего выпота (жидкости):
- после травмы (например, при кровоизлиянии в суставную полость – гемартрозе);
- в результате острого и хронического воспаления (причинами могут быть артрит – воспаление сустава, синовит – воспаление его синовиальной оболочки, бурсит – воспаление околосуставных сумок).
Диагностическая пункция проводится для уточнения диагноза.
Процедура позволяет:
- Снизить давление в капсуле.
- Проанализировать выпот.
- Ввести медикаменты прямо в полость сустава.
Пункция – почти безболезненная процедура. Перед ней в область прокола вводят обезболивающие препараты (Новокаин, Лидокаин), поэтому пациент не ощущает дискомфорта при введении иглы и извлечении выпота.
 Обезболивающий препарат Новокаин
Обезболивающий препарат Новокаин
Это несложное оперативное вмешательство, которое проводят в стерильных условиях с соблюдением всех правил асептики (предохранения от заражения при операции, при лечении ран) и антисептики (профилактики попадания инфекции в полость сустава).
Однако процедуру нельзя назвать абсолютно безопасной, поскольку есть риск:
- повреждения хрящей, кровеносных сосудов, синовиальной сумки – при неправильном введении иглы в полость сустава;
- нагноения – при несоблюдении правил обработки ран или при использовании нестерильных инструментов, материалов.
На пункцию направляют ревматологи. Вмешательство могут назначить и выполнить врачи – травматологи, хирурги, ортопеды.
Три вида пункции колена
| Вид пункции | Цель проведения |
|---|---|
1. Диагностическая | Получить уточняющие исследования |
2. Лечебная | Облегчить состояние пациента, ввести лекарственные препараты в полость сустава |
3. Лечебно-диагностическая | Улучшить состояние пациента и взять материал для анализа |
Лечебная пункция помогает:
- быстро снизить давление в капсуле;
- восстановить функции сустава;
- предотвратить последствия (смещение суставных поверхностей);
- ввести в полость лекарственные средства (антисептики, обезболивающие; средства, меняющие состав синовиальной жидкости, кислород).
 Введение лекарственного препарата в колено
Введение лекарственного препарата в колено
С помощью диагностической пункции коленного сустава можно:
- Определить характер накопившейся в суставе жидкости – выпота (какой он: серозный – прозрачный; геморрагический – с примесью крови; фибринозный – с белковыми нитями и ворсинками; гнойный – плотный, образующийся в результате гибели бактерий и защитных клеток).
- Выявить причины воспаления – возбудителей, клетки, свидетельствующие о наличии ревматоидных болезней, другие признаки, указывающие на патологию.
- Уточнить диагноз.
- Определить чувствительность инфекционных возбудителей к антибиотикам.
- Проанализировать другой биологический материал – часть синовиальной оболочки, хряща.
- Ввести в сустав контрастные вещества для других диагностических исследований (контрастной рентгенографии).
Когда назначают пункцию, а когда нет
В каких случаях назначают пункцию? Выпот (лишнюю жидкость) из капсулы и сумок извлекают при всех заболеваниях, которые протекают с воспалением синовиальной оболочки сустава и чрезмерной выработкой синовиальной жидкости:
- при острых синовитах (воспаление синовиальной оболочки суставов);
- при бурситах (воспаление околосуставных сумок);
- при артритах (воспаление суставов);
- при обострении артрозов (хроническое заболевание, медленно разрушающее суставы);
- при внутрисуставных кровоизлияниях (гемартрозе);
- при кисте Бейкера (полостное образование в подколенной ямке, наполненное жидкостью);
- при остеохондрите или болезни Кенига (омертвении и отслоении ограниченного участка суставного хряща).
 Остеохондрит
Остеохондрит
Обезболивающую пункцию делают перед закрытым вправлением вывиха коленного сустава.
Иногда, если после первой пункции выпот в сумке или капсуле сустава собирается снова, его извлекают повторно. Процедуру можно повторить на 2–3 сутки. Допустимое число манипуляций – от 2 до 4 раз.
Пункцию не назначают, если:
- в полости сустава скапливается не более 25 мл выпота (такое количество постепенно рассасывается самостоятельно);
- после 3–4 пункций жидкость продолжает собираться (это означает, что данный метод лечения неэффективен).
Этапы проведения: подготовка, выбор точки доступа, обезболивание
1. Подготовка
Перед пункцией (если это не срочная процедура) пациента подготавливают, отменяя антикоагулянты (препараты, разжижающие кровь). Врач выясняет, нет ли у человека аллергии на местные обезболивающие средства (Новокаин, Лидокаин).
Процедура состоит из 5 этапов:
- Хирург выбирает точку доступа.
- Делает обезболивающий укол.
- Извлекает содержимое полости сустава.
- Вводит в нее лекарственный препарат.
- Извлекает иглу, делает перевязку.
2. Выбор точки доступа
Точка доступа – область введения иглы, из которой легче всего попасть в полость сустава. Ее выбирают, исходя из:
- симптомов заболевания;
- целей пункции (в каком месте синовиальной оболочки скапливается выпот, откуда нужно взять биологический материал).
Иглу вводят в щель между задней поверхностью коленной чашечки и мыщелками бедренной кости, техника пункции коленного сустава зависит от выбранной точки доступа (введение иглы сверху вниз, снизу вверх).
 А) точки пункций коленного сустава; Б) техника пункции. Нажмите на фото для увеличения
А) точки пункций коленного сустава; Б) техника пункции. Нажмите на фото для увеличения
Виды пункции с разными точками проникновения в сустав:
- Стандартная пункция. Прокол делают в наружном или внутреннем углу сверху от надколенника, иглу вводят сверху вниз.
- Пункция верхнего заворота. Заворот – это карман или складка синовиальной оболочки, расположенный в месте ее прикрепления к костям сустава.
Верхний расположен сверху, и, чтобы извлечь из него жидкость, прокол делают по бокам от головки четырехглавой мышцы бедра (с внутренней или наружной стороны, сверху вниз).
- Пункция нижних заворотов. Чтобы извлечь выпот из нижних карманов или заворотов синовиальной оболочки, проколы делают в наружном или внутреннем углу снизу от наколенника (направление иглы – снизу вверх).
Нижние завороты определяют, надавливая на колено сверху.
 Пункция выполняется во внутреннем или наружном квадранте, на поперечный палец выше края надколенника
Пункция выполняется во внутреннем или наружном квадранте, на поперечный палец выше края надколенника
 Пункция верхнего заворота коленного сустава
Пункция верхнего заворота коленного сустава
Верхний заворот легко определяется при надавливании на коленную чашечку снизу – выпот перемещается вверх, выпирает над поверхностью сустава.
 Пункция нижних заворотов колена
Пункция нижних заворотов колена
3. Обезболивание
Процедуру производят после инфильтрационного обезболивания – это метод анестезии, при котором в определенной области тела блокируются все нервные импульсы («заморозка»). Его техника выполнения:
- небольшую дозу анестетика тонкой иглой вводят в кожу;
- после получения эффекта «лимонной корочки» иглу проводят дальше, продолжая вводить небольшие дозы лекарства;
- после того, как игла «проваливается» в полость сустава, ее меняют на длинную пункционную, более широкого диаметра (зависит от предполагаемой плотности выпота).
Для местного инфильтрационного обезболивания обычно используют Лидокаин и Новокаин.
Техника выполнения
Пункцию выполняют в стерильных условиях манипуляционного кабинета или операционной:
- Пациента укладывают на спину, под ногу подкладывают небольшой валик так, чтобы колено было слегка согнуто (на 10–15 градусов).
- Ногу обрабатывают антисептиками, выбирают точку доступа, тонкой иглой вводят обезболивающее средство.
- Иглу меняют на более длинную и широкую и, сдвинув кожу в сторону, делают прокол в выбранной точке.
- Продвигают иглу до тех пор, пока она не «провалится» в полость сустава.
- Натягиванием поршня из полости извлекают выпот.
- Меняют шприц (не извлекая иглу), вводят лекарственные препараты (антисептики, антибиотики, кортикостероиды – гормоны), извлекают иглу и шприц.
- Место прокола обрабатывают антисептиками (обеззараживающими средствами), делают перевязку.

Техники выполнения лечебной и диагностической пункции абсолютно одинаковые. Разница только в том, что при диагностической:
- берут меньше выпота;
- не вводят лекарство в полость коленного сустава.
Рекомендации после проведения вмешательства
После лечебной пункции пациент чаще остается в стационаре:
- на ногу накладывают тугую, давящую повязку;
- каждые 2–3 дня проверяют, не накопилась ли в полости жидкость;
- ногу обездвиживают на срок от 5 до 7 дней (рекомендуют не сгибать и не разгибать).
Метод позволяет достичь изначально желаемого результата в 65–70 % случаев.
После диагностической пункции достаточно полежать 30 минут и можно отправляться домой. Основные рекомендации – принимать обезболивающие препараты (Кетанов, Нимесил) при появлении неприятных ощущений и не нагружать сустав в первые 3–4 дня.
Как узнать результаты пункции
Лечащий врач сообщает пациенту результаты проведения пункции. В фирменном бланке лаборатории, выполнившей анализ, дается и расшифровывается перечень показателей, ради которых производили процедуру:
- Характеристики вязкости (уменьшается при воспалительных артритах).
- Цвет (жидкость краснеет при гемартрозе).
- pH синовиальной жидкости (показатель кислотности жидкостей организма, в норме колеблется в пределах от 7,35 до 7,45) – может резко падать и повышаться при воспалительных процессах.
- Результаты микроскопии и исследования на чувствительность к антибиотикам – позволяют назначить наиболее эффективное лечение при инфекционных процессах.
На основании этих и других показателей врач делает заключение, определяет дальнейший алгоритм лечения и обследований.
Противопоказания к процедуре, возможные осложнения
Процедура противопоказана больным:
- с заболеваниями кожи (дерматитом, псориазом);
- с воспалением мягких тканей (абсцессом, флегмоной, гнойным воспалением подкожной клетчатки);
- с гнойными ранами в области коленного сустава.
 Нажмите на фото для увеличения
Нажмите на фото для увеличения
Пациентам с нарушениями свертываемости крови процедуру производят после введения коагулянтов (препараты, благодаря которым кровотечение останавливается быстрее, например, Тромбин, Этамзилат).
Возможные осложнения
Пункция – довольно простая малоинвазивная процедура. По сути, это всего лишь прокол, однако и после нее изредка (в 5 % случаев) могут появиться осложнения:
- гнойные инфекции, вызванные несоблюдением правил обработки инструментов, использованием нестерильного материала и другими нарушениями правил обеззараживания;
- повреждения сосудов, хрящей, синовиальной оболочки.
Какие побочные реакции могут возникнуть после проведения процедуры:
- Гематома, синяк в месте введения иглы (из-за повреждения кровеносного сосуда).
- Аллергические реакции на препараты (для обезболивания, для лечения).
Первоисточники информации, научные материалы по теме
- Артроскопия коленного сустава при травмах. Ю. Х. Зуби, Д. М. Сайдалин, М. Д. Курбансупиев, М. С. Сайдалин, С. С. Алходжаев.
https://cyberleninka.ru/article/n/artroskopiya-kolennogo-sustava-pri-travmah - Пункция суставов. Электронная библиотека врача.
https://www.rosmedlib.ru/ru/documents/ISBN9785970426265-0004.html - Пункции и катетеризации в практической медицине. Биневич В. М, 2003.
https://www.booksmed.com/anasteziologiya/1127-punkcii-i-kateterizacii-v-prakticheskoj-medicine-binevich.html - Диагностический справочник травматолога и ортопеда. Полушкина Н. Н., 2010.
- Клинические лекции по неотложной травматологии. Гиршин С. Г., М.: Медицина, 2004.
Загрузка…
Источник
