Отек паравертебральных мягких тканей
 Синоним: растяжение, тракционное повреждение. Определение: разрыв мышечных волокон или повреждение связок в результате непрямого травматического воздействия.
Синоним: растяжение, тракционное повреждение. Определение: разрыв мышечных волокон или повреждение связок в результате непрямого травматического воздействия.
Лучевая диагностика
Основные характеристики
Наиболее типичный симптом: повышение интенсивности МР-сигнала от мышцы на Т2-ВИ.
Морфология: ушиб мышцы, разрыв мышечных волокон.
КТ-семиотика
КТ без контрастного усиления: ушиб мышцы может послужить триггером развития оссифицирующего миозита.
МРТ-семиотика
Т1-ВИ.
Ушиб мышцы проявляется увеличением ее объема.
При надрыве мышцы в ней формируется дефект, как правило поперечный с местным кровоизлиянием.
Тракционное повреждение 3-й степени предполагает тотальный разрыв мышечных волокон с формированием на месте дефекта гематомы.
Отечная мышца может пролабировать через анатомические отверстия в фасции.
STIR.
Отек мышцы характеризуется увеличением объема и повышением интенсивности МР-сигнала от нее.
Обычно носит интерстициал ьныйхарактерсоскоп-ленисм жидкости в пространствах между мышечными волокнами.
Надрыв мышцы сопровождается локальным кровоизлиянием и диффузным отеком.
Тракционное повреждение:
- 1-й и 2-й степени: отек и кровоизлияние могут быть фокальными с локализацией в центральном отделе мышцы или диффузными;
- 3-й степени: отек мышцы, тотальный разрыв мышечных волокон с формированием внутримышечной гематомы.
Т1-ВИ с контрастным усилением: в остром периоде в зоне повреждения отмечается повышенное накопление контрастного препарата.
Рекомендации по лучевой диагностике
Оптимальный метод диагностики: МРТ.
Рекомендации к методике исследования: Т2-ВИ с подавлением МР-сигнала от жировой ткани.
Дифференциальный диагноз
Мышечная атрофия вследствие денервации
В остром периоде не отличается от травматического повреждения мышцы.
Со временем мышечная ткань замещается жировой.
Неопластический, воспалительный и инфекционный процесс
Может имитировать острый период после травмы.
Не регрессирует со временем.
Патоморфология
Этиология.
Наиболее часто повреждение паравертебральных мышц является следствием автодорожной травмы, спортивной травмы, удара от падения тяжелых предметов или прямого удара.
Механизм повреждений:
- травмирование паравертебральных мышц чаще является следствием переразгибания, чем прямого или латерального сгибания;
- механизм повреждения — чрезмерное растяжение мышечных волокон.
Ушиб:
- компрессия мышцы при прямой травме;
- часто возникает при контактных видах спорта;
- даже при сильном ушибе функция мышцы не нарушается.
Надрыв мышцы нередко является следствием проникающего ранения.
Тракционное повреждение в основном формируется в результате однократного силового воздействия.
Эпидемиология.
Надрывы паравертебральных мышц встречаются редко.
Наиболее часто в клинической практике встречается ушиб мышцы.
Сочетанная патология: повреждения височно-нижнечелюстного сустава, шейных спинномозговых корешков, пищевода, трахеи и сосудов.
Микроскопические черты
Ушиб сопровождается формированием гематомы, воспалительной реакцией тканей с последующим замещением поврежденных мышечных волокон соединительной тканью.
При надрыве мышцы на месте дефекта формируется плотная рубцовая ткань с ограниченной эластичностью.
Тракционное повреждение предполагает нарушение целостности мышечных волокон.
Чаще происходит в области прикрепления к мышце сухожилия (наиболее слабое место мышцы).
Зачастую сопровождается локальным кровоизлиянием или формированием внутримышечной гематомы.
Поврежденные мышечные волокна подвергаются некрозу:
- в зоне травмы пролиферируют клетки воспаления;
- формирование рубцовой ткани, которая менее устойчива к растяжению, предрасполагает к дальнейшему травмированию мышцы.
В отсроченном периоде после травмы может развиться оссифицирующий миозит.
Стадирование и классификация
Тракционное повреждение.
1 -я степень: разрыв микрофибрилл мышцы, не отличается от ушиба.
2-я степень:
- макроскопический разрыв мышечных волокон при сохранении структуры мышцы;
- может сопровождаться масс-эффектом за счет формирования гематомы либо отека и/или образованием звездчатого дефекта.
3-я степень: тотальный разрыв мышцы.
Клиника
Симптоматика
Наиболее типичные проявления:
- Мышечные боли.
- Симптомы могут развиваться отсроченно, через 2—3 дня после травмы.
Течение заболевания
Повреждения паравертебральных мышц по механизму переразгибания обычно протекают более тяжело и восстанавливаются медленнее.
По разным данным, клиническая симптоматика после травмы паравертебральных мышц сохраняется в течение длительного периода времени в 20—90% случаев.
После травмы паравертебральных мышц дегенеративные изменения межпозвонковых дисков могут развиваться у 40% больных.
Лечение
Ранняя мобилизация и восстановление физической активности позволяют уменьшить степень рубцевания поврежденной мышцы.
По мере восстановления мышцы тактика реабилитации должна становиться все более агрессивной.
Иммобилизирущий мягкий ортез не следует использовать дольше 2—4 недель.
После травмы рекомендуется проведение короткого курса терапии анальгетиками и миорелаксантами.
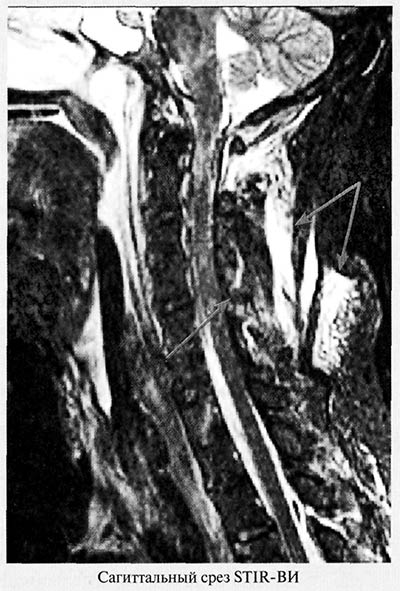
Повреждения паравертебральных мышц представлены на рисунке 1.

Рис. 1. Повреждение паравертебральных мышц шейного отдела позвоночника. МРТ
При магнитно-резонансной томографии выявляются распространенный отек мышц задней группы шеи со скоплением жидкости в пространствах между мышечными волокнами и повреждение межостистых связок, характеризующиеся повышением интенсивности МР-сигнала (стрелки)
Труфанов Г.Е. Лучевая диагностика травм позвоночника и спинного мозга
Источник
При КТ или МРТ выявление изменений паравертебральных мягких тканей не составляет никакого труда. При анализе обзорных спондилограмм для оценки мягких тканей используют следующие приемы:
1. На боковых шейных спондилограммах измеряют толщину превертебральных мягких тканей на уровне верхних (3—4 мм) и нижних шейных позвонков (10—12 мм). Это соотношение должно составить 1 : 2 или 1:3. Передний контур превертебральных тканей должен быть плоским, без дугообразного выпячивания.
2. На прямых поясничных спондилограммах сравнивают правую и левую поясничные мышцы, их наружные контуры должны быть прямолинейными (допустимо легкое втяжение контура).
3. В грудном отделе позвоночника не должно быть никакой паравертебральной тени. Очевидно, что проекционное наслоение сердца и нисходящей аорты на прямой грудной спонди-лограмме не следует трактовать как инфильтрацию паравертебральных мягких тканей.
МРТ-АНАТОМИЯ СПИННОГО МОЗГА
У взрослого человека спинной мозг начинается на уровне большого затылочного отверстия и заканчивается примерно на уровне межпозвоночного диска между L, и Ln (рис. 3.14, см. рис. 3.9). От каждого сегмента спинного мозга отходят передние и задние корешки спинномозговых нервов (рис. 3.12, 3.13). Корешки направляются к соответствующему межпозвоночно-
Рис. 3.12. Поясничный отдел спинного
мозга и конский хвост [Ф.Кишш, Я.Сентоготаи].
I — intumescentia lumbalis; 2 — radix n. spinalis (Th. XII); 3 — costaXII; 4 — conus medullaris; 5 — vertebra L. I; 6 — radix; 7 — ramus ventralis n.spinalis (L. I); 8 — ramus dorsalis n.spinalis (L. I); 9 — filum terminale; 10 — ganglion spinale (L.III);
I1 — vertebra L V; 12 — ganglion spinale (L.V); 13-os sacrum; 14 — N. S. IV; 15 -N. S. V; 16 — N. coccygeus; 17 — filum terminale; 18 — os coccyges.
Рис. 3.13. Шейный отдел спинного мозга [Ф.Кишш, Я.Сентоготаи].
1 — fossa rhomboidea; 2 — pedunculus cerebellaris sup.; 3 — pedunculus cerebellaris medius; 4 — n. trigeminus; 5 — n. facialis; 6 — n. vestibulocochlearis; 7 — margo sup. partis petrosae; 8 — pedunculus cerebellaris inf.; 9 — tuberculi nuclei cuneati; 10 — tuberculi nuclei gracilis; 11 — sinus sigmoideus; 12 — n. glossopharingeus; 13 — n. vagus; 14 — n. accessories; 15 — n. hupoglossus; 16 — processus mastoideus; 17 — N.C. I; 18 — intumescentia cervicalis; 19 — radix dors.; 20 — ramus ventr. n. spinalis IV; 21 — ramus dors. n. spinalis IV; 22 — fasciculus gracilis; 23 — fasciculus cuneatus; 24 — ganglion spinale (Th. I).
му отверстию (см. рис. 3.14, рис. 3.15 а, 3.16, 3.17). Здесь задний корешок образует спинномозговой узел (локальное утолщение — ганглион). Передний и задний корешки соединяются сразу после ганглиона, формируя ствол спинномозгового нерва (рис. 3.18, 3.19). Самая верхняя пара спинномозговых нервов покидает спинномозговой канал на уровне между затылочной костью и Cj, самая нижняя — между S, и Sn. Всего имеется 31 пара спинномозговых нервов.
У новорожденных конец спинного мозга (конус — conus medullaris) располагается ниже, чем у взрослых, на уровне Lm. До 3 месяцев корешки спинного мозга располагаются прямо напротив соответствующих позвонков. Затем начинается более быстрый рост позвоночника, чем спинного мозга. В соответствии с этим корешки становятся все длиннее по направлению к конусу спинного мозга и идут косо вниз по направлению к своим межпозвоночным отверстиям. К 3 годам конус спинного мозга занимает обычное для взрослых местоположение.
Кровоснабжение спинного мозга осуществляется передней и парными задними спиналь-ными артериями, а также корешково-спинальными артериями. Спинальные артерии, отходящие от позвоночных артерий (рис. 3.20), кровоснабжают лишь 2—3 верхних шейных сег-
Рис. 3.14. МРТ. Срединное сагиттальное изображение шейного отдела позвоночника.
а-Т2-ВИ;б-Т1-ВИ.
1 — спинной мозг; 2 — субарахноидальное пространство; 3 — дуральный мешок (задняя стенка); 4 — эпидуральное пространство; 5 — передняя дуга С1; 6 — задняя дуга С1; 7 — тело С2; 8 — межпозвонковый диск; 9 — гиалиновая пластинка; 10 — артефакт изображения; 11 — остистые отростки позвонков; 12 — трахея; 13 — пищевод.
Рис. 3.15. МРТ. Парасагиттальное изображение пояснично-крестцового отдела позвоночника.
а-Т2-ВИ;б-Т1-ВИ.
1— эпидуральное пространство; 2 — субарахно-идальное пространство; 3 — корешки спинномозговых нервов; 4 — пластины дуг позвонков.
Рис. 3.16. МРТ. Парасагиттальное изображение грудного отдела позвоночника, Т2-ВИ.
1 — межпозвонковое отверстие; 2 — спинномозговой нерв; 3 — дуги позвонков; 4 — суставные отростки позвонков; 5 — межпозвонковый диск; 6 — гиалиновая пластинка; 7 — грудной отдел аорты.
У4
Рис. 3.17. МРТ. Парасагиттальное изображение пояснично-крестцового отдела позвоночника.
а-Т2-ВИ;б-Т1-ВИ.
1 — корешки спинномозговых нервов; 2 — эпидуральное пространство; 3 — задние отделы дуг позвонков; 4 — тело Sr; 5 — межпозвонковое отверстие Ln-Lin.
мента, на всем же остальном протяжении питание спинного мозга осуществляется корешко-во-спинальными артериями. Кровь из передних корешковых артерий поступает в переднюю спинальную артерию, а из задних — в заднюю спинальную. Корешковые артерии получают кровь из позвоночных артерий на шее, подключичной артерии, сегментарных межреберных и поясничных артерий. Каждый сегмент спинного мозга имеет свою пару корешковых артерий. Передних корешковых артерий меньше, чем задних, но они крупнее. Наиболее крупной из них (около 2 мм в диаметре) является артерия поясничного утолщения — большая радику-лярная артерия Адамкевича, которая входит в спинномозговой канал обычно с одним из корешков на уровне от Thv||1 до LIV. Передняя спинальная артерия снабжает примерно 4/5 поперечника спинного мозга. Обе задние спинальные артерии соединяются между собой и с передней спинальной артерией с помощью горизонтального артериального ствола, огибающие веточки артерий анастомозируют между собой, образуя сосудистую корону (vasa corona).
Венозный дренаж осуществляется в петляющие продольные вены-коллекторы, переднюю и заднюю спинномозговые вены. Задняя вена крупнее, она увеличивается в диаметре по направ-
еэ
лению к конусу спинного мозга. Большая часть крови по межпозвоночным венам через межпозвоночные отверстия поступает в наружное венозное позвоночное сплетение, меньшая часть из вен-коллекторов оттекает во внутреннее позвоночное венозное сплетение, которое располагается в эпидуральном пространстве и, по сути, является аналогом черепных синусов.
Спинной мозг покрыт тремя мозговы-ми оболочками: твердой (dura mater spinalis), паутинной (arachnoidea spinalis) и мягкой (pia mater spinalis). Паутинная и мягкая оболочки вместе взятые также называются лептоменингеальной (см. рис. 3.18).
Твердая мозговая оболочка состоит из двух слоев. На уровне большого затылочного отверстия оба слоя полностью расходятся. Наружный слой плотно прилежит к кости и, по сути, является надкостницей. Внутренний слой собственно и является менингеальным, образует дуральный мешок спинного мозга. Пространство между слоями называют эпи-дуральным (cavitas epiduralis), периду-ральным или экстрадуральным, хотя правильнее было бы называть его интра-дуральным (см. рис. 3.18, 3.14 а, 3.9 а;
Рис. 3.18. Схематическое изображение оболочек спинного мозга и спинномозговых корешков [П.Дуус].
1 — эпидуральная клетчатка; 2 — твердая мозговая оболочка; 3 — паутинная мозговая оболочка; 4 — субарахнои-дальное пространство; 5 — мягкая мозговая оболочка; 6 — задний корешок спинномозгового нерва; 7 — зубчатая связка; 8 — передний корешок спинномозгового нерва; 9 — серое вещество; 10 — белое вещество.
Рис. 3.19. МРТ. Поперечный срез на уровне межпозвонкового диска Clv_v. Т2-ВИ.
1 — серое вещество спинного мозга; 2 — белое вещество спинного мозга; 3 — субарахноидальное пространство; 4 — задний корешок спинномозгового нерва; 5 — передний корешок спинномозгового нерва; 6 — спинномозговой нерв; 7 — позвоночная артерия; 8 — крюч ко видный отросток; 9 — фасетки суставных отростков; 10 — трахея; 11 — яремная вена; 12 — сонная артерия.
рис. 3.21). Эпидуральное пространство содержит рыхлую соединительную ткань и венозные сплетения. Оба слоя твердой мозговой оболочки соединяются вместе при прохождении спинномозговых корешков через межпозвоночные отверстия (см. рис. 3.19; рис. 3.22, 3.23). Дураль-ный мешок заканчивается на уровне S2—S3. Его каудальная часть продолжается в виде терминальной нити, которая прикрепляется к периосту копчика.
Паутинная мозговая оболочка состоит из клеточной мембраны, к которой прикрепляется сеть трабекул. Эта сеть подобно паутине оплетает субарахноидальное пространство. Паутинная оболочка не фиксирована к твердой мозговой оболочке. Субарахноидальное пространство заполнено циркулирующей цереброспинальной жидкостью и простирается от теменных отделов головного мозга до конца конского хвоста на уровне копчика, где заканчивается ду-ральный мешок (см. рис. 3.18, 3.19, 3.9; рис. 3.24).
Мягкая мозговая оболочка выстилает все поверхности спинного и головного мозга. К мягкой мозговой оболочке крепятся трабекулы паутинной оболочки.
а
Рис. 3.20. МРТ. Парасагиттальное изображение шейного отдела позвоночника.
а-Т2-ВИ;б-Т1-ВИ.
1 — боковая масса С,; 2 — задняя дуга С,; 3 — тело Сп; 4 — дуга Сш; 5 — позвоночная артерия на уровне сегмента V2; 6 — спинномозговой нерв; 7 — эпидуральная жировая клетчатка; 8 — тело Th,; 9 — ножка дуги Thn; 10 — аорта; 11 — подключичная артерия.
Рис. 3.21. МРТ. Срединное сагиттальное изображение грудного отдела позвоночника.
а-Т2-ВИ;б-Т1-ВИ.
1 — спинной мозг; 2 — субарахноидальное пространство; 3 — дуральный мешок; 4 — эпидуральное пространство; 5 — тело ThXI1; 6 — межпозвонковый диск; 7 — гиалиновая пластинка; 8 — ход вены позвонка; 9 — остистый отросток.
При проведении МРТ отсутствуют привычные в рентгенологии ориентиры топографической оценки взаимного расположения позвоночника и спинного мозга. Наиболее точным ориентиром являются тело и зуб Ср менее надежными — тело Lv и S, (см. рис. 3.14, 3.9). Локализация по расположению конуса спинного мозга не является надежным ориентиром, вследствие его индивидуального вариабельного расположения (см. рис. 3.9).
Анатомические особенности спинного мозга (его форма, расположение, размеры) лучше видны на Т1-ВИ. Спинной мозг на МРТ-изображениях имеет ровные, четкие контуры, занимает срединное положение в позвоночном канале. Размеры спинного мозга на всем протяжении неодинаковы, толщина его больше в области шейного и поясничного утолщения. Неизмененный спинной мозг характеризуется изоинтенсивным сигналом на МРТ-изображениях. На изображениях в аксиальной плоскости дифференцируется граница между белым и серым веществом. Белое вещество расположено по периферии, серое — в середине спинного мозга. Из латеральных отделов спинного мозга выходят передние и задние корешки спинномозговых
Рис. 3.22. MPT. Поперечный срез на уровне Lv-S1.а-Т2-ВИ;б-Т1-ВИ.
1 — спинномозговой нерв Lv; 2 — корешки спинномозговых нервов S,; 3 — корешки крестцовых и копчиковых спинномозговых нервов; 4 — субарахноидальное пространство; 5 — эпидуральная клетчатка; 6 — межпозвонковое отверстие; 7 — боковая масса крестца; 8 — нижний суставной отросток Lv; 9 — верхний суставной отросток S^ 10 — остистый отросток Lv.
Рис. 3.23. MPT. Поперечный срез на уровне Liv-Lv.
а-Т2-ВИ;б-Т1-ВИ.
1 — спинномозговой нерв L1V; 2 — корешки спинномозговых нервов; 3 — субарахноидальное пространство; 4 — эпидуральная клетчатка; 5 — межпозвонковое отверстие; 6 — желтые связки; 7 — нижний суставной отросток L|V; 8 — верхний суставной отросток Lv; 9 — остистый отросток L|V; 10 — поясничная мышца.
Рис. 3.24. МРТ. Парасагиттальное изображение шейного отдела позвоночника.
а-Т2-ВИ;б-Т1-ВИ.
1 — спинной мозг; 2 — субарахноидальное пространство; 3 — передняя дуга С,; 4 — задняя дуга С,; 5 — тело Сп; 6 — зуб Сп; 7 — межпозвонковый диск; 8 — дуги позвонков; 9 — гиалиновая пластинка; 10 — большая цистерна.
нервов (см. рис. 3.19). Расположенные интрадульно передние и задние корешки спинномозговых нервов хорошо видны на поперечных Т2-ВИ (см. рис. 3.22 б, 3.23 б). Образующийся после соединения корешков спинномозговой нерв располагается в эпидуральнои клетчатке, характеризующейся гиперинтенсивным сигналом на Т1- и Т2-ВИ (см. рис. 3.22).
Спинномозговая жидкость, содержащаяся в дуральном мешке, дает сигнал, характерный для жидкости, гиперинтенсивный на Т2-ВИ и гипоинтенсивный на Т1-ВИ (см. рис. 3.21). Наличие пульсации цереброспинальной жидкости в субарахноидальном пространстве создает характерные артефакты изображения, которые более выражены на Т2-ВИ (см. рис. 3.14 а). Артефакты чаще всего располагаются в грудном отделе позвоночника в заднем субарахноидальном пространстве.
Эпидуральная жировая клетчатка более развита в грудном и поясничном отделах, лучше визуализируется на Т1-ВИ в сагиттальной и аксиальной плоскостях (см. рис. 3.21 б; рис. 3.25 б, 3.26). Жировая клетчатка в переднем эпидуральном пространстве максимально выражена на уровне межпозвоночного диска между Lv и S,, тела S, (см. рис. 3.22). Это связано с конусовидным сужением дурального мешка на этом уровне. В шейном отделе эпидуральная клетчатка выражена слабо и на МРТ-изображениях видна не во всех случаях.
Рис. 3.25. MPT. Парасагиттальное изображение грудного отдела позвоночника.
а-Т2-ВИ;б-Т1-ВИ.
1 — спинной мозг; 2 — субарахноидальное пространство; 3 — дуральный мешок; 4 — эпидуральное пространство; 5 — тело Thxl]; 6 — гиалиновая пластинка; 7 — межпозвонковый диск; 8 — остистый отросток.
Рис. 3.26. МРТ. Поперечный срез на уровне Th]X-Thx. Т2-ВИ.
1 — спинной мозг; 2 — субарахноидальное пространство; 3 — эпидуральное пространство; 4 — межпозвонковый диск; 5 — дуга позвонка ThIX; 6 — остистый отросток Th|X; 7 — головка ребра; 8 — шейка ребра; 9 — реберная ямка.
Литература
1. Холин А. В, Макаров А.Ю., Мазуркевич Е.А. Магнитно-резонансная томография позвоночника и спинного мозга.— СПб.: Институт травматол. и ортопед., 1995.— 135 с.
2. Ахадов Т.А., Панов В.О., Айхофф У. Магнитно-резонансная томография позвоночника и спинного мозга.— М., 2000.— 748 с.
3. Коновалов А.Н., Корниенко В.Н., Пронин И.Н. Нейрорентгенология детского возраста.— М.: Антидор, 2001.— 456 с.
4. Зозуля Ю.А., Слынько Е.И. Спинальные сосудистые опухоли и мальформации.— Киев: УВПК ЭксОб, 2000.- 379 с.
5. BarkovichA.J. Pediatricneororadiology— Philadelphia, NY: Lippinkott-Raven Publishers, 1996.— 668 p.
6. Haaga J.R. Computed tomography and magnetic-resonance imaging of the whole body.— Mosby, 2003.- 2229 p.
Источник
