Отек мозга у детей прогноз

Отек головного мозга, причины и последствия появления которого мы будем рассматривать в данной статье, – это реакция организма на чрезмерные нагрузки, травмы и инфекции. Как правило, этот процесс происходит довольно быстро. При этом сами клетки и пространство между ними заполняется избыточным количеством жидкости, а мозг в результате увеличивается в объеме, что, в свою очередь, вызывает повышение внутричерепного давления, ухудшение мозгового кровообращения и влечет за собой отмирание клеток.
Такое состояние, как вы понимаете, требует обязательной и неотложной медицинской помощи, чтобы избежать тяжелых последствий и летального исхода.
Причины возникновения отека
Вызвавшие отек мозга причины могут оказаться разными и крыться, например, в нарушении мозгового кровообращения, выраженного ишемическим или геморрагическим инсультом, в черепно-мозговой травме, в наличии внутричерепной раковой опухоли или метастаз от опухолей любой локализации.
Воспалительные процессы в мозге или его оболочке (менингит или энцефалит), переломы свода черепа с повреждением мозгового вещества, а также общие заболевания в виде тяжелых инфекций, сердечно-сосудистых патологий или обширных ожогов также могут вызывать отеки мозга.
Кроме того, спровоцировать развитие данной патологии может даже сильная аллергическая реакция в стадии анафилактического шока или наркотическая и алкогольная интоксикация.
В чем основная опасность отека
Отек любых тканей в человеческом организме – это довольно частое и вполне закономерное явление, которое, как правило, проходит без особых последствий. Но мозг находится в ограниченном пространстве, в плотной черепной коробке, которая не может увеличить свой объем под давлением его тканей.
Каковы бы ни были вызывающие отек мозга причины, они в итоге приводят к тому, что возникает сдавливание его вещества в узком пространстве. А это обстоятельство влечет за собой самую большую опасность: ишемия нейронов усугубляется, усиливается прогрессирование отека, и в какой-то момент утрачиваются функции мозга.

Отек головного мозга при инсульте: чем он вызывается
Одной из распространенных причин возникновения упомянутого отека у больного является перенесенный им геморрагический или ишемический инсульт. К сожалению, эти виды нарушения кровообращения практически всегда сопровождаются описываемой проблемой, выраженной в той или иной степени и являющейся своеобразным индикатором тяжести патологического процесса.
Ишемический инсульт вызывается затруднением поступления крови к отдельным участкам мозга в результате закупорки сосудов по той или по иной причине, что провоцирует кислородное голодание, гибель клеток и, как следствие, отек мозга.
А при геморрагическом инсульте происходит кровоизлияние под оболочку мозга, которое становится толчком для стремительного повышения внутричерепного давления и, соответственно, вызывает отек головного мозга. Причины данного вида инсульта, как правило, одинаковы – высокое артериальное давление, стресс, физическое усилие, вызывающие разрыв кровеносных сосудов в мозге или просачивание крови сквозь их стенки.
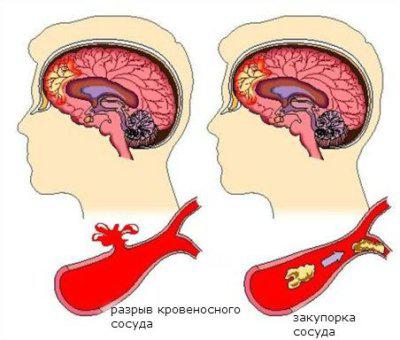
Как происходит развитие отека при инсульте
Вначале отек вызывается нарушением обмена веществ (метаболизма) в пораженном участке. В медицине подобное явление называют цитотоксическим отеком мозга, и он локализуется в основном в сером веществе. Спустя шесть часов к упомянутой патологии присоединяется вазогенный отек, локализующийся уже в белом веществе мозга. Его вызывает процесс так называемого пропотевания жидкости и белков из мелких сосудов во внеклеточное пространство, вызванный замедлением кровотока или его стазом (остановкой).
Одновременно с названными отеками мозга развивается и некроз, который приводит к накапливанию в межклеточном пространстве осмотически активных веществ, которые вызывают еще больший выход жидкости из капилляров.
Отек головного мозга при инсульте развивается очень быстро и спонтанно, при этом он может располагаться в очаге поражения (локальный отек), в одном полушарии (диффузный отек) и в обоих полушариях (генерализованный отек). Очень важно заметить его признаки и вовремя принять меры, хотя, конечно, при инсульте определить развитие отека довольно трудно, так как больной, как правило, находится в состоянии замутненного сознания или в коме.
Признаки отека мозга
Независимо от того, как классифицируются вызвавшие отек мозга причины, его признаки нельзя назвать специфическими и, следовательно, определить наличие опасной патологии у пациента, ориентируясь только на них, довольно трудно.
В медицине их делят на три основных группы:
- признаки, связанные с повышением внутричерепного давления;
- признаки очаговых нарушений;
- признаки стволовой патологии.
Как правило, отек мозга (причины, последствия которого мы рассматриваем) сопровождается сильной головной болью, тошнотой и позывами на рвоту – эти симптомы можно отнести к признакам внутричерепной гипертензии.
Нарушения речи, зрения, слуха и осязания, проблемы с ориентацией в пространстве, а также парезы и параличи – это признаки очаговых нарушений.
При отеках мозга больные часто жалуются на одышку, у них нарушается дыхание, развивается ощущение сонливости, тревожности, повышается артериальное давление, развивается помутнение сознания, иногда сопровождаемое судорогами, – все это признаки стволового отека, требующие срочных реанимационных мероприятий.

Причины отека мозга у новорожденных
Отдельно стоит рассмотреть данную патологию у только что появившихся на свет детей. Вызывающие у них отек мозга причины чаще всего кроются в тяжелом течении родов у матери и родовой травме малыша. Но его могут спровоцировать и врожденные пороки развития или приобретенные заболевания. Абсцессы, опухоли, менингит, энцефалит, внутриутробная гипоксия – все это может вызвать отек мозга у грудничка.
Кстати, течение описываемой патологии у малышей выглядит несколько иначе, чем у взрослых, так как у их организма еще очень ограничены возможности поддержания тонуса сосудов, регуляции внутричерепного давления и ликвородинамики. Единственное спасение ребенка в такой ситуации состоит в особенностях соединения костей черепа, между которыми у него находится или мягкая хрящевая ткань, или зазор (роднички). Между прочим, эта анатомическая особенность оберегает малыша от сдавления и отека мозга, которым мог бы заканчиваться любой крик крохи.
Особенности симптомов отека мозга у грудничков
Отек головного мозга у новорожденных отличается молниеносным течением. В начале развития патологии малыш, как правило, становится вялым, сонным, у него могут появиться судороги, отключиться сознание. У некоторых детей, напротив, отек вызывает возбужденное состояние, выражающееся постоянным безостановочным плачем.
Родничок при этом набухает даже в спокойном состоянии, увеличивается объем головы, у малыша появляется рвота, поднимается температура.
У новорожденных с отеком мозга характерным признаком этой патологии является очень быстрое ухудшение общего состояния и, к сожалению, во многих случаях оно заканчивается летальным исходом.
Отек головного мозга: последствия
Чем раньше больному с данным диагнозом будет оказана квалифицированная медицинская помощь в полном объеме, тем выше его шансы на выздоровление. Но довольно часто восстановление оказывается лишь частичным — все зависит от тяжести патологического процесса.
Последствием иногда оказывается, например, развитие эпилепсии, вызванное нарушением кровоснабжения отдельных участков мозга. У пациента может повыситься внутричерепное давление, приводящее, в свою очередь, к постоянным головным болям, головокружениям, расстройствам сознания и даже к снижению навыков социальной коммуникации.
У многих пациентов с диагнозом «отек головного мозга» последствия патологии проявляются в спаечном процессе в его желудочках, между оболочками или в ликворном пространстве, что приводит не только к периодическим головным болям, но и к депрессивному состоянию и расстройству нервно-психической деятельности.
Если же отек был продолжительным, то следствием его может оказаться нарушение функций мозга и снижение умственных способностей человека.

Как проявляются последствия отека мозга у детей
Последствия рассматриваемого недуга у детей также могут оказаться серьезными и зависят от тяжести протекания заболевания.
К ним относят развитие ДЦП и гидроцефалии, эпилепсии, а также нарушения формирования внутренних органов.
Отек мозга у некоторых детей может спровоцировать проблемы с речью, а также с координацией движения. Перенесенная патология, к сожалению, вызывает у части пациентов нервно-психическую неустойчивость и задержку умственного развития.
Из сказанного выше ясно, что отек мозга у детей – это весьма серьезная патология, которая требует постоянного наблюдения ребенка невропатологом и педиатром, причем длительность его зависит от выраженности последствий перенесенного заболевания.
Источник
Отек головного мозга у новорожденных детей — нередкое явление. Как правило, причинами являются инфекционные и неинфекционные заболевания, нарушения развития, родовая травма, особенности прохождения головки ребенка через родовые каналы матери. Опасность состояния в его стертых проявлениях: часто при отеке мозга у младенцев, и так неспособных рассказать о своем самочувствии, наблюдается стертая симптоматика. При этом последствия отека головного мозга могут быть значительными.
Причины и виды отека головного мозга новорожденных

В период новорожденности отек головного мозга наблюдается по причине врожденных и приобретенных заболеваний, сопровождающихся стремительным развитием, родовой травмы. Разделяют отеки мозга инфекционной и неинфекционной этиологии.
При отеках отмечается увеличение количества внутримозговой жидкости, что вызывает изменения в поведении ребенка и определенную симптоматику неврологического характера.
В зависимости от площади поражения выделяют два вида отеков головного мозга.
- Локальный отек
Локальный или региональный отек головного мозга захватывает часть головного мозга, в которой наблюдается патологический процесс или развитие новообразования. Патология или процесс, провоцирующие отечность области мозга, находятся непосредственно в ткани мозга. Наиболее частой причиной считается гематома, возникающая при патологиях родовой деятельности, нарушениях родового процесса, несоответствия размера головки ребенка тазовым костям, а также при послеродовых травмах головы. Причиной регионального отека у детей также может быть наличие кистозных включений в тканях мозга, формирование абсцесса, патологии развития и т. п.
- Генерализованный отек
Генерализованный отек распространяется на всю площадь головного мозга. Причиной могут быть значительные черепно-мозговые травмы, нейроинфекции, интоксикация, асфиксия в родах, а также затруднение оттока ликвора из тканей мозга вследствие травм спинного канала или нарушений развития.
Симптомы отека головного мозга у детей и диагностика состояния

 Геморрой в 79% случаев убивает пациента
Геморрой в 79% случаев убивает пациентаОтек головного мозга и нарастание внутричерепного давления обуславливают ущемление, сдавливание продолговатого мозга, отвечающего за процессы терморегуляции, дыхания, функционирование сердечно-сосудистой системы. Нарушения работы продолговатого мозга приводят к недостаточности функционирования основных жизнеобеспечивающих систем организма ребенка, что провоцирует спектр симптомов и проявлений различной степени тяжести, от незначительных до летального исхода.
Новорожденный ребенок с проявлениями состояния отека головного мозга может длительно и пронзительно плакать, находиться в возбужденном состоянии, иметь нарушения сна. В зависимости от степени тяжести состояния отмечается набухание, выпячивание кожного покрова над мембраной, закрывающей роднички, частые срыгивания, рвота , гипертермия тела (повышенная температура), конвульсии. Дети постарше реагируют потерей сознания, судорожными явлениями. Симптомы локального отека мозга в начале развития или в невыраженной стадии должны дифференцироваться от проявлений других болезней, нарушений и физиологических состояний, в том числе от проявлений младенческих колик.
Диагностика проводится общими и инструментальными методами. Первичная диагностика, определяющая необходимость углубленного изучения, осуществляется врачом-педиатром или неврологом. В нее входят:
- сбор анамнеза о течении беременности матери, особенностях родоразрешения, наличия наследственных заболеваний у ближайших родственников ребенка;
- общий осмотр ребенка врачом, изучение состояния в динамике;
- неврологическое обследование на наличие с степень развитости безусловных рефлексов;
- оценка поведенческих реакций детей;
- анализ психомоторных функций.
Инструментальные методы обследования проводятся после первичной диагностики по назначению специалиста. Могут применяться такие методики, как ультразвуковое исследование, электроэнцефалография, нейросонография, компьютерная томография и так далее, в зависимости от вида нарушения состояния и возраста ребенка.
Лечение и последствия отека мозга у ребенка

Отек мозга относится к категории состояний, требующих неотложной медицинской помощи. Выявление причины патологического процесса и лечение должны начинаться незамедлительно. Важным базисом эффективной терапии отека является диагностика причины нарушения и ее устранение.
Для снятия симптомов отечности используют несколько групп препаратов. В основном прибегают к помощи осмотических диуретиков (Фуросемида, Маннитола, Лазикса) и препаратов группы глюкокортикостероидов.
При неэффективности медикаментов прибегают к хирургическим методам лечения: шунтированию, формированию дополнительных каналов для оттока жидкости, устранению патологии, кисты, образования, провоцирующих скопление ликвора в мозгу.
В зависимости от выраженности симптомов, локализации отека, времени и эффективности терапии, а также от возраста ребенка последствия состояния могут быть как невыраженными, так и приводить к инвалидизации и потере здоровья.
К незначительным последствиям относят временную возбудимость, раздражительность, астеничность. Ребенок даже после выздоровления может проявлять некоторую неврологическую симптоматику: сухожильные рефлексы, рефлекс Бабинского могут проявляться вне возрастных рамок, может наблюдаться повышенный мышечный тонус, односторонний или двухсторонний, некоторая задержка психомоторного развития, нарушения сна, головные боли, укачивание в машине, острая реакция на духоту, шум, яркий счет, резкие запахи и иные раздражители, частые срыгивания.
Дети отличаются высокой пластичностью тканей, поэтому при незначительных осложнениях отека мозга можно рассчитывать на самостоятельную коррекцию последствий.
К более тяжелым состояниям, вызываемым скоплением жидкости в тканях мозга, относят задержку развития у детей в различных областях генеза, интеллектуальные нарушения, дефицит внимания, гиперактивность.
Ребенок после отека мозга может страдать от детского церебрального паралича, эпилептических приступов. Вследствие повышенного внутричерепного давления и раскрытия родничков может наблюдаться увеличение объема головы, гидроцефалия.
Наиболее тяжелое осложнение — перивентикулярная лейкомаляция, некроз тканей головного мозга, возникающий как следствие внутриутробной или родовой гипоксии. Чаще всего страдают дети, родившиеся ранее положенного срока, из-за несформированной системы мозгового кровообращения.
Отек головного мозга — тяжелое состояние, которое требует срочной консультации и терапии. Ребенок, проявляющий даже незначительные симптомы отечности мозга, нуждается в осмотре врача и диагностике причин. Дети, которые начинают получать лечение на ранних сроках развития патологического процесса, имеют намного больше шансов на полное выздоровление без последствий для психики и физиологии.
Источник
Отек головного мозга — это неспецифическая реакция на воздействие различных повреждающих факторов (травма, гипоксия, интоксикация и др.), выражающаяся в избыточном накоплении жидкости в тканях головного мозга и повышением внутричерепного давления. Являясь по существу защитной реакцией, отек головного мозга, при несвоевременной диагностике и лечении может стать основной причиной, определяющей тяжесть состояния больного и даже летального исхода.
Из этой статьи вы узнаете основные причины и симптомы отека головного мозга у детей, о том как проводится лечение отека головного мозга у детей и какие меры профилактики вы можете проводить чтобы оградить своего ребенка от этого заболевания.
Лечение отека головного мозга у детей
Лечебные мероприятия при поступлении пострадавшего в стационар, заключаются в максимально полном и быстром восстановлении основных жизненно важных функций. Это, прежде всего нормализация артериального давления (АД) и объема циркулирующей крови (ОЦК), показателей внешнего дыхания и газообмена, так как артериальная гипотония, гипоксия, гиперкапния относятся к вторичным повреждающим факторам усугубляющим первичное повреждение головного мозга.
Общие принципы интенсивной терапии больных с отеком головного мозга:
1.
ИВЛ. Считается целесообразным поддерживать РаО2 на уровне 100-120 мм рт.ст. с умеренной гипокапнией (РаСО2 — 25-30 мм рт.ст.), т.е. проводить ИВЛ в режиме умеренной гипервентиляции. Гипервентиляция предотвращает развитие ацидоза, снижает ВЧД и способствует уменьшению внутричерепного объема крови. При необходимости применяют небольшие дозы миорелаксантов, не вызывающих полную релаксацию, чтобы иметь возможность заметить восстановление сознания, появления судорог или очаговые неврологические симптомы.
2.
Осмодиуретики используются с целью стимуляции диуреза за счет повышения осмолярности плазмы, в результате чего жидкость из внутриклеточного и интерстициального пространства переходит в сосудистое русло. С этой целью применяют маннит, сорбит и глицерол. В настоящее время маннит относится к наиболее эффективным и распространенным препаратам в лечении отека мозга. Растворы маннита (10, 15 и 20%) обладают выраженным диуретическим эффектом, нетоксичны, не вступают в метаболические процессы, практически не проникают через ГЭБ и другие клеточные мембраны. Противопоказаниями к назначению маннита являются острый тубулярный некроз, дефицит ОЦК, тяжелая сердечная декомпенсация. Маннит высокоэффективен для кратковременного снижения ВЧД. При избыточном введении могут наблюдаться рецидивирующий отек головного мозга, нарушение водно-электролитного баланса и развитие гиперосмолярного состояния, поэтому требуется постоянный контроль осмотических показателей плазмы крови. Применение маннита требует одновременного контроля и восполнения ОЦК до уровня нормоволемии. При лечении маннитом необходимо придерживаться следующих рекомендаций:
- использовать наименьшие эффективные дозы;
- вводить препарат не чаще чем каждые 6-8 часов;
- поддерживать осмолярность сыворотки ниже 320 м Осм/л.
Суточная доза маннита для детей грудного возраста — 5-15 г, младшего возраста — 15-30 г, старшего возраста — 30-75 г. Диуретический эффект выражен очень хорошо, но зависит от скорости инфузии, поэтому расчетная доза препарата должна быть введена за 10-20 мин. Суточную дозу (0,5-1,5 г сухого вещества/кг) необходимо разделить на 2-3 введения.
Сорбит (40% раствор) обладает относительно непродолжительным действием, диуретический эффект выражен не так сильно, как у маннита. В отличие от маннита сорбит метаболизируется в организме с продукцией энергии эквивалентно глюкозе. Дозы такие же, как у маннита.
Глицерол — трехатомный спирт — повышает осмолярность плазмы и благодаря этому обеспечивает дегидратирующий эффект. Глицерол нетоксичен, не проникает через ГЭБ и в связи с этим не вызывает феномена отдачи. Используется внутривенное введение 10% глицерола в изотоническом растворе натрия хлорида или пероральное (при отсутствии патологии желудочно-кишечного тракта). Начальная доза 0,25 г/кг; остальные рекомендации такие же как у маннита.
После прекращения введения осмодиуретиков часто наблюдается феномен «отдачи» (из-за способности осмодиуретиков проникать в межклеточное пространство мозга и притягивать воду) с повышением ликворного давления выше исходного уровня. В определенной степени предотвратить развитие этого осложнения можно с помощью инфузии альбумина (10-20%) в дозе 5-10 мл/кг/сут.
3.
Салуретики оказывают дегидратирующее действие путем торможения реабсорбции натрия и хлора в канальцах почек. Их преимущество заключается в быстром наступлении действия, а побочными эффектами являются гемоконцентрация, гипокалиемия и гипонатриемия. Используют фуросемид в дозах 1-3 (в тяжелых случаях до 10) мг/кг несколько раз в день для дополнения эффекта маннита. В настоящее время имеются убедительные данные в пользу выраженного синергизма фуросемида и маннита.
4.
Кортикостероиды. Механизм действия до конца не изучен, возможно развитие отека тормозится благодаря мембраностабилизирующему эффекту, а также восстановлению регионарного кровотока в области отека. Лечение следует начинать как можно раньше и продолжать не менее недели. Под влиянием кортикостероидов нормализуется повышенная проницаемость сосудов головного мозга.
Дексаметазон назначается по следующей схеме: начальная доза 2 мг/кг, через 2 часа -1 мг/кг, затем каждые 6 часов в течение суток — 2 мг/кг; далее 1 мг/кг/сут в течение недели. Наиболее эффективен при вазогенном отеке мозга и неэффективен — при цитотоксическом.
5.
Барбитураты уменьшают выраженность отека мозга, подавляют судорожную активность и тем самым повышают шансы на выживание. Нельзя применять их при артериальной гипотензии и не восполненном ОЦК. Побочными эффектами являются гипотермия и артериальная гипотензия вследствие уменьшения общего периферического сопротивления сосудов, предупредить которое можно введением допамина. Уменьшение ВЧД в результате замедления скорости метаболических процессов в мозге находится в прямой зависимости от дозы препарата. Прогрессивное снижение метаболизма отражается на ЭГГ в виде уменьшения амплитуды и частоты биопотенциалов. Таким образом, подбор дозы барбитуратов облегчается в условиях постоянного ЭЭГ — мониторинга. Рекомендуемые начальные дозы — 20-30 мг/кг; поддерживающая терапия — 5-10 мг/кг/сут. Во время внутривенного введения больших доз барбитуратов больные должны находиться под постоянным и тщательным наблюдением. В дальнейшем у ребенка могут наблюдаться симптомы медикаментозной зависимости (синдром «отмены»), выражающиеся перевозбуждением и галлюцинациями. Обычно они сохраняются не более 2-3 дней. Для уменьшения этой симптоматики можно назначить небольшие дозы седативных препаратов (диазепам — 0,2 мг/кг, фенобарбитал — 10 мг/кг).
6.
Гипотермия снижает скорость обменных процессов в мозговой ткани, оказывает защитное действие при ишемии мозга и стабилизирующее действие на ферментные системы и мембраны. Гипотермия не улучшает кровотока и даже может снижать его за счет увеличения вязкости крови. Кроме того, она способствует повышению восприимчивости к бактериальной инфекции.
Для безопасного применения гипотермии необходимо блокировать защитные реакции организма на охлаждение. Поэтому охлаждение необходимо проводить в условиях полной релаксации с применением медикаментозных средств, предупреждающих появление дрожи, развитие гиперметаболизма, сужение сосудов и нарушение сердечного ритма. Этого можно достичь с помощью медленного внутривенного введения нейролептиков, например аминазина в дозе 0,5-1,0 мг/кг.
Для создания гипотермии голову (краниоцеребральная) или тело (общая гипотермия) обкладывают пузырями со льдом, обертывают влажными простынями. Еще более эффективно охлаждение вентиляторами или с помощью специальных аппаратов.
Кроме вышеперечисленной специфической терапии должны проводиться мероприятия, направленные на поддержание адекватной перфузии головного мозга, системной гемодинамики, КОС и водно-электролитного равновесия. Желательно поддерживать рН на уровне 7,3-7,6, а РаО2 на уровне 100-120 мм рт.ст.
В некоторых случаях в комплексной терапии используются препараты, нормализующие тонус сосудов и улучшающие реологические свойства крови (кавинтон, трентал), ингибиторы протеолитических ферментов (контрикал, гордокс), препараты, стабилизирующие клеточные мембраны и ангиопротекторы (дицинон, троксевазин, аскорутин).
Средства лечения отека головного мозга у детей
С целью нормализации метаболических процессов в нейронах головного мозга используются ноотропы — ноотропил, пирацетам, аминалон, церебролизин, пантогам.
Течение и исход во многом зависит от адекватности проводимой инфузионной терапии. Развитие отека головного мозга всегда опасно для жизни больного. Отек или сдавление жизненно важных центров ствола является наиболее частой причиной смертельного исхода. Сдавление ствола мозга чаще встречается у детей старше 2 лет, т.к. в более раннем возрасте есть условия для естественной декомпрессии за счет увеличения емкости субарахноидального пространства, податливости швов и родничков. Одним из возможных исходов отека является развитие постгипоксической энцефалопатии с декортикационным или децеребрационным синдромом. К неблагоприятному прогнозу относится исчезновение спонтанной активности на ЭЭГ. В клинике — тонические судороги типа децеребрационной ригидности, рефлекс орального автоматизма с расширением рефлексогенной зоны, появление угасших по возрасту рефлексов новорожденных.
Большую угрозу представляют специфические инфекционные осложнения — менингит, энцефалит, менинго-энцефалит, которые резко отягощают прогноз.
Симптомы отека головного мозга у детей
Можно выделить несколько групп детей с высокой степенью риска развития ОГМ. Это, прежде всего, дети раннего возраста от 6 месяцев до 2 лет, особенно с неврологической патологией. Эцефалитические реакции и отек мозга также чаще отмечены у детей с аллергической предрасположенностью.
В большинстве случаев бывает крайне сложно дифференцировать клинические признаки отека головного мозга и симптомы основного патологического процесса. Начинающийся отек мозга можно предположить, если есть уверенность, что первичный очаг не прогрессирует, а у больного появляется и нарастает отрицательная неврологическая симптоматика (появление судорожного статуса и на этом фоне угнетение сознания вплоть до коматозного).
Все симптомы отека головного мозга можно разделить на 3 группы:
- симптомы, характерные для повышения внутричерепного давления (ВЧД);
- диффузное нарастание неврологической симптоматики;
- дислокация мозговых структур.
Клиническая картина, обусловленная повышением ВЧД, имеет различные проявления в зависимости от скорости нарастания. Увеличение ВЧД обычно сопровождается следующими симптомами: головная боль, тошнота и/или рвота, сонливость, позже появляются судороги. Обычно впервые появившиеся судороги имеют клонический или тонико-клонический характер; для них характерны сравнительная кратковременность и вполне благоприятный исход. При длительном течении судорог или их частом повторении нарастает тонический компонент и усугубляется бессознательное состояние. Ранним объективным симптомом повышения ВЧД является полнокровие вен и отек дисков зрительного нерва. Одновременно или несколько позже появляются рентгенологические признаки внутричерепной гипертензии: усиление рисунка пальцевых вдавлений, истончение костей свода.
При быстром увеличении ВЧД головная боль носит характер распирающей, рвота не приносит облегчения. Появляются менингеальные симптомы, повышаются сухожильные рефлексы, возникают глазодвигательные расстройства, увеличение окружности головы (до второго года жизни), подвижность костей при пальпации черепа из-за расхождения его швов, у грудных детей — открытие закрывшегося ранее большого родничка, судороги.
Синдром диффузного нарастания неврологической симптоматики отражает постепенное вовлечение в патологический процесс вначале корковых, затем подкорковых и в конечном итоге стволовых структур мозга. При отеке полушарий мозга нарушается сознание, и появляются генерализованные, клонические судороги. Вовлечение подкорковых и глубинных структур сопровождается психомоторным возбуждением, гиперкинезами, появлением хватательных и защитных рефлексов, нарастанием тонической фазы эпилептических пароксизмов.
Дислокация мозговых структур сопровождается развитием признаков вклинения: верхнего — среднего мозга в вырезку мозжечкового намета и нижнего — с ущемлением в большом затылочном отверстии (бульбарный синдром). Основные симптомы поражения среднего мозга: потеря сознания, одностороннее изменение зрачка, мидриаз, страбизм, спастический гемипарез, часто односторонние судороги мышц разгибателей. Острый бульбарный синдром свидетельствует о претерминальном повышении внутричерепного давления, сопровождающемся падением артериального давления, урежением сердечного ритма и снижением температуры тела, гипотонией мышц, арефлексией, двусторонним расширением зрачков без реакции на свет, прерывистым клокочущим дыханием и затем его полной остановкой.
Причины отека головного мозга у детей
Отек мозга встречается при черепно-мозговых травмах (ЧМТ), внутричерепных кровоизлияниях, эмболии мозговых сосудов, опухолях мозга. Кроме того, различные заболевания и патологические состояния, приводящие к церебральной гипоксии, ацидозу, нарушениям мозгового кровотока и ликвородинамики, изменениям коллоидно-осмотического и гидростатического давления и кислотно-основного состояния также могут привести к развитию ОГМ.
Возникновение отека головного мозга
В патогенезе отека головного мозга выделяют 4 основных механизма:
1.
Цитотоксический.
Является следствием воздействия токсинов на клетки мозга, в результате чего наступает расстройство клеточного метаболизма и нарушение транспорта ионов через клеточные мембраны. Процесс выражается в потере клеткой главным образом калия, и замене его натрием из внеклеточного пространства. При гипоксических состояниях пировиноградная кислота восстанавливается до молочной, что вызывает нарушение ферментных систем, ответственных за выведение натрия из клетки — развивается блокада натриевых насосов. Мозговая клетка, содержащая повышенное количество натрия, начинает усиленно накапливать воду. Содержание лактата выше 6-8 ммоль/л в оттекающей от мозга крови свидетельствует об его отеке. Цитотоксическая форма отека всегда генерализована, распространяется на все отделы, включая стволовые, поэтому достаточно быстро (в течение нескольких часов) возможно развитие признаков вклинения. Встречается при отравлениях, интоксикациях, ишемии.
2.
Вазогенный.
Развивается в результате повреждения тканей головного мозга с нарушением гематоэнцефалического (ГЭБ) барьера. В основе данного механизма развития отёка мозга лежат следующие патофизиологические механизмы: повышение проницаемости капилляров; повышение гидростатического давления в капиллярах; накопление жидкости в интерстициальном пространстве. Изменение проницаемости капилляров головного мозга происходит в результате повреждения клеточных мембран эндотелия. Нарушение целостности эндотелия является первичным, из-за непосредственной травмы, или вторичным, вследствие действия биологически активных веществ, таких как брадикинин, гистамин, производные арахидоновой кислоты, гидроксильные радикалы, содержащие свободный кислород. При повреждении стенки сосуда плазма крови вместе с содержащимися в ней электролитами и белками переходит из сосудистого русла в периваскулярные зоны мозга. Плазморрагия, повышая онкотическое давление вне сосуда, способствует повышению гидрофильности мозга. Наиболее часто наблюдается при ЧМТ, внутричерепных кровоизлияниях и т.д.
3.
Гидростатический.
Проявляется при изменении объема мозговой ткани и нарушения соотношения притока и оттока крови. Вследствие затруднения венозного оттока повышается гидростатическое давление на уровне венозного колена сосудистой системы. В большинстве случаев причиной является сдавление крупных венозных стволов развивающейся опухолью.
4.
Осмотический.
Образуется при нарушении существующего в норме небольшого осмотического градиента между осмолярностью ткани мозга (она выше) и осмолярностью крови. Развивается вследствие водной интоксикации ЦНС за счет гиперосмолярности мозговой ткани. Встречается при метаболических энцефалопатиях (почечная и печеночная недостаточность, гипергликемия и др.).
Диагностика отека головного мозга у детей
По степени точности методы диагностики отека головного мозга можно разделить на достоверные и вспомогательные. К достоверным методам относятся: компьютерная томография (КТ), ядерно-магнитно-резонансная (ЯМР) томография и нейросонография у новорожденных и детей до 1 года.
Компьютерная томография отека головного мозга
Наиболее важным методом диагностики является КТ, которая помимо выявления внутричерепных гематом и очагов ушибов позволяет визуализировать локализацию, распространенность и выраженность отека мозга, его дислокацию, а также оценивать эффект лечебных мероприятий при повторных исследованиях. ЯМР-томография дополняет КТ, в частности, в визуализации мелких структурных изменений при диффузном повреждении. ЯМР-томография также позволяет дифференцировать различные виды отека мозга, а, следовательно, правильно строить лечебную тактику.
Вспомогательные методы включают: электроэнцефалографию (ЭЭГ), эхоэнцефалографию (Эхо-ЭГ), нейроофтальмоскопию, церебральную ангиографию, сканирование мозга с помощью радиоактивных изотопов, пневмоэнцефалографию и рентгенологическое исследование.
У больн
