Отек лица при гломерулонефрите
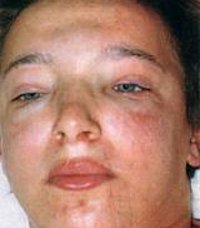
Острый гломерулонефрит — это воспалительное заболевание, связанное с иммунной реакцией организма, которая поражает почечные клубочки. Чаще всего развивается у людей после 40 лет вследствие воздействия инфекции, аллергенов или токсических веществ. Характеризуется резким началом с выраженной симптоматикой, протекает не более 3 недель. Отсутствие адекватной терапии данной болезни приводит к хронизации процесса и развитию почечной недостаточности.
ГломерулонефритПричины
В качестве этиологического фактора выступает бактериальная, вирусная или специфическая инфекция. Однако существуют и неинфекционные формы, связанные с вакцинацией, приемом некоторых препаратов аллергией, интоксикацией, укусом змей или насекомых.
Основной причиной острого гломерулонефрита является бета-гемолитический стрептококк. Он вызывает ангину, фарингит, скарлатину и рожистое воспаление. Иногда воспаление почек развивается после вирусного заболевания, в этом случае человек переносит:
- грипп или парагрипп;
- эпидемический паротит («свинку»);
- ветрянку;
- мононуклеоз;
- гепатит;
- герпес.
Несколько реже нефроны поражаются в результате дифтерии, малярии, воспаления легких, тифа, отравлений и аутоиммунных патологий. Важную роль в появлении заболевания играют провоцирующие факторы (переохлаждение, нарушение структуры нефрона или его незрелость у детей).
Под воздействием причины происходит нарушение иммунного ответа с образованием антител, которые оседают на мембранах клубочков и разрушают их. Повышается проницаемость, увеличивается вероятность образования тромбов.
Активизируется почечная система регуляции давления (ренин-ангиотензиновая), вызывая спазм периферических сосудов и повышение АД. Нарушается процесс абсорбции, происходит задержка натрия и воды. По этой причине развиваются основные синдромы при острой форме гломерулонефрита (мочевой, отечный, гипертензивный).
Причины гломерулонефритаКлассификация
В зависимости от особенности клинической картины выделяются следующие формы острого гломерулонефрита:
- Циклическая. Для нее характерно быстрое начало с выраженными проявлениями и бурное течение.
- Латентная. Встречается редко, но протекает настолько незаметно, что пациент обращается за помощью уже на стадии развития почечной недостаточности.
В зависимости от того, какие отмечаются при ОГН признаки, бывают такие виды заболевания:
- Нефротический. Отличается выраженными отеками, высоким уровнем белка в моче и снижением его концентрации в крови.
- Гипертензивный. Протекает преимущественно с повышением давления.
- Нефритический (самая тяжелая форма). У больного появляются отеки, в моче отмечается микро- или макрогематурия, много белка. Одновременно развивается гипертензия и анемия.
По причине возникновения поражение почек может быть:
- первичным (после воздействия этиологического фактора);
- вторичным;
- идиопатическим (без явной причины).
Симптомы
При таком заболевании, как острый гломерулонефрит, симптомы развиваются через 1-3 недели после стихания основного заболевания. У пациента отмечаются:
- боли в поясничной области;
- повышение температуры;
- постоянное желание пить;
- повышенное отхождение мочи вначале и снижение выделения урины через некоторое время;
- отеки, преимущественно по утрам;
- повышенное давление;
- изменение цвета мочи (розовая, красная, бурая).
Симптомы острой формы гломерулонефрита имеют различную степень выраженности. Основным признаком является почти всегда отек лица и век в утренние часы, с переходом на дистальные части ног вечером. У ряда больных отеки носят скрытый характер, проявляя в увеличении массы тела.
Гипертензия при этом заболевании не достигает высоких цифр, но плохо купируется приемом препаратов. При длительном высоком АД и одновременном выведении большого объема жидкости сгущение крови приводит к развитию сердечной левожелудочковой недостаточности. Часто гипертония сопровождается брадикардией (60 ударов в минуту), и такое состояние может длиться 1-2 недели.
Боль развивается в результате нарушения уродинамики и растяжения капсул почек. Для заболевания характерны симметричные тянущие ощущения в пояснице. Они не зависят от положения тела человека.
Симптомы и диагностика острого гломерулонефритаДиагностика
Для такого поражения почек существуют не только характерные признаки. Поставить диагноз помогают лабораторные и дополнительные исследования. Общий анализ мочи подтверждает наличие малого или большого количества измененных эритроцитов. Плотность урины повышается, в ней присутствуют цилиндры, обнаруживается большое количество белка.
Биохимия крови указывает на уменьшение уровня альбуминов, появление С-реактивного белка. В крови диагностируется высокий уровень холестерина и азотистых соединений. Иммунологические методы указывают на высокий уровень титра антител к инфекции, а также увеличение иммуноглобулинов.
При остром гломерулонефрите диагностика дополнительно включает ультразвуковое исследование, на котором определяются размеры почек, при одновременном снижении эхогенности их тканей. При необходимости назначается биопсия, данное обследование диагноз подтверждает полностью. Оно позволяет увидеть пролиферацию клеток клубочков, большое скопление иммунных тел, отложение антител.
Лечение
Оказание помощи при этом заболевании заключается в приеме лекарственных средств, обеспечении покоя и ограничении упоиребления некоторых продуктов питания. В начальный период следует соблюдать постельный режим, поскольку двигательная активность может привести к увеличению продукции токсичных соединений азота. Лучше всего пациенту первое время пребывать постоянно в постели и не вставать без крайней необходимости.
При остром гломерулонефрите лечение требует соблюдения диеты. По мере прогрессирования болезни происходит нарушение водно-электролитного баланса, потеря белки и других полезных веществ. Правильное питание позволит компенсировать эти нарушения. При выраженных отеках рекомендуется отказаться от соленой пищи и потребления большого количества жидкости.
Важно ввести в рацион как можно больше продуктов с высоким содержанием калия. Можно использовать растительные белки, жиры, сложные углеводы. Жирное мясо и рыбу есть нельзя. Следует исключить копчености, консервы, несвежие и некачественные продукты, фастфуд. Для пополнения белка можно есть нежирный творог и куриные яйца.
Лечение острого гломерулонефрита лекарственными средствами направлено на купирование симптомов и синдромов заболевания. Сгущение крови при потере жидкости может приводит к тромбообразованию. Для разжижения используются дезагреганты и антикоагулянты (Дипиридамол, Гепарин, Тиклопидин).
Для снижения разушительного влияния иммунных комплексов применяются вещества, которые снижают активность извращенного защитного механизма. С этой целью используются глюкокортикоиды (Преднизолон, Дексаметазон) или цитостатики (Хлорамбуцил, Циклоспорин).
С целью купирования высокого давления применяются периферические вазодилататоры (Верапамил, Нитропруссид натрия) или симптоматические средства (Резерпин). Одновременно больному дают диуретики (Фуросемид), которые снижают давление и убирают отеки.
Если доказана связь заболевания с очагом хронической инфекции, то проводится его санация при помощи антибактериальных препаратов широкого спектра. Врач подбирает их после проверки на чувствительность патогенной флоры и с учетом переносимости средств пациентом.
Лечение острого гломерулонефритаПрофилактика
Своевременное лечение острого гломерулонефрита на ранней стадии заканчивается почти всегда полным выздоровлением. После 1-1,5 месяцев пребывания в стационаре при условии отсутствия клинической симптоматики и отклонений в анализах крови и мочи пациент выписывается под наблюдение врача-нефролога.
С целью предупреждения развития заболевания необходимо своевременно лечить инфекционные патологии, проводить санацию очагов. Необходимо проводить закаливание, не переохлаждаться. При наличии аллергических патологий (астмы, ринита, сенной лихорадки, крапивницы) нельзя проводить вакцинацию.
Источник
Среди тяжелых последствий инфекционных заболеваний, которые поражают почки, гломерулонефрит прочно удерживает вторые позиции, а среди причин развития хронической почечной недостаточности является абсолютным лидером. Это заболевание поражает в основном людей до 40 лет, часто от него страдают дети.
Признаки гломерулонефрита обычно вполне отчетливы – особенно такие как утренняя отечность лица или наличие крови в моче, и опытный врач без труда поставит правильный предварительный диагноз. Но если больной имеет стертую форму гломерулонефрита, следует подробнее помнить о различных признаках этого заболевания.
Признаки гломерулонефрита в зависимости от формы заболевания
Суть гломерулонефрита состоит в поражении почечных клубочков, когда иммунный комплексы начинают откладываться на капиллярных стенках, вызывая их воспаление и сужение. Причиной активизации иммунных комплексов обычно становится стрептококковая инфекция, но толчком может стать и какое-то системное заболевание вроде системной красной волчанки или, к примеру, геморрагического васкулита. Из-за поражения капилляров в почечных клубочках нарушается выработка в почках первичной мочи, ухудшается обмен в организме воды, солей, продуктов метаболизма, что приводит в итоге к почечной недостаточности.
Признаки гломерулонефрита проявляются в зависимости от того, на какой стадии находится поражение почечных клубочков и в какой форме протекает заболевание. Принято различать две формы гломерулонефрита:
- Острая форма – проявляется такими группами признаков гломерулонефрита как:
- мочевой,
- гипертонический,
- отечный;
- Хроническая форма – характеризуется такими вариантами течения как:
- повышенное артериальное давление на фоне слабого мочевого синдрома,
- сильная отечность,
- повышенный уровень эритроцитов в моче.
Течение хронической формы возможно латентное, практически без отчетливых признаков гломерулонефрита, либо смешанное, когда сложно выделить преобладающий симптом на фоне общего недомогания.
Признаки гломерулонефрита в острой форме заболевания
Поскольку гломерулонефрит проявляется как осложнение одного из инфекционных заболеваний, вызванных стрептококковой инфекцией, то первые симптомы манифестируют примерно через две недели после начала заболевания. Характерные признаки гломерулонефрита в острой форме – это гематурия, олигурия, отечность и повышение артериального давления.
 Гломерулонефрит обычно начинается бурно, с высокой температуры и озноба, больной жалуется за тошноту, боли в области поясницы, кожа бледнеет, веки отекают. В первые нескольку дней резко уменьшается диурез, в моче обнаруживается кровь – иногда вплоть до окрашивания в темно-коричневый или черный цвет. Очень характерный признак гломерулонефрита – отечность лица по утрам, которая в течение дня постепенно проходит.
Гломерулонефрит обычно начинается бурно, с высокой температуры и озноба, больной жалуется за тошноту, боли в области поясницы, кожа бледнеет, веки отекают. В первые нескольку дней резко уменьшается диурез, в моче обнаруживается кровь – иногда вплоть до окрашивания в темно-коричневый или черный цвет. Очень характерный признак гломерулонефрита – отечность лица по утрам, которая в течение дня постепенно проходит.
При тяжелой форме острого гломерулонефрита развивается артериальная гипертензия, нарушается сердечно-сосудистая деятельность, увеличивается печень.
Признаки гломерулонефрита в хронической форме заболевания
Хроническая форма гломерулонефрита опасна стертыми симптомами, особенно если она не проявляется практически ничем кроме слабо выраженного нефротического синдрома. Врачу следует обращать внимание на такие жалобы пациента как колебания артериального давления, периодические необъяснимые отеки, нарушения в мочеиспускании и изменение цвета мочи.
Как для хронической, так и для острой форм гломерулонефрита характерны рецидивы, которые протекают как повторение острой формы и чаще всего беспокоят в осенне-весеннее межсезонье. При своевременном лечении признаки гломерулонефрита купируются в течение нескольких недель, а выздоровление наступает примерно через 2,5 месяца.
Источник
Острый гломерулонефрит – это заболевание иммуновоспалительного характера, характеризующееся вовлечением структурных единиц почек – нефронов и преимущественным поражением клубочкового аппарата. Патология протекает с развитием экстраренальных синдромов (отечного и гипертонического) и ренальных проявлений (мочевого синдрома). В диагностике применяется исследование мочи (общий анализ, проба Реберга, Зимницкого, Нечипоренко), УЗИ почек, биохимическое и иммунологическое исследование крови, биопсия почечной ткани. Лечение требует соблюдения постельного режима и диеты, назначения стероидных гормонов, гипотензивных, диуретических средств.
Общие сведения
Острый гломерулонефрит развивается преимущественно у детей в возрасте 2-12 лет и взрослых до 40 лет. Мужчины заболевают в 15,2 раза чаще, чем женщины. Пик заболеваемости приходится на влажное и холодное время года. При болезни происходит преимущественное поражение клубочков (почечных телец), кроме этого в патологический процесс вовлекаются канальца и межуточная ткань обеих почек. Поражение почек связано со специфической иммунной реакцией, обусловленной инфекционным или аллергическим процессом.

Острый гломерулонефрит
Причины
В большинстве случаев развитие острого гломерулонефрита сопряжено с перенесенной стрептококковой инфекцией – фарингитом, ангиной, обострением тонзиллита, скарлатиной, рожистым воспалением кожи. Этиологическим агентом в этих случаях, как правило, выступает b-гемолитический стрептококк группы А. О стрептококковой этиологии острого гломерулонефрита свидетельствует определение повышенного титра антител к стрептококковой гиалуронидазе и стрептолизину-О, увеличение ЦИК, содержащих антигены к стрептококку.
Иногда развитию болезни предшествует вирусная инфекция – грипп, эпидемический паротит, ветряная оспа, краснуха, инфекционный мононуклеоз, герпес, гепатит. Реже патология возникает после дифтерии, стафилококковых и пневмококковых пневмоний, малярии, бруцеллеза, инфекционного эндокардита, брюшного и сыпного тифа и других инфекций.
Кроме инфекционно-иммунных острых гломерулонефритов встречаются неинфекционно-иммунные формы заболевания, вызванные введением сывороток и вакцин, индивидуальной непереносимостью пыльцы растений, приемом нефротоксичных лекарственных препаратов, укусом насекомых или змей, алкогольной интоксикацией и др. причинами. Предрасполагающими факторами служат переохлаждение, анатомо-физиологическая незавершенность строения нефронов у детей.
Патогенез
Специалисты в сфере современной урологии придерживаются мнения, что острый гломерулонефрит — это иммунокомплексная патология. После инфекционного или аллергического воздействия происходит изменение реактивности организма, что проявляется образованием антител к чужеродным антигенам. Взаимодействуя с комплементом, иммунные комплексы откладываются на поверхностях базальных мембран капилляров клубочков. Изменяется структура капиллярных стенок, увеличивается проницаемость сосудов, создаются условия для тромбообразования.
Расстройство трофики почечной ткани ведет к тому, что в ишемической почке активизируется функция ренин-ангиотензин-альдостероновой системы, что приводит к спазму периферических сосудов и, как следствие, повышению АД. На этом фоне нарушаются процессы фильтрации и реабсорбции, происходит задержка Na и воды, в моче появляются патологические элементы.
Классификация
По вызывающим поражение причинам различают первичный, идиопатический и вторичный гломерулонефрит. Первичный гломерулонефрит связан с инфекционным, аллергическим или токсическим воздействием на почечную ткань; вторичный – служит проявлением системной патологии (геморрагического васкулита, СКВ и др.); идиопатический гломерулонефрит развивается по неопределенным причинам. В зависимости от этиофакторов гломерулонефриты могут быть инфекционно-иммунными и неинфекционно–иммунными.
В зависимости от объема поражения клубочкового аппарата различают очаговую (поражено <50% клубочков) и диффузную (поражено <50% клубочков) формы болезни. Существует несколько различных морфологических типов — пролиферативный эндокапиллярный, пролиферативный экстаракапилярный, мезангиопролиферативный, мембранозно-пролиферативный, склерозирующий.
По клиническому течению заболевание может развиваться в классической развернутой форме (с гипертензивным, отечным и мочевым синдромами), в бисиндромной форме (сочетание мочевого синдрома с отечным или гипертензивным) или моносиндромной форме (только с мочевым синдромом). В МКБ-10 для обозначения острого диффузного гломерулонефрита используется понятие «острый нефритический синдром».
Симптомы острого гломерулонефрита
Классическая картина включает триаду симптомокомплексов: почечный (ренальный) – мочевой синдром и внепочечные (экстраренальные) – отечный и гипертензивный синдромы. Патология обычно манифестирует спустя 1-2 недели после имевшего место этиологического воздействия (инфекции, аллергической реакции и т. д.).
Появление отеков – наиболее ранний и частый признак острого гломерулонефрита, встречается у 70-90% пациентов, у половины из них отеки бывают значительными. Отеки располагаются преимущественно в области лица: наиболее выражены по утрам и спадают днем, сменяясь отечностью лодыжек и голеней. В дальнейшем отечный синдром может прогрессировать до анасарки, гидроперикарда, гидроторакса, асцита. В некоторых случаях видимые отеки могут отсутствовать, однако ежедневное увеличение массы тела пациента свидетельствует о задержке жидкости в тканях.
Артериальная гипертензия обычно выражена умеренно: у 60-70% пациентов АД не превышает 160/100 мм рт. ст. Однако стойкая длительная гипертензия имеет неблагоприятный прогноз. Для острого гломерулонефрита характерно сочетание артериальной гипертензии с брадикардией менее 60 уд. в мин., которая может держаться на протяжении 1-2 недель. При остро развивающейся гиповолемии возможны явления недостаточности левого желудочка, выражающейся сердечной астмой и отеком легких.
Нередко отмечается развитие церебральных нарушений, обусловленных отеком головного мозга — головной боли, тошноты и рвоты, снижения зрения, «пелены» перед глазами, понижения слуха, психо-моторной возбудимости. Крайним проявлением церебрального синдрома может стать развитие ангиоспастической энцефалопатии – эклампсии (тонико-клонических судорог, потери сознания, набухания шейных вен, цианоза шеи и лица, урежения пульса и т. д.).
Течение патологии может сопровождать болевой синдром различной степени выраженности: боли в пояснице чаще симметричны и обусловлены растяжением почечных капсул и нарушением уродинамики. Мочевой синдроме характеризуется ранним развитием олигурии и даже анурии в сочетании с сильной жаждой. При этом отмечается повышение относительной плотности мочи, появление в моче гиалиновых и зернистых цилиндров, эритроцитов, большого количества белка.
Эритроцитурия может протекать в виде микрогематурии (Er- 5 –50 – 100 в поле зрения) или макрогематурии, при которой моча становится цвета «мясных помоев». Протеинурия и гематурияе в большей степени выражены в первые сутки заболевания. Реже острый гломерулонефрит развивается по типу моносиндромной (мочевой) формы без отеков и при нормальном АД. На фоне болезни может формироваться нефротический синдром.
Диагностика
При диагностике острого гломерулонефрита учитывается наличие типичных клинических синдромов, изменений в моче, биохимическом и иммунологическом анализе крови, данные УЗИ и биопсии почки. Общий анализ мочи характеризуется протеинурией, гематурией, цилиндрурией. Для пробы Зимницкого типично уменьшение количества суточной мочи и повышение ее относительной плотности. Проба Реберга отражает снижение фильтрационной способности почек.
Изменения биохимических показателей крови могут включать гипопротеинемию, диспротеинемию (уменьшение альбуминов и увеличение концентрации глобулинов), появление СРБ, и сиаловых кислот, умеренную гиперхолестеринемию и гиперлипидемию, гиперазотемию. При исследовании коагулограммы определяются сдвиги в свертывающей системе – гиперкоагуляционный синдром. Иммунологические анализы позволяют выявить нарастание титра АСЛ-О, антистрептокиназы, антигиалуронидазы, антидезоксирибонуклеазы В; повышение содержания IgG, IgM, реже IgА; гипокомплементемию СЗ и С4.
УЗИ почек обычно показывает неизмененные размеры органов, уменьшение эхогенности, снижение скорости клубочковой фильтрации. Показаниями к проведению биопсии почки служат необходимость дифференциации острого и хронического гломерулонефрита, быстропрогрессирующее течение заболевания. При острой форме болезни в нефробиоптате определяются признаки клеточной пролиферации, инфильтрация клубочков моноцитами и нейтрофилами, наличие плотных депозитов иммунных комплексов и др. При гипертензивном синдроме необходимо проведение исследования глазного дна и ЭКГ.
Лечение острого гломерулонефрита
Терапия проводится в урологическом стационаре и требует назначения строгого постельного режима, бессолевого диетического питания с ограничением потребления животных белков, жидкости, назначением «сахарных» и разгрузочных дней. Производится строгий учет количества потребляемой жидкости и объема диуреза. Основная терапия заключается в применении стероидных гормонов — преднизолона, дексаметазона курсом до 5-6 недель.
При выраженных отеках и артериальной гипертензии одновременно назначаются диуретические и гипотензивные средства. Антибиотикотерапия проводится при имеющихся признаках инфекции (тонзиллите, пневмонии, эндокардите и др.). При острой почечной недостаточности может потребоваться назначение антикоагулянтов, проведение гемодиализа. Курс стационарного лечения составляет 1-1,5 месяца, после чего пациента выписывают под наблюдение врача-нефролога.
Прогноз и профилактика
В большинстве случаев патология хорошо поддается терапии кортикостероидными гормонами и заканчивается выздоровлением. В 1/3 случаев возможен переход в хроническую форму; смертельные исходы крайне редки. На этапе диспансерного наблюдения пациенту требуется динамическое исследование мочи.
Профилактика развития первичного острого гломерулонефрита и его рецидивов заключается в лечении острых инфекций, санации хронических очагов в носоглотке и полости рта, повышении сопротивляемости организма, недопущении охлаждения и длительного нахождения во влажной среде. Лицам с повышенным аллергическим фоном (крапивницей, бронхиальной астмой, сенной лихорадкой) профилактические вакцинации противопоказаны.
Источник
