Отек легких на догоспитальном этапе
Алгоритм неотложной помощи при кардиогенном
Клиника отека легкого
На догоспитальном этапе
Оказание неотложной помощи при отеке легких
Клинически отек легкого проявляется нарастающей одышкой, переходящей в удушье, кашлем с выделением пенистой, розоватой из-за примеси крови мокроты, тахикардии, падением артериального давления, резким цианозом и бледнстью кожи. Аускультативно над легкими нарастающие мелкопузырчатые и среднепузырчатые влажные хрипы. В тяжелых случаях клокочущие хрипы трахеального происхождения слышны на расстоянии. Дифференцировать отек легких необходимо от выраженной одышки при тромбоэмболии ветвей легочной артерии и реже — от приступа бронхиальной астмы.
По темпу развития различают молниеносный отек легких, острый вариант отека (продолжительность 30 мин-2 ч) и затяжные формы (до суток и более).
1. Общие мероприятия:
— оксигенотерапия,
— гепарин (10000 ЕД внутривенно струйно),
— при пароксизмальной тахиаритмии более 150 уд/мин-ЭИТ,
— по показаниям — пеногашение (спирт этиловый 33% — ингаляция либо 96% 5 мл и 15 мл 40% раствора глюкозы внутривенно), в исключительных случаях — 1-2 мл 96% раствора в трахею.
2. При нормальном артериальном давлении:
— выполнить п.1,
— усадить с опущенными нижними конечностями,
— дать нитроглицерин в таблетках (лучше аэрозоль) по 0,4-0,5 мг под язык повторно через 5 мин или внутривенно капельно в 100 мл изотического раствора натрия хлорида, увеличивать скорость вливания с 25 мкг/мин до эффекта под контролем за артериальным давлением,
— ввести 40-80 мг фуросемида внутривенно,
— ввести до 10 мг диазепама либо вводить морфин по 3 мг внутривенно дробно до наступления эффекта или общей дозы 10 мг.
3. При артериальной гипертензии:
— выполнить п.1,
— усадить больного с опущенными нижними конечностями,
— дать нитроглицерин в таблетках (лучше аэрозоль) 0,4-0,5 мг под язык однократно,
— ввести 40-80 мг фуросемида внутривенно,
— дать нифедипин струйно, либо нитроглицерин внутривенно капельно (п.2), либо натрия нитропруссид в дозе 30 мг в 400 мл изотонического раствора натрия хлорида внутривенно капельно, увеличивать скорость вливания с 0,1 мкг/мин до эффекта под контролем за артериальным давлением либо ввести пентамин до 50 мг внутривенно дробно или капельно,
— ввести внутривенно до 10 мг диазепама либо до 10 мг морфина (п.2).
4. При умеренной (систолическое артериальное давление 90-100 мм рт ст) гипотензии:
— выполнить п.1,
— уложить больного, приподняв изголовье,
— ввести добутамин (250 мг в 250 мл изотонического раствора натрия хлорида), увеличивать скорость вливания с 5 мкг/мин до стабилизации артериального давления на минимально возможном уровне,
— при повышении артериального давления, сопровождающемся нарастающим отеком легких, дополнительно ввести нитроглицерин внутривенно (п.2),
— ввести 40 мг фуросемида внутривенно после стабилизации артериального давления.
5. При выраженной артериальной гипотензии:
— выполнить п.1,
— уложить больного, приподняв изголовье,
— ввести дофамин (200 мг 400 мл изотонического раствора натрия хлорида внутривенно капельно) увеличивать скорость вливания с 5 мкг/мин или 6-10 кап. в мин под контролем АД, постепенно увеличивая скорость введения до 16-20 кап. в мин до стабилизации артериального давления на минимально возможном уровне,
— при невозможности стабилизации артериального давления дополнительно ввести норадреналин (4-8 мг в 400 мл 5-10% раствора глюкозы), увеличивать скорость вливания с 2 мкг/мин до стабилизации артериального давления на минимально возможном уровне,
— если повышение артериального давления сопровождается нарастающим отеком легких, то дополнительно ввести нитроглицерин внутривенно (п.2),
— ввести 40 мг фуросемида внутривенно после стабилизации артериального давления.
Источник
АЛГОРИТМ ОКАЗАНИЯ НЕОТЛОЖНОЙ ПОМОЩИ. ОСТРАЯ ЛЕВОЖЕЛУДОЧКОВАЯ НЕДОСТАТОЧНОСТЬ
Острая левожелудочковая недостаточность (ОЛЖН) проявляется в виде сердечной астмы и отёка лёгких. Сначала жидкость накапливается в интерстициальной ткани лёгкого (в интерстициальных щелях) — сердечная астма. а затем отёчная жидкость пропотевает в альвеолы — отёк лёгкого. Таким образом, сердечная астма и отёк лёгких — две последовательные фазы острой левожелудочковой недостаточности.
Причиной острой левожелудочковой недостаточности может быть заболевания сердца (сердечная ОЛЖН). Она развивается в связи со снижением сократительной способности миокарда левого желудочка при ИБС, митральном стенозе, аритмиях, аортальных пороках сердца, кардиомиопатиях, тяжёлых миокардитах.
Внесердечная острая левожелудочковая недостаточность возникает за счёт перегрузки сердца увеличенным ОЦК и АД при АГ, симптоматических гипертониях, ХПН.
Факторы, провоцирующие приступ: 1. психо-эмоциональное перенапряжение, 2. неадекватные физические нагрузки, 3. перемена погоды 4. геомагнитные возмущения, 5. избыток соли в пище, 6. приём алкоголя, 7. приём кортикостероидов, противовоспалительных нестероидов, половых гормонов, 8. беременность, 9. предменструальный синдром, 10. нарушение уродинамики, 11. обострение любых хронических заболеваний, 12 отмена кардиотоников, b -адреноблокаторов.
Клиника: пароксизм сердечной астмы наступает чаще ночью или днём в положении лёжа. Появляется инспираторная одышка (ЧДД до 30-40 в мин), переходящая в удушье, что заставляет пациента сесть или встать. Лицо бледное, а затем синюшное, покрыто потом, искажено страхом. Приступ сопровождается кашлем с обильной жидкой мокротой. Речь затруднена из-за кашля. Наблюдаются тремор рук и гипергидроз. При аускультации влажные хрипы над всей поверхностью лёгких. Появление клокочущего дыхания и кашля с розовой пенистой мокротой свидетельствует о начале отёка лёгких.
Осложнения: 1. кардиогенный шок, 2. асфиксия.
Дифференциальная диагностика проводится с приступом бронхиальной астмы и другими вариантами бронхообструктивного синдрома.
АЛГОРИТМ ОКАЗАНИЯ НЕОТЛОЖНОЙ ПОМОЩИ
Отек легких, оказание неотложной помощи
Отек легких — тяжелое патологическое состояние, обусловленное пропотеванием плазмы, крови в легочную ткань. приводит к дыхательной недостаточности.
Наблюдается при острой и хронической сердечной недостаточности, пневмонии, коматозных состояниях, опухолях мозга, анафилактическом шоке, отеке Квинке, отравлениях, травмах головы, грудной клетки, внутричерепных кровоизлияниях, чуме и других инфекционных заболеваниях.
Клиника
Одышка, кашель, клокочущие дыхание, выделение пенистой мокроты с кровью, ощущение сжатия и болей в области сердца, беспокойство, возбуждение, бледность кожи, холодный липкий пот, цианоз, аускультативно — обилие влажных хрипов в легких, притупление перкуторного звука.
Неотложная помощь
1. Придать пациенту положение полусидя.
2. Провести отсасывание слизи из верхних дыхательных путей.
3. Провести ингаляцию парами 70% этилового спирта.
4. Наложить жгут на нижние конечности.
5. По назначению врача ввести: 1% раствор лазикса — 4,0 внутривенно или внутримышечно, при отсутствии эффекта повторно через 20 мин, увеличивая дозу, 2,4% раствор эуфиллина — 10 мл внутривенно струйно, 0,05% раствор строфантина — 0,5-1 мл на изотоническом растворе натрия хлорида внутривенно струйно медленно.
6. Преднизолон 60 мг внутривенно.
7. 5% раствор арфонада — 100 мл на 200 мл изотонического раствора внутривенно капельно медленно.
8. 0,25% раствор дроперидола — 2,0 на 20% растворе глюкозы внутривенно струйно.
9. 2,5% раствор смеси аминазина — 0,5 мл, 2,5% раствор пипольфена — 1,0 мл внутривенно струйно в 20 мл 40% раствора глюкозы.
10. 5% раствор аскорбиновой кислоты — 4 мл, 1% раствор никотиновой кислоты — 1 мл.
11. 4% раствор гидрокарбоната натрия — 2 мг/кг внутривенно струйно.
12. 7,5% раствор калия хлорида — 15-20 мл внутривенно капельно.
Отек легких
 Отек легких — избыточное накопление жидкости во внесосудистом пространстве легких, сопровождающееся нарушением газообмена и острой дыхательной недостаточностью.
Отек легких — избыточное накопление жидкости во внесосудистом пространстве легких, сопровождающееся нарушением газообмена и острой дыхательной недостаточностью.
Классификация
Современная классификация отека легких основана на различиях в его патогенезе. Можно выделить два главных типа:
- кардиогенный, или гидростатический
- некардиогенный, или отек из-за повышенной проницаемости альвеолярной мембраны
- смешанные формы отека (чаще неврогенный)
- отек легких, обусловленный другими, более редкими причинами
Причины
Увеличение легочного капиллярного трансмурального давления.
- Левожелудочковая недостаточность, острая или хроническая.
- Инфаркт или ишемия миокарда.
- Тяжелая гипертензия.
- Аортальный стеноз или недостаточность.
- Гипертрофическая кардиомиопатия.
- Миокардит.
- Стеноз митрального клапана или тяжелая митральная регургитация.
- Избыточная инфузионная терапия.
Увеличение проницаемости эндотелия легочных капилляров.
- Инфекция (бактериемия, сепсис).
- Воспаление.
- Диссеминированное внутрисосудистое свертывание.
- Аллергическая реакция.
- Ятрогенное поражение (опиаты, салицилаты, химиотерапия, рентгенконтрастные препараты).
- ОРДС.
Увеличение проницаемости альвеолярного эпителия.
- Ингаляция токсических веществ.
- Аллергическая реакция.
- Аспирация, утопление.
- Сурфактантная недостаточность.
Снижение онкотического давления плазмы.
- Гипоальбуминемия.
- Нефротический синдром.
- Печеночная недостаточность.
Нарушение оттока плазмы.
- Лимфангит.
- После трансплантации легких.
Смешанный механизм.
- Нейрогенный отек легких.
- Высотная болезнь.
- Послеоперационный отек легких.
Знание причины отека легких важно при выборе приоритетных методов лечения. Вопросы клинической физиологии, диагностики и лечения некардиогенного отека легких аналогичны ОРДС.
Клиническая физиология отека легких
Согласно закону Старлинга, движение жидкости из капилляров в интерстиций и обратно зависит от разности гидростатического и онкотического давлений по обе стороны сосудистой стенки, а также от проницаемости самой стенки.
Вначале, когда ВОВЛ увеличивается за счет интерстиция легких, возникает гипоксия без гиперкапнии, легко устраняемая ингаляцией кислорода, так как она связана только с утолщением альвеоло-капиллярной мембраны и нарушением диффузии газов через нее. Если, несмотря на ингаляцию кислорода, гипоксемия сохраняется, значит, это связано с начавшимся альвеолярным шунтированием крови.
В связи с отеком слизистой сужается просвет дыхательных путей, и бронхиолы теряют эластичность, развивается альвеолярный шунт, усиливающий дыхательную недостаточность.
Кроме того, для раскрытия переполненных кровью, отечных легких требуется повышенное мышечное усилие. При этом возрастает работа дыхательных мышц и увеличивается кислородная цена дыхания. Гипоксия усиливается, поэтому еще больше увеличивается проницаемость альвеоло-калиллярной мембраны, и может наступить транссудация жидкости, т.е. отек легких. Катехоламинемия, связанная с гипоксемией, блокирует лимфоотток — жесткость легкого увеличивается еще больше.
У всех больных с декомпенсированной левожелудочковой недостаточностью при функциональном исследовании выявляются признаки обструктивных и рестриктивных нарушений:
- статические объемы легких, включая их общую емкость, снижены;
- объем форсированного выдоха составляет обычно не более половины должной величины;
- резко снижены показатели кривой «поток — объем максимального выдоха».
По мере развития отека легких происходит транссудация плазмы, и тогда главный механизм дыхательной недостаточности — перекрытие дыхательных путей пеной, которая образуется при вспенивании плазмы в атьвеолах. Такое же ценообразование служит основным физиологическим механизмом дыхательной недостаточности и при обычном (некардиогенном) отеке легких, хотя интенсивная терапия при этих дыхательных формах существенно различается.
Неотложная диагностика
Отек легких может обусловливаться различными причинами, но дифференцировать их непросто из-за сходных симптомов.
Симптомы отека легких не специфичны. Чаще всего отмечают выраженную одышку как проявление интерстициального отека, тахипноэ, цианоз, участие вспомогательной мускулатуры вдыхании, т.е. клинические признаки дыхательной недостаточности. На первом этапе отека легких аускультативно выявляют сухие хрипы сужения дыхательных путей на фоне перибронхиального отека. По мере развития отека появляются влажные хрипы, больше выраженные в базальных отделах.
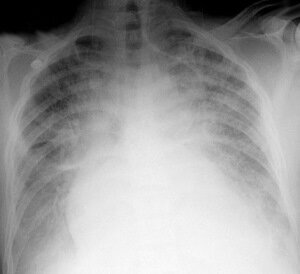
Рентгенографию грудной клетки необходимо проводить всем с отеком легких, она позволяет выявить фазы интерстициального и альвеолярного отека, изменение размеров сердца.
Диагностическая точность рентгенографии грудной клетки при отеке легких ограничена по ряду причин. Во-первых, отек может быть невидим, пока количество жидкости в легких не увеличится на 30%. Во-вторых, многие из рентген-признаков не специфичны, и могут быть характерны для другой легочной патологии. И наконец, нельзя не принимать во внимание технические трудности, включающие дыхательные движения, положение больного, ИВЛ с положительным давлением.
Эхокардиография оценивает функцию миокарда, состояние клапанов, помогая установить причину отека легких. Допплеровское эхокардиографическое исследование позволяет оценить диастолического давление и выявить диастолическую дисфункцию.
Диагностический алгоритм при отеке легких
Приводим диагностический алгоритм ведения больного с отеком легких в условиях неотложной пульмонологии.
I этап — Анамнез, объективный осмотр, лабораторное обследование
II этап — Рентгенография грудной клетки
Если диагноз не ясен
III этап — Трансторакальная или чреспищеводная эхокардиография
Неотложная терапия
Устранение факторов, служащих причиной отека легких, — обязательная составляющая лечебной тактики.
Устранение чувства страха, катехоламинемии с помощью нейролептических средств — важная универсальная мера интенсивной терапии при отеке легких.
Меры интенсивной терапии можно условно разделить на следующие группы:
- пеногашение;
- устранение полнокровия;
- увеличение сердечного выброса;
- стимуляция диуреза;
- респираторная терапия.
Поскольку отек легких — критическое состояние, требующее срочных мер жизнеобеспечения, перечисленные мероприятия приходится выполнять иногда на фоне ИВЛ и оксигенотерапии.
Пеногашение
Если пенообразование в легких и дыхательных путях выражено, пеногашение считают самой неотложной мерой. Самое изученное средство для этой цели — ингаляция паров этилового спирта.
Поскольку этиловый спирт может вызвать бронхиолоспазм, сначала дают кислород, который «пробулькивает» через 96% этиловый спирт и добавляется через катетер во вдыхаемую больным смесь. Если не возникает отрицательной реакции, можно пробовать аэрозольную ингаляцию 30—60% спирта по 2—3 мин с контролем эффективности после каждого сеанса.
Пеногашение может быть достигнуто и внутривенным введением 30—40% этилового спирта (15—30 мл). Алкоголь выделяется в альвеолы и гасит пену.
Устранение полнокровия легких и увеличение сердечного выброса
Для этого необходимо увеличить выброс левого желудочка: нормализовать уровни плазменного и клеточного калия, ликвидировать метаболический ацидоз и уже на этом фоне применять сердечные гликозиды.
Используют морфин, который снижает периферическое сопротивление. При этом меняется конфигурация левого желудочка, что делает его сокращения более эффективными, и перераспределяется объем крови из малого круга кровообращения в большой. Однако этот эффект морфина возникает при значительных дозах, угнетающим дыхание.
В интенсивной терапии особое значение имеет исходный уровень артериального давления. Выбор инотропной поддержки у больных отеком легких напрямую зависит от уровня артериального давления.
Уровень артериального давления служит как показателем эффективности лечения, так и прогностическим признаком. Когда он повышен, эффективность лечения высока, и положительный результат наступает довольно быстро при инфузии нитропруссида натрия и других вазодилататоров. Исходное низкое артериальное давление — неблагоприятный прогностический признак, так как применение у этих больных допамина для поддержания достаточной перфузии тканей может усилить левожелудочковую недостаточность.
Стимуляция диуреза
Используют фуросемид, который способствует снижению ВОВЛ, что скрепляет благоприятный эффект предыдущих мер.
Легкие становятся менее жесткими, для их раскрытия требуются меньшие усилия дыхательных мышц, кислородный гомеостаз улучшается, а значит, уменьшается проницаемость альвеоло-капиллярной мембраны и интерстициальный отек легких.
Респираторная терапия
Первостепенная мера — ингаляция кислорода в сочетании со спонтанной вентиляцией в режиме ПДКВ. Эти режимы увеличивают внутрилегочное давление, снижают полнокровие легких и улучшают их растяжимость. Возрастает площадь газообмена, облегчается эвакуация мокроты, т.е. устраняются главные механизмы дыхательной недостаточности.
При неэффективности режима ПДКВ при спонтанной вентиляции в течение 30—60 мин, следует проводить ИВЛ. Уровень ПДКВ при проведении ИВЛ при отеке легкого должен быть не меньше 8 см водн.ст.
Неотложная помощь — алгоритм
При пенообразовании в легких показано вдыхание паров этилового спирта, и если на них не возникает бронхиолоспазм, проводят кратковременную (2—3 мин) ингаляцию аэрозоля 30—60% этилового спирта.
Для уменьшения полнокровия легких показаны сердечные гликозиды после нормализации кислотно-основного и электролитного состояния, добутамин.
Для понижения периферического сопротивления сосудов — морфин, нитраты под контролем АД.
Режим ПДКВ при спонтанном дыхании — ранняя неинвазивная респираторная поддержка.
При ее недостаточной эффективности — ИВЛ через интубационную трубку в умеренном режиме ПДКВ.
Домашнее производство этилового спирта
Источник
