Отек квинке этиология клиника неотложная помощь

Оглавление темы «Аллергия. Синдром Стивенса-Джонсона. Синдром Лайела. Крапивница. Отек Квинке. Сывороточная болезнь.»: Отек Квинке. Этиология ( причины ) отека Квинке. Патогенез отека Квинке. Клиника ( признаки ) отека Квинке. Неотложная ( первая ) помощь при отеке квинке.Отек Квинке представляет собой остро развивающийся, локализованный отек дермы и подкожной клетчатки. Этиология и патогенез отека Квинке. Повреждение тканей протекает по I типу. Клиника ( признаки ) отека КвинкеМогут наблюдаться локальные отеки губ, век, мошонки, а также слизистых оболочек полости рта (языка, мягкого неба, миндалин), дыхательных путей, желудочно-кишечного тракта, мочеполовой области. Наиболее угрожающим состоянием является развитие отека гортани с нарастающей клиникой острой дыхательной недостаточности. На его возникновение будут указывать охриплость голоса, лающий кашель, прогрессирующее затруднение дыхания. Отек слизистой ЖКТ может симулировать острую абдоминальную патологию, так как проявляется диспепсическими расстройствами, острой болью в животе, усилением перистальтики кишечника, иногда — перитонеальными симптомами. Поражение урогенитального тракта проявляется симптомами острого цистита и может привести к развитию острой задержки мочи. Опасной является локализация отека на лице, так как при этом возможно вовлечение мозговых оболочек, с появлением менингеаль-ных симптомов или лабиринтных систем, что проявляется клиникой синдрома Меньера (головокружение, тошнота, рвота).
Неотложная ( первая ) помощь при отеке квинке1. Гормонотерапия: преднизолон 60—90 мг в/м или в/в; дексазон 8—12 мг в/в; 2. Десенсибилизирующая терапия: супрастин 2% — 2,0 в/м; 3. Мочегонные: лазикс 40—80 мг в/в стуйно в 10—20 мл физиологического раствора; 4. Ингибиторы протеаз: контрикал — 30000 ЕД в/в в 300 мл физиологического раствора, эпсилон-аминокапроновая кислота 5% — 200 мл в/в капельно, затем — по 100 мл через 4 часа или по 4 г per os 4—5 раз в день до полного купирования реакции; 5. Дезинтоксикационная терапия достигается проведением гемо-сорбции, энтеросорбции. Госпитализация в аллергологическое отделение. — Также рекомендуем «Сывороточная болезнь. Этиология ( причины ) сывороточной болезни. Патогенез сывороточной болезни. Клиника ( признаки ) сывороточной болезни. Неотложная ( первая ) помощь при сывороточной болезни.» |
Источник

Отек Квинке — отек области тела, имеющей рыхлую подкожно-жировую клетчатку: нижняя половина лица, веки и шея. Синонимом термина является ангионевротический отек. Достаточно редко, отек Квинке встречается на нижних конечностях.
Патогенез отека Квинке
Механизм отека Квинке схож с другими аллергическими реакциями. Но, здесь более выражен сосудистый компонент.
Как и другие виды аллергии, ангионевротический отек начинается с реакции аллерген-антитело. Но, пока по не понятным причинам, эти антитела в большом количестве находятся на мембранах базофилов, которых очень много именно в клетчатке, окружающей сосуды и нервы нижней половины лица и шей.
В результате этой реакции из базофилов выделяются химически активные вещества — медиаторы аллергии. Они, действуя на нервные стволы и сосуды, приводят к нарушению их работы. Сосуды расширяются, увеличивается проницаемость и плазма начинает проходить в межклеточное пространство, что приводит к отеку. Кроме того, нарушение работы нейронов приводит к парализации нервных стволов и они прекращают свое депрессивное влияние на сосуды. То есть, последние не могут проходить в тонус. Это еще больше усиливает расслабление стенки сосудов.
Клинические проявления отека Квинке
Все начинается с достаточно быстрого (от нескольких минут до 1-2 часов) отека шеи, нижней половины лица. Явление сыпи на отечных участках практически не наблюдается. Кожа над ними не изменена или может быть слегка красной. При сочетании с крапивницей, на остальных участках появляется сыпь.
Внешне, бросается в глаза одутловатость лица (за счет отека его нижней половины и век), сглаженность подбородка и отек шеи в виде «воротника».
Больной жалуется на затруднение дыхания и чувство комка в горле. Это связанно с отеком глубоких тканей шеи и корня языка.
Лечение отека Квинке
К основным препаратам, применяемым при отеке Квинке относят следующие группы препаратов:
- гормональные (преднизолон, дексаметазон, гидрокортизон).
- антигистаминные (димедрол, супрастин, пипольфен, тавегил, лоратадин и др.).
Остальные считаются вспомогательными и используются как дополнительные лекарственные средства.
- кромогликаны (кромонил-натрий).
В редких случаях могут применяться катехоламины (адреналин и эфедрин).
Оказание помощи начинают с первых двух групп: гормоны и антигистаминные препараты. Причем, лучше всего использовать инъекционные формы, так как велика вероятность того, что происходит отекание слизистой желудочно-кишечного тракта. А это снижает всасывание препарата. Но все равно, до приезда «скорой», необходимо принять 1-2 таблетки антигистаминного средства.
Все случаи отека Квинке подлежат госпитализации в стационар из-за опасности развития асфиксии — удушья.
В больнице, больной обычно находиться на общем режиме с противоаллергической диетой. То есть в палате терапевтического отделения. Введение препаратов осуществляется ежедневно на протяжении 3-5 дней. Обычно, гормоны вводят внутривенно при помощи капельницы, а антигистаминные препараты — внутримышечно.
В случае развития такого жизнеугрожающиго осложнения, как асфиксия, показана интубация трахей с одновременным введением миорелаксантов. Введение больного в состояние наркоза, обычно, не требуется. При таком развитие событий, оправданным считается добавление к основным противоаллергическим препаратам, катехоламинов. Весь курс лечения может занимать несколько недель.
Источник
Ангионевротический отек (отек Квинке, гигантская крапивница, трофоневротический отек, ангиоотек) — это быстро развивающийся ограниченный или диффузный отек подкожной жировой клетчатки и слизистых оболочек.
В основе этого состояния лежит аллергическая реакция немедленного типа, при которой происходит выброс в кровь большого количества биологически активных веществ. В результате этого повышается проницаемость сосудистой стенки и развивается отек тканей. Часто ангионевротический отек сочетается с крапивницей, в основе развития которой лежат такие же изменения в организме. Только при крапивнице происходит расширение сосудов в поверхностных слоях кожи.
Наиболее часто отек Квинке располагается на лице, шее и верхней части тела, но в редких случаях могут быть задеты оболочки мозга, внутренние органы и суставы.
!!!Самым опасным является ангионевротический отек гортани!!!
Отек обычно развивается в тех участках гортани, где в подслизистом слое богато представлена рыхлая соединительная ткань, т. е. на язычной поверхности надгортанника, в черпало-надгортанниковых складках, на задней стенке гортани и в подсвязочном пространстве.
Симптомы отека Квинке:
• напряжение области отека;
• затрудненное глотание пищи и жидкости;
• прогрессирующее затрудненное дыхание;
• отек языка;
• частичная потеря голоса;
• ухудшение зрения (при распространении отека в область глаз);
• лицо гиперемированное, затем резко бледнеет.
ВАЖНО! Ангионевротический отек гортани развивается очень быстро, буквально за час отечность может распространиться на все лицо, шею, грудную клетку и руки. Поэтому при первых симптомах или даже подозрении следует незамедлительно вызывать врача или отправляться в больницу самостоятельно.
В течении нескольких часов возможно появление:
• сильной одышки;
• набухания шейных вен;
• потери сознания;
• судорог;
• асфиксии (удушье).
Причины возникновения отека Квинке
Самые распространенные аллергены:
• грибковые аллергены (грибы, споры грибов);
• пыльцевые аллергены (пыльца различных растений);
• пищевые продукты (клубника, морепродукты, яйца);
• бытовые аллергены (пыль);
• животного происхождения (шерсть, перхоть);
• лекарственные препараты (пенициллин и сульфамидные средства, ингибиторы АПФ и нестероидные противовоспалительные медикаменты);
• насекомые и паразиты (укусы, чешуя);
• интенсивное воздействие солнца, воды, жары и холода.
Существует особая форма отека Квинке — наследственная (псевдоаллергическая) — из-за врожденного нарушения системы комплемента.
Наследственный ангионевротический отек развивается под воздействием следующих факторов:
• стресс;
• травма;
• интенсивная физическая нагрузка;
• хирургическое вмешательство или лечение у стоматолога;
• инфекции;
• менструация;
• прием гормональных препаратов;
• беременность.
Отек Квинке: первая помощь (до прибытия скорой помощи)
Первая доврачебная помощь должна оказываться непосредственно на месте возникновения острых симптомов. Отек гортани может оказаться смертельно опасным, медлить нельзя: своевременно оказанная первая помощь может спасти жизнь.
1. Устранить аллерген (при возможности).
2. Вызвать скорую помощь.
3. Обеспечить доступ кислорода, открыв окна и расстегнув тугую одежду.
4. Очистить дыхательные пути.
5. При отеке гортани ввести адреналин 0,3-0,5 мл 0,1% внутримышечно, или внутривенно (для детей 0,01 мг/кг веса, в среднем 0,1-0,3 мл 0,1% раствора).
6. Ввести сосудосуживающие средства в носовую полость, например: «Риностоп» или «Ксилен».
7. Дать любое антигистаминное средство, которое есть (димедрол, дипразин, супрастин).
8. При отсутствии дыхания выполнить искусственное дыхание.
9. До прибытия врача находиться рядом с пострадавшим, подсчитывая пульс и следя за артериальным давлением.
Что делать при отеке гортани?
В случае отека гортани возможно полное закрытие дыхательных путей, при котором медикаментозное лечение не всегда эффективно. В этом случае для спасения жизни необходимо провести интубацию (введение дыхательной трубки в горло) или трахеостомию (введение дыхательной трубки через разрез на шее). Но эти манипуляции могут проводить только специально обученные медики (медики скорой помощи, ЛОР-врачи…).
После госпитализации и стабилизации общего состояния больного необходимо соблюдение гипоаллергенной диеты, исключающей шоколад, орехи, цитрусовые, рыбу, яичный белок. В острый период и последующие несколько дней рекомендуется употреблять в пищу овсяные хлопья, сваренные на воде, белые сухари и воду.
Профилактика ангионевротического отека
Для профилактики отека Квинке необходимо избегать контакта с аллергенами, которые его вызывают, принимать профилактические препараты или отказаться от приема определенных лекарств, провоцирующих реакцию.
Зная основные симптомы ангионевротического отека и умея его вовремя распознать, можно спасти жизнь человеку. Главное, вовремя вызвать врача, а до его приезда попытаться выявить и устранить возможный аллерген.
Источник
Автор статьи — Чуклина Ольга Петровна, врач общей практики, терапевт. Стаж работы с 2003 года.
Отек Квинке или ангионевротический отек – заболевание аллергической этиологии, проявляющееся выраженным отеком слизистых оболочек и подкожно-жировой клетчатки. Чаще отек Квинке появляется в области лица и шеи, на руках, в редких случаях может быть отек внутренних органов.
Возникает отек Квинке чаще у лиц с аллергическими заболеваниями. Ангионевротический отек чаще появляется в детском возрасте, а также у женщин.
Отек Квинке может быть аллергическим и псевдоаллергическим.
Аллергический отек Квинке появляется при контакте с аллергеном. Для развития аллергической реакции организм уже должен быть сенсибилизирован — встреча с аллергеном уже была, и в организме выработались антитела. При повторном попадании этого аллергена в месте контакта вызывается воспаление: появляется расширение мелких сосудов, повышается их проницаемость и вследствие этого возникает отек тканей.
Аллергеном могут быть:
- Пищевые продукты (цитрусовые, шоколад, яйца, рыбные продукты, различные ягоды).
- Лекарственные препараты. Наиболее часто бывает реакция на антибиотики, обезболивающие, вакцины. Реакция может быть вплоть до анафилактического шока, особенно если препарат вводится инъекционно. Редко вызывают анафилактический шок витамины, оральные контрацептивы.
- Цветочная пыльца.
- Укусы различных насекомых.
- Шерсть и продукты жизнедеятельности животных.
- Косметика.
Псевдоаллергический отек является наследственным заболеванием, у больных наблюдается патология системы комплемента. Данная система отвечает за запуск аллергической реакции. В норме реакция запускается только при попадании аллергена в организм. А при патологии системы комплемента активация воспаления происходит и от теплового или химического воздействия, в ответ на стресс.
Иногда выявить точную причину появления отека Квинке невозможно, тогда говорят об идиопатическом развитии отека.
К развитию отека Квинке могут предрасполагать следующие патологии:
- гипотиреоз;
- хронические заболевания желудочно-кишечного тракта;
- аутоиммунные болезни;
- гельминтозы.
Также данные заболевания способствуют развитию рецидивирующего течения.
Заболевание характеризуется резким появлением симптомов. Нарастание клинических проявлений наблюдается в течение нескольких минут.
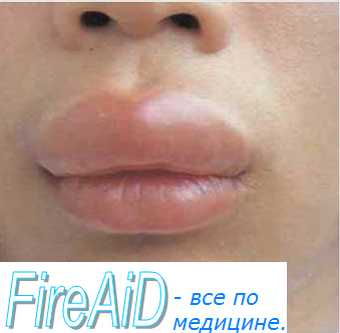
Появляется отек на слизистых оболочках и подкожно-жировой клетчатке. Чаще всего появляются отеки век, губ, щек, языка, мошонки. Больной чувствует напряженность тканей и небольшое жжение.
При распространении отека на голосовые связки, гортань у больного появляется охриплость голоса, дыхание становится шумным, кашель «лающий». Пациент жалуется на то, что ему тяжело дышать. Отек гортани может привести к появлению острой дыхательной недостаточности, если вовремя не оказать медицинскую помощь.
При развитии отека внутренних органов могут появиться боли в животе, если случился отек, например, слизистых кишечника.
Все проявления отека Квинке проходят самостоятельно через несколько часов или несколько суток.
При появлении отека в области лица, на слизистых полости рта необходимо срочно оказать больному первую помощь и вызвать скорую. Это необходимо для предупреждения развития острой дыхательной недостаточности и прогрессирования аллергической реакции.
После появления признаков отека Квинке нужно срочно вызвать скорую медицинскую помощь.
Даже если больному кажется, что симптомы слабо выражены, все равно необходимо обратиться к врачу.
К мероприятиям первой помощи при отеке Квинке относятся:
- устранение воздействие аллергена;
- холод на область отека;
- для выведения аллергена из организма дать больному активированный уголь или полисорб;
- дать под язык любой антигистаминный препарат (супрастин, зиртек, зодак, фенистил, кларотадин);
- при отеке слизистых носовой полости, закапать сосудосуживающие капли (нафтизин, ринонорм).
По приезду бригады скорой помощи больному начнут вводить гормональные препараты – преднизолон или дексаметазон. Препараты вводятся инъекционно.
Также инъекционно вводится супрастин в качестве антигистаминного препарата.
После оказания первой помощи больной госпитализируется в аллергологическое отделение.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечение отека Квинке проводится в аллергологическом отделении.
В первую очередь необходимо установить на что у больного развилась такая реакция.
На время лечения назначается гипоаллергенная диета, с исключением цитрусовых, шоколада, меда, ягод.
Больному назначаются антигистаминные препараты – зиртек, фенистил, цетрин, лоратадин, супрастин. Обычно курс приема 7-10 дней.
На короткое время назначаются гормональные препараты – преднизолон, дексаметазон.
Для выведения аллергена из организма назначают полисорб, энтеросгель, на 3 дня.
Назначаются средства, снижающие проницаемость сосудистой стенки – аскорутин.
Для нормализации деятельности нервной системы назначаются аскорбиновая кислота, кальций.
Неаллергический отек Квинке лечится специальными препаратами, которые назначаются строго врачом.
Если первая помощь и лечение оказаны вовремя и полноценно, то последствий для организма не будет. При несвоевременном оказании помощи может развиться тяжелая аллергическая реакция организма – анафилактический шок. Последствия шока — вплоть до смерти.
При соблюдении мер профилактики рецидивирования процесса никаких отрицательных последствий нет.
Для установления аллергена, больному проводятся аллергологические пробы.
К мерам профилактики относится:
- исключение употребления продуктов, на которые возможна аллергия;
- исключение внешнего воздействия аллергена;
- если аллергия на пыльцу растений, то больному на время цветения назначаются курсы антигистаминных препаратов;
- исключение препаратов и средств, на которые установлена аллергическая реакция;
- своевременное лечение хронических заболеваний.
Важно! Статья написана на основании с Федерального стандарта скорой медицинской помощи при ангионевротическом отеке, крапивнице
Источник
КВИНКЕ ОТЁК (H. I. Quincke, нем. врач-терапевт, 1842—1922; син.: ангионевротический отек, гигантская крапивница) — заболевание, характеризующееся внезапным развитием ограниченного или диффузного отека подкожной жировой клетчатки и слизистых оболочек. Впервые К. о. описан Г. Квинке в 1882 г. К. о. рассматривают как одну из форм крапивницы (см.); болеют взрослые (чаще женщины) и дети. Аллергический К. о. встречается чаще в возрасте после 20 лет, реже болеют дети первых лет жизни и старики; наследственный К. о. обнаруживается уже в раннем детском возрасте.
Этиология
Различают К. о. аллергического и неаллергического генеза. Причиной возникновения аллергического К. о. является ряд аллергенов, но прежде всего пищевых и лекарственных. Известны пищевые продукты, особенно часто вызывающие К. о.: яйцо, коровье молоко, пшеничный хлеб, шоколад, крабы, орехи, томаты, цитрусовые, пряности, ягоды. При аллергии к яйцу повышенная чувствительность может быть только к белку или желтку или одновременно к белку и желтку. У больных, сенсибилизированных к яйцу, употребление его даже в минимальных количествах (в креме, печенье и др.) может вызвать К. о. Описаны случаи острой смерти от К. о. в области гортани вследствие аллергии к яйцу. Нередко аллергия к куриному яйцу сочетается с повышенной чувствительностью к куриному мясу и перу. У детей аллергические проявления в виде экссудативного диатеза, пилороспазма, кишечных колик, рвоты, а затем в виде К. о. могут быть с первых недель употребления коровьего молока. Нередко у одного больного наблюдается/ повышенная чувствительность к нескольким аллергенам, один из которых (напр., пищевой) вызывает К. о., а другой (напр., пыльца растений) — приступ бронхиальной астмы без симптомов К. о. Часто К. о. наблюдается у людей, страдающих хрон, заболеваниями жел.-киш. тракта, печени и поджелудочной железы. В таких случаях вследствие ферментативной недостаточности происходит неполное переваривание съеденных продуктов с образованием вторичных аллергенов, что обусловливает возникновение заболевания. Большую роль в возникновении К. о. играют очаги хрон, инфекции (часто латентные, не беспокоящие больного), вызывая сенсибилизацию к бактериальным аллергенам. Из медикаментозных средств К. о. могут вызвать антибиотики (чаще пенициллин), ацетилсалициловая к-та, производные пиразолона, барбитураты, новокаин, бромиды, инсулин, сыворотки, вакцины. Эти препараты, за исключением сывороток и вакцин, являются гаптенами (см.), легко вступающими в организме в соединение с белками с образованием полноценного антигена. Причиной К. о. могут быть различные дезинфицирующие и моющие средства, предметы косметики, инсектициды, красители. Напр., тяжелый К. о. возникает после окраски ресниц урсолом, после вдыхания распыленного порошка ДДТ и др. Иногда К. о. возникает при физ. нагрузке в связи с аллергией к ряду метаболитов, образующихся при этом в мышцах. К. о. вызывают также ингаляционные аллергены. У больных поллинозами пыльца соответствующих растений в период их цветения вызывает развитие К. о. чаще в сочетании с симптомами поллиноза (см.). Описаны случаи К. о., связанные с инвазиями гельминтами и простейшими. Причиной К. о. могут быть различные запахи (пищевые, духов, одеколона, красок и др.), действие на кожу низких температур (холодовый К. о.), ужаления насекомых (пчел, ос, комаров, клопов).
Неаллергический К. о.— наследственное заболевание. Наследование происходит по доминантному типу. Больные являются гетерозиготными по аллелю, контролирующему синтез ингибиторов С1-эстеразы. Неаллергический К. о. возникает также при воздействии на организм веществ, способствующих освобождению гистамина и других медиаторов аллергических реакций (см.). Известно, что такими свойствами обладают соли желчных к-т, некоторые медикаменты и пищевые продукты. Содержащийся в поджелудочной железе и слизистой оболочке кишечника калликреиноген под влиянием различных факторов переходит в активную форму — калликреин, который вызывает К. о.
Патогенез
Патогенез аллергического и неаллергического К. о. различен. В основе патогенеза аллергического К. о. лежит аллергическая реакция антиген— антитело (см. Антиген-антитело реакция), причем К. о. является клин, проявлением патофизиол, стадии аллергической реакции. Выделяющиеся в результате реакции медиаторы (гистамин, кинины, простагландины) вызывают местное расширение капилляров и вен, что приводит к увеличению их проницаемости и отеку окружающей ткани. В патогенезе приступов неаллергического К. о. иммунол, механизмы повреждения тканей не принимают участия. В сыворотке крови этих больных обнаружено снижение уровня ингибитора C1-эстеразы и калликреина, который представляет собой белок — альфа2-нейраминогликопротеид. Поэтому такие факторы, как травма (бытовая или хирургическая) могут легко активировать систему комплемента или калликреин-кининовую. При активации системы комплемента в результате цепи последовательных реакций образуется Gl-эстераза. Активированная C1-эстераза в отсутствие своего ингибитора расщепляет компоненты комплемента C2 и C4 с образованием кининоподобного пептида, который является медиатором, ответственным за возникновение К. о. В сыворотке крови больных обнаружено снижение уровня факторов C2 и C4 и дефицит ингибитора C1-эстеразы. Снижение уровня факторов C2 и С4 используют для диагностики неаллергического К. о. У таких больных получена резкоположительная реакция на внутрикожное введение калликреина. В патогенезе неаллергического К. о. не исключена роль дефицита и других ингибиторов протеаз (альфа1-антитрипсина, альфа2-макроглобулина и др.).
Патоморфология
Макроскопически при исследовании ткани гортани больных, погибших от асфиксии во время острого отека гортани, отмечается резкий отек слизистой оболочки, распространяющийся на мышцы гортани.
Для микроскопической картины аллергического К. о. характерны изменения, встречающиеся при аллергических реакциях немедленного типа. Отмечается расширение кровеносных и лимфатических капилляров, артериол и венул, явления периваскулярного отека с разрыхлением соединительной ткани и сдавлением сосудов и клеток, находящихся в зоне отека. При разрыве лимфатических капилляров к отечной жидкости примешивается лимфа. Отечная жидкость бедна клеточными элементами: встречаются в небольшом количестве эозинофилы, возможна примесь базофилов. При локализации К. о. в области гортани в отечной слизистой оболочке полости рта, глотки и гортани отмечаются множественные геморрагии. Нередко К. о. в области гортани сочетается с отеком слизистой оболочки носа и всего трахеобронхиального дерева. Неаллергический К. о. отличается от аллергического по клеточному составу отечной жидкости, где в основном обнаруживают нейтрофилы.
Клиническая картина
К. о. встречается в следующих клин, проявлениях: 1) поражение подкожной клетчатки и слизистых оболочек, 2) отек гортани, 3) абдоминальный синдром, 4) неврол, нарушения. Течение К. о. хроническое, с рецидивами, остро возникающими через неопределенное время.

Больная с отеком Квинке в области подкожной клетчатки лица (слева); справа — та же больная до заболевания.
Поражение подкожной жировой клетчатки проявляется внезапным отеком, который длится от нескольких часов до нескольких дней. В области отека больной ощущает небольшое давление. Кожного зуда не бывает, т. к. процесс локализуется преимущественно в подкожном слое и не распространяется на чувствительные окончания кожных нервов. Цвет кожи в очагах поражения бледно-розовый, иногда бледноватый. Излюбленная локализация — губы, лоб, щеки, веки (рис.), дорсальные части стоп, препуциальный мешок, мошонка. Часто К. о. достигает значительного размера, деформируя участок поражения. Внезапно возникнув, отек быстро и бесследно рассасывается, но может и рецидивировать. К. о. возникает на слизистых оболочках полости рта, чаще на языке, причем язык настолько отекает, что не помещается во рту, при этом глотание и речь резко затруднены. Одновременно отекают мягкое небо, глотка, язычок, миндалины. Наблюдаются случаи изолированного К. о. в области миндалин. Иногда создается впечатление катаральной ангины.
Отек гортани встречается в 20— 25% всех острых случаев К. о. и представляет большую опасность для жизни больного; он может возникнуть одновременно с другими симптомами К. о. Заболевание развивается молниеносно. Больной внезапно ощущает затруднение дыхания, в связи с чем становится беспокойным; появляется афония, лицо становится синюшным. Иногда наблюдается кровохарканье вследствие множественных геморрагий в слизистую оболочку полости рта, глотки и гортани. Приступ длится от нескольких минут до получаса. В дальнейшем удушье прекращается, но в течение нек-рого времени сохраняется ощущение помехи при дыхании и легкая охриплость голоса. При осмотре во время приступа отмечается резкая отечность язычка, мягкого неба, миндалин и языка. При ларингоскопии (см.) виден отек слизистой оболочки гортани, к-рая принимает сероватый оттенок. При отеке надгортанника и надгортанных складок гортань рассмотреть не удается. По окончании приступа пораженные ткани принимают прежний вид. В тяжелых случаях отек быстро прогрессирует, удушье нарастает и больной может погибнуть от асфиксии, если не произведена срочная трахеостомия (см.). Отек гортани иногда сочетается с отеком трахеобронхиального дерева, напоминая астматический приступ, и с отеком слизистой оболочки носа (в виде приступа острого аллергического ринита) .
При абдоминальном синдроме отек захватывает пищевод, желудок и кишечник. Отек подкожной клетчатки может при этом отсутствовать, что затрудняет диагностику. Приступ начинается внезапно с резчайших болей в животе и неукротимой рвоты сначала пищей, а затем светлой жидкостью с примесью желчи. В кишечнике выше места локализации отека отмечаются усиленная перистальтика и метеоризм. Иногда вследствие значительного отека просвет кишки полностью закрывается, а питание ее стенок резко нарушается. Больной теряет большое количество жидкости. Приступ заканчивается профузным поносом, иногда с примесью крови вследствие геморрагий в кишечную стенку. В тяжелых случаях при длительном отеке стенки кишки с затруднением кровообращения и нормального прохождения пищи и при отсутствии эффекта от консервативной терапии прибегают к операции.
Неврол, нарушения, связанные с отеком мозговых оболочек, вещества мозга, внутреннего уха, встречаются значительно реже, чем поражения подкожной клетчатки и слизистых оболочек. К. о. в области лица иногда сопровождается эпилептиформными припадками, вызванными отеком соответствующего участка мозга (см. Эпилептиформный синдром), а также зрительными расстройствами вследствие компрессии зрительного нерва отекшим мозговым веществом, транзиторной афазией (см.), гемиплегией (см.), головокружением типа синдрома Меньера в результате отека лабиринтных структур (см. Меньера болезнь).
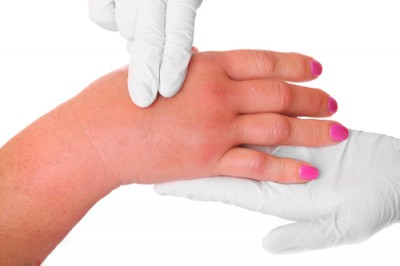
К числу редких проявлений К. о. относят случаи изолированного рецидивирующего отека матки, достигающей размеров шестимесячной беременности, слизистой оболочки мочевого пузыря и всего урогенитального тракта. Описаны случаи К. о. с локализацией в сердце, что клинически выражается приступами пароксизмальной тахикардии. Иногда К. о. поражает суставы с увеличением их размеров и болезненностью при движении (рецидивирующий Гидрартроз).
Как аллергический, так и неаллергический К. о. имеет некоторые клин, особенности. Аллергический К. о. поражает слизистые оболочки полости рта, иногда жел.-киш. тракта и реже гортань; отек лица, гениталий, рук и стоп в некоторых случаях может сопровождаться обычными уртикарными элементами на коже туловища, свойственными крапивнице.
Неаллергический К. о. относительно редкое заболевание с тяжелым течением и высокой летальностью. Отек локализуется в области подкожной жировой клетчатки и слизистых оболочек и редко сопровождается уртикарной сыпью. Нередко встречаются такие формы К. о., как отек гортани и абдоминальный синдром. Наследственный К. о. начинается в раннем возрасте; описаны семьи, члены которых из поколения в поколение страдали К. о.
Диагноз
Диагноз в типичных случаях при локализации отека в подкожной жировой клетчатке не представляет затруднений. Трудности возникают при изолированном отеке кишечника и мозговых оболочек. Абдоминальный синдром при К. о. следует дифференцировать с непроходимостью кишечника (см.) вследствие опухоли, гельминтоза, а также с панкреатитом (см.), аппендицитом (см.). Помогают в диагностике данные аллергол. анамнеза (аллергическая наследственность, аллергические реакции и т. д.), динамического наблюдения за больным, наличие эффекта от применения антигистаминных препаратов, адреналина. Результаты анализа крови не характерны.
Специфическая диагностика аллергического К. о. проводится на основании сопоставления данных аллергол. анамнеза, кожных проб (см.) и некоторых иммунол, реакций. Аллергол. анамнез играет ведущую роль, т. к. результаты кожных проб с различными пищевыми аллергенами или лекарственными препаратами недостоверны, а постановка их (особенно с медикаментами) должна проводиться с большой осторожностью врачом-аллергологом. Если врач после однократного расспроса не смог выявить причину заболевания, то больному рекомендуется вести «пищевой дневник», в к-ром он ежедневно, подробно записывает все продукты, съеденные за день, и свое самочувствие. Ознакомившись с дневником, врач может выявить один или несколько продуктов, являющихся причиной болезни. Применяются также диагностические элиминационные диеты. Для выявления специфического аллергена применяют иммунол. реакции in vitro: лейкоцитарные тесты (см.), базофильный тест (см.).
При К. о., особенно с локализацией в области гортани, применение провокационных проб (см.)— лейкопенического и тромбоцитопенической тестов — категорически противопоказано, т. к. представляет опасность для жизни. Для диагностики наследственного К. о. в сыворотке крови определяют концентрацию компонентов комплемента С2 и С4.
Лечение
При развитии отека в области гортани необходимо проведение срочных мероприятий в следующей последовательности: 1) при первых же симптомах отека больной подлежит срочной госпитализации в ЛОР-отделение; 2) перед госпитализацией делают инъекции подкожно 0,5 мл 0,1% р-ра адреналина и внутривенно 2—3 мл 2,5% р-ра пипольфена (димедрола или супрастина) и 1—2 мл 3% р-ра преднизолона; 3) в отделении больному повторяют инъекции антигистаминных препаратов и преднизолона. При нарастании удушья больному показана срочная трахеотомия. После выхода из состояния асфиксии больной в течение 2 нед. должен получать антигистаминные препараты и глюкокортикоиды. Больной с подозрением на абдоминальный синдром подлежит срочной госпитализации в хирургическое отделение. Положительный эффект подкожных и внутривенных инъекций антигистаминных препаратов позволяет поставить правильный диагноз и избежать операции.
Если выявлен аллерген, вызывающий К. о., необходимо прекращение контакта с ним. В некоторых случаях (кроме отека гортани) проводят специфическую гипосенсибилизацию пищевыми аллергенами (напр., при аллергии к молоку). Ее начинают с введения продукта в очень малых дозах. При гипосенсибилизации коровьим молоком сначала к стакану воды добавляют одну каплю молока. Затем каплю этого р-ра еще раз разводят в столовой ложке воды и с этой дозы начинают лечение, ежедневно прибавляя по одной капле р-ра. Следует провести санацию очагов хрон, инфекции, к-рая нередко является источником сенсибилизации, а также лечение хрон, заболеваний жел.-киш. тракта, печени, желчных путей и поджелудочной железы, при наличии гельминтов — дегельминтизацию. Необходимо проводить лечение по поводу таких сопут?