Отек костного мозга мыщелков большеберцовой кости
Красный костный мозг – особое вещество, представляющее собой субстанцию полужидкой консистенции. Его цвет объясняется большим количеством кровеносных сосудов, пронизывающих так называемую ретикулярную строму, из которой он состоит. Костный мозг является важнейшей частью кроветворной системы человека, отвечающей за процесс гемопоэза – продуцирования новых кровяных клеток взамен погибающих в результате как естественного старения и отмирания, так и от различных заболеваний. Кроме того, он содержит в себе стволовые клетки. Отек костного мозга (ОКМ) – достаточно часто диагностируемая форма патологии этой ткани, входящая в число симптомов многих заболеваний и травм.
Основные причины
Основной причиной развития отека костного мозга являются различные повреждения: ушибы, переломы, вывихи
Бȯльшая часть красного костного мозга находится внутри тазовых костей, ребер, грудины, костей черепа. Также он содержится внутри эпифизов – концевых отделов длинных трубчатых костей верхних и нижних конечностей, на которых расположены суставные головки крупных суставов: плечевого, локтевого, тазобедренного, коленного, голеностопного. Внутренняя часть эпифиза состоит из губчатого вещества, имеющего рыхлую ячеистую структуру с перегородками (трабекулами, балками). Трабекулы и служат вместилищем для костного мозга. Есть красный костный мозг и в полости каналов трубчатых костей – бедренной, большеберцовой и других. Его количество внутри костей, составляющих позвоночный столб, сравнительно невелико.
Первичный отек костного мозга
Патология может возникнуть на фоне любых костно-суставных заболеваний и травм. Основной причиной развития трабекулярного отека костного мозга становятся различные повреждения частей скелетного аппарата:
- Ушибы.
- Переломы.
- Вывихи.
В результате в костях образуются кровоизлияния – гематомы. Из травмированных кровеносных и лимфатических сосудов в костный мозг попадают кровь и лимфа, оказывающие на него давление, из-за чего и возникает отечность костно-мозговой ткани.
Отеки травматической этиологии, называемые первичными, обычно локализуются в кости, но иногда могут распространяться и на близлежащие органы: мышечно-связочный аппарат, сухожилия, синовиальную суставную оболочку.
Вторичный ОКМ
В тех случаях, когда отек костного мозга не носит травматического характера, а спровоцирован специфическими заболеваниями костных тканей, его называют вторичным. Такая форма отека может быть вызвана:
- поражениями костей инфекционной природы – остеомиелитом, туберкулезом. В качестве ответной реакции на инфицирование резко увеличивается выработка экссудата, который вызывает повышенное давление в области кости в целом и костного мозга в частности;
- воспалительными процессами в суставах – остеоартритом, ревматическим артритом;
- нарушением обмена веществ – подагрическим артритом;
- дегенеративно-дистрофическими поражениями суставов – остеоартрозом, ревматоидным артрозом, а также остеохондрозом, спондилолистезом, межпозвонковой грыжей, если речь идет о заболевании, имеющем вертебральную локализацию, то есть об отеке костного мозга в позвоночнике.
Вероятность развития вторичного ОКМ увеличивается у людей, страдающих сахарным диабетом либо хроническими патологиями нефрологической и/или кардиологической природы. Одной из причин скопления и задержки жидкости в организме является замедленное выведение из крови солей натрия, являющееся симптомом почечной и сердечной недостаточности.
Все признанные официальной медициной заболевания включены в список, носящий наименование МКБ-10 – международная классификация болезней десятого пересмотра, где каждое из них имеет индивидуальный буквенно-цифровой код для облегчения ведения записей в медицинской документации. Однако отек костного мозга в этот перечень не вошел, так как представляет собой не самостоятельную нозологическую единицу (заболевание), а симптом упомянутых выше патологий.
Виды отека костного мозга
Инфекционный отек костного мозга возникает вследствие вирусных поражений костной ткани (например туберкулезом )
Классификация разновидностей отеков красного костного мозга проводится по принципу определения их патогенетической и этиологической природы. На этом основании выделяются следующие виды ОКМ:
- Инфекционный – вызванный бактериальными, грибковыми и вирусными поражениями костной ткани, в том числе туберкулезом. В редких случаях в качестве причины отека костного мозга могут выступать гельминтоз и инвазии простейшими.
- Перифокальный отек костного мозга является следствием разрушения костной ткани новообразованиями – как доброкачественного, так и злокачественного характера.
- Реактивный отек костного мозга называется так потому, что становится реакцией на протекающие в организме скрытые либо слабовыраженные воспалительные процессы. В эту группу входят и отеки аллергического характера.
- Травматический, как видно из названия, возникает в результате повреждений костной ткани механическим, химическим и иным путем.
- Причиной асептического отека становятся хронические вялотекущие либо резко выраженные дегенеративно-дистрофические изменения костной ткани.
Кроме того, отеки костного мозга делятся на субхондральные и трабекулярные. Первые развиваются в костной ткани, служащей основой для суставного хряща, при вторых, являющихся наиболее распространенными, жидкость скапливается в перегородках губчатого вещества костей – трабекулах.
Локализация и симптоматика
Как уже упоминалось, отек костного мозга может проявляться практически на любом участке крупных частей скелетного аппарата – тазовых костях, бедренных и коленных суставах, позвоночном столбе. Он имеет как общую, так и специфическую симптоматику, в зависимости от зоны поражения.
Позвоночник
Чем выше расположена зона отека, тем более серьезны его последствия
Отек костного мозга позвоночника приводит к сдавливанию спинномозгового ствола. Это, в свою очередь, характеризуется различными, порой противоположными симптомами – от острой боли при малейшем движении до полной потери чувствительности, ведущей к параличу. Чем выше расположена зона поражения, тем более серьезны последствия отека. В некоторых случаях происходит нарушение функций органов малого таза и кишечника, которое может привести как к невозможности самостоятельного освобождения мочевого пузыря и прямой кишки, так и к неконтролируемому непроизвольному мочеиспусканию и дефекации.
Бедро и колено
В результате отека костного мозга в эпифизах большеберцовой кости, т.е. в области бедренного и коленного суставов, у человека возникают общетравматические симптомы: боль, кровоподтек, ощущение распирания в кости. Нога в месте травмы отекает, ее функциональные возможности нарушаются – она уже не может служить полноценной опорой при ходьбе. Диапазон движений в суставах ограничивается: конечность трудно согнуть/разогнуть, привести или отвести в сторону.
Тазовые кости
При отеке костного мозга в костях таза наблюдается выраженный болевой синдром при ходьбе и сидении, отдающий в одну или обе нижние конечности, гиперемия (покраснение) в области тазобедренного сустава. Хорошо заметно припухание и гипертермия (местное повышение температуры).
Долго не проходящая боль, припухлость, обширные гематомы являются характерными признаками отека костного мозга при травме любой другой части скелета, имеющей в себе достаточно большой объем данной кроветворной субстанции.
Также к общим для всех случаев отека костного мозга симптомам относится изменение данных лабораторного анализа крови. Для него характерны пониженные по сравнению с нормальным уровнем показатели гемоглобина – от 120 до 150 г/л, а также признаки анемии (малокровия). Это объясняется падением функциональных качеств кроветворного органа, который, будучи больным, уже не успевает поставлять организму нужное количество новых клеток крови взамен погибших.
Диагностика

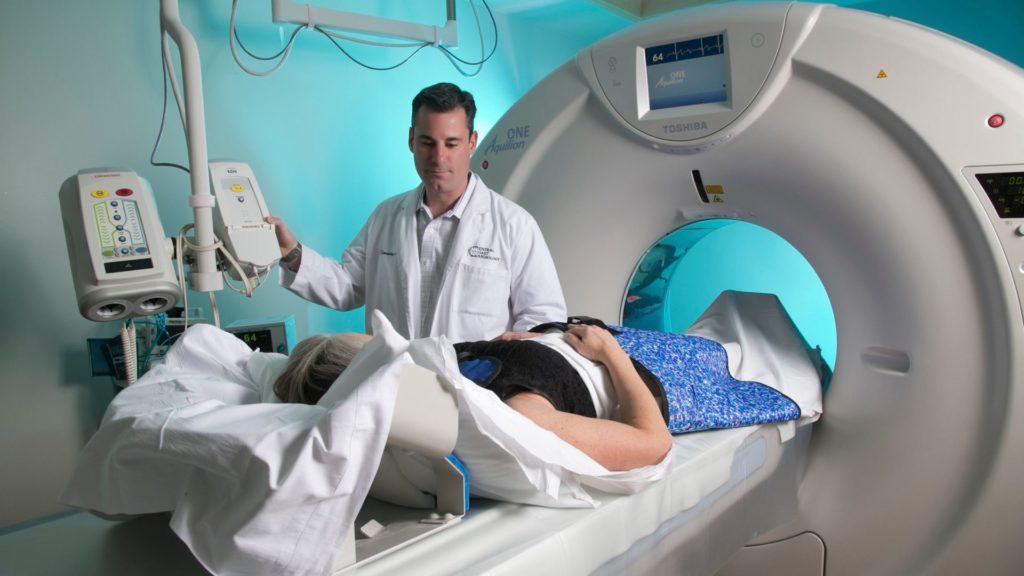
Магнитно-резонансная томография позволит определить точную локализацию очага
При отеках костного мозга бывает необходима консультация врачей сразу нескольких специальностей, в числе которых хирург-травматолог, гематолог, иммунолог, онколог, инфекционист и другие профильные специалисты.
Нередко внешняя симптоматика носит нечеткий, смазанный характер, не позволяющий установить диагноз при визуальном осмотре. В этих случаях используются методы лабораторной и инструментальной диагностики. Больному при подозрении на отек костного мозга назначают:
- рентгенографическое исследование проблемных участков костного аппарата;
- магнитно-резонансную томографию (МРТ), которая позволит определить точную локализацию очагов скопления экссудата;
- мультиспиральную компьютерную томографию (МСКТ). При этом механизм томографа проходит вокруг пациента по спирали, делая снимки сразу в нескольких ракурсах. МСКТ является более современным способом обследования, чем обычная компьютерная томография, и применяется для диагностики позвоночника с целью дифференциации позвоночных грыж и опухолевых новообразований от отека костного мозга этого органа;
- для исключения онкопатологий кости также проводится анализ крови на онкомаркеры;
- с аналогичной целью выполняется биопсия костной ткани и последующая передача ее на гистологическое исследование.
После рассмотрения результатов обследования медики принимают решение о характере терапии, которую следует применить в данном случае. Отсутствие своевременного и грамотного лечения при отеке костного мозга способно привести к самым серьезным осложнениям – от остеомиелита до сепсиса, которые при неблагоприятном стечении обстоятельств могут закончиться даже летальным исходом.
Терапевтические методики
В зависимости от состояния больного и стадии развития патологии применяется консервативное либо оперативное лечение отека костного мозга. На раннем этапе заболевания предпочтение отдается консервативным методам.
Медикаменты
Таблетку глотают целиком, не разжевывая, запивая необходимым количеством воды (обычно назначают по 2-4 таблетки 2-3 раза в сутки)
В состав медикаментозной терапии при отеке костного мозга входят следующие препараты:
- Анальгетики ненаркотического типа – Анальгин, Аспирин, Парацетамол.
- В случае их недостаточной эффективности для снятия острого болевого синдрома врач может выписать рецепт на синтетический опиат Трамадол (Трамал). Прием лекарства должен проходить под контролем врача в течение строго ограниченного периода времени.
- Нестероидные противовоспалительные средства (НПВС) – Нимесулид, Диклофенак, Кеторол.
- Глюкокортикоиды для уменьшения экссудации.
- Витамины группы В, а также комбинированные препараты, в состав которых, помимо витаминов, входят анестетики – Комбилипен.
- Средства, улучшающие циркуляцию крови – Трентал, Актовегин.
При бактериальной этиологии отека костного мозга назначается курс антибиотиков. Если причиной патологии стала туберкулезная инфекция, необходимо использовать в лечении специфические противотуберкулезные средства.
Физиотерапия
После снятия острого воспаления для закрепления результата больной посещает сеансы физиотерапии. Наиболее эффективными в этом случае становятся:
- Магнитотерапия.
- Лечение лазером
- Иглоукалывание.
Эти процедуры способствуют рассасыванию экссудативной жидкости.
Хирургическое лечение
В том случае, если при помощи медикаментозного лечения и физиотерапевтических мероприятий не удается добиться купирования патологического процесса, пациенту рекомендуется хирургическое вмешательство. Своевременно проведенная операция позволяет радикально решить проблему, связанную с отеком костного мозга. В некоторых случаях – например, при ОКМ позвоночника – она является единственной возможностью исправить ситуацию.
Профилактика отеков костного мозга включает предупреждение травматизма, соблюдение умеренной двигательной активности, закаливающие процедуры и полноценное рациональное питание.
Источник
Отек костного мозга: симптомы, лечение
Большинство людей знакомы с кровоподтеками, которые происходят при травме мышц и мягких тканей. Тем не менее, не все знают, что у костей также могут быть гематомы.
Ушибы костной ткани является серьезными и болезненными травмами, которые обычно проходят в течение нескольких месяцев, хотя при ушибах крупных костей это может занять еще больше времени.
Читать еще: Сколько дней болеют межреберной невралгии
Важно избегать постоянного или сильного давления или тяжелого веса на пораженный участок. Если кость или сустав не имеет достаточного отдыха, процесс заживления может замедлиться и может произойти больше повреждений.
Необходимо поддерживать диету, богатую кальцием, витамином D и белком. Курение может задержать заживление кости.
Большинство ушибов костей заживают в течение нескольких месяцев. В редких случаях при отсутствии кровоснабжения может произойти асептический некроз кости. Если кость умирает, то повреждения необратимы.
В то время как ушибы костей не всегда можно предотвратить, сбалансированное питание, регулярные физические упражнения, отказ от курения, ограничение потребления алкоголя и использование защитных приспособлений во время занятия спортом помогут сохранить ваши кости здоровыми.
Список используемой литературы:
- DeAngelis, Joseph P., and Kurt P. Spindler. « Traumatic bone bruises in the athlete’s knee » Sports Health: A Multidisciplinary Approach 2.5 (2010): 398-402.
- Mandalia, V., et al. « Bone bruising of the knee » Clinical radiology 60.6 (2005): 627-636.
- Mandalia, V., and J. H. L. Henson. « Traumatic bone bruising—A review article » European journal of radiology 67.1 (2008): 54-61.
- Patel, Sonika A., et al. « Prevalence and location of bone bruises associated with anterior cruciate ligament injury and implications for mechanism of injury: a systematic review » Sports Medicine 44.2 (2014): 281-293.
- Wilson, A. J., et al. « Transient osteoporosis: transient bone marrow edema? » Radiology 167.3 (1988): 757-760.
Понравилась новость? Читайте нас в Facebook
Причины, симптомы и терапия трабекулярного отека латерального мыщелка бедренной кости
Трабекулярный отек латерального мыщелка бедренной кости – опасный процесс для конечности. К чему приведет такая патология, если ее не лечить, и можно ли избежать заболевания? Какие симптомы позволяют заподозрить неладное?
Специфика трабекулярного отека
Для того, чтобы понять, что собой представляет трабекулярный отек, необходимо разобраться в том, что такое «трабекулы». Это своеобразные перегородки, составляющие внутреннюю опору тканей органа, каркас для него. В случае с мыщелком, окончанием кости трабекулы участвуют в структуре костной губчатой ткани, укрепляют ее. Между этими перегородками находится красный костный мозг и другие составляющие костной ткани. Латеральный мыщелок находится на наружной стороне окончания бедренной кости.
Трабекулярный отек костного мозга – это поражение тех самых перегородок, нарушение общей структуры ткани в результате различных травм и патологий. Бывает трех типов:
- Вазогенный. Причина – нарушение васкуляризации костной ткани, чаще всего из-за травматизации.
- Интерстициальный. Увеличение межклеточного вещества за счет жидкости и белка из-за воспалительного процесса в суставе, например, из-за артрита или бурсита.
- Цитотоксический. Отекают клетки костной ткани из-за развития какой-либо патологии, возможен при онкологическом заболевании.
Каждый последующий тип – результат прогресса предыдущего. Кроме такой классификации специалисты для постановки наиболее точного диагноза используют еще одну:
- Реактивный. То есть отек – это реакция на какую-либо проблему (оперативное вмешательство, установка импланта, инфекционное заболевание). Протекает остро и быстро, возможно выявление гноя в костном мозге.
- Асептический. В костном мозге отсутствует гной, экссудат – серозное вещество. Может наступить в результате несильных травм без кровоизлияния в суставную сумку. Чаще всего поражает коленный и тазобедренный суставы.
- Контузионный. Развивается в результате сильной травмы, характеризуется заклиниваем в суставе.
- Перифокальный. Глиальные клетки начинают вырабатывать увеличенное количество жидкости, которая может послужить благоприятной средой для развития онкологии.
При таких нарушениях, поскольку объемы жидкости резко увеличены, изменяется строение костной ткани мыщелка и замедляется или прекращается ее питание. Начинается компрессия, и патология стремительно распространяется по всей бедренной кости.
Для справки! Отек костного мозга тазобедренного сустава встречается в разы чаще такой же проблемы в любом другом подвижном костном сочленении.
Почему появляется отек?
Причины появления трабекулярного отека специалисты разделяют на первичные и вторичные. Если говорить о первичных факторах риска, то это могут быть воспалительные процессы и нарушения целостности элементов сочленения:
- ушибы;
- переломы мыщелков, закрытые или открытые;
- разрыв связок;
- синовиты, бурситы;
- оперативное вмешательство.
Если говорить о вторичных проблемах, то к ним относят любое дегенеративное заболевание хрящевой и костной ткани. Наиболее распространенная болезнь, при которой трабекулярный отек развивается быстро – остеомиелит. При такой патологии табекулары могут вовсе некрозировать.
Важно! В зависимости от вида патологии процесс отека может протекать остро, с появлением гнойного содержимого, а может действовать постепенно.
Что может почувствовать человек?
Отек латерального мыщелка бедренной кости встречается чаще, чем отек медиального мыщелка, но симптомы будут практически одинаковыми. Человек может заподозрить заболевание по следующим признакам:
- болевые ощущения;
- увеличение сустава за счет отечности;
- покраснение;
- нарушение опоры;
- затруднение движений;
- чувство распирания кости.
Иногда пациенты, когда описывают свои ощущения врачу, говорят о том, что колено как будто чешется изнутри. Если происходит дальнейшее поражение бедренной кости, происходит ее деформация – мыщелок полностью сжимается, стирается, конечность выворачивается наружу, срастаясь в коленном суставе.
Важно! Иногда, если проблема запущенная, человек может заметить наросты на верхней части колена, связано это с окостенением хрящевой ткани.
Диагностика
Лечение не начинают без тщательного обследования мыщелков и оценки состояния всей кости. В первую очередь важно определить источник проблем, и обычно пациент сам может указать на травму или инфекционную болезнь.
Главная диагностическая методика для выявления патологии костной ткани – рентген, кроме этого для оценки полной картины состояния здоровья могут понадобиться такие исследования:
- МРТ;
- пункция суставной жидкости и костного мозга;
- денситометрия под контролем УЗИ;
- сцинтиграфия;
- общие анализы крови, мочи.
Для выявления реактивного течения патологии проводят скрининг исследование всего тела. Лабораторные тесты назначаются при подозрении на инфекцию, а также в случае гнойного отека трабекул.
Как лечить?
Главная цель терапии – это уменьшение острых симптомов трабекулярного отека посредством устранения его причины. Обычно применяют лечение медикаментами, но в тяжелых случаях прибегают к оперативному вмешательству по устранению пораженного участка мыщелка или для удаления наростов.
Медикаменты
В первую очередь необходимо восстановить кровообращение в кости, поэтому чаще используют стероидные и нестероидные медикаменты для снятия отечности и воспаления, а также ангиопротекторы, которые возобновляют нормальный кровоток. Из противовоспалительных препаратов применяют:
Препараты выбирают в зависимости от сопутствующих заболеваний и возраста пациента. Преимущественно назначаются инъекционные формы лекарств, однако могут применяться и таблетки.
В качестве препаратов для улучшения микроциркуляции применяют:
Кроме Никотиновой кислоты необходимо принимать и другие витамины, и полезные вещества для восстановления общего состояния здоровья.
Важно! Самолечение патологии должно быть полностью исключено, поскольку времени на устранение проблем может быть мало.
Оперативное вмешательство
Хирургическое лечение назначают в сложных ситуациях, когда сложно подобрать медикаментозную терапию, или она оказалась бессильной. Применяют артроскопию, благодаря которой можно удалить наиболее обширные очаги проблемы с наименьшим рассечением окружающих тканей. В некоторых случаях применяют хондропластику, когда мыщелки сильно истончены или сдавлены.
Какой прогноз?
Трабекулярный отек – лишь симптом серьезной патологии, однако его развитие может привести человека к инвалидности. Оперативное вмешательство дает быстрый и наиболее эффективный результат, чем медикаменты, но реабилитационный период будет долгим.
Кроме того, следует помнить, что при медикаментозном лечении устранить можно только симптомы, восстановлению структура костной ткани не подлежит, поэтому деятельность после такого лечения может быть существенно ограничена.
Мы будем очень благодарны, если вы оцените ее и поделитесь в социальных сетях
Трабекулярный отек
Трабекулярный отек – это острый, патологически сложный процесс, характеризующийся изменением структуры костной ткани (трабекул костного мозга), возникающий при сильном воспалении, переломе, вывихе и травмах костей любого отдела скелета. Проще говоря, это разрушение костной ткани суставов. Такое явление может, например, проявляться при артрите и остеопорозе колена, а также диспластических процессах в позвоночном отделе скелета.
Зачастую отечность локализуется в тазобедренной кости, коленном суставе (большеберцовая или бедренная кости), позвоночнике (спинной мозг) и других костях (череп, шейный отдел). Сегодня существует система по лечению отеков любой сложности и чтобы снизить риск осложнений необходимо пройти обследование, в том числе МРТ и МКТ костной ткани.
Причины
Трабекулярный отек возникает чаще у лиц, склонных к постоянному травматизму, например, спортсмены, те, кто ведет активный образ жизни, а также людей пожилого возраста, у которых отек выражается после получения травмы или при хронической патологии суставов.
Врачи выделяют такие факторы развития заболевания:
- Отек проявляется вследствие переломов, операций, воспалений и нарушений целостности капилляров костной ткани.
- Скапливание внутренней жидкости кости, а также волокнами коллагена (в месте повреждения возникает опухоль различной степени).
- Раздуваются клетки костной ткани (остеобласты, остеоциты, остеокласты). Это более серьезное нарушение, чем скапливание жидкости в альвеолах (пневмония).
Остановка движения и скапливание костной жидкости в трабекулах может говорить об ушибе или растяжении, например, связок или позвонков. Его можно наблюдать у пациентов с артритом колена и остеохондрозом позвоночника. В связи с этим лишняя жидкость внутри костного мозга приводит к нарушению кроветворных процессов
Трабекулярный отек происходит чаще всего при патологиях, которые локализуются в самом центре поражения костного мозга или вблизи него. Это заболевание развивается из-за нарушения состава и целостности хряща (сухожилий, связок).
Костный мозг колена
Трабекулярный отек костного мозга колена
Повреждения и травмы колена чаще всего случаются у спортивных и активных людей, а также лиц пожилого возраста вследствие спортивных травм, нагрузок, неудачных приземления с высоты. Последствия такого рода повреждений чаще поверхностные (переломы, ушибы, вывихи), но нередко травма коленного сустава может быть с внутрикостным разрушением (костного мозга).
Симптомы трабекулярного отека коленного сустава: постоянная ноющая боль внутри кости, либо синдром «чешущейся» кости, опухание в области повреждения, боль при пальпации воспаленного участка.
Последствия длительного отека:
- Ограничение объема движения коленного сустава (скованность);
- Хромота и неустойчивость при перемещении;
- Уменьшение образования новых клеток крови и иммунной системы, а также образование хрящей и сухожилий;
- Снижение длины бедра и берцовой кости;
- Угнетение иммунитета и его функций.
Терапия отека колена включает как медикаментозное, так и оперативное лечение, в зависимости от степени проявления симптомов повреждения костной ткани.
Спинной мозг
Трабекулярный отек спинного мозга на рентгене
Отек спинного отдела может возникнуть вследствие новых или застарелых травм и заболеваний позвоночника, опухолей, нарушений кровообращения. Подразделяют локальный и общий отек. Первый наблюдается, например, при точечной травме или вывихе позвоночника или позвонков, поэтому возникает опухоль (или покраснение) только в том месте, где произошло повреждение.
Общий отек спинного мозга возникает у пациентов с тяжелыми формами заболеваний (остеохондроз, спондилез, дисплатические процессы), а также бытовых травм (падение с высоты, поднятие тяжестей, ДТП), при которых чаще возникает отек всего спинного отдела.
Поражение костного мозга позвоночника может проявляться по-разному, в зависимости от поврежденного участка: шейный отдел – нарушаются функции рук и ног, грудной отдел – туловище и нижние конечности, поясничный – нарушение функций нижней части туловища.
- Уменьшается чувствительность конечностей (отнимаются ноги, руки);
- Быстрая утомляемость, головокружение, тошнота;
- Острая боль при ходьбе в области потрясения;
- Снижение опорожнения мочи, прямой кишки (запоры, недержание).
- Спазм капилляров и сосудов.
Лечение
Основным методом лечения отека является медикаментозная терапия, но иногда требуется хирургическое вмешательство, когда необходимо устранить опухолевые процессы и даже дисплазии.
Медикаментозное (консервативное) лечение в первую очередь необходимо для уменьшения болевого синдрома, нормализации кровообращения и метаболических процессов, восстановления структуры костной ткани. Также по назначению врача требуется прохождение процедур лечебной физкультуры. Средний срок восстановления при таком лечении занимает от 6 до 12 месяцев.
Уменьшить болевой синдром возможно с помощью нестероидных противовоспалительных средств: Диклофенак, Ибупрофен. Улучшить кровообращение поможет: Трентал, Никотинад, Актовегин, а повысить метаболизм можно с помощью комплекса витаминов группы B. Эти виды лекарственных средств выпускаются в форме мазей, таблеток и инъекций.
Хирургическое лечение назначается только опытным специалистом и после прохождения полного обследования, когда консервативное лечение не дало результата.
Методы хирургического лечения:
- Артроскопия – выполняется с помощью артроскопа, с целью диагностики и лечения повреждений в труднодоступных участках, что позволяет снизить повреждения и кровопотери в процессе операции.
- Хондропластика – операция по восстановлению дефектов костной ткани, с возможностью полной замены хрящей.
Сроки восстановления после операций варьируются от полугода до нескольких лет, но эффективность оперативного метода больше, чем консервативного.
Отек костного мозга из простой опухоли может перерасти в хроническое состояние, поэтому ранняя диагностика и лечение позволит пациенту избежать серьёзных заболеваний и даже инвалидности. Нежелательно откладывать лечение данной патологии, чтобы не лишать себя полноценной жизни.
Источник
