Отек корешка спинномозгового нерва

Корешковый синдром — симптомокомплекс, формирующийся в результате различных по своей этиологии поражений спинального корешка и проявляющийся симптомами раздражения (боль, мышечное напряжение, анталгическая поза, парестезии) и выпадения (парезы, снижение чувствительности, мышечные гипотрофии, гипорефлексия, трофические расстройства). Диагностируется корешковый синдром клинически, его причина устанавливается по результатам рентгенографии, КТ или МРТ позвоночника. Лечение чаще консервативное, по показаниям проводится хирургическое устранение фактора компрессии корешка.
Общие сведения
Корешковый синдром — распространенный вертеброгенный симптомокомплекс, имеющий вариабельную этиологию. Ранее в отношении корешкового синдрома использовался термин «радикулит» — воспаление корешка. Однако он не совсем соответствует действительности. Последние исследования показали, что воспалительный процесс в корешке зачастую отсутствует, имеют место рефлекторные и компрессионные механизмы его поражения. В связи с этим в клинической практике стал употребляться термин «радикулопатия» — поражение корешка. Наиболее часто корешковый синдром наблюдается в пояснично-крестцовом отделе позвоночного столба и связан с поражением 5-го поясничного (L5) и 1-го крестцового (S1) позвонков. Реже встречается шейная радикулопатия, еще реже — грудная. Пик заболеваемости приходится на среднюю возрастную категорию — от 40 до 60 лет. Задачами современной неврологии и вертебрологии является своевременное выявление и устранение фактора, вызывающего компрессию корешка, поскольку длительное сдавление влечет за собой дегенеративные процессы в корешке с развитием стойкой инвалидизирующей неврологической дисфункции.
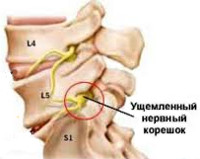
Корешковый синдром
Причины
С двух сторон от позвоночного столба человека отходит 31 пара спинномозговых нервов, которые берут свое начало в спинальных корешках. Каждый спинальный (спинномозговой) корешок образован выходящими из спинного мозга задней (сенсорной) и передней (моторной) ветвью. Из позвоночного канала он выходит через межпозвоночное отверстие. Это наиболее узкое место, где чаще всего и происходит сдавление корешка. Корешковый синдром может быть обусловлен, как первичной механической компрессией самого корешка, так и его вторичным сдавлением вследствие отека, развивающегося в результате компрессии корешковых вен. Сдавление корешковых сосудов и расстройство микроциркуляции, возникающее при отеке в свою очередь становятся дополнительными факторами поражения корешка.
Наиболее распространенной причиной, провоцирующей корешковый синдром, выступает остеохондроз позвоночника. Снижение высоты межпозвоночного диска влечет за собой уменьшение диаметра межпозвоночных отверстий и создает предпосылки для ущемления проходящих через них корешков. Кроме того, фактором компрессии может являться формирующаяся как осложнение остеохондроза межпозвоночная грыжа. Корешковый синдром возможен при компрессии корешка образующимися при спондилезе остеофитами или измененными вследствие спондилоартроза частями дугоотростчатого сустава.
Травматическое повреждение спинального корешка может наблюдаться при спондилолистезе, травмах позвоночника, подвывихе позвонка. Воспалительное поражение корешка возможно при сифилисе, туберкулезе, спинальном менингите, остеомиелите позвоночника. Корешковый синдром неопластического генеза встречается при опухолях спинного мозга, невриноме спинномозгового корешка, опухолях позвонков. Нестабильность позвоночника, влекущая за собой смещение позвонков, также может выступать причиной корешкового синдрома. Способствующими развитию радикулопатии факторами выступают:
- чрезмерные нагрузки на позвоночник,
- гормональные сбои,
- ожирение,
- гиподинамия,
- аномалии развития позвоночника,
- переохлаждение.
Симптомы
Клиника корешкового синдрома складывается из различных сочетаний симптомов раздражения спинального корешка и выпадения его функций. Выраженность признаков раздражения и выпадения определяется степенью сдавления корешка, индивидуальными особенностями расположения, формы и толщины спинальных корешков, межкорешковыми связями.
Симптомы раздражения включают болевой синдром, двигательные нарушения по типу крампи или фасцикулярных мышечных подергиваний, сенсорные расстройства с виде ощущения покалывания или ползания мурашек (парестезии), локального чувства жара/холода (дизестезии). Отличительными особенностями корешковой боли является ее жгучий, пекучий и стреляющий характер; появление только в зоне, иннервируемой соответствующим корешком; распространение от центра к периферии (от позвоночника к дистальным отделам руки или ноги); усиление при перенапряжении, резком движении, смехе, кашле, чихании. Болевой синдром обуславливает рефлекторное тоническое напряжение мышц и связок в области поражения, которое способствует усилению боли. Для уменьшения последней пациенты принимают щадящее положение, ограничивают движения в пораженном отделе позвоночника. Мышечно-тонические изменения более выражены на стороне пораженного корешка, что может привести к перекосу туловища, в шейном отделе — к формированию кривошеи, с последующим искривлением позвоночника.
Симптомы выпадения появляются при далеко зашедшем поражении корешка. Они проявляются слабостью иннервируемых корешком мышц (парезом), снижением соответствующих сухожильных рефлексов (гипорефлексией), уменьшением чувствительности в зоне иннервации корешка (гипестезией). Участок кожи, за чувствительность которого отвечает один корешок, называется дерматом. Он получает иннервацию не только от основного корешка, но и частично от выше- и ниже- лежащего. Поэтому даже при значительной компрессии одного корешка наблюдается лишь гипестезия, тогда как при полирадикулопатии с патологией нескольких рядом распложенных корешков отмечается полная анестезия. Со временем в иннервируемой пораженным корешком области развиваются трофические нарушения, приводящие к мышечной гипотрофии, истончению, повышенной ранимости и плохой заживляемости кожи.
Симптомы поражения отдельных корешков
Корешок С1. Боль локализуется в затылке, зачастую на фоне боли появляется головокружение, возможна тошнота. Голова находится в положении наклона в пораженную сторону. Отмечается напряжение подзатылочных мышц и их пальпаторная болезненность.
Корешок С2. Боль в затылочной и теменной области на стороне поражения. Ограничены повороты и наклоны головой. Наблюдается гипестезия кожи затылка.
Корешок С3. Боль охватывает затылок, латеральную поверхность шеи, область сосцевидного отростка, иррадиирует в язык, орбиту, лоб. В этих же зонах локализуются парестезии и наблюдается гипестезия. Корешковый синдром включает затруднения наклонов и разгибания головы, болезненность паравертебральных точек и точки над остистым отростком С3.
Корешок С4. Боль в надплечье с переходом на переднюю поверхность груди, доходящая до 4-го ребра. Распространяется по задне-латеральной поверхности шеи до ее средней 1/3. Рефлекторная передача патологической импульсации на диафрагмальный нерв может привести к появлению икоты, расстройству фонации.
Корешок С5. Корешковый синдром этой локализации проявляется болью в надплечье и по латеральной поверхности плеча, где также наблюдаются сенсорные расстройства. Нарушено отведение плеча, отмечается гипотрофия дельтовидной мышцы, понижен рефлекс с бицепса.
Корешок С6. Боль от шеи распространяется через область бицепса на наружную поверхность предплечья и доходит до большого пальца. Выявляется гипестезия последнего и наружной поверхности нижней 1/3 предплечья. Наблюдается парез бицепса, плечевой мышцы, супинаторов и пронаторов предплечья. Снижен рефлекс с запястья.
Корешок С7. Боль идет от шеи по задней поверхности плеча и предплечья, достигает среднего пальца кисти. Ввиду того, что корешок С7 иннервирует надкостницу, данный корешковый синдром отличается глубинным характером боли. Снижение мышечной силы отмечается в трицепсе, большой грудной и широчайшей мышце, флексорах и экстензорах запястья. Понижен трицепс-рефлекс.
Корешок С8. Корешковый синдром на этом уровне встречается достаточно редко. Боль, гипестезия и парестезии распространяются на внутреннюю поверхность предплечья, безымянный палец и мизинец. Характерна слабость флексоров и экстензоров запястья, мышц-разгибателей пальцев.
Корешки Т1-Т2. Боль ограничена плечевым суставом и областью подмышки, может распространяться под ключицу и на медиальную поверхность плеча. Сопровождается слабостью и гипотрофией мышц кисти, ее онемением. Типичен синдром Горнера, гомолатеральный пораженному корешку. Возможна дисфагия, перистальтическая дисфункция пищевода.
Корешки Т3-Т6. Боль имеет опоясывающий характер и идет по соответствующему межреберью. Может быть причиной болезненных ощущений в молочной железе, при локализации слева — имитировать приступ стенокардии.
Корешки Т7-Т8. Боль стартует от позвоночника ниже лопатки и по межреберью доходит до эпигастрия. Корешковый синдром может стать причиной диспепсии, гастралгии, ферментной недостаточности поджелудочной железы. Возможно снижение верхнебрюшного рефлекса.
Корешки Т9-Т10. Боль из межреберья распространяется в верхние отделы живота. Иногда корешковый синдром приходится дифференцировать от острого живота. Бывает ослабление среднебрюшного рефлекса.
Корешки Т11-Т12. Боль может иррадиировать в надлобковую и паховую зоны. Снижен нижнебрюшной рефлекс. Корешковый синдром данного уровня может стать причиной дискинезии кишечника.
Корешок L1. Боль и гипестезия в паховой области. Боли распространяются на верхненаружный квадрант ягодицы.
Корешок L2. Боль охватывает переднюю и внутреннюю поверхность бедра. Отмечается слабость при сгибании бедра.
Корешок L3. Боль идет через подвздошную ость и большой вертел на переднюю поверхность бедра и доходит до нижней 1/3 медиальной части бедра. Гипестезия ограничена расположенной над коленом областью внутренней поверхности бедра. Парез, сопровождающий этот корешковый синдром, локализуется в четырехглавой мышце и аддукторах бедра.
Корешок L4. Боль распространяется по передней поверхности бедра, коленному суставу, медиальной поверхности голени до медиальной лодыжки. Гипотрофия четырехглавой мышцы. Парез большеберцовых мышц приводит к наружной ротации стопы и ее «прихлопыванию» при ходьбе. Снижен коленный рефлекс.
Корешок L5. Боль иррадиирует от поясницы через ягодицу по латеральной поверхности бедра и голени в первые 2 пальца стопы. Зона боли совпадает с областью сенсорных расстройств. Гипотрофия большеберцовой мышцы. Парез экстензоров большого пальца, а иногда и всей стопы.
Корешок S1. Боль в нижнем отделе пояснице и крестце, отдающая по заднелатеральным отделам бедра и голени в стопу и 3-5-й пальцы. Гип- и парестезии локализуются в области латерального края стопы. Корешковый синдром сопровождает гипотония и гипотрофия икроножной мышцы. Ослаблены ротация и подошвенное сгибание стопы. Понижен ахиллов рефлекс.
Корешок S2. Боль и парестезии начинаются в крестце, охватывает заднюю часть бедра и голени, подошву и большой палец. Зачастую отмечаются судороги в аддукторах бедра. Рефлекс с ахилла обычно не изменен.
Корешки S3-S5. Сакральная каудопатия. Как правило, наблюдается полирадикулярный синдром с поражением сразу 3-х корешков. Боль и анестезия в крестце и промежности. Корешковый синдром протекает с дисфункцией сфинктеров тазовых органов.
Диагностика
В неврологическом статусе обращает на себя внимание наличие триггерных точек над остистыми отростками и паравертебрально, мышечно-тонические изменения на уровне пораженного сегмента позвоночника. Выявляются симптомы натяжения корешков. В шейном отделе они провоцируется быстрым наклоном головы противоположно пораженной стороне, в поясничном — поднятием ноги в горизонтальном положении на спине (симптом Ласега) и на животе (симптомы Мацкевича и Вассермана). По локализации болевого синдрома, зон гипестезии, парезов и мышечных гипотрофий невролог может установить, какой именно корешок поражен. Подтвердить корешковый характер поражения и его уровень позволяет электронейромиография.
Важнейшей диагностической задачей является выявление причины, спровоцировавшей корешковый синдром. С этой целью проводят рентгенографию позвоночника в 2-х проекциях. Она позволяет диагностировать остеохондроз, спондилоартроз, спондилолистез, болезнь Бехтерева, искривления и аномалии позвоночного столба. Более информативным методом диагностики является КТ позвоночника. Для визуализации мягкотканных структур и образований применяют МРТ позвоночника. МРТ дает возможность диагностировать межпозвоночную грыжу, экстра- и интрамедуллярные опухоли спинного мозга, гематому, менингорадикулит. Грудной корешковый синдром с соматической симптоматикой требует дополнительного обследования соответствующих внутренних органов для исключения их патологии.
Лечение корешкового синдрома
В случаях, когда корешковый синдром обусловлен дегенеративно-дистрофическими заболеваниями позвоночника, используют преимущественно консервативную терапию. При интенсивном болевом синдроме показан покой, обезболивающая терапия (диклофенак, мелоксикам, ибупрофен, кеторолак, лидокаино-гидрокортизоновые паравертебральные блокады), купирование мышечно-тонического синдрома (метилликаконитин, толперизон, баклофен, диазепам), противоотечное лечение (фуросемид, этакриновая кислота), нейрометаболические средства (витамины гр. В). С целью улучшения кровообращения и венозного оттока назначают эуфиллин, ксантинола никотинат, пентоксифиллин, троксерутин, экстракт каштана конского. По показаниям дополнительно используют хондропротекторы (экстракт хряшей и мозга телят с витамином С, хондроитинсульфат), рассасывающее лечение (гиалуронидазу), препараты для облегчения нейрональной передачи (неостигмин).
Длительно протекающий корешковый синдром с хронической болью является показанием к назначению антидепрессантов (дулоксетина, амитриптилина, дезипрамина), а при сочетании боли с нейротрофическими расстройствами — к применению ганглиоблокаторов (бензогексония, ганглефена). При мышечных атрофиях применяют нандролона деканоат с витамином Е. Хороший эффект (при отсутствии противопоказаний) оказывает тракционная терапия, увеличивающая межпозвонковые расстояния и тем самым уменьшающая негативное воздействие на спинальный корешок. В остром периоде дополнительным средством купирования боли может выступать рефлексотерапия, УВЧ, ультрафонофорез гидрокортизона. В ранние сроки начинают применять ЛФК, в период реабилитации — массаж, парафинотерапию, озокеритолечение, лечебные сульфидные и радоновые ванны, грязелечение.
Вопрос о хирургическом лечении возникает при неэффективности консервативной терапии, прогрессировании симптомов выпадения, наличии спинальной опухоли. Операция проводится нейрохирургом и имеет целью устранение компрессии корешка, а также удаление ее причины. При грыжах межпозвонковых дисков возможна дискэктомия, микродискэктомия, при опухолях — их удаление. Если причиной корешкового синдрома является нестабильность, то производится фиксация позвоночника.
Прогноз
Прогноз радикулопатии зависит от основного заболевания, степени компрессии корешка, своевременности лечебных мероприятий. Длительно протекающие симптомы раздражения могут привести к формированию сложно купируемого хронического болевого синдрома. Вовремя не устраненное сдавление корешка, сопровождающееся симптомами выпадения, со временем обуславливает развитие дегенеративных процессов в тканях спинального корешка, приводящих к стойкому нарушению его функций. Результатом становятся инвалидизирующие пациента необратимые парезы, тазовые расстройства (при сакральной каудопатии), нарушения чувствительности.
Источник
Содержание статьи
Корешковый синдром развивается при сдавлении нервных волокон межпозвонковой грыжей, остеофитами, отломками позвонков или опухолевыми новообразованиями. Проявляется недуг расстройствами чувствительности, двигательной активности и местного кровообращения. Диагностика заключается в проведении неврологического осмотра, рентгена, КТ или МРТ. Лечение основано на противовоспалительном и нейропротективном воздействиях.

Что такое спинномозговой корешок?
Позвоночник человека образован соединенными в своеобразную «цепь» 33-34 позвонками. В теле каждого из них присутствует отверстие, благодаря которому в позвоночном столбе образуется канал. Заполняет это пространство спинной мозг – цилиндрический орган, составляющий часть центральной нервной системы.
Сам по себе спинной мозг является неким «связующим звеном» между головным мозгом (аналитическим центром) и всем телом человека (мышцами, сосудами, органами).
Стоит учесть, что головной и спинной мозг располагаются в ограниченных костных пространствах – черепе и позвоночном канале. Так, данные органы защищены, однако не имеют прямой связи с остальным телом.
Эволюционным решений этой задачи стали спинномозговые корешки. Они представляют собой нервные тяжи, которые отходят от спинного мозга между позвонками и разветвляются, полностью охватывая человеческое тело.
Иначе говоря, спинномозговые корешки – это начало всех человеческих нервов. По ним информация о теле поступает к спинному, а затем к головному мозгу (и наоборот!).
Как упоминалось выше, нервные корешки выходят из позвоночного канала, проходя между соседними позвонками. Это самое узкое место, где обычно происходит компрессия спинномозговых волокон. Подобное сдавление провоцирует целый ряд симптомов, объединенных в корешковый синдром.
Недуг может встречаться на любом уровне позвоночного столба – шейном, грудном, пояснично-крестцовом. Однако наиболее часто поражаются корешки поясничной зоны, реже – шейной и грудной. Связано подобное разделение с высокой подвижностью позвонков поясницы.
Причины корешкового синдрома
Чаще всего корешковый синдром возникает на фоне ущемления корешка:
- межпозвонковой грыжей при остеохондрозе;
- костными «наростами» (остеофитами) вследствие спондилеза;
- частями межпозвонковых суставов при спондилоартрозе;
- отломками костей после перелома позвонков и прочих травм;
- разрастанием опухолевых тканей при невриноме и других новообразованиях;
- непосредственно позвонками во время их «соскальзывания» (спондилолистеза) или нестабильности позвоночного столба.
Реже сдавление корешков связано с отеком окружающих тканей. Подобное состояние обычно провоцирует инфекционное воспаление на фоне сифилиса, менингита, туберкулеза или остеомиелита.
Способствовать развитию корешковому синдрому могут гормональные расстройства, врожденные аномалии, ожирение, высокая физическая активность и даже переохлаждение.

Симптоматика
Сам нервный корешок состоит из чувствительных и двигательных волокон. Поэтому при его компрессии наблюдаются расстройства как чувствительной (боль, онеменение), так и двигательной сфер (мышечная слабость, парезы, параличи).
Зачастую корешковый синдром не возникает одномоментно, а имеет стадийное течение:
- Первый этап связан с раздражением нервных волокон. Обычно пациентов беспокоит стреляющая боль, парестезии (ложные ощущения, покалывания или онемения), дизестезии (чувство жжения, жара или холода), а также судорожные подергивания мышц или их напряжение;
- Вторая стадия недуга характеризуется сдавлением спинномозгового корешка с выпадением его функций. Так, мышцы теряют тонус, уменьшаются в объеме, обездвиживаются частично (парез) или полностью (паралич). При этом исчезает температурная, вибрационная и болевая чувствительности. Нередко возникают расстройства кровообращения, характеризующиеся частыми травмами кожи и медленным заживлением ран.
Стоит понимать, что указанные изменения наблюдаются не во всем теле сразу, а лишь в зоне иннервации поврежденных корешков.
Так, при ущемлении нервных волокон в шейном отделе боль будет распространяться на затылочную область, верхнюю треть груди, плечо и руку. Одновременно с чувствительными и двигательными нарушениями могут возникать неукротимая икота, расстройства речи (фонации), мигрень и периодические обморочные состояния
В случае раздражения грудных корешков болевой синдром имитирует таковой при заболеваниях сердца, легких, желудка, кишечника и прочих внутренних органов. Иногда сдавление нервных корешков грудного отдела может провоцировать вздутие, тошноту, изжогу, недостаточность поджелудочной железы или нарушение моторики кишечника.
Компрессия пояснично-крестцовых корешков вызывает распространение боли в ягодицу, промежность и переднюю поверхность бедра. При сопутствующем ущемлении седалищного нерва болевые ощущения (а также двигательные и чувствительные расстройства) охватывают всю нижнюю конечность.
Если патологический процесс поражает конечный отдел спинного мозга (конский хвост), то к прочим нарушениям присоединяется недержание кала и мочи, импотенция.
Диагностические мероприятия
Диагностика корешкового синдрома основана на:
- Комплексном неврологическом осмотре, в ходе которого определяются болевые (триггерные) точки над отростками позвонков, повышенный тонус мышц, защитное искривление позвоночного столба, локализация зон парезов, выраженность рефлексов и характерные симптомы натяжения (Лассега, Мацкевича);
- Лабораторных анализах, направленных на оценку общего состояния организма, а также исключения инфекционных заболеваний;
- Рентгенографии и компьютерной томографии, необходимых для определения остеохондроза, спондилеза, болезни Бехтерева или аномалий развития позвоночного столба;
- Магнитно-резонансной томографии, способной визуализировать межпозвонковую грыжу, опухолевые образования, гематомы и прочие «мягкие» структуры.
Уточнить область поражения может комплексная оценка нервного и мышечного аппаратов посредством электронейромиографии.

Лечение корешкового синдрома
Принципы лечения корешкового синдрома во многом зависят от первопричины недуга. Однако общими мероприятиями является охранительный режим с исключением нагрузки на позвоночный столб, а также избегание переохлаждений.
Лекарственные средства
Для снижения рефлекторного, воспалительного отека назначают препараты, улучшающие венозный отток или нестероидно-противовоспалительную терапию. Чаще всего в клинической практике используются Диосмин, Троксерутин, Нимесулид, Целекоксиб и Лорноксикам.
С целью ликвидации спазма мышц (который провоцирует мышечную боль) применяют миорелаксанты центрального действия (Толперизон, Баклофен, Тизанидин).
Если описанная терапия не оказала обезболивающего эффекта, дополнительно назначаются Анальгин, Кеторолак или инъекции анестетик+кортикостероид (Прокаин+Гидрокортизон) в околопозвоночную область. В редких случаях применяют наркотические препараты (Промедол, Бупренорфин). При мигренозных болях показан Суматриптан.
Для улучшения кровотока в пораженной зоне используют гемодинамические средства: Пентоксифиллин, Винкамин, Нимодипин, Инстенон, Ницерголин.
С целью восстановления неврологического дефицита и защиты нервных клеток от гипоксии («кислородного голодания») используют нейропротекторы: Цитиколин, Глиатилин, Церебролизин, Актовегин, Тиотриазолин и витамины группы В.
Физиотерапия
Среди физиотерапевтических процедур эффективно воздействие высокочастотного электромагнитного поля, фонофорез и рефлексотерапия. На этапе реабилитации показаны парафиновые, озокеритовые аппликации и сульфидные ванны.
В ряде случаев возможно проведение тракционного лечения – вытяжения позвоночника с целью увеличения расстояния между позвонками. Значительно ускорить восстановление пациента могут массаж шейно-воротниковой зоны, иглорефлексотерапия, лечебная физкультура и санаторно-курортное лечение.
Хирургические методы
Необходимость и объем оперативного вмешательства определяются нейрохирургом. Обычно хирургическое лечение требуется при неэффективности консервативных методик, стойком болевой синдроме, расстройствах чувствительности, парезах и параличах.
С целью ликвидации ущемления спинномозгового корешка может проводиться иссечение межпозвонковой грыжи, удаление опухолей, остеофитов или отломков позвонков. В случае нестабильности позвоночного столба осуществляется его фиксация.
Профилактические меры
Профилактика корешкового синдрома включает:
- Нормализацию образа жизни: снижение массы тела до нормальной, избегание чрезмерных нагрузок на позвоночник или напротив малоподвижного образа жизни;
- Предупреждение травм позвоночного столба;
- Исправление деформаций позвоночника (сколиоза, кифоза);
- Своевременную диагностику и удаление опухолевых новообразований;
- Коррекцию остеохондроза, спондилеза, спондилоартроза, спондилолистеза;
- Избегание заражения сифилисом, туберкулезом и прочими инфекциями.
Параллельно пациентам рекомендуется контролировать гормональный фон, сопутствующие заболевания и предотвращать переохлаждения.
Помните, корешковый синдром – это не самостоятельный недуг, а лишь проявление куда более тяжелой патологии позвоночного столба. Поэтому возникновение неврологических расстройств требует комплексной диагностики и полноценного лечения.
Источник
