Отек головного мозга при менингококковой инфекции
ПАТОГЕНЕЗ повреждение клеток, повышение проницаемости сосудов, активация гуморальной эффекторной системы, нарушение биоэнергетики. Так, менингококк и его токсины, попадая в организм, оказывают повреждающее действие на мембраны клеток, вызывают деструкцию их фосфолипидной основы. Дестабилизация мембран клеток приводит к нарушению свойств мембранно-связанных ферментов, следствием чего является повреждение калиево-натриевого насоса с развитием отека головного мозга.
КЛИНИКА:
| Симптомы | I | II | III |
| Нервная система | Прекома | Среднемозговая кома | Кома стволовая или терминальная |
| Сознание | Сохранено, сомнолентность | Отсутствует | Отсутствует |
| Судороги | Тремор, единичные приступы | Клонико-тонические, серии приступов | Редкие, тонические |
| Мышечный тонус | Двигательная заторможенность | Повышен, двигательный автоматизм | Снижен, двигательная активность отсутствует |
| Сухожильные рефлексы | Повышены или нормальные | Повышены | Арефлексия |
| Менингеальные симптомы | Положительные | Резко положительные | Отсутствуют |
| Очаговые симптомы | Отсутствуют | Поражение ЧМН (нистагм, косоглазие) | Угнетение жизненно важных рефлексов |
| Температура тела | 38,5-39 оС | 40 оС | 40 оС или ниже нормы |
| РПК | Iстепени | I-IIстепени | II-IIIстепени |
| Дыхательная недостаточность | Гипервентиля-ционная | Гипервентиля-ционная или шунтодиффузная | Гиповентиля-ционная, апноэ, патологический тип дыхания |
| Диурез | Снижен на 1/3 | Снижен на 1/2 | Снижен на 2/3, анурия |
| Мочеиспускание | Нормальное | Задержка | Непроизвольное |
| КЩС крови | Респираторный алкалоз | Респираторный алкалоз или субкомпенсированный метаболический ацидоз | Декомпенсированный дыхательный алкалоз или декомпенсирован-ный метаболический ацидоз |
| ДВС-синдром | I стадия | I стадия | I-II стадия |
ДИАГНОСТИКА:
· Бактериологический метод – слизь из носоглотки, кровь, ликвор
· Бактериоскопия мазка «толстой капли» крови, осадка ликвора
· Серологические методы: ИФА, РНГА
· Экспресс-диагностика: непрямой метод флуоресцирующих антител, реакция коагглютинации, РТГА сантительными эритроцитарными диагностикумами
· Доказательная диагностика: ПЦР ликвора, крови
· Общеклинические исследования: ОАК, ОАМ, биохимия крови и др.
· Консультация специалистов: окулиста (глазное дно), ЛОР-врачаневролога
· НСГ, РКТ головного мозга, допплерография и т.п.
ЛЕЧЕНИЕ:
ОГМ2: госпитализация в реанимацию, оксигенотерапия, Противосудорожная терапия в/в болюсное введение диазепама 0,3мг/кг. Инфузионная терапия: в/в болюсное введение 20% р-ра манитола. Затем капельно 10% р-р альбумина или свежезамороженная плазма. В течение первого часа даётся лазикс для усиления дегидратации, но параллельно осуществляется регидратационная терапия. Глюкозо-солевые растворы 3:1. Во время инфузии после введения каждых 150-200мл жидкости болюсно вводится 2.4% эуфиллин 4-7мг/кг. Общий объем жидкости – 75% физиологич.потребности. При расстройстве гемодинамики в/в струйно допамин 3-5мкг/кг. Ингибиторы протеаз: контрикал 600ед/кг/сут. АБ – цефотаксим 100мг/кг. Противоменингококковая плазма.
28. Инфекционно-токсический шок при менингококковой инфекции. Патогенез. Клиника. Диагностика. Этапное лечение. Неотложная помощь.
ПАТОГЕНЕЗ МИ:
1. Эндотоксин
2. Клетка-мишень
• Дестабилизация клеточных мембран
• Расстройства микроциркуляции
• Каскад коагуляции
• Цитокиновый каскад
3. Изменение внутричерепного гомеостаза
• Воспаление головного мозга и оболочек
• Отек ГМ
4. Симптомы менингококцемии
• ИТШ
• Полиорганная недостаточность
КЛИНИКА:
| Симптомы | I | II | III |
| Нервная система | Прекома: ирритативная фаза | Прекома: сопорозная фаза | Прекома: сопорозная фаза. Кома. |
| Температура | 38,5-39 оС | 39-40 оС | Гипотермия |
| Геморрагичес-кая сыпь | Мелкая, обильная | Крупная, полимор-фная с некрозом | Обильная, сливная |
| Кровоизлияния в слизистые оболочки | Единичные, в слизистую оболочку глаз | Множественные, в слизистую оболочку глаз | Множественные, в т.ч. и во внутренние органы |
| РПК | Iстепени | I-IIстепени | II-III степени |
| Окраска кожи | Бледная | Бледная, мрамор-ность ограничена | Серо-цианотичная, мраморность, гипостазы |
| Цианоз | Ногтевых лож | Акроцианоз | Тотальный цианоз |
| Частота пульса | Умеренная тахикардия | Резкая тахикардия | Тахи- или брадикардия |
| АД макс.,мм рт. ст. | Нормальное или повышено | Снижено умеренно | Резко снижено |
| АД мин.,мм рт. ст. | Нормальное | Снижено умеренно | Снижено до 0 |
| Дыхательная недостаточность | Гипервентиля-ционная | Шунтодиффузная | Гиповентиля-ционная |
| Диурез | Снижен на 1/3, олигурия | Снижен на 1/2, олигурия | Снижен на 2/3, анурия |
| КЩС крови | Компенсирован-ный метаболический ацидоз | Субкомпенсиро-ванный метаболи-ческий ацидоз | Декомпенсир. метабол. ацидоз |
| ДВС-синдром | Гипер-или гипокоагуляция | Гипокоагуляция(коагулопатияпотребления) | Гипокоагуляция(стадия патологического фибринолиза) |
ДИАГНОСТИКА:
· Бактериологический метод – слизь из носоглотки, кровь, ликвор
· Бактериоскопия мазка «толстой капли» крови, осадка ликвора
· Серологические методы: ИФА, РНГА
· Экспресс-диагностика: непрямой метод флуоресцирующих антител, реакция коагглютинации, РТГА сантительными эритроцитарными диагностикумами
· Доказательная диагностика: ПЦР ликвора, крови
· Общеклинические исследования: ОАК, ОАМ, биохимия крови и др.
· Консультация специалистов: окулиста (глазное дно), ЛОР-врачаневролога
· НСГ, РКТ головного мозга, допплерография и т.п.
ЛЕЧЕНИЕ:
Стартовая терапия ИТШ 2ст требует болюсного введения р-ра Рингера или физ р-ра, затем реополиглюкина. При отсутствии эффекта через 30мин начинают микроструйное введение допамина или адреналина до стабилизации гемодинамики. В течение первых 6часов лечения для стабилизации состояния требуется не менее 40-60мл/кг инфузата. При отсутствии признаков гипоперфузии темп введения растворов снижается.
Date: 2016-07-22; view: 818; Нарушение авторских прав
Источник
Менингококковая инфекция – инфекционная болезнь, совмещающая целую группу заболеваний, которые имеют разнообразные клинические проявления: от назофарингита до менингококкового сепсиса и менингита. Объединяет их то, что все они вызываются менингококками, которые переносятся воздушно-капельным путем. Менингококковая инфекция представляет опасность, так как широко распространена, скоротечна, может вызывать тяжелые осложнения и привести к летальному исходу.
Общие сведения
Менингококковая инфекция – инфекционное заболевание, имеющее типичные клинические проявления в виде поражения слизистой оболочки носоглотки. Для этой болезни характерно распространение процесса, что приводит к специфической септицемии и гнойному лептоменингиту. Менингококковая инфекция распространилась по всем странам мира, в которых наблюдаются как спорадические случаи, так и эпидемические вспышки, бывают и эпидемии. Самое большое распространение менингококковая инфекция получила в странах Центральной Африки, Южной Америки, в Китае. Вспышки этого заболевания часто возникают там, где большая скученность населения сочетается с антисанитарными условиями обитания.
В нашей стране заболеваемость менингококковой инфекцией стабилизировалась и в среднем держится на уровне 5 на 100 тысяч населения. Как показывает географический анализ, есть несколько неблагополучных зон, где показатель заболеваемости более высок. Это, в первую очередь, дальневосточные области, расположенные рядом с границей Китая и Монголии. Другой регион, который дает стабильно высокий уровень заболеваемости – Мурманская и Архангельская области.

Менингококковая инфекция
Этиология и патогенез
Возбудителем менингококковой инфекции является менингококк Neisseria meningitidis. Это грамотрицательный диплококк, не имеющий жгутиков и капсул и не образующий спор. Менингококки хорошо видны на окрашенных анилиновыми красками препаратах из чистой культуры. Они располагаются парно, как два боба, обращенных друг к другу вогнутой поверхностью. Оптимальная температура для роста менингококков – 37 °С. Во внешней среде они малоустойчивы, быстро погибают при воздействии солнечных лучей, дезинфицирующих средств, при высыхании и понижении температуры до 22 °С. Различают несколько серологических типов менингококков, основными из которых считаются четыре: А, B, C, D.
В результате воздушно-капельного механизма распространения инфекции менингококки проникают в носоглотку, полость рта, верхние дыхательные пути здоровых людей, затем гематогенным путем начинают распространяться в организме. В патогенезе менингококковой инфекции решающую роль играет комбинация процессов токсического и септического характера с присоединившимися аллергическими реакциями.
Заражение менингококковой инфекцией
Единственный источник возбудителя менингококковой инфекции — человек с клинически выраженными признаками болезни, а также носитель менингококков. Путь передачи менингококков — аспирационный. Распространение инфекции происходит при разговоре, чиханье, кашле, когда с капельками слизи возбудители попадают в окружающее больного воздушное пространство. Способствует заражению тесный контакт между людьми, особенно в закрытом помещении.
Менингококковая инфекция характеризуется некоторой сезонностью. Число заболевших в сырое и холодное время года увеличивается, достигая пика в марте-мае. Для менингококковой инфекции типичны периодические подъемы заболеваемости, имеющие интервалы в 10-15 лет. Болезнь может поражать людей практически любого возраста, но преимущественно болеют дети. Они составляют почти 70% от общего количество всех больных. Большое значение в развитии менингококковой инфекции имеет ослабленная иммунная система человека.
Классификация
Соответственно клинической классификации менингококковую инфекцию делят на локализованную и генерализованную. К локализованным формам относят менингококконосительство, острый назофарингит и изолированную менингококковую пневмонию. Генерализованные формы: острая и хроническая менингококкемия, менингококковый менингоэнцефалит, менингококковый менингит. Существуют редкие формы: менингококковый артрит или полиартрит, менингококковый эндокардит и иридоциклит. Частое распространение получили смешанные формы менингококковой инфекции.
Симптомы менингококковой инфекции
Инкубационный период при менингококковой инфекции длится от 1 до 10 дней, в среднем 2-3 дня. При менингококконосительстве чаще всего состояние здоровья не нарушается. Обычно болезнь начинается остро, однако у некоторых больных бывает продромальный период: слабость и потливость, головная боль и небольшое повышение температуры.
Менингококковый острый назофарингит может иметь субклиническое течение, когда отсутствуют клинические симптомы. Также он может протекать в легкой, среднетяжелой и тяжелой форме. Чаще всего встречается легкая форма назофарингита со слабой интоксикацией и субфебрильной температурой. При среднетяжелой форме температура повышается до 38-38,5 °С. У больных наблюдается такая симптоматика общей интоксикации, как головная боль и головокружение, слабость и разбитость. Наряду с этими симптомами дополнительно возникают першение и боли в горле, заложенность носа и небольшие слизисто-гнойные выделения, изредка сухой кашель. Кожные покровы обычно сухие и бледные. Тяжелое течение назофарингита проявляется высокой температурой, которая достигает 39 °С и более. Кроме головной боли наблюдается рвота, часто присоединяются менингеальные симптомы. Назофарингит нередко может предшествовать развитию генерализованных форм заболевания.
Менингококковый менингит обычно начинается остро с озноба и повышения температуры до 38-40 °С. Общее состояние больного резко ухудшается. Основной жалобой являются сильнейшие головные боли, отмечается светобоязнь. Быстро появляются и прогрессируют менингеальные симптомы. Отмечается ригидность затылочных мышц, положительный симптом Кернига и другие. Характерны двигательное беспокойство, гиперемия лица, горячая на ощупь кожа, красный дермографизм, иногда наблюдается гиперестезия кожи. Больной занимает в постели вынужденную позу, для которой характерно запрокидывание назад головы и подтягивание ног к животу.
При менингококковом менингите может наступить расстройство сознания и психические нарушения. Возможны бред, возбуждение, галлюцинации или адинамия, заторможенность, сопор, даже кома. У детей часто возникают судороги, иногда гиперкинезы. У большинства больных отмечается угнетение или усиление периостальных и сухожильных рефлексов, а также их неравномерность, происходит поражение черепных нервов. Может развиться гнойный лабиринтит, который приводит к полной потере слуха. Реже бывает неврит зрительного нерва.
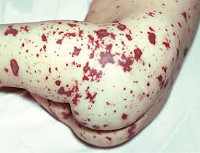
Менингококкемия представляет острый менингококковый сепсис, для которого типично острое начало, высокая лихорадка, ряд септических явлений, в том числе значительные изменения в деятельности сердечно-сосудистой системы, раннее появлением сыпи и тяжелое течение. Сыпь появляется чаще на туловище и нижних конечностях в виде розеолезных и папулезных элементов интенсивно-розового или слегка синюшного оттенка. Кроме того, на коже бывают разной величины геморрагические элементы и звездчатые красные пятна, переходящие в некроз.
При менингококкемии отмечаются кровоизлияния в конъюнктивы, склеры и слизистые оболочки носоглотки. У больных могут наблюдаться носовые, маточные, желудочные кровотечения, субарахноидальные кровоизлияния, микро- и макрогематурия. В отдельных случаях возникают артриты и полиартриты. Тяжелая менингококкемия у взрослых часто сочетается с менингитом.
Менингококковый менингоэнцефалит характеризуется судорогами и нарушением сознания уже с первых дней болезни, нередко появляются зрительные или слуховые галлюцинации. Для него типичны ранние параличи и парезы.
Осложнения
Диагноз менингококковой инфекции
Чтобы поставить правильный диагноз, необходимо изучить клиническую картину заболевания. Принимают во внимание также эпидемиологические данные, анамнез, результаты лабораторных исследований крови и цереброспинальной жидкости, взятой путем люмбальной пункции. При подозрении на менингококконосительство или менингококковый назофарингит проводят бактериологическое исследование слизи, которую собирают с задней стенки глотки. Используют также иммунологические методы.
Дифференциальный диагноз следует проводить с другими заболеваниями. Назофарингит дифференцируют с острыми вирусными инфекциями, ангиной, фарингитом. Смешанную форму менингококковой инфекции и менингококкемию сравнивают с другими инфекционными болезнями. Менингококковый менингит дифференцируют с гнойными менингитами другой этиологии.
Лечение менингококковой инфекции
При менингококковой инфекции необходима ранняя госпитализация в специализированные отделения инфекционной больницы. При развитии осложнений больных определяют в отделение реанимации. В случаях выраженной интоксикации, лихорадки назначают антибиотики. В тяжелых случаях проводят противошоковые мероприятия, дегидратационную и дезинтоксикационную, противосудорожную терапию. Назначают анальгетики, применяют кортикостероиды, оксигенотерапию, искусственную вентиляцию легких и другие средства. По показаниям используют витамины, ноотропные препараты и сердечные гликозиды. Выписка из стационара может быть произведена после исчезновения клинических симптомов, при наступлении выздоровления и отсутствии в бактериологических исследованиях слизи из зева и носа менингококков.
В большинстве случаев при своевременном лечении менингококковой инфекции прогноз благоприятен. По статистике летальные исходы возможны при таких осложнениях, как отек и набухание головного мозга, инфекционно-токсический шок. Остаточные явления встречаются у пациентов, лечение которых было начато только в поздние сроки заболевания. Могут быть функциональные нарушения нервно-психической деятельности. Пациентам, перенесшим менингококковую инфекцию показано амбулаторное наблюдение и долечивание у невролога.
Профилактика менингококковой инфекции
Важно вовремя поставить диагноз больным с разными видами менингококковой инфекции и госпитализировать их. Противоэпидемическими мерами является выявление носителей инфекции и проведение им санации носоглотки. Большое значение для профилактики имеет повышение иммунитета людей. За теми, кто был в контакте с больным, устанавливается медицинское наблюдение и проводится бактериологическое обследование. По показаниям осуществляется вакцинация комплексной полисахаридной вакциной против менингококков серологических групп А и С, иммунитет от которой сохраняется в течение 3-5 лет. Повторную иммунизацию при угрозе эпидемии можно проводить через три года.
Источник
1.
Кубанская государственная медицинская
академия
ОТЕК МОЗГА
у больных
менингоэнцефалитами,
менингококковой
инфекцией, малярией
Студентка 1 группы 5 курса
лечебного факультета
Саранская Дина Юрьевна
2.
Отёк и набухание головного мозга
избыточное накопление жидкости в
мозговой ткани, клинически
проявляющееся синдромом повышения
внутричерепного давления (ВЧД);
Реактивное состояние, развивается
вторично, в ответ на любое
повреждение мозга.
Для отека мозга характерно накопление
увеличение объема воды внутри клеток,
прежде всего глиальных. В связи с этим и
гоаорят «набухание головного мозга».
3.
Степени внутричерепной гипертензии:
I – от 15-20 мм рт.ст.
II – 20-40 мм рт.ст.
III – от 40 мм рт.ст.
4.
Малярия
ПАТОГЕНЕЗ
Поражение ЦНС встречается
только при тяжелых
первичных формах
тропической малярии.
Причина — гипоксия ткани мозга.
Она обусловлена
недостаточностью кислородотранспортной
функции инфицированных эритроцитов, с
образованием в мелких сосудах головного
мозга ”паразитарных тромбов” и наличием
кровоизлияний в белое вещество мозга.
5.
Менингиты
Менингиты сопровождаются:
1. повышенной продукцией СМЖ и
развитием ВЧГ;
2. повышением проницаемости ГЭБ;
3. токсич.поражением вещества мозга;
4. нарушением мозгового
кровообращения, (особенно
микроциркуляции);
5. нарушением ликвородинамики;
6. И как следствие — гипоксией мозга.
6.
Менингиты
Этому способствует распространение
воспалительного процесса на желудочки и
вещество мозга, что в особенности
свойственно гнойным менингитам.
При вирусных менингитах явления
отека мозга менее выраженны, но
вещество мозга также вовлекается в
патологический процесс. При этом
появляется очаговая неврологическая
симптоматика.
7.
ПАТОГЕНЕЗ
В патогенезе играют роль факторы:
Сосудистый, Циркуляторный, Тканевой
Сосудистый фактор — нарушение
проницаемости сосудов, повреждение
клеточных мембран (проникновение
белка и других компонентов плазмы в
ткань мозга.
Как следствие, происходит повышение
осмолярности межклеточной жидкости
(и вода стремится идти из сосудов в
ткань)
8.
ПАТОГЕНЕЗ
Циркуляторный фактор
Факторы воспаления
вызывают расширение
артерий головного мозга,
становятся причиной значительного
увеличения давления в его
капиллярах.
Происходит фильтрация воды из них в
межклеточное пространство, в
результате повреждаются ткани.
9.
Тканевой фактор
ПАТОГЕНЕЗ
●Мозг увеличивается в объёме
(набухание) при ограниченном
внутричерепном пространстве –
сдавление мозга;
● ОГМ повышает ВЧД — снижение
церебрального перфузионного давления
(разница между АД и ВЧД);
● Развивается нарушение мозгового
кровообращения (ишемия мозга);
В итоге — метаболизм ткани мозга
переключается на анаэробный тип.
10.
КЛИНИКА отека мозга вторична.
Патогномоничных признаков нет.
Наряду с признаками инфекционной болезни
(повышение температуры сыпь, нарушение
стула, менингеальный синдром и т.д), при
развитии отека мозга:
Симптомы раздражения мозговых оболочек
уисиливаются, а также проявляются
симптомы
поражения вещества головного мозга,
очаговые и стволовые симптомы
11.
Следует помнить,
что на ранних стадиях ОНМ
может протекать бессимптомно.
Характерно:
● Углубление нарушений сознания;
● Усиление распирающей головной боли;
● Появление рвоты, психомоторного
возбуждения, брадикардии, повышение
АД;
● Усиление очагового неврологического
дефицита
● При дегидратационной терапии уровень
сознания меняется волнообразно
12.
● Cтволовые симптомы: поражение
глазодвигательных нервов (расширение
зрачков и снижение зрачковых реакций),
парез или паралич взора вверх и др.;
● При сдавлении задней мозговой артерии
могут возникнуть нарушение зрения
или гомонимная гемианопсия;
● В случаях выраженной дислокации мозга
развиваются децеребрационная
ригидность, гемипарез, вестибулярные
расстройства, брадикардия, дисфагия;
● Возможна остановка дыхания,
нарушения сознания, вплоть до комы.
13.
14.
15.
16.
1. Неврол.обследование
ОБСЛЕДОВАНИЕ
(очаговые симптомы)
2. КТ — снижение плотности мозгового
вещества; можно оценить степень
выраженности отека, его
распространенность.
3. Исследование глазного дна застойные изменения дисков зр.
нервов при длительной ВЧГ
4. МРТ — области гипергидратации
мозгового вещества.
5. Анализ крови (посев, серологические
реакции, ПЦР), анализ СМЖ — для
выяснение причин отечного состояния
17.
ПРИНЦИПЫ ЛЕЧЕНИЯ ОНГМ:
1. Облегчение венозного оттока (снижение ВЧ
— возвышенное положение
головного конца кушетки, разогнутый шейный
отдел позвоночника,Оксигенотерапия.
2. Купирование судорожного синдрома
3. Дегидратация
4. Дезинтокация
5. Нормализация гемодинамики и
проницаемости ГЭБ
6. Устранение вызвавшей отек причины
(этиотропное лечение)
7. Коррекция метаболических нарушений.
18.
ЛЕЧЕНИЕ
Оксигенотерапия. Интубация и ИВЛ.
Показания: тахипноэ с ЧДД > 38-40 в 1 мин,
длителностью более 2 часов, патол. тип
дыхания, развитие судорожного синдрома.
Купирование судорожного синдрома.
Гамма-оксибутират кальция до 200 мг/кг/сут,
Диазепам до 80-100 мг/сут;
Натрия тиопентал 5-10 мг/кг/ч непрер 0,5 %
р-р до купир-я приступа, затем 4 мг/кг/ч 2 дня
19.
ЛЕЧЕНИЕ
Дегидратационная терапия (осторожно!)
При дисл. с-ме объем вводимых растворов не
должен превышать 70=75 % физиологических
потребностей. Группы препаратов:
Осмодиуретики
Салуретики
Онкодегидратанты
Глицерин
20.
ЛЕЧЕНИЕ
Маннитол – 10-15 % р-р
в/в 0,5-1,0 г/кг, первую дозу вводят быстро
капельно (200 кап/мин), затем скорость
уменьшают до 30 кап в мин.
Действие препарата заканчивается ч/з 6-8
часов. Снижает ВЧД на 50-90%.
При осмолярности плазмы выше 290 мосм/л
осмодиуретики не используют!
Препарат не назначают при АГ и ССН, т.к.
вызывает гиперволемию, а также при
нарушении почечной фильтрации.
21.
ЛЕЧЕНИЕ
Лазикс (салуретик) – препарат выбора для
стартовой терапии (1-2 мг/кг –
разовая доза). Побочные эффекты: потеря
натрия, калия и хлора, гиповолемия.
Альбумин (онкодегидратант) — 10-20 % р-р.
Глицерин в дозе 1 г/кг 2 раза в день, внутрь, ч/з
зонд.
Диакарб – купирует гиперпродукцию ЦСЖ –
0,25 г /сут в течение 1-2 нед.
Введение растворов глюкозы противопоказано
из-за риска усиления метабол. ацидоза в
головном мозге!
22.
ЛЕЧЕНИЕ
Стабилизаторы ГЭБ — ГКС
Препарат выбора -дексаметазон 1-5 мг/сут (по
показаниям — 4 мг в/в каждые 4 ч).
Нейропротекторы ноотропы и средства,
регулирующие метаболические
процессы, например пирацетам, аминалон,
церебролизин, ноотропил (в/в до 4-6
г/сут). Кавинтон (10-20 мг 1-3 раза в сутки),
актовегин (начальная доза 10-20
мл, затее 3-5 мл 1 раз в сутки).
Физические методы защиты мозга (лед к голов
и артериям шеи).
23.
ЛЕЧЕНИЕ
Средства для мозгового кровообращения:
сермион (ницерголин),
пентоксифиллин, димефосфон.
Антигистаминные препараты: хлоропирамин
(супрастин), димедрол, клемастин (тавегил).
Восполнение энерготрат организма.
Аминокислотные смеси: мориамин,
полиамин, аминофузин и др.
Жировые эмульсии: интралипид, липофундин.
Ретаболил – 1 мл 5 % р-р 1 раз в нед.
Симптоматическое лечение (НПВС,
литические смеси).
24.
● Полное выздоровление
ИСХОДЫ
(при негрубом перифокальном отёке)
● Смерть
● Частичное восстановление утраченных
функций (на месте значительного повреждения
мозговой ткани кистозно-атрофический
процесс).
●Среди типичных последствий выделяют
такие:
Рассеянность, нарушения сна, частые головны
боли, расстройство физической активности,
сбой коммуникативных способностей
25.
Спасибо за внимание!
Источник
