Нога отекла под кожей жидкость

Лимфа – прозрачная жидкость, циркулирующая по всему организму. Второе ее название – сукровица. Она выполняет важные функции, очищая и защищая организм от токсинов и инфекций. Вытекание небольшого количества лимфы, или сукровицы, – это нормальная реакция при глубоких ранах и повреждениях эпидермиса. В то же время существует ряд патологий, при которых лимфа может выделяться без видимых нарушений целостности кожи. Почему течет лимфа из ноги и как остановить этот процесс – разберемся детальнее.
Почему из ноги течет лимфа?
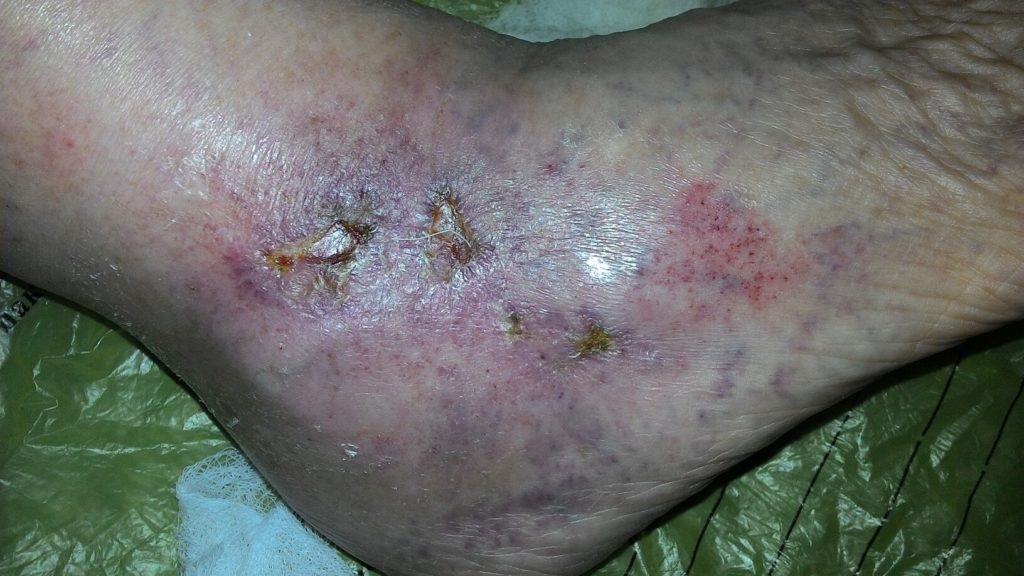
Обильное выделение лимфы наблюдается при трофических язвах ног
Движение лимфы осуществляется снизу вверх, в направлении от нижних конечностей до ключиц. Лимфа омывает весь организм, собирая и обезвреживая токсины и болезнетворные микроорганизмы. При повреждении целостности кожного покрова сначала течет кровь. После того, как кровь будет остановлена, в течение некоторого времени может выделяться сукровица из раны – прозрачная жидкость без специфического запаха. При этом чем глубже рана, тем больше лимфы будет выходить из нее. В этом случае выделение лимфы из раны является совершенно нормальной реакцией организма, который пытается “залатать” повреждение и не допустить инфицирования пореза.
В норме после остановки крови из раны выделяется небольшое количество сукровицы, а затем начинается процесс регенерации. Это свидетельствует о том, что инфицирования ранки не произошло.
Если же из раны длительно вытекает прозрачная жидкость, причина может скрываться в заражении крови. Такое происходит при инфицировании раны с последующим нагноением, вследствие чего патогенные микроорганизмы могут проникать в кровь.
Гной, выделяющийся из ран и повреждений кожи и слизистой – это продукт распада лимфы.
Сукровица из раны может выделяться после тяжелой травмы либо после операции. Если такой симптом наблюдается долго (больше нескольких часов), следует обратиться к врачу.
Обильное выделение лимфы наблюдается при трофических язвах. Это повреждение эпидермиса наблюдается при трофических нарушениях, например, на фоне варикозного расширения вен, рожистого воспаления или сахарного диабета.
Еще одна причина выделения сукровицы – застой лимфы в нижних конечностях. Такое состояние называется лимфостазом и представляет серьезную опасность.
При лимфостазе и нарушении трофики нижних конечностей развиваются выраженные отеки. При этом происходит скопление жидкости в лимфатических сосудах. Она не находит выхода, поэтому образуется выпот. Этот выпот просачивается в межклеточное пространство, а затем выходит на поверхность кожи через поры. Такое нарушение может наблюдаться также при различных патологиях сердечно-сосудистой системы (ишемическая болезнь сердца, мерцание предсердий, сердечная недостаточность, инфаркт миокарда.)
Как правило, при возникновении отеков в нижних конечностях у пожилых людей в первую очередь врачи назначают ЭКГ. В большинстве случаев ноги “текут” у бабушек и дедушек именно из-за нарушения движения крови по большому кругу кровообращения. Нарушение лимфотока при этом является закономерным осложнением патологий сердечно-сосудистой системы, так как застой лимфы развивается на фоне других застойных явлений в нижних конечностях.
Таким образом, прозрачная жидкость из раны может выделяться по следующим причинам:
- трофические нарушения тканей нижних конечностей;
- инфицирование раны;
- абсцесс кожи;
- сепсис (заражение крови);
- язвы и рожистое воспаление;
- лимфостаз;
- ИБС и другие сердечно-сосудистые патологии.
Точно разобраться в причинах такого явления сможет только врач. Не стоит паниковать, если выделяется прозрачная жидкость из раны в течение нескольких минут, а затем кожа постепенно заживает и не вызывает дискомфорта. Такое явление абсолютно нормально и не требует лечения. Следует незамедлительно обратиться к врачу в случаях, когда на коже образуется выпот без наличия видимых повреждений, рана долго не заживает, либо наблюдается сильный отек конечностей.
Типичные симптомы и осложнения

Дискомфорт и боль в ногах при ходьбе – распространенные симптомы данного заболевания
Прежде чем понять, как остановить вытекающую лимфу, следует разобраться в симптомах этого явления. Здесь речь идет не о естественном выделении нескольких капель сукровицы при глубоких порезах, либо в результате случайного срывания зажившей корочки на ране, а о патологическом состоянии, когда на нижних конечностях наблюдается выделение лимфы из кожных пор или из ранок.
Типичные симптомы этого состояния:
- выраженное набухание голени и стопы;
- дискомфорт при надавливании на ногу;
- усталость и боль в ногах при ходьбе;
- образование небольших ранок;
- выраженное покраснение кожи;
- выделение прозрачной жидкости;
- общее недомогание, быстрая утомляемость.
Прозрачная жидкость из раны – это лимфа. Она может выделяться из трофических язв. При этом течение лимфы из язвы может быть очень обильным. В тяжелых случаях накладывание тугой повязки из нескольких слоев бинта спасает буквально на 10-15 минут, по истечении которых перевязочный материал становится полностью мокрым.
Разобраться, когда из раны течет лимфа, достаточно просто. Однако при лимфостазе или отеках на фоне тяжелой сердечной недостаточности выделение жидкости происходит через поры в коже. При этом постоянное раздражение сукровицей вызывает сильное покраснение кожи, и со временем образуются небольшие язвы.
Лимфа прозрачная, немного вязкая. Если же из раны вытекает зеленовато-желтая жидкость – это гной, а не сукровица.
Для выявления отека нижних конечностей можно провести несложный тест. Для этого необходимо сильно нажать пальцем на голень и подержать несколько секунд. Затем следует оценить глубину получившейся ямки и скорость восстановления упругости кожи. При лимфостазе и нарушении трофики тканей такая ямка будет долго виднеться на коже, в то время как у здорового человека кожа за долю секунды восстановит прежнюю упругость.
Первое, что необходимо делать, заметив, как течет вода из ноги – это обратиться за помощью к врачу. Если пустить болезнь на самотек, высока вероятность тяжелого нарушения трофики с поражением тканей ноги. Осложнениями такого нарушения могут стать трофические язвы, некроз тканей нижней конечности и гангрена.
Диагностика
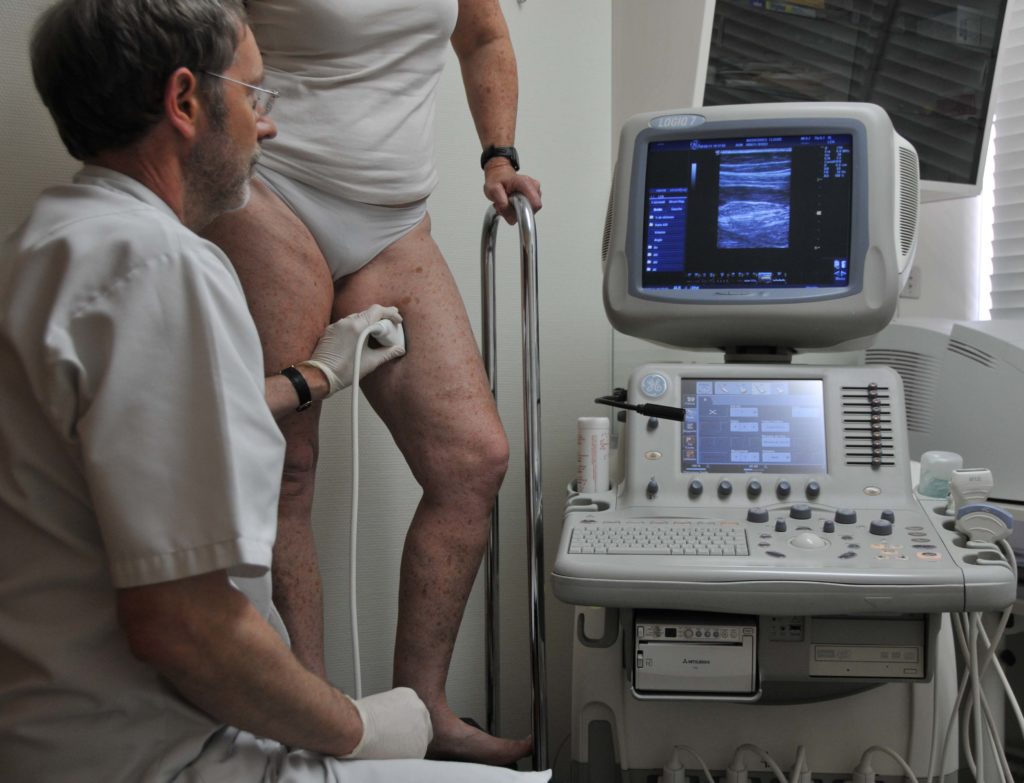
Допплерография лимфатических сосудов помогает выявить их повреждения
Если течет лимфа из ноги, как ее остановить, скажет врач, но только после проведения комплексного обследования.
Основные обследования:
- допплерография лимфатических сосудов;
- рентгенография пораженной конечности для исключения патологий суставов;
- лимфосцинтиграфия;
- лимфография;
- анализ лимфы.
Допплерография лимфатических сосудов помогает выявить их повреждения. Лимфография – это рентген сосудов с введением контрастного вещества. Обследование позволяет выявить различные патологии лимфатической системы и определить степень тяжести нарушения венозного оттока. Лимфосцинтиграфия позволяет определить проходимость лимфатических сосудов и является одним из важнейших диагностических методов при лимфостазе.
Анализ состава лимфы проводится для исключения бактериальной природы заболевания.
В среднем стоимость допплерографии сосудов составляет около 400 рублей. Лимфосцинтиграфия стоит примерно 1500 рублей. Лимфография проводится не во всех клиниках, стоимость этого обследования – от 12000 рублей. Бактериологический анализ лимфы стоит около 400 рублей.
Дополнительно врач может назначить ЭКГ, особенно это обследование рекомендовано пожилым пациентам. При патологиях нижних конечностей следует обратиться к флебологу или лимфологу. Если такого специалиста в клинике нет, первичный осмотр может провести терапевт, он же направит пациента на необходимые анализы.
Как остановить течение лимфы?
Как остановить лимфу на ногах – это зависит от причины развития нарушения. Лечить пораженные ноги при лимфостазе и выделении лимфы должен только врач, после определения причины патологии.
Первое, что необходимо делать, заметив выделение лимфы из конечностей, – это занять удобное положение так, чтобы ноги спокойно лежали выше уровня сердца. Для этого необходимо лечь, подложив под ноги несколько крупных подушек. Затем следует обработать ногу раствором марганца и перебинтовать конечность. Если же лимфа обильно вытекает из раны при повреждении или ранении кожи, несмотря на принятые меры, следует обратиться к врачу.
Медикаментозная терапия
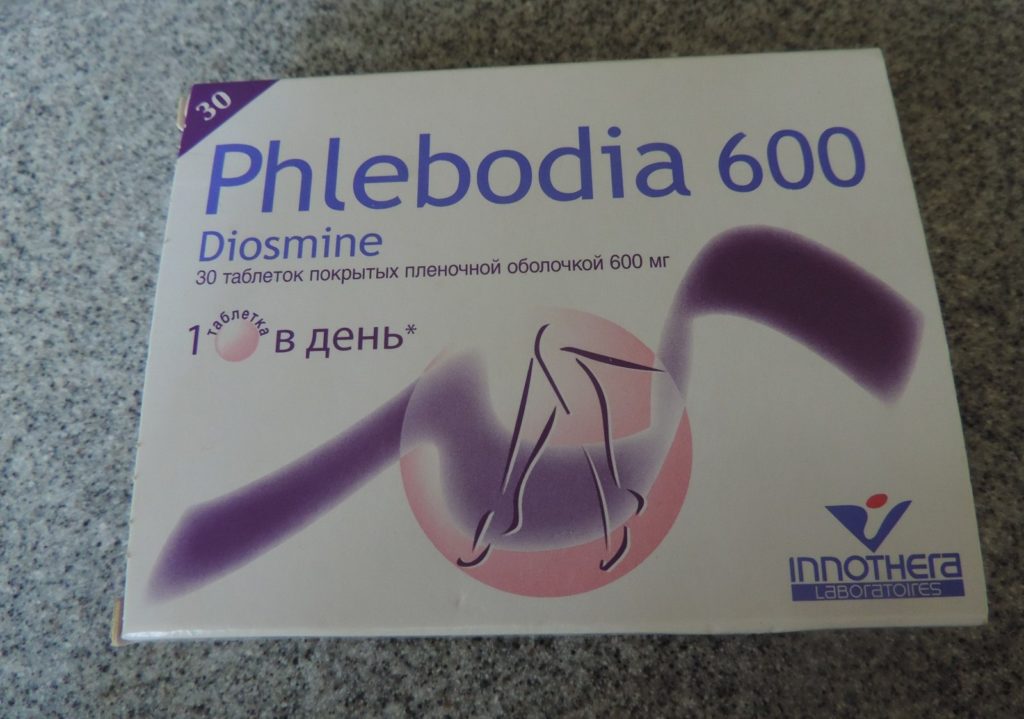
Для лечения хронической венозной и лимфовенозной недостаточности при отсутствии осложнений (легкой степени тяжести) рекомендован прием Флебодиа по 1 таблетке (600 мг) однократно в сутки, в течение 2 месяцев
Выделение через кожу лимфы может быть связано с различными заболеваниями. Медикаментозная терапия назначается врачом индивидуально для каждого пациента. При сердечно-сосудистых патологиях обязательно назначают диуретики и препараты против тромбообразования (Кардиомагнил и аналоги).
При лимфовенозной недостаточности назначаются ангиопротекторы – Флебодиа, Диосвен, Веносмин, Детралекс.
Для местного нанесения применяют препараты, укрепляющие стенки сосудов, например, мазь Троксевазин.
При трофических язвах применяют антибактериальные мази наружно, сосудорасширяющие средства, антикоагулянты. Обязательно используются повязки, ускоряющие регенерацию тканей (Бранолинд, Альгипор и др.).
Физиотерапия
Если из кожного покрова сочится лимфа и вытекает через кожу, могут применяться физиопроцедуры. Цель такого лечения – улучшить трофику тканей и нормализовать ток лимфы. Для этого используют магнитотерапию, лазерную терапию, гидромассаж.
Для ускорения заживления трофических язв применяется магнитолазерная терапия.
Количество необходимых процедур определяется индивидуально для каждого пациента. В среднем показано как минимум 10 сеансов физиотерапии.
Лимфодренажный массаж
Если лимфа скапливается под кожей, лечить необходимо лимфатическую систему. Для улучшения оттока лимфы показан лимфодренажный массаж. Его следует выполнять в клинике, у квалифицированного массажиста. После курса лечебного массажа процедура может быть продолжена дома. В домашних условиях достаточно регулярно массировать конечность снизу вверх мягкими растирающими движениями, чтобы улучшить лимфоток.
Компрессионный трикотаж
Если выделяется прозрачная жидкость из раны, необходимо наложить тугую повязку. Течение лимфы помогает остановить компрессионное белье. При лимфостазе назначают изделия 3 класса компрессии. Такие чулки обеспечивают необходимое давление в лимфатических сосудах и венах нижних конечностей, предотвращают их перерастяжение.
Останавливать сукровицу, сочащуюся из небольшой ранки, можно с помощью обычной тугой повязки. При этом важно обеспечить адекватную обработку раны для ускорения восстановления тканей.
Компрессионный трикотаж показан для регулярного ношения всем людям, столкнувшимся с проблемами лимфообращения, особенно при лимфостазе.
Диета

При нарушении лимфооттока, употреблять кофе противопоказано
При нарушениях трофики нижних конечностей следует придерживаться специального рациона. Диета основана на отказе от продуктов, задерживающих жидкость в тканях. Так, следует ограничить потребление соли. Допускается употреблять не более 2 г соли в день во время лечения. Нельзя употреблять кофе и крепкий чай, любую острую и соленую пищу, от жареных блюд также следует отказаться.
Народные средства
Народные средства не помогут, если длительно выделяется сукровица из раны, но их можно использовать в дополнение к медикаментозному лечению. Для борьбы с отеками и застоем лимфы народная медицина предлагает использовать мочегонные средства. Можно употреблять настой шиповника, петрушки, отвар листьев одуванчика.
Для обработки ран можно использовать отвар ромашки или календулы.
Составить оптимальную схему лечения в каждом конкретном случае сможет только врач. Не нужно заниматься самолечением и полагаться на народную медицину, так как эффективно справиться с проблемой можно только при выявлении причины ее возникновения.
Источник
Отек подкожно-жировой клетчатки называется подкожным и диагностируется как у мужчин, так и у женщин. Он представляет собой скопление свободной жидкости в мягких тканях. Часто возникает на фоне хронических заболеваний, сбоев обмена веществ, при отсутствии физической активности и неправильном питании.
Подкожный отек локализуется во внесосудистом пространстве. В последнем в норме присутствует небольшое количество жидкости, при увеличении ее объема диагностируется отечность. Патология может присутствовать как во всем теле, так и на отдельных его участках. Местные опухоли более распространены и чаще выявляются на конечностях и лице.
Подкожные отеки жировой клетчатки развиваются по различным причинам. Типы заболеваний и состояний, определяющих их возникновение:
| Причина | Описание |
|---|---|
| Воспалительный процесс | Сдавливание кровеносных сосудов. Скопление излишней крови на периферии. Жидкость, проникая через сосудистую стенку, образует подкожный отек. Чем обширнее воспалительный процесс, тем больше появляется скопившейся жидкости. По мере его уменьшения опухоль спадает. |
| Травмы | Нарушение целостности кровеносных сосудов в пораженной области. Остановка или замедление процесса транспортировки крови влечет за собой развитие опухоли жировой клетчатки и скопление свободной жидкости в мягких тканях. Патология устраняется самостоятельно по мере заживления повреждений. |
| Нарушение циркуляции крови и лимфы | Следствие присутствия крупной опухоли, заболеваний вен и прочих патологий. Сбой кровообращения и лимфооттока со временем усугубляется, что увеличивает объем скопившейся жидкости. Последний исчезает только после лечения первичного заболевания. |
| Сбой обмена веществ | На формирование опухоли жировой клетчатки значительно влияет дисбаланс белка, возникающий при болезнях печени, истощении, авитаминозе, неправильном питании. У крови теряется способность удерживать жидкость, что приводит к появлению опухоли. |
Общий отек первоначально присутствует в жировой клетчатке. В дальнейшем он перемещается в мягкие ткани и органы. Причины развития:
- эндокринные нарушения – появление генерализованного подкожного отека является следствием гормонального сбоя;
- цирроз печени – скопление жидкости в жировой клетчатке брюшной стенки, поясницы, ног, возможен асцит;
- болезни почек – патология на лице, сопровождающееся бледностью кожи;
- истощение и невроз – вероятно развитие местной или генерализованной опухоли;
- легочная недостаточность – отечность в нижней части тела;
- аллергические реакции – формируется на лице, шее.
Опухоль жировой клетчатки, возникающая на отдельных участках тела, чаще всего является следствием заболеваний сосудов. Виды первичных патологий, приводящих к ее развитию:
- варикозная болезнь вен – наиболее распространен отек подкожно жировой клетчатки голени;
- тромбофлебит – совместно с опухолью присутствует болезненность в пораженном участке, воспаление в области тромбоза;
- заболевания головного мозга, влекущие нарушения работы многих систем организма;
- доброкачественные опухоли кожи и подкожной клетчатки – причина скопления малого объема жидкости в их области;
- крупные опухоли внутренних органов – отечность нижних конечностей, сочетается с их тяжестью и усталостью;
- артриты, артрозы – подкожный отек локализуется на локте, щиколотке, колене или других пораженных суставах;
- флеболимфедема – варикозное расширение вен с лимфедемой;
- нарушение лимфооттока – болезненность и отечность в области лимфоузлов;
- раны, ожоги, воспаления на коже – сопровождаются покраснением и подкожным отеком.
Часто патология развивается у лиц, имеющих стоячую или сидячую работу. В этом случае первичное заболевание может отсутствовать, а подкожный отек жировой клетчатки считается идиопатическим.
Классификация
Заболевание классифицируется по нескольким критериям. Два основных типа – местный и общий отеки. Виды по причине их возникновения:
- Гипопротеинемический. Сбой обмена веществ. Низкая концентрация альбуминов.
- Гидростатический. Повышение капиллярного давления.
- Мембраногенный. Высокая проницаемость капилляров из-за их травматизации.
По стадии формирования патология разделяется на предотек жировой клетчатки и выраженный отек. Первый вид является начальной стадией развития, а второй – явно выраженной опухолью.
Классификация подкожной отечности жировой клетчатки по виду жидкости:
- Слизь. Признак микседемы. Включает в себя органические кислоты, коллоиды межуточной ткани, воду.
- Экссудат. Содержит элементы крови, белок.
- Транссудат. Схож с экссудатом, но содержит меньшую концентрацию белка.
Опухоль жировой клетчатки способна развиваться с различной скоростью. Типы по быстроте возникновения симптомов:
- Хронический. Длительное образование скопления жидкости – до нескольких недель.
- Острый. Формирование за несколько часов.
- Молниеносный. Развитие опухоли от нескольких минут до одного часа. Обычно является следствием аллергической реакции, травмы.
Точный вид заболевания можно определить только по результатам комплексной диагностики. Назначением обследований и последующего лечения занимается врач-флеболог.
Симптомы
Интенсивность симптомов зависит от объема опухоли жировой клетчатки, его типа, индивидуальных особенностей пациента. Основные признаки:
- припухлость под кожей;
- след, не проходящий некоторое время после нажатия пальцем на отечную область.
Симптомы варьируются в зависимости от сопутствующих заболеваний. Виды первичных патологий и признаки опухоли жировой клетчатки:
- Сердечно-сосудистые нарушения. Свободная жидкость скапливается на нижних конечностях, особенно заметно ее появление к вечеру. Первый признак опухоли – длительное присутствие следов от одежды и обуви. Болевой синдром отсутствует.
- Болезни мочевыводящих органов. Отек жировой клетчатки под глазами и на лице, который ярче всего выражен в утреннее время.
- Патологии вен. Отечность плотная, присутствуют вблизи пораженных сосудов. Сопровождается ноющей болью, усталостью в ногах.
- Аллергия. Скопление жидкости под кожей на лице, языке, гортани.
При распространенном отеке подкожной клетчатки всего тела опухоль на лице наиболее заметна в утреннее время, к вечеру она перемещается к конечностям. Местный тип болезни не обладает способностью смены локализации.
Отек головы, лица, шеи
Данный вид заболевания возникает быстро, а его исчезновение происходит достаточно медленно. Опухоль жировой клетчатки на лице является заметным косметическим дефектом, создающим нездоровый внешний вид. Причины развития:
- простудные заболевания с воспалением пазух носа;
- травмы головы;
- болезни почек;
- воспаления в ротовой полости.
Патология способна самостоятельно исчезать к середине дня. Ее появление повторяется на следующее утро. Объем свободной жидкости в жировой клетчатке постепенно уменьшается и полностью исчезает по мере устранения основной патологии.
Наиболее опасной считается отечность шеи.
Она способна мгновенно развиваться при аллергических реакциях. При склонности к ее возникновению необходимо носить с собой средства для первой помощи. Отек подкожной клетчатки шеи при наличии тонзиллита встречается при дифтерии, способен развиваться при эндокринных нарушениях, опухолях горла, воспалении слюнных желез. Он может быть следствием онкологических процессов в данной области.
Местная опухоль может образоваться при поражении организма инфекциями. Так, распространенный отек подкожной клетчатки шеи при дифтерии характерен для большинства пациентов любого возраста, наиболее часто диагностируется при токсичной ее форме.
Отек на конечностях
Подкожная опухоль на руках и ногах может быть следствием местных заболеваний или нарушений функциональности систем организма. Причины его возникновения:
- крупные опухоли;
- болезни кровеносных сосудов;
- заболевания сердца;
- нарушение кровоснабжения и лимфооттока.
При объемных новообразованиях и других механических препятствиях для нормального кровотока чаще встречаются односторонний тип патологии. Такой вид не изменяется в течение дня и постепенно увеличивается.
Генерализованные
Скопление жидкости по всему телу является признаком заболеваний сердца. Такие опухоли могут сочетаться с более объемными отеками подкожно-жировой клетчатки поясничной области и нижней части живота у лежачих больных. Данная патология вероятна и при наличии онкологического процесса на последних стадиях.
Заболевание у детей
Данное заболевание в детском возрасте имеет те же причины развития, что и у взрослых. Основное отличие заключается в водянке плода – генерализованном типе патологии. Подкожный отек плода можно распознать уже в 12-13 недель с помощью УЗИ по соотношению размеров частей тела и положению рук и ног.
Водянка возникает при наличии одного из следующих факторов:
- мутации генов и хромосом;
- тяжелые болезни мочевыводящих органов;
- патологии сердечно сосудистой системы;
- аномалии развития костных и хрящевых тканей;
- патологии плаценты;
- многоплодная беременность;
- инфекции в организме матери в период беременности;
- гемолитическая болезнь плода;
- тяжелая степень нарушения обмена веществ.
Существует и местная форма патологии у ребенка в утробе. Подкожный отек плода возле головки может свидетельствовать о наличии резус-конфликта, гестоза у матери. Подобные отклонения встречаются в период инфекционного поражения, в случае его успешного лечения опухоль спадает самостоятельно.
Отеки подкожной основы у недоношенных детей вызваны незрелостью и, как следствие, низкой функциональностью систем жизнедеятельности.
Причины отечности жировой клетчатки у новорожденных:
- нарушения работы почек или гемодинамики;
- высокая проницаемость сосудов при инфекционных процессах или гипоксии;
- побочные эффекты инфузионной терапии;
- гипопротеинемия.
В норме подкожные отеки жировой клетчатки у новорожденных присутствуют несколько дней сразу после рождения. Чаще всего они исчезают уже в первые сутки после родов, что вызывает незначительную потерю веса – до 5-8% от общей массы тела.
Диагностика
Первоначально диагностируется сама подкожная отечность. Для этого проводится ее визуальный осмотр и пальпация, при необходимости – УЗИ подкожной жировой клетчатки. В дальнейшем обследование направлено на выявление причины возникновения опухоли. Виды диагностики:
- общие и биохимические анализы крови и мочи;
- исследование гормонального фона;
- электрокардиограмма;
- УЗИ органов брюшной полости.
При обнаружении первичного заболевания назначается более обширное исследование. Оно направлено на установление его типа, степени тяжести и других характеристик. При выявлении болезней опорно-двигательного аппарата необходим рентген или МРТ суставов, эндокринных нарушений – УЗИ соответствующих органов и т.д.
Методы лечения
Тип лечения подкожных отеков жировой клетчатки определяется его типом и причиной возникновения. Терапия подбирается индивидуально и включает в себя комплекс мер, направленных на устранение всех обнаруженных патологий.
При заболеваниях сердца
Нарушения сердечной деятельности устраняются с помощью медикаментов. Последние необходимы для нормализации сердечного ритма, артериального давления, устранения болевого синдрома. Дополнительно назначаются мочегонные препараты, выводящие излишки жидкости из жировой клетчатки.
Патологии почек
Для лечения почек используются диуретики. Это снижает нагрузку на мочевыводящие органы, способствуя их восстановлению. Пациентам с подкожными отеками жировой клетчатки следует соблюдать диету, снижающую до минимума потребления соли. Объем выпиваемой в сутки воды не должен быть менее полутора литров.
Заболевания почек можно лечить с помощью нетрадиционной медицины. Для этого подбираются травы и плоды, обладающие очищающими, мочевыводящими, противовоспалительными свойствами. Лучшими народными средствами для снятия подкожных отеков на фоне почечных патологий считаются арбуз, дыня, сельдерей, ромашка, шалфей, шиповник и почки березы.
Травмы
Подкожные отеки жировой клетчатки при травмировании тканей носят местный характер и исчезают самостоятельно. Для ускорения их устранения необходимо применять регенерирующие средства в различных формах выпуска. При переломах и ушибах используются бандажи и прочие поддерживающие изделия. Болевой синдром можно снять путем приема обезболивающих препаратов.
При травмах для снятия подкожных опухолей следует прикладывать компресс с ихтиоловой мазью. Средство не должно попадать в рану.
При высоком риске нагноения раны или уже начавшемся инфицировании следует пройти курс антибактериальной терапии. В противном случае подкожный отек способен увеличиваться.
Варикозное расширение вен
При варикозе назначается прием антикоагулянтов, препаратов, улучшающих местное кровообращение. Распространено использование мазей от отеков, выводящих подкожную жидкость. В тяжелых случаях применяется хирургическое вмешательство. Хроническое варикозное расширение вен часто сопровождается подкожной опухолью вплоть до проведения операции по удалению пораженных участков сосудов.
Профилактика
Для профилактики подкожных отеков жировой клетчатки, возникающих вследствие длительного сидения или стояния, рекомендуется каждые 1-1,5 часа выполнять легкую гимнастику для улучшения кровотока. Для остальных видов патологии необходимо предотвращать появление ее первичного заболевания. Специалисты рекомендуют придерживаться здорового образа жизни:
- ежегодное полное медицинское обследование;
- регулярные занятия спортом;
- ежедневная гимнастика в домашних условиях по 15-20 минут;
- отказ от вредных привычек;
- сбалансированное питание;
- соблюдение питьевого режима;
- прием комплекса витаминов в весеннее время.
При высоком риске развития отеков жировой клетчатки рекомендовано ношение компрессионного трикотажа. Это относится к пациентам, имеющим генетическую предрасположенность, беременным, пожилым.
Подкожные отеки считаются вторичным заболеванием. Для их устранения следует назначать лечение причины, вызвавшую их появление. Длительность выздоровление определяется степенью тяжести основной патологии.
Источник
