Неотложные мероприятия при отеке мозга
Оглавление темы «Отек мозга. Первая помощь при отеке головного мозга. Миастения ( miastenia gravis pseudoparalitica ). Миастенический криз. Первая помощь при миастеническом кризе.»:
1. Отек мозга. Определение отека мозга. Причины ( этиология ) отека мозга. Патогенез отека мозга.
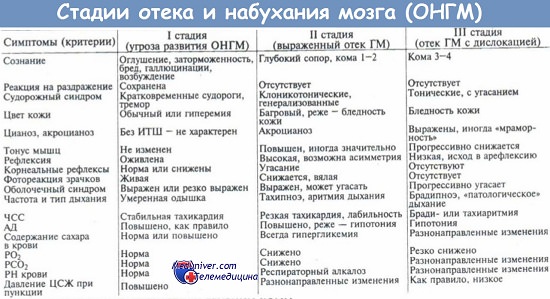
2. Клинические проявления отека головного мозга. Признаки отека мозга. Клиника отека мозга. Общемозговой синдром.
3. Синдром диффузного рострокаудального нарастания неврологических симптомов при отеке мозга. Дыхание Биота. Синдром дислокации мозговых структур.
4. Диагностика отека головного мозга. Принципы лечения отека мозга.
5. Неотложная помощь при отеке мозга. Первая помощь при отеке головного мозга.
6. Лечение при отеке мозга. Лечение отека головного мозга в стационаре.
7. Миастения ( miastenia gravis pseudoparalitica ). Миастенический криз. Причины ( этиология ) миастении. Патогенез миастении.
8. Клиника ( признаки ) миастенического криза. Клиника ( признаки ) миастении. Диагностика миастении. Диагностика миастенического криза.
9. Неотложная помощь при миастеническом кризе. Первая помощь при миастеническом кризе.
Неотложная помощь при отеке мозга. Первая помощь при отеке головного мозга.
Главная цель неотложной помощи — устранение угрозы для жизни перед транспортировкой больного в профильное лечебное учреждение для оказания специализированной медицинской помощи.
1. Производится устранение нарушений витальных функций организма.
2. Форсированный диурез осуществляется по дегидратационному типу (выведение жидкости превышает введение). Используется 20% раствор маннитола из расчета 1 — 1,5 г/кг/сут, 10% р-р альбумина — 100 мл, лазикс 40—80 мг в/в.
Примечание. В данной ситуации не используются гипертонические р-ры глюкозы (40%) и мочевины, т. к. они проникают через гематоэнцефалический барьер, накапливаются в веществе головного мозга, способствуя его гипергидратации.
3. Коррекция КЩС и электролитного состава крови по общепринятым методикам.
4. Устранение повышенной проницаемости гематоэнцефалического барьера: преднизолон в дозе 60—90 мг в/в 2—3 раза в день, дексаметазон первоначально 10—12 мг в/в, затем по 4 мг через 6 часов в/м, гидрокортизон до 1 г в сутки.
5. Коррекция артериальной гипертензни: эуфиллин 2,4% р-р — 10 мл в/в медленно, дибазол 1% р-р — 2—4 мл в/в, в/м или п/к, папаверина гидрохлорид 2% р-р — 4—6 мл в/м или п/к, при высоком АД используются ганглиоблокаторы, например, пентамин 5% р-р — 2 мл в разведении на 200—300 мл физраствора в/в капельно (требуется постоянный контроль АД!).

6. С патогенетической точки зрения, при отеке мозга показаны средства, обладающие свойствами гемостатиков и ангиопротекторов. Этими эффектами обладает дицинон (методика использования: см. тему Геморрагический инсульт. Неотложная помощь).
7. Купирование психомоторного возбуждения: диазепам 0,5% р-р — 2 мл в/м, дроперидол 0,25% р-р — 2—5 мл в/в, натрия оксибутират 20% р-р — 10—20 мл в/в капельно в течение 10—15 мин. в разведении на 100—150 мл физиологического раствора (струйное введение расчетной дозы оксибутирата само по себе может вызвать судорожный синдром);
8. Купирование гипертермического синдрома (при его наличии); судорожного синдрома (при его наличии) .
9. Улучшение мозгового метаболизма и кровообращения достигается в/в введением 20% р-ра пирацетама — 10 мл 2 раза в сутки.
10. Ингибиторы протеолитических ферментов: контрикал или трасилол медленно в/в капельно по 25000 ЕД на изотоническом растворе.
11. Кислородотерапия. Антигиноксанты. Глутаминовая кислота до 1 г в/в капельно, 2—3 раза в сутки, АТФ, цитохром С.
Примечание. Перечисление лечебные мероприятия адаптируются к конкретной ситуации.
— Также рекомендуем «Лечение при отеке мозга. Лечение отека головного мозга в стационаре.»
Источник
Отёк головного мозга – патологический процесс, характеризующийся накоплением воды в головном мозге, увеличением его массы и объёма. Вода может накапливаться как в межклеточных пространствах, так и внутри клеток. Нередко отёк мозга сначала имеет ограниченный характер, а в последующем распространяется на всё более обширные территории мозга. Обычно отёк ведёт к повышению внутричерепного давления.
Во всех случаях отека мозга, сопровождающегося внутричерепной гипертензией, показано медикаментозное лечение, направленное на дегидратацию мозговой ткани. С этой целью применяются осмотические диуретики, салуретики и кортикостероиды.
1. Показаниями к назначению осмотических диуретиков являются признаки выраженного отека мозга, остро возникающее или прогрессирующее повышение внутричерепного давления, сопровождающееся нарастающей общемозговой и очаговой неврологической симптоматикой, смещением мозговых структур, угрозой вклинения мозговой ткани, а также подготовка к экстренной нейрохирургической операции.
а) Из осмотических диуретиков чаще применяется маннитол (15% раствор внутривенно капельно в течение 10—20 мин из расчета 0,5—1,5 г/кг массы тела больного, повторяя введение препарата в той же дозе через каждые 6 ч). Действие маннитола проявляется через 10—20 мин и продолжается 4—6 ч. Вводят маннитол или содержащий его комбинированный препарат реоглюман внутривенно капельно сначала по 5—10 капель, а затем 30 капель в 1 мин; рекомендуется сделать перерыв через 2—3 мин и при отсутствии побочных явлений продолжать введение препарата со скоростью до 40 капель/мин, при этом вводится 200-400 мл. Эти препараты дают выраженный дегидрирующий эффект, понижают агрегацию форменных элементов крови, уменьшают вязкость крови и способствуют восстановлению кровотока в капиллярах, увеличению оксигенации ткани. Суточная доза маннитола не должна превышать 140—180 г.
б) глицерол (0,5—1,0 г/кг внутрь, можно в смеси с сиропом, при необходимости — через назогастральный зонд). Эффективность глицерола ниже, чем маннитола: он начинает действовать через 12 ч после приема внутрь, но практически не вызывает феномена отдачи (вновь наступающее нарастание отека мозга в связи с возвращением воды из плазмы крови в ткани). Эффективность приема глицерола отмечается лишь у больных с нерезко выраженным отеком головного мозга, главным образом при ишемическом инсульте.
Показатели осмотичности крови выше 300 мосм/л и диурез, превышающий 4—6 л в сут, надо рассматривать как основания для ограничения дальнейшего применения осмотических диуретиков.
2. С целью дегидратации при отеке мозга применяют также салуретики из группы петлевых диуретиков, чаще используют:
а) фуросемид (лазикс), обычно по 20-40 мг внутримышечно или внутривенно до 3 раз в день, иногда целесообразно их сочетание с осмотическими диуретиками (вводят через 3—4 ч после введения маннитола). Фуросемид начинает действовать через 35—105 мин, длительность действия 30 мин—2,5 ч. Показания к назначению петлевых диуретиков: желательность усиления эффекта, вызываемого осмотическим диуретиком; выравнивание водного баланса в случае выраженного накопления жидкости в организме; дегидратация при нерезко выраженном отеке мозга.
б) Диакарб (фонурит, ацетазоламид) — это салуретик из группы ингибиторов карбоангидразы, может применяться вместо фуросемида при явлениях умеренного отека мозга по 250 мг внутрь или через зонд 2—4 раза в день, при этом необходим контроль за содержанием калия в крови. Начало действия диакарба через 40—120 мин, длительность действия 3—8 ч. В связи с тем, что диакарб подавляет продукцию ЦСЖ, его применение можно признать особенно целесообразным при интерстициальном варианте отека мозговой ткани.
3. Кортикостероиды уменьшают проницаемость ГЭБ, способствуют нормализации проницаемости мембран и микроциркуляции, блокируют синтез простагландинов и других веществ, способствующих формированию отека при воспалительных, в частности инфекционных, процессах, а также и при опухолях мозга. При наличии показаний к применению кортикостероидов обычно назначают:
а) дексаметазон в дозе 12—16 мг, в тяжелых случаях 24—48 мг в сут. Начальную его дозу (1/4 суточной) вводят внутривенно, капельно. Повторно препарат назначается внутривенно или внутримышечно через каждые 6 ч. В очень тяжелых случаях вводится до 60—100 мг дексаметазона в сутки с постепенным уменьшением дозы препарата.
б) При назначении преднизолона следует учитывать, что его действие более кратковременно, чем дексаметазона; расчет необходимых доз преднизолона должен производиться исходя из того, что его терапевтическая активность в сравнении с дексаметазоном в 7 раз меньше.
Противоотёчное действие кортикостероидов обычно проявляется через 12 ч. При лечении кортикостероидами требуется регулярный контроль за содержанием глюкозы и электролитов в крови для своевременной диагностики иногда возникающих гипергликемии и гипернатриемии. Противопоказанием к назначению кортикостероидов может быть выраженное повышение АД.
в) При введении больших доз кортикостероидов показано раннее назначение антацидных средств (альмагель по 2 чайные ложки 4 раза в день или окись магния в порошке по столовой ложке 4 раза в день и др.) за 15—30 мин до приема пиши естественным путем или до введения питательной смеси через назогастральный зонд. Применение антацидов направлено на предотвращение желудочных кровотечений и развития синдрома Мендельсона (абсцедируюшая пневмония вследствие аспирации желудочного сока, если его pH <2). Возможна целесообразность параллельного введения антигистаминных препаратов и в некоторых случаях (для профилактики инфекционных осложнений) антибиотиков.
4. Больным с отеком мозга, наряду с дегидратацией, необходим контроль за уровнем вентиляции легких и состоянием центральной гемодинамики, а также принятие мер по нормализации микроциркуляции и общего мозгового кровотока. При отеке мозга больные могут нуждаться в неспецифическом лечении, направленном на нормализацию дыхания (восстановление проходимости дыхательных путей, обеспечение достаточной оксигенации, предупреждение и своевременное лечение легочных осложнений, сердечной деятельности, артериального давления. Для облегчения венозного оттока из полости черепа следует приподнять головной конец кровати и установить под углом 15-30о. Необходимы контроль за состоянием водно-электролитного баланса, КОС и их коррекция, при этом желательно ограничить количество вводимой жидкости до 1,5—2 л в сут. По возможности стоит избегать применения сосудорасширяющих средств: нитроглицерина, амиодарона (кордарон), дибазола, антагонистов ионов кальция: нифедипина (фенигидин, адалат, коринфар, кордипин), а также резерпина, аминазина, дроперидола, особенно в больших дозах. Проводя дегидратацию, необходимо одновременно купировать чрезмерную артериальную гипертензию, проводить соответствующие меры в случае гипертермии, психомоторного возбуждения, эпилептических припадков. По показаниям применяют антигипоксанты, метаболически активные средства, в частности ноотропы, витаминные комплексы.
32. Оказание неотложной помощи при гиповолемическом шоке.
Причиной развития гиповолемического шока служит профузная диарея и неукротимая рвота, приводящие к потере тканевой жидкости, нарушению перфузии тканей, гипоксии, метаболическому ацидозу.
Неотложная медицинская помощь при гиповолемическом шоке заключается в первичной регидратации в объеме, соответствующем расчетному обезвоживанию.
У больных с гиповолемическим шоком первой степени можно ограничиться оральной регидратацией; при более тяжелом шоке и сохраненном сознании, при способности принимать жидкость внутрь начинают с энтеральной регидратации, а затем переходят на внутривенное введение жидкости.
Энтеральной регидратации должно предшествовать промывание желудка 2% раствором натрия гидрокарбоната. Промывание желудка безусловно показано при пищевой токсикоинфекции и достоверном исключении инфаркта миокарда или острых хирургических заболеваний органов брюшной полости.
При оральной регидратации используют медленное питье небольшими глотками 1 л теплой (38-40° С) воды с 20 г глюкозы, 3,5 г натрия хлорида, 2,5 г натрия бикарбоната, 1,5 калия хлорида. Глюкоза может быть заменена пищевым сахаром, натрия хлорид — пищевой солью, натрия бикарбонат — питьевой содой. Для пероральной регидратации можно использовать инфузионные полиионные растворы с добавлением 40% глюкозы.
Для инфузионной регидратации используются полиионные растворы с добавлением 20-40 мл 40% раствора глюкозы в объеме возмещения расчетной потери жидкости со скоростью 100-120 мл/мин. После нормализации пульса и стабилизации АД, скорость внутривенного введения жидкости снижают.
Прессорные амины и сердечно-сосудистые средства противопоказаны. Антибиотики не назначают.
Регидратация при гиповолемическом шоке, осложнившем пищевую токсикоинфекцию на фоне алкогольно-абстинентного синдрома алкогольного делирия и судорог, проводится в том же объеме, но обязательно дополняется внутривенным введением 4-6 мл 0,5% раствора седуксена или 20-30 мл 20% раствора натрия оксибутирата и 4-6 мл 1% фуросемида внутривенно.
Основные опасности и осложнения.
Несвоевременная диагностика дегидратационного синдрома и ошибочная трактовка судорог при тяжелом гиповолемическом шоке.
33. Оказание неотложной помощи при инфекционно-токсическом шоке.
Причинами развития инфекционно-токсического шока могут служить, в первую очередь, менингококковая, грибковая и кишечная инфекции, а также другие острые инфекции при неблагоприятном течении заболеваний. В своем развитии инфекционно-токсический шок последовательно проходит 3 стадии — компенсации (шок 1 степени), субкомпенсации (шок 2 степени), декомпенсации (шок 3 степени).
Лечение.
1. У взрослых компенсированный инфекционно-токсический шок инфузионной терапии не требует, и при доставке в стационар лечение ограничивается применением жаропонижающих средств, анальгин 50% — 2 мл и димедрол 1% — 2 мл внутримышечно; при возбуждении и судорогах седуксен 0,5% — 2-4 мл внутримышечно (внутривенно) и магния сульфат 25% — 10 мл (15 мл) внутримышечно.
2. При субкомпенсированном шоке внутривенно капельно вводят 400 мл полиглюкина (реополиглюкина) и глюкокортикоидные гормоны (преднизолон 90-120 мг, или равнодействующие дозы других препаратов — дексаметазона метилпреднизолона и т. д.).
3. При декомпенсированном шоке полиглюкин вводят струйно с последующим переходом на капельную инфузию, а при отсутствии эффекта назначают 200 мг допамина на 200 мл 5% раствора глюкозы внутривенно капельно.
4. Возбуждение и судороги купируются внутривенным введением 2-4 мл 0,5% раствора диазепама (седуксена) или 10-20 мл 20% раствора натрия оксибутирата.
5. При установленном диагнозе менингита вводят левомецитин сукцинат натрия в дозе 25 мг/кг, и 2-4 мл 1% раствора фуросемида (лазикса).
6. Инфекционно-токсический шок при гриппе требует дополнительного введения 5,0 мл противогриппозного (донорского, противокоревого) гамма-глобулина внутримышечно, а также 5-10 мл 5% раствора аскорбиновой кислоты и 10 мл 10% раствора глюконата кальция внутривенно.
Основные опасности и осложнения:
Несвоевременная диагностика инфекционно-токсического шока в результате ошибочной трактовки снижения температуры тела до субнормальных и нормальных цифр и прекращения психомоторного возбуждения, как показателей улучшения состояния больного. Ошибочный диагноз гриппа у больного менингитом, и ангины у больного дифтерией. Ошибочная констатация судорожного синдрома, не связанного с инфекционно-токсическим шоком и отказ от проведения инфузионной терапии на догоспитальном этапе при доставке больного в стационар под прикрытием только противосудорожной терапии.
Источник
Отек головного мозга — стремительно развивающееся накопление жидкости в церебральных тканях, без оказания адекватной медицинской помощи приводящее к смертельному исходу. Основу клинической картины составляет постепенно или быстро нарастающее ухудшение состояния больного и углубление расстройств сознания, сопровождающееся менингеальными знаками и мышечной атонией. Подтверждают диагноз данные МРТ или КТ головного мозга. Дополнительное обследование осуществляется для поиска причины отека. Терапия начинается с дегидратации и поддержания метаболизма церебральных тканей, сочетается с лечением причинного заболевания и назначением симптоматических препаратов. По показаниям возможно срочное (декомпрессионная трепанация, вентрикулостомия) или отсроченное (удаление объемного образования, шунтирование) хирургическое лечение.
Отек головного мозга
Набухание головного мозга было описано еще в 1865 году Н.И. Пироговым. На сегодняшний день стало понятно, что отек головного мозга не является самостоятельной нозологической единицей, а представляет собой вторично развивающийся патологический процесс, возникающий как осложнение целого ряда заболеваний. Следует отметить, что отек любых других тканей организма — достаточно часто встречающееся явление, совсем не относящееся к ургентным состояниям. В случае головного мозга, отек является жизнеугрожающим состоянием, поскольку, находясь в замкнутом пространстве черепа, церебральные ткани не имеют возможности увеличиваться в объеме и оказываются сдавленными. Вследствие полиэтиологичности отека мозга, в своей практике с ним сталкиваются как специалисты в области неврологии и нейрохирургии, так и травматологи, неонатологи, онкологи, токсикологи.
Причины отека головного мозга
Наиболее часто отек головного мозга развивается при травмировании или органическом поражении его тканей. К таким состояниям относятся: тяжелая ЧМТ (ушиб головного мозга, перелом основания черепа, внутримозговая гематома, субдуральная гематома, диффузное аксональное повреждение, операции на головном мозге), обширный ишемический инсульт, геморрагический инсульт, субарахноидальное кровоизлияние и кровоизлияние в желудочки, первичные опухоли головного мозга (медуллобластома, гемангиобластома, астроцитома, глиома и др.) и его метастатическое поражение. Отек церебральных тканей возможен как осложнение инфекционных заболеваний (энцефалита, менингита) и гнойных процессов головного мозга (субдуральной эмпиемы).
Наряду с внутричерепными факторами к отеку мозга может привести анасарка, возникшая вследствие сердечной недостаточности, аллергические реакции (отек Квинке, анафилактический шок), острые инфекции (токсоплазмоз, скарлатина, свиной грипп, корь, паротит), эндогенные интоксикации (при тяжелом течении сахарного диабета, ОПН, печеночной недостаточности), отравления различными ядами и некоторыми медикаментами.
В отдельных случаях отек головного мозга наблюдается при алкоголизме, что связано с резко повышенной сосудистой проницаемостью. У новорожденных отек мозга бывает обусловлен тяжелым токсикозом беременной, внутричерепной родовой травмой, обвитием пуповиной, затяжными родами. Среди любителей высокогорного спорта встречается т. н. «горный» отек мозга, являющийся результатом слишком резкого набора высоты без необходимой акклиматизации.
Патогенез отека головного мозга
Основным звеном в развитии церебрального отека выступают микроциркуляторные нарушения. Первоначально они, как правило, возникают в области очага поражения мозговой ткани (участка ишемии, воспаления, травмы, кровоизлияния, опухоли). Развивается локальный перифокальный отек головного мозга. В случаях тяжелого поражения головного мозга, не проведения своевременного лечения или отсутствия должного эффекта последнего, возникает расстройство сосудистой регуляции, ведущее к тотальному расширению церебральных сосудов и подъему внутрисосудистого гидростатического давления. В результате жидкая часть крови пропотевает через стенки сосудов и пропитывает церебральную ткань. Развивается генерализованный отек головного мозга и его набухание.
В описанном выше процессе ключевыми компонентами являются сосудистый, циркуляторный и тканевой. Сосудистым компонентом выступает повышенная проницаемость стенок мозговых сосудов, циркуляторным — артериальная гипертензия и расширение сосудов, которые приводят к многократному повышению давления в церебральных капиллярах. Тканевой фактор заключается в склонности тканей головного мозга при недостаточности кровоснабжения накапливать жидкость.
В ограниченном пространстве черепной коробки 80-85% объема приходится на церебральные ткани, от 5 до 15% — на цереброспинальную жидкость (ликвор), около 6% занимает кровь. У взрослого нормальное внутричерепное давление в горизонтальном положении варьирует в пределах 3-15 мм рт. ст. Во время чихания или кашля оно ненадолго поднимается до 50 мм рт. ст., что не вызывает расстройств функционирования ЦНС. Отек головного мозга сопровождается быстро нарастающим повышением внутричерепного давления за счет увеличения объема церебральных тканей. Происходит сдавление сосудов, что усугубляет микроциркуляторные нарушения и ишемию мозговых клеток. Вследствие метаболических нарушений, в первую очередь гипоксии, возникает массовая гибель нейронов.
Кроме того, резкая внутричерепная гипертензия может приводить к дислокации нижележащих церебральных структур и ущемлению ствола мозга в большом затылочном отверстии. Нарушение функции находящихся в стволе дыхательного, сердечно-сосудистого и терморегуляторного центров является причиной многих летальных исходов.
Классификация
В связи с особенностями патогенеза отек головного мозга подразделяется на 4 типа: вазогенный, цитотоксический, осмотический и интерстициальный. Самым часто встречающимся типом является вазогенный отек головного мозга, в основе которого лежит повышение проницаемости гематоэнцефалического барьера. В патогенезе основную роль играет переход жидкости из сосудов в белое мозговое вещество. Вазогенный отек возникает перифокально в зоне опухоли, абсцесса, ишемии, оперативного вмешательства и т. п.
Цитотоксический отек мозга является результатом дисфункции глиальных клеток и нарушений в осморегуляции мембран нейронов. Развивается преимущественно в сером мозговом веществе. Его причинами могут выступать: интоксикации (в т. ч. отравление цианидами и угарным газом), ишемический инсульт, гипоксия, вирусные инфекции.
Осмотический отек головного мозга возникает при повышении осмолярности церебральных тканей без нарушения работы гематоэнцефалического барьера. Возникает при гиперволемии, полидипсии, утоплении, метаболических энцефалопатиях, неадекватном гемодиализе. Интерстициальный отек появляется вокруг церебральных желудочков при пропотевании через их стенки жидкой части ликвора.
Симптомы отека головного мозга
Ведущим признаком отека мозга является расстройство сознания, которое может варьировать от легкого сопора до комы. Нарастание глубины нарушения сознания свидетельствует о прогрессировании отека. Возможно, что дебютом клинических проявлений будет потеря сознания, отличающаяся от обычного обморока своей длительностью. Зачастую прогрессирование отека сопровождается судорогами, которые через короткий промежуток времени сменяются мышечной атонией. При осмотре выявляются характерные для менингита оболочечные симптомы.
В случаях, когда отек головного мозга возникает на фоне хронической или постепенно развивающейся острой церебральной патологии, сознание больных в начальном периоде может быть сохранено. Тогда основной жалобой выступает интенсивная головная боль с тошнотой и рвотой, возможны двигательные нарушения, зрительные расстройства, дискоординация движений, дизартрия, галлюцинаторный синдром.
Грозными признаками, свидетельствующими о сдавлении ствола мозга, являются: парадоксальное дыхание (глубокие вдохи наряду с поверхностными, вариативность временных промежутков между вдохами), резкая артериальная гипотония, нестабильность пульса, гипертермия свыше 40°C. Наличие расходящегося косоглазия и «плавающих» глазных яблок говорит о разобщении подкорковых структур от коры головного мозга.
Диагностика отека головного мозга
Заподозрить отек мозга неврологу позволяет прогрессирующее ухудшение состояния пациента и нарастание нарушения сознания, сопровождающиеся менингеальными симптомами. Подтверждение диагноза возможно при помощи КТ или МРТ головного мозга. Проведение диагностической люмбальной пункции опасно дислокацией церебральных структур со сдавлением мозгового ствола в большом затылочном отверстии. Сбор анамнестических данных, оценка неврологического статуса, клинический и биохимический анализ крови, анализ результатов нейровизуализирующего исследования — позволяют сделать заключение относительно причины отека мозга.
Поскольку отек мозга является угрентным состоянием, требующим неотложной медицинской помощи, его первичная диагностика должна занимать минимум времени и проводиться в стационарных условиях на фоне лечебных мероприятий. В зависимости от ситуации она осуществляется в условиях реанимационного отделения или отделения интенсивной терапии.
Лечение отека головного мозга
Приоритетными направлениями в терапии отека мозга выступают: дегидратация, улучшение церебрального метаболизма, устранение первопричины отека и лечение сопутствующих симптомов. Дегидратационная терапия имеет целью выведение избытка жидкости из церебральных тканей. Она осуществляется путем внутривенных инфузий маннита или других осмотических диуретиков с последующим назначением петлевых диуретиков ( торасемида, фуросемида). Дополнительное введение 25% р-ра магния сульфата и 40% р-ра глюкозы потенцирует действие диуретиков и снабжает церебральные нейроны питательными веществами. Возможно применение L-лизина эсцината, который обладает способностью выводить жидкость, хотя и не является мочегонным препаратом.
С целью улучшения церебрального метаболизма проводится оксигенотерапия (при необходимости — ИВЛ), местная гипотермия головы, введение метаболитов (мексидола, кортексина, цитиколина). Для укрепления сосудистой стенки и стабилизации клеточных мембран применяют глюкокортикостероиды (преднизолон, гидрокортизон).
В зависимости от этиологии отека мозга в его комплексное лечение включают дезинтоксикационные мероприятия, антибиотикотерапию, удаление опухолей, ликвидацию гематом и участков травматического размозжения головного мозга, шунтирующие операции (вентрикулоперитонеальное дренирование, вентрикулоцистерностомию и др.). Этиотропное хирургическое лечение, как правило, проводят только на фоне стабилизации состояния пациента.
Симптоматическая терапия направлена на купирование отдельных проявлений заболевания, осуществляется путем назначения противорвотных средств, антиконвульсантов, обезболивающих препаратов и т. п. По показаниям в ургентном порядке с целью уменьшения внутричерепного давления нейрохирургом может быть проведена декомпрессивная трепанация черепа, наружное вентрикулярное дренирование, эндоскопическое удаление гематомы.
Прогноз отека головного мозга
В начальной стадии отек мозга представляет собой обратимый процесс, по мере прогрессирования он приводит к необратимым изменениям мозговых структур — гибели нейронов и деструкции миелиновых волокон. Быстрое развитие указанных нарушений обуславливает то, что полностью ликвидировать отек с 100% восстановлением мозговых функций удается лишь при его токсическом генезе у молодых и здоровых пациентов, вовремя доставленных в специализированное отделение. Самостоятельная регрессия симптомов наблюдается лишь при горном отеке мозга, если удалась своевременная транспортировка больного с высоты, на которой он развился.
Однако в подавляющем большинстве случаев у выживших пациентов наблюдаются остаточные явления перенесенного отека головного мозга. Они могут значительно варьировать от малозаметных окружающим симптомов (головной боли, повышенного внутричерепного давления, рассеянности, забывчивости, нарушений сна, депрессии) до выраженных инвалидизирующих расстройств когнитивных и двигательных функций, психической сферы.
Источник
